Estudio de la prevalencia de reflujo biliopancreático (RBP)/canal común biliopancreático (CCBP) en pacientes con pancreatitis biliar (PB) sometidos a colecistetomía (CST) y colangiografía intraoperatoria (CIO) y análisis de la cinética de pruebas funcionales hepáticas (PFH) en comparación con un grupo control (GC) de colelitiasis sintomática.
Material y métodosEstudio retrospectivo de 107 pacientes consecutivos con PB. Se determinó la existencia de RBP-CCBP en la CIO y se analizaron las PFH al ingreso (AI), a las 48 horas y en el examen preoperatorio (AP). La variación analítica se analizó entre grupos según existencia de RBP-CCBP y entre el AI y AP, según intervalo ingreso-intervención (III) y dentro del mismo grupo mediante determinación de la ratio valor observado-valor máximo normal (VO/VMN).
ResultadosLa incidencia de CCBP fue de 38,3% en PB vs 5,0 en GC (p=0,0001) y fue independiente del III a diferencia de la odditis apuntando a una alteración anatómica para la primera y funcional para la segunda. Las variaciones analíticas no muestran diferencias entre grupos en función de la existencia de CCBP, pero con ausencia de diferencias al analizar la ratio VO/VMN en FA y GGT, lo que indica un mayor grado de colestasis en los pacientes con RBP-CCBP. La incidencia de dilatación de vía biliar US fue del 10,3% asociándose a CCBP.
ConclusionesEl RBP-CCBP en PB genera un mayor grado de colestasis e incertidumbre en la estimación de coledocolitiasis asociada y excesiva sobreindicación de ERCP-EE. Los marcadores US y bioquímicos de coledocolitiasis tienen una baja especificidad en PB por la existencia de CCBP lo que obliga a incluir a la colangiografía por RMN como exploración previa a la ERCP-EE.
To determine the prevalence of biliopancreatic reflux (BPR) in patients with biliary pancreatitis (BP) undergoing elective cholecystectomy with intraoperative cholangiography (IOC) in comparison with a control group of symptomatic cholelithiasis (CG).
Patients and methodsRetrospective review of 107 consecutive BP cases. BPR was determined by IOC and liver function tests (LFT) were recorded at admission (A), 48hours, and preoperative examination (P). LFT analysis between A and P were analysed between groups with respect to BPR, time interval to cholecystectomy within the same group and by determination of observed value/maximum normal value ratio (OV/MNV).
ResultsBPR incidence was 38.3% in BP in comparison with 5% in CG (p=0.0001) it was independent from interval time to cholecystectomy, in contrast with Odditis, suggesting an anatomical condition for CCBP and a functional one for Odditis. LFT analysis showed no differences in relation to BPR incidence. LFT excluding AP and GGT returned to normal values with significant differences in OV/MNV when BPR was present which points to an increased cholestasis in BPR group. US dilatation of CBD was noted in 10.3% and was associated to CCBP.
ConclusionsBPR in BP increases cholestasis and contributes to confusion in the estimation of common bile duct stones increasing ERCP-EE rates. US and biochemical markers of CBDS show a low specificity due to BPR-CCBP which suggests that MRI-cholangiography is a mandatory exploration before ERCP-EE examination.
La pancreatitis biliar (PB) es desencadenada por el desarrollo de reflujo biliopancreático (RBP) secundario a la obstrucción transitoria litiásica de la desembocadura conjunta del colédoco y el conducto de Wirsung a nivel de la papila de Vater. Dicha desembocadura conjunta o canal común biliopancreático (CCBP) ocurre en el 67% de los pacientes1 en tanto la desembocadura independiente de los conductos se da en el resto de la población.
La demostración de RBP y por consiguiente de la existencia de CCBP mediante colangiografía intraoperatoria (CIO) o colangiografía trans-Kehr2 se da en el 7-50% de los pacientes sometidos a colecistectomía3 incrementándose su prevalencia en los pacientes con PB hasta en el 87%4.
EL CCBP permite que los cálculos de pequeño tamaño (microlitiasis) produzcan obstrucción transitoria ampular inicialmente mecánica y ulteriormente inflamatoria, lo que a su vez genera RBP causante de la PB5, no precisándose la existencia de ocupación coledociana mantenida para el desarrollo o mantenimiento de la PB.
El objetivo de nuestro estudio fue doble. En primer lugar evaluar la incidencia de RBP y CCBP en pacientes con PB sometidos a colecistectomía programada y CIO de rutina al objeto de analizar las posibles diferencias atribuibles a la existencia del mismo en pacientes con PB traducidas en términos de alteraciones en las pruebas funcionales hepáticas (PFH) y evaluar la posible relevancia de su existencia. En segundo lugar, analizar la cinética de las alteraciones en las PFH para establecer una indicación selectiva de exploraciones preoperatorias previas a la colecistectomía en los pacientes con PB.
Material y métodosEstudio retrospectivo de casos con el diagnóstico de PB y ulterior colecistectomía programada sometidos a CIO. El estudio comprende 107 pacientes con PB como primer episodio durante un periodo de 48 meses. Los criterios de exclusión fueron: PB recurrente, pancreatitis post colangiopacreatografía retrógrada endoscópica (ERCP), enolismo crónico, hipertrigliceridemia, hipercalcemia o uso de fármacos asociados a pancreatitis. Se diagnosticó PB en los pacientes con dolor abdominal y elevación de amilasa superior a 3 veces el nivel normal (amilasa >380). En todos los pacientes se practicó pruebas funcionales hepáticas al ingreso (PFHI), incluidas en la analítica urgente al ingreso, y a las 48horas del mismo para establecer los criterios de Ransom-Inrie6. Se excluyeron los pacientes en los que se practicó ERCP y esfinterotomía (ERCP-EE) y aquellos que presentaron PB grave con desarrollo de necrosis, absceso o pseudoquiste o fallo orgánico.
Se practicó ecografía abdominal urgente en todos los casos y TAC abdominal con contraste en casos seleccionados. La existencia de dilatación de la vía biliar (VBD) ultrasonográfica se estableció conforme a los parámetros de Bachar en relación con el grupo de edad7.
Todos los pacientes fueron sometidos a tratamiento médico inicial y tras un período variable sometidos a cirugía programada bien en el mismo ingreso bien de forma diferida precedida de analítica preoperatoria con perfil hepático completo (PFHP).
Se utilizó como grupo de control (GC) una serie de 80 pacientes sometidos a colecistectomía electiva y CIO, por colelitiasis sintomática no complicada, elegidos al azar durante dicho periodo de estudio que hubieran sido intervenidos en la misma semana que los casos de PB.
La CIO fue revisada por 2 de los autores (Planells Roig y Peiró Monzó), excluyéndose del estudio los casos en que no existiera concordancia entre estos para la existencia de RBP. Se definió como reflujo biliopancreático-canal/común biliopancreático (RBP-CCBP) la existencia de relleno retrogrado del conducto de Wirsung durante la CIO secundario a la existencia de CCBP (longitud >2,5mm en las colangiografías). El hallazgo de RBP y odditis (RBP-CCBP-O) se definió cuando existió RBP-CCBP y ausencia de paso del contraste al duodeno en ausencia de coledocolitiasis, tras la exploración instrumental de la vía biliar. Se consideró el diagnóstico de coledocolitiasis (CBDS) cuando la exploración instrumental de la vía biliar confirmó la misma.
El estudio de los valores analíticos incluyó el examen al ingreso (PFHI) y el preoperatorio (PFHP). Se tomaron como valores patológicos los siguientes: bilirrubina >1,5mg/dl, FA >140mg/dl, SGOT>65U/l, SGPT>77 U/l, GGT>70.
El estudio estadístico dado que los datos bioquímicos no siguen una distribución normal8 se presenta como media y se utiliza el test de Mann Whitney para la comparación entre grupos de pacientes en las variables continuas. El test de Wilcoxon pareado fue utilizado para la comparación de diferencias dentro de cada grupo. Se utilizó el test de Chi cuadrado con la corrección de Yates en variables discretas. Se consideró significativo un resultado con p<0,05. Se utilizó el análisis de la ratio VO/MVN (valor observado/máximo valor normal) al objeto de poder comparar las variaciones de las diferentes pruebas funcionales entre estas (incrementos sobre el valor normal), lo que permite contrastar la repercusión enzimática máxima independientemente del tipo de determinación analítica8.
ResultadosNo hubo diferencias significativas en cuanto a la distribución por edad y sexo. La edad media fue de 59,9 (14,3) en el grupo de PB vs 55,9 (13,5) en el GC, p=0,059 (−8.070; 0,150) aunque si fue significativa la diferencia de edad cuando se excluyeron los casos de CBDS en ambos grupos, 55,5 (13,8) en el GC en comparación con 59,7 (14,5) en el grupo de PB (p=0,035-8.605; 0,157). La distribución por sexo fue de 17 varones (21,3%) y 63 mujeres en el GC vs 35 varones (32,7%) y 72 mujeres en el grupo de PB (Chi S 2.955 p=0,058 F). En el grupo de PB sin CBDS la edad media de los pacientes con RBP-CCBP-O fue de 58,8 (13,9) en comparación con el grupo sin RBP 60,6 (15,2) p=0,536. No hubo diferencias en la distribución por sexo, siendo la incidencia de RBP-CCBP-O de 57,6% en varones y de 47,8% en mujeres.
De los 107 pacientes con PB, 74 fueron intervenidos en un intervalo de 8 semanas tras el episodio agudo. El intervalo ingreso/intervención (III) en este grupo fue de 2,2 (1,3) semanas en 59 casos y de 6,0 (1,1) semanas en 10. En este grupo los reingresos por PB fueron de 22 casos (29,7%). En los pacientes sometidos a cirugía más allá de las 8 semanas (N=33) el índice de reingresos fue de 5 casos (15,2%) siendo intervenidos en un intervalo menor de 12 semanas 7 y superior a 12 semanas 26.
Hallazgos colangiográficosSe practicó CIO en todos los pacientes siendo normal en 105 casos, 78,8% de los pacientes del GC y 39,3% del grupo de PB (Chi S 29.004; p=0,000). Fue fallida en 4 casos, 2 en cada grupo (2,1% del global de la serie). La incidencia de RBP-CCBP fue de 38,3% en el grupo de PB y tan solo de un 5,0% en el GC (Chi S 27,8, p=0,000). Por otro lado, la incidencia de RBP-CCBP-O fue de 48,6% en PB en comparación con el GC (0 casos) (Chi S 41.476, p=0,000).Todos los casos de odditis13 ocurrieron en el grupo de PB (12,1%). La tasa de CBDS confirmada por la exploración instrumental de la vía biliar, fue de 14 casos (14/187) similar en ambos grupos 8,8 en el GC y 6,5 en el de PB (Chis S 0,322, p=0,857) no asociándose ningún caso a RBP-CCBP-O. Hubo 4 (2,1%) casos de falsos positivos de la CIO y un falso negativo de CBDS.
La incidencia de RBP-CCBP fue de 50,0% en los pacientes intervenidos en un intervalo de 4 semanas, de 53,8% en los intervenidos entre 4-8 semanas, de 50% en los intervenidos entre 8-2 semanas y de 41,7% en los operados más allá de las 12 semanas en el grupo de PB.
OdditisLa incidencia de odditis fue del 75% en los pacientes intervenidos en las primeras 4 semanas y del 25% a partir de dicho intervalo asociándose siempre a RBP-CCBP, lo que sugiere más irritación pos-PB que alteración morfológica a diferencia de RBP-CCBP cuya distribución temporal no muestra diferencias en función del intervalo de intervención como se ha descrito en el párrafo precedente.
Hallazgos ecográficosLa incidencia de microlitiasis fue superior en el grupo de PB (9,7 vs 2,5%) Chi S 3.819 (p=0,045 F). Se evidenció engrosamiento de pared vesicular (colecistitis crónica) en 22,5% del grupo control y 19,4% en el grupo de PB. En 2,9% de los pacientes con PB se evidenció vesícula escleroatrófica. En el grupo de PB la ecografía mostro VBD en 11 (10,3%) casos de los que ninguno presentó CBDS con una incidencia de RBP-CCBP-O de 7 casos (63,6%).
Alteraciones analíticas en pacientes con coledocolitiasis. Marcadores bioquímicos de coledocolitiasisEn el grupo de PB la incidencia de CBDS fue de 6 casos en las primeras 4 semanas y de uno en las siguientes. El análisis de las PFHI y PFHP no mostró diferencias en (Bil T, SGOT, SGPT) entre pacientes con y sin CBDS obteniéndose solo diferencias significativas en el caso de la fosfatasa alcalina en el examen preoperatorio 203,6 (103,1) en pacientes con CBDS vs 118,6 (93,4) (p=0,017) en pacientes sin CBDS. Las diferencias en la GGT preoperatoria 280,3 (352,1) vs 112,5 (108,3) no alcanzaron significación estadística.
En el GC se evidenció diferencia significativa en la Bil T preoperatoria 2,4 (5,0) en los pacientes con CBDS en comparación con los que no presentaban CBDS 0,5 (0,3), p=0,002 (0,7374; 3,0471) sin existir diferencias en el resto de variables SGOT, SGPT aunque tanto FA como GGT mostraron mayores valores pero sin alcanzar significación.
Se dicotomizó la bilirrubina al ingreso en el grupo de PB con un valor de corte de 5mg/dl (valores indicativos de obstrucción biliar franca) sin evidenciar relación con la existencia de RBP-CCBP-O o la existencia de CBDS (en los pacientes con CBDS 5 de los 7 casos presentaron valores de bilirrubina inferiores a 5mg/dl) por lo que su utilidad en la predicción de CBDS fue baja.
Igualmente se dicotomizó en la analítica preoperatoria la Bil T con un valor de corte de 1,5mg/dl no permitiendo detectar 5 de los 7 casos de CBDS no mostrando tampoco correlación con la incidencia de RBP-CCBP o RBP-CCBP-O.
Criterios de Ranson y reflujo biliopancreático-canal/común biliopancreáticoLos pacientes con 3 o más criterios de Ranson (N=41, 38,3%) mostraron valores de amilasa al ingreso superiores 2.431,0 (1.329,6) vs 1.657,4 (1.171,4) que aquellos con menos de 3 criterios (N=66), p=0,002 (IC 287,0; 1.260,2). En los 10 pacientes que requirieron ingreso en UCI la puntuación de Ranson fue de 3,2 (1,3) en comparación con 2,0 (1,5) en los que no (p=0,015 0,2024; 2,1151). No hubo diferencias en la puntuación de Ranson entre los pacientes que sufrieron recidiva/reingreso tras el brote agudo de PB (N=27).
La incidencia de RBP-CCBP-O no mostró relación con la puntuación de Ranson, 19 casos (46,3%) en pacientes con 3 o más criterios en comparación con 33 casos (50,0) en pacientes con menos de 3 criterios y la puntuación fue similar en los pacientes con o sin RBP-CCBP-O 1,9 (1,4) vs 2,3 (1,6) p=0,338.
Pancreatitis biliar grave y reflujo biliopancreático-canal/común biliopancreático-OLa incidencia de RBP-CCBP-O fue mayor en los pacientes que requirieron ingreso en UCI (13,7%) en comparación con los que no lo presentaron (4,1%) aunque sin alcanzar significación estadística pero la necesidad de cirugía urgente por colangitis fue significativamente mayor en los pacientes con RBP-CCBP-O (12,5%) en comparación con los que no lo presentaron (1,7%), Chi S 4.994, p=0,036 (F).
Analítica de ingreso (pruebas funcionales hepáticas) y reflujo biliopancreático-canal/común biliopancreático-OLas PFHI de los pacientes con PB, excluidos los casos de CBDS asociada, en función de la existencia de RBP-CCBP-O en la CIO, no evidenciaron diferencias significativas.
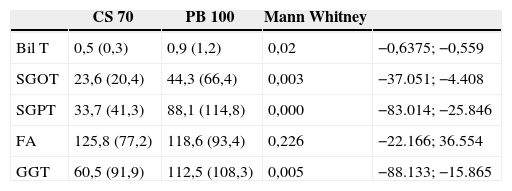
Analítica preoperatoria. Grupo control vs pancreatitis biliarEl análisis de las pruebas funcionales hepáticas preoperatorias entre el GC y el de PB, excluidos los pacientes con CBDS, mostró diferencias significativas entre ambos grupos como se muestra en la tabla 1.
Analítica preoperatoria (PFHP) en pacientes del grupo control vs PB excluidos los casos con CBDS
| CS 70 | PB 100 | Mann Whitney | ||
|---|---|---|---|---|
| Bil T | 0,5 (0,3) | 0,9 (1,2) | 0,02 | −0,6375; −0,559 |
| SGOT | 23,6 (20,4) | 44,3 (66,4) | 0,003 | −37.051; −4.408 |
| SGPT | 33,7 (41,3) | 88,1 (114,8) | 0,000 | −83.014; −25.846 |
| FA | 125,8 (77,2) | 118,6 (93,4) | 0,226 | −22.166; 36.554 |
| GGT | 60,5 (91,9) | 112,5 (108,3) | 0,005 | −88.133; −15.865 |
CS: colecistectomía electiva por colelitiasis sintomática no complicada sin coledocolitiasis asociada; PB: pancreatitis biliar sin coledocolitiasis asociada.
Dada dicha diferencia, se analizó la influencia del intervalo entre el episodio agudo de PB y la intervención quirúrgica (III) en relación con las alteraciones analíticas del grupo de PB según la semana de intervención, evidenciando una tendencia a la normalización analítica en la semana 4, por lo que se tomó dicho valor de corte para evaluar las alteraciones en PFHP.
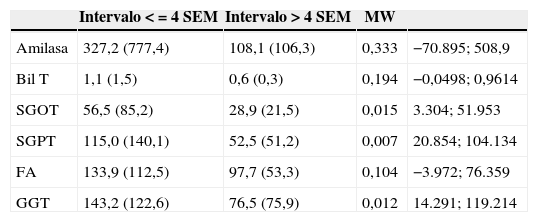
Los pacientes intervenidos en un intervalo de 4 semanas lo fueron 1,9 (1,3) semanas tras este. La incidencia de RBP-CCBP-O fue similar en función del III siendo de 52,9 y 43,5% respectivamente. En cualquiera de los 2 intervalos (>o <a 4 semanas) las PFH muestran importantes diferencias en el grupo de PB en función del III con el GC (tabla 2), tanto mayores cuanto menor el intervalo (tabla 3), lo que genera una clara incertidumbre en la evaluación de la posibilidad de CBDS ya que en los pacientes con PB la alteración analítica aunque disminuye con el tiempo persiste de forma significativa con un patrón bioquímico sugestivo de la potencial existencia de CBDS.
Variaciones analíticas preoperatorias (PFHP) entre grupo control (GC) y grupo de pancreatitis biliar sin CBDS según intervalo de intervención
| GC (69) | PB intervalo >4 (42)* | MW | IC 95% | PB intervalo 4 (51)** | MW | IC 95% | |
|---|---|---|---|---|---|---|---|
| Bil T | 0,5 (0,3) | 0,6 (0,3) | 0,074 | −0,1915; 0,0264 | 1,1 (1,5) | 0,003 | −0-9.104; −0,1663 |
| SGOT | 23,6 (20,4) | 28,9 (21,5) | 0,088 | −13.396; 2.764 | 56,5 (85,2) | 0,000 | −53.965; −11.924 |
| SGPT | 33,7 (41,3) | 52,5 (51,2) | 0,028 | −36.614; −1.016 | 115,0 (140,1) | 0.000 | −116,5; −46.116 |
| FA | 125,8 (77,2) | 97,7 (53,1) | 0,036 | −2.899; 59.088 | 133,9 (112,5) | 0,914 | −44.794; 28.597 |
| GGT | 60,5 (91,9) | 76,5 (75,9) | 0,096 | −55.236; 23.287 | 143,2 (122,6) | 0,000 | −127,3; −38.193 |
GC-CBDS: grupo control excluidos pacientes con coledocolitiasis.
Variaciones analíticas preoperatorias (PFHP) pancreatitis biliar/intervalo intervención (III)
| Intervalo <=4 SEM | Intervalo >4 SEM | MW | ||
|---|---|---|---|---|
| Amilasa | 327,2 (777,4) | 108,1 (106,3) | 0,333 | −70.895; 508,9 |
| Bil T | 1,1 (1,5) | 0,6 (0,3) | 0,194 | −0,0498; 0,9614 |
| SGOT | 56,5 (85,2) | 28,9 (21,5) | 0,015 | 3.304; 51.953 |
| SGPT | 115,0 (140,1) | 52,5 (51,2) | 0,007 | 20.854; 104.134 |
| FA | 133,9 (112,5) | 97,7 (53,3) | 0,104 | −3.972; 76.359 |
| GGT | 143,2 (122,6) | 76,5 (75,9) | 0,012 | 14.291; 119.214 |
El análisis de la ratio VO/MVN (valor observado/máximo valor normal) (ratio valor máximo normal/valor determinado) que permite evidenciar la variación respecto al valor normal y por tanto la comparación de las variaciones de las diferentes pruebas funcionales entre estas no mostró diferencias significativas entre los pacientes intervenidos en un intervalo >o <4 semanas y la existencia de RBP-CCBP-O (Mann Whitney) cuando se analizaron las PFHI y PFHP.
Las diferencias en las PFH no solo se evidenciaron entre el GC y PB sino también en el grupo de PB en función del III (tabla 3). En dicho análisis se evidenciaron diferencias en las PFH aunque solo fueron significativas en el caso de SGOT, SGPT y GGT. Este hecho sugería bien alteración inflamatoria residual o bien diferente comportamiento analítico en función de la existencia de RBP-CCBP-O. La hipótesis de que las alteraciones en las PFHP fueran secundarias a RBP-CCBP-O se descartó inicialmente al analizar estas en relación con la incidencia de RBP-CCBP, pues fue similar en ambos intervalos (intervención >o <4 semanas) (tabla 4) no mostrando diferencias significativas en las PFHP. Llegados a este punto, la conclusión derivada del análisis de la cinética de las alteraciones en las PFHP sería que el RBP-CCBP-O no tiene traducción analítica y que las alteraciones analíticas deberían atribuirse a otros factores secundarios a la PB.
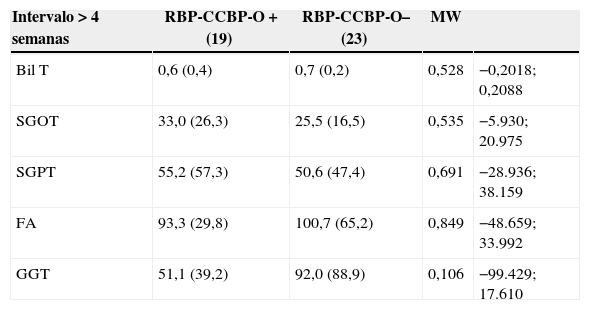
Variaciones analíticas preoperatorias en pancreatitis biliar, intervalo intervención y RBP-CCBP-O
| Intervalo >4 semanas | RBP-CCBP-O + (19) | RBP-CCBP-O– (23) | MW | |
|---|---|---|---|---|
| Bil T | 0,6 (0,4) | 0,7 (0,2) | 0,528 | −0,2018; 0,2088 |
| SGOT | 33,0 (26,3) | 25,5 (16,5) | 0,535 | −5.930; 20.975 |
| SGPT | 55,2 (57,3) | 50,6 (47,4) | 0,691 | −28.936; 38.159 |
| FA | 93,3 (29,8) | 100,7 (65,2) | 0,849 | −48.659; 33.992 |
| GGT | 51,1 (39,2) | 92,0 (88,9) | 0,106 | −99.429; 17.610 |
| Intervalo <=4 semanas | RBP-CCBP-O + | RBP-CCBP-O − | MW | |
|---|---|---|---|---|
| Bil T | 1,1 (1,9) | 1,0 (0,9) | 0,122 | −0,7841; 0,9508 |
| SGOT | 58,2 (94,4) | 54,4 (74,5) | 0,681 | −43.806; 51.455 |
| SGPT | 92,7 (130,3) | 140,0 (148,9) | 0,107 | 124.279; 29,707 |
| FA | 134,7 (92,6) | 132,9 (136,6) | 0,773 | −70.754; 74.256 |
| GGT | 141,5 (112,9) | 144,9 (134,9) | 0,986 | −90.364; 83.541 |
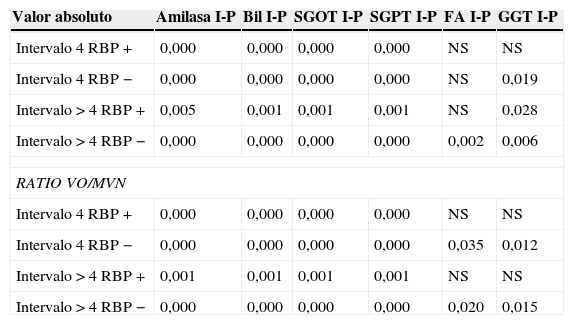
Sin embargo, cuando se analizaron las diferencias dentro de los mismos grupos entre las PFHI y PFHP (Wilcoxon) en función del intervalo a la intervención y la existencia de RBP-CCBP-O, excluidos los pacientes con CBDS, tanto en valores absolutos como con la ratio VO/MVN (tabla 5), se evidenció que en los pacientes con RBP-CCBP-O la disminución (normalización) en los valores de PFH entre el episodio agudo y la intervención fue significativa en todas las variables a excepción de FA y GGT, tanto en los pacientes intervenidos en las primeras 4 semanas como en los que lo fueron más tardíamente. Aún más al analizar la ratio VO/VMN en los pacientes con RBP-CCBP-O la disminución en las PFH no fue significativa en FA y GGT, marcadores ambos de colestasis tanto a las 4 semanas como en un intervalo superior, y sí que lo fue en el grupo sin RBP-CCBP-O, lo que apuntaría a que la existencia de CCBP-RBP ocasiona mayor grado de colestasis, persistente en el tiempo y que la existencia de alteraciones en las PFHP puede indicar la existencia de RBP-CCBP-O y su consecuencia bioquímica en ausencia de CBDS.
Análisis de las diferencias analíticas ingreso-preoperatorio por intervalos y existencia de RBP-CCBP-O. Ilcoxon test. Análisis ratio valor observado/valor normal máximo
| Valor absoluto | Amilasa I-P | Bil I-P | SGOT I-P | SGPT I-P | FA I-P | GGT I-P |
|---|---|---|---|---|---|---|
| Intervalo 4 RBP + | 0,000 | 0,000 | 0,000 | 0,000 | NS | NS |
| Intervalo 4 RBP − | 0,000 | 0,000 | 0,000 | 0,000 | NS | 0,019 |
| Intervalo>4 RBP + | 0,005 | 0,001 | 0,001 | 0,001 | NS | 0,028 |
| Intervalo>4 RBP − | 0,000 | 0,000 | 0,000 | 0,000 | 0,002 | 0,006 |
| RATIO VO/MVN | ||||||
| Intervalo 4 RBP + | 0,000 | 0,000 | 0,000 | 0,000 | NS | NS |
| Intervalo 4 RBP − | 0,000 | 0,000 | 0,000 | 0,000 | 0,035 | 0,012 |
| Intervalo>4 RBP + | 0,001 | 0,001 | 0,001 | 0,001 | NS | NS |
| Intervalo>4 RBP − | 0,000 | 0,000 | 0,000 | 0,000 | 0,020 | 0,015 |
I: ingreso; P: preoperatorio; Ratio Vo/MVN: ratio entre el valor obtenido y el máximo valor normal de la prueba funcional hepática analizada.
En 1976 los estudios de cálculos biliares en heces de pacientes con PB9 generaron la teoría del «cálculo migratorio», al evidenciar que la tasa de CBDS era10,11 de 63-75% (a las 48horas del ingreso), disminuyendo a un 5% cuando había cedido el episodio agudo. Estudios recientes (ERCP) confirman que la incidencia de CBDS en las primeras 48horas es del 70%12 reafirmando la patogénesis de la PB por obstrucción transitoria de la ampolla de Vater por barro biliar o cálculos13 que en la mayoría de los pacientes pasan espontáneamente al duodeno14.
La demostración de CCBP- RBP mediante CIO se da en el 7-50% de los pacientes sometidos a colecistectomía3 aumentando en la PB hasta el 87%4 siendo del 5% en los pacientes con colelitiasis sintomática no complicada4,10,15–18 no teniendo relación con la presión administrada al material de contraste durante la CIO19. En nuestro país la incidencia publicada es del 6-48,1%20,21 alcanzando en nuestra serie el 51,0% en PB en contraste con 14,6 del GC.
El CCBP-RBP no tiene relación con obstrucción coledociana18,19. En pacientes con CBDS y RBP la CIO trans Kher no evidencia desaparición del RBP10,21–23 lo que indica la ausencia de relación entre RBP, coledocolitiasis y diámetro del colédoco15. Además la colangiomanometría ampular en pacientes con PB muestra un diámetro reducido del CCBP que origina RBP bien primario o secundario23. Finalmente, en pacientes con PB y coledocostomía sobre tubo en T se ha demostrado una elevación de tripsinógeno y aumento de amilasa en el drenaje coledociano reflejando la obstrucción funcional del esfínter de Oddi y la existencia de reflujo retrogrado a través del CCBP en ausencia de CBDS24.
Los pacientes con microlitiasis (<de 3mm) son más propensos a desarrollar PB mientras que en los cálculos de mayor tamaño es más frecuente la colecistitis aguda9,21. Es frecuente la VBD en los pacientes con PB sin CBDS (10,3% en nuestra serie). En este grupo los cálculos suelen medir entre 3-7mm de diámetro9,21 y la VBD es secundaria a la obstrucción transitoria distal que origina incremento de presión biliar retrogrado20 siendo su traducción morfológica, la dilatación de VB ultrasonográfica y el RBP colangiográfico como en nuestro estudio, donde la existencia de VBD se asoció a una elevada incidencia de RBP-CCBP-O en ausencia de CBDS.
La incidencia elevada de CCBP (67-80%) pero no absoluta en PB podría demostrar que el CCBP es transitorio en relación con el paso del cálculo y el edema papilar inflamatorio consiguiente25,26,32,33 con ulterior normalización funcional revirtiendo el RBP. Nuestro estudio por el contrario, muestra que la prevalencia de RBP es similar en los pacientes intervenidos antes y después de las 4 semanas, manteniéndose constante a lo largo de los diferentes intervalos de tiempo considerados para la cirugía, lo que apunta a una alteración anatómica más que funcional transitoria.
La odditis se relaciona con repetidos episodios de migración litiásica en pacientes con PB y su incidencia es elevada en pacientes que han sufrido PB, siendo su traducción incierta ya que puede suponer un sustrato morfológico de la etiología de la PB o bien una consecuencia morfológica de la «irritación» del confluente biliopancreático9. En nuestra serie la odditis parece más un proceso «irritativo» pues se concentra en el 75% de los casos intervenidos en las primeras 4 semanas a diferencia de la existencia de RBP-CCBP que permanece constante con el tiempo.
La incidencia de CBDS en PB y ERCP temprana alcanza el 55,9%27,28. Sin embargo, la CIO de rutina en los pacientes con PB previa sin dilatación de VB y PFH en normalización muestra una incidencia de CBDS muchísimo menor, del 8,5%29, y una tasa de litiasis residual del 5,1% que disminuye a 2,8% cuando no se realiza CIO28. Esta disparidad en la incidencia de CBDS en función del intervalo ingreso-intervención apunta a la necesidad de establecer una indicación de intervalo temporal para la práctica de ERCP-CRMN o CL basada en la estimación de la probabilidad de CBDS asociada.
Aunque se ha considerado la PB como un indicador clínico de CBDS, el VPP de esta es bajo (0,26)30. En general las elevaciones en Bil T, FA y SGPT junto a la existencia de VBD son consideradas, marcadoras de CBDS30. Sin embargo, en la PB, la baja especificidad de los marcadores bioquímicos y ultrasonográficos puede originar ERCP innecesaria27,31 ya que tanto FA como GGT presentan VPP y VPN bajo y además SGOT, SGPT y bilirrubina en la fase temprana de la PB no son útiles en la predicción de CBDS27. La elevación transitoria de transaminasas se relaciona con la etiología biliar de la pancreatitis, particularmente, SGPT (VPP 80-90%)32, por obstrucción transitoria de la ampolla de Vater33 cuya traducción bioquímica es la elevación de bilirrubina y SGOT/SGPT normalizándose tras la desimpactación34. Además, la elevación inicial de las PFH en la PB sigue una cinética de normalización35 o incremento demostrada33 y la bilirrubina26 sigue un patrón crescendo-decrescendo35 con relación a si la obstrucción papilar es transitoria (mecánica por el paso de barro o cálculo o inflamatoria por edema papilar) o prolongada, siendo el intervalo de normalización bioquímica fundamental para la indicación de exploraciones complementarias de la VB como CRMN36 o ERCP así como para definir el momento adecuado de la colecistectomía.
La alteración de las PFH (en particular FA y Bil T) genera incertidumbre en la predicción de CBDS y no permite discriminar los casos con CBDS ni con valores absolutos, ni con la determinación de la ratio VO/VMN de las PFH8. Si además consideramos que los parámetros ecográficos como diagnóstico de CBDS y/o VBD que en la fase aguda pueden presentarse en 9 y 31% respectivamente de los pacientes con PB, presentan un VPP y VPN bajo27,31,37 la incertidumbre en la estimación de la probabilidad de CBDS va a generar un exceso de exploraciones preoperatorias como CRMN o ERCP y apuntaría a que existan otros mecanismos generadores de las alteraciones analíticas observadas en la PB en ausencia de CBDS38 como la existencia de RBP-CCBP.
En nuestro estudio, al igual que en el de Fumino39 no se evidencian diferencias estadísticamente significativas en las PFH al ingreso entre pacientes con PB en función de la existencia de RBP-CCBP. Por contra, el análisis de las variaciones PFHI y PFHP evidencia diferencias significativas en Bil T, SGOT, SGPT tanto en pacientes con RBP-CCBP como sin él, pero no en FA y GGT. El análisis de la ratio VO/VMN al ingreso y el preoperatorio confirma que las variaciones no son significativas en el grupo de RBP-CCBP en FA y GGT, es decir, no existe una normalización significativa entre los valores al ingreso y los preoperatorios, por lo que se puede concluir que en los pacientes con RBP-CCBP existiría una mayor dificultad evacuatoria biliar traducida en un mayor grado de colestasis, una ausencia de diferencias significativas entre los 2 puntos de la determinación analítica y por tanto una menor normalización o bien un patrón crescendo en este grupo y por consiguiente que la existencia de alteraciones en las PFHP no deben ser analizadas de forma puntual sino comparativamente con los valores al ingreso para estimar su grado de normalización y poder atribuirse a RBP-CCBP o a CBDS.
Por tanto, en los pacientes con un patrón decrescendo de las PFH y definidos como de alto riesgo ecográfico de CBDS (sospecha de CBDS o VBD), el estudio preoperatorio de la VB debería restringirse a la CRMN que además, permitiría excluir la CIO durante la CL, mientras que en pacientes con patrón crescendo sin normalización de las PFH, en los que la existencia de CCBP-RBP podría explicar la no normalización analítica o la normalización incompleta, la CRMN debería preceder a la ERCP40 y no indicarse esta como exploración de primera línea de la vía biliar. En cualquiera de los casos, la indicación de la ERCP debe restringirse a los hallazgos de la CRMN habida cuenta de los falsos positivos y negativos que generan los marcadores bioquímicos y US de CBDS en la PB y no debe ser considerada como exploración de primera línea.
La principal aportación de nuestro estudio, aunque limitado por su carácter retrospectivo, ha sido determinar la cinética de las alteraciones analíticas en pacientes con PB en función del intervalo a la intervención y la existencia de CCBP-RBP-O, lo que permite evidenciar que en los pacientes con CCBP existe un patrón colestásico mayor que es culpable de la sobreindicación de exploraciones complementarias por la incertidumbre que crea en relación con la existencia de ocupación de vía biliar. Además, aunque la muestra es reducida, hemos evidenciado una asociación entre PB grave con requerimiento de UCI y la existencia de RBP-CCBP, que podría ser secundaria al mayor grado de colestasis en estos pacientes y por tanto mayor probabilidad de colangitis. Por otro lado, nuestro estudio identifica la odditis como proceso irritativo con disminución de su frecuencia en el tiempo en contraposición al RBP-CCBP que se mantiene estable en el tiempo. Hemos evidenciado una elevada prevalencia de RBP-CCBP en pacientes con PB además de demostrar alteraciones analíticas persistentes tras el episodio agudo de PB con progresiva normalización a partir de la semana 4. Las alteraciones analíticas en las PFH tras el episodio agudo de PB generan que la exclusión preoperatoria de CBDS no pueda basarse en el perfil hepático sino que precisará de estudios de imagen complementarios, como CRMN. La ERCP-EE debe indicarse solo tras estudio de imagen con CRMN. La CIO intraoperatoria en los pacientes con PB previa debe realizarse solo de forma selectiva y no rutinaria cuando la CRMN sea dudosa o tras ERCP-EE. La puesta en marcha de un estudio prospectivo que permitiera calcular la reducción o normalización estimada en las PFH en función de la presencia de RBP-CCBP permitiría identificar los pacientes con normalización o ausencia de la misma sin riesgo de CBDS asociado.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.