Introducción
En el marco del objetivo sanitario general de mejorar el cuidado del paciente y sus resultados en términos de salud, se establece como prioridad el uso racional de los medicamentos y, en consecuencia, la aplicación de criterios basados en la mejor evidencia científica disponible y en la óptima relación coste/eficacia. Por otro lado, y teniendo en cuenta la elevada frecuencia de errores en el proceso farmacoterapéutico, se plantea también la necesidad de mejorar la seguridad del tratamiento que recibe el paciente1.
En el año 2000, el Institute of Medicine, con la publicación del artículo To Err is Human, pone de manifiesto la importancia de los errores de medicación en la morbimortalidad de los pacientes y hace constar como un punto imprescindible en su prevención a la llamada CPOE (computerized physician order entry), que en España se ha denominado prescripción electrónica asistida2.
La prescripción electrónica asistida se configura como una herramienta efectiva para mejorar la seguridad y la eficiencia durante la prescripción de medicamentos. Varios autores han descrito una disminución de los errores de medicación de un 55-80% mediante este sistema informatizado3,4.
La introducción de protocolos farmacoterapéuticos en los sistemas de prescripción electrónica asistida puede contribuir a estandarizar y encauzar la toma de decisiones clínicas1,5.
El objetivo del presente trabajo es presentar los protocolos farmacoterapéuticos consensuados que hemos desarrollado en nuestra unidad.
Material y métodos
El Servicio de Farmacia del Hospital Universitario La Fe de Valencia empezó, de forma progresiva en los distintos servicios del hospital, a introducir el programa de prescripción electrónica asistida en abril de 2003 y nuestra Unidad de Cirugía Coloproctológica, que pertenece al Área de Cirugía General y del Aparato Digestivo, fue pionera en su utilización.
La estructura de esta aplicación informática permite:
Acceder a un visor de prescripciones: visualizar datos generales del paciente y del tratamiento global (con auditoría por línea de prescripción). Desde aquí se selecciona el tipo de prescripción, agrupada por medicamentos (también los no incluidos en el formulario del hospital), las mezclas, los protocolos, las instrucciones de enfermería.
Seleccionar de un modo automático la posología según las indicaciones aprobadas. El procesamiento de cada prescripción activa el sistema de planificación de la farmacoterapia de seguridad, con generación de alertas (dosis por toma y/o día, posología no definida, duplicidad terapéutica, etc.).
Seleccionar de un modo automatizado vehículos y volúmenes en medicamentos de administración parenteral.
Alertar en función de la situación clínica del paciente que afectan a la posología del medicamento (geriatría, gestación, lactancia, insuficiencia renal, insuficiencia hepática, etc.). Activación del módulo de cálculo de aclaramiento de creatinina, que proporciona información in situ para modificar la pauta.
Prevenir reacciones de hipersensibilidad: chequea por principio activo, grupo terapéutico y estructuras químicas relacionadas.
Prescribir protocolos farmacoterapéuticos.
El producto final de la prescripción es la generación de hojas de administración de medicamentos asistida para enfermería y de listados de carga de carros para dispensación individualizada al paciente.
Se realizaron unos protocolos en la unidad que intentaron abarcar el mayor número posible de patologías tratadas por nosotros. Para ello se tomaron decisiones por consenso de todos los miembros de la unidad, y se aplicaron las recomendaciones existentes de las diferentes comisiones clínicas de nuestro hospital (Comisión de Infecciones y Política Antibiótica, Comisión de Prevención de la Neumonía Nosocomial, etc.). Para los campos del protocolo que pudieran ser controvertidos, se realizaron búsquedas bibliográficas en Medline. De los trabajos publicados que podían contestar a las preguntas formuladas, se seleccionaron los de mayor nivel de evidencia, se realizó una lectura crítica de éstos y se presentaron al grupo las conclusiones para discusión y toma de decisiones6-9. Cada cirujano era libre de modificar el tratamiento en cualquier momento del proceso, en función de las características particulares de cada paciente.
Disponemos de 6 protocolos farmacoterapéuticos:
1. Preoperatorio cirugía proctológica menor
Órdenes de enfermería.
Día anterior a la intervención: dieta absoluta a partir de las 24 h. Previamente dieta sin residuos.
Preparar campo perineal.
Comprobar micción y defecación antes de bajar a quirófano.
2. Postoperatorio cirugía proctológica menor
Medicamentos:
Fisiológico 0,9% 1.000 ml. Perfusión intravenosa intermitente durante 24 h.
Glucosa 5%, 1.000 ml. Perfusión intravenosa intermitente durante 24 h.
Metamizol ampolla 2 g/5 ml cada 8 h en perfusión intravenosa intermitente durante 24 h.
Paracetamol intravenoso vial 1 g si se produce dolor.
Órdenes de enfermería:
Dieta absoluta. Probar tolerancia a líquidos orales 6 h después del final de la intervención, y si tolera ampliar dieta.
Control de constantes y diuresis.
Control de micción a las 18 h.
Si anestesia raquídea, reposo en cama hasta el día siguiente.
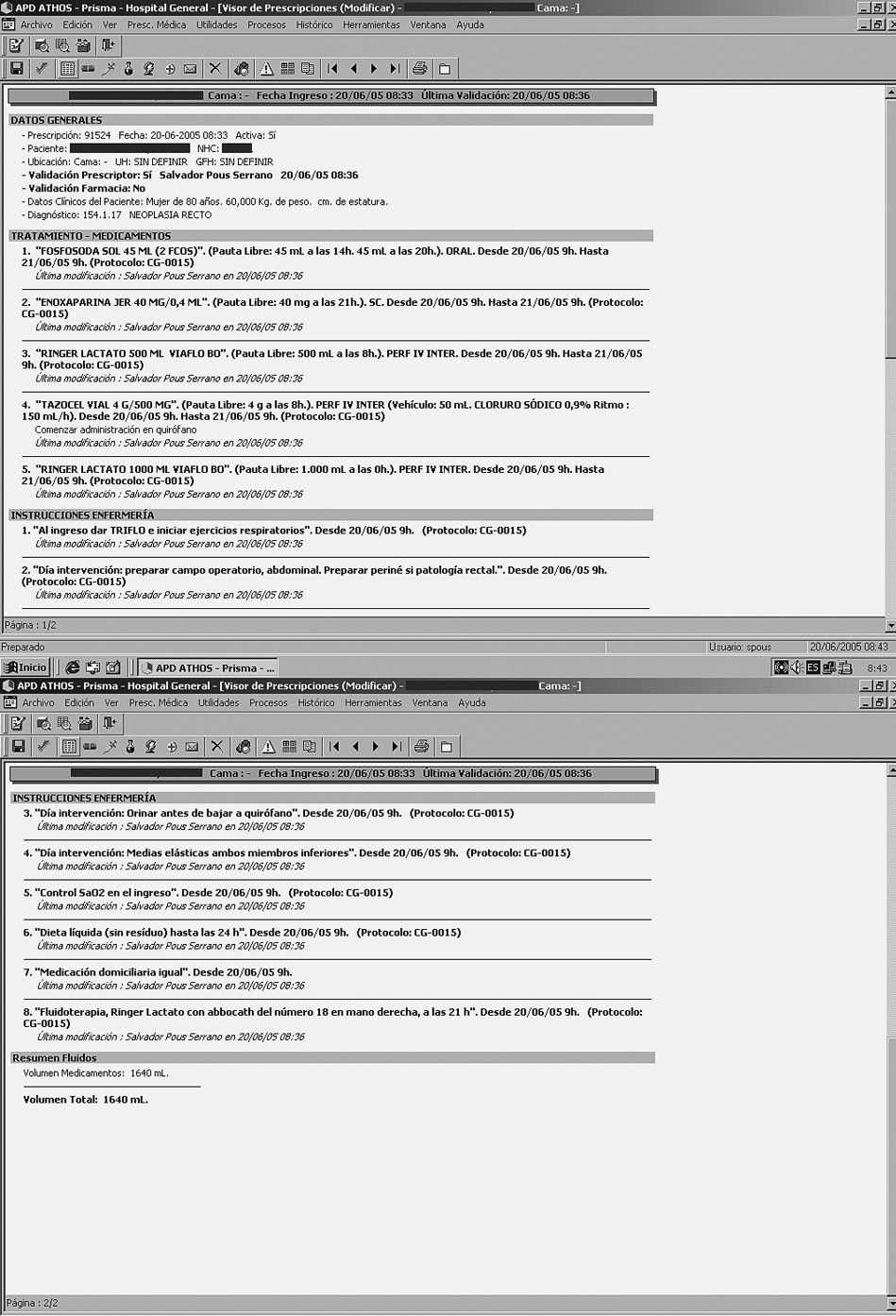
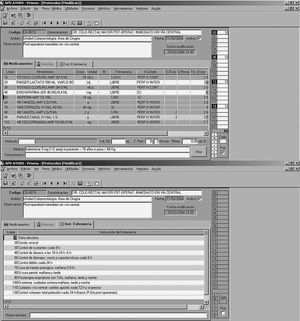
3. Cirugía colorrectal mayor ingreso-preoperatorio (fig. 1)
Fig. 1. Visor de prescripciones del protocolo cirugía colorrectal mayor ingreso-preoperatorio.
Medicamentos:
Fosfosoda solución 45 ml (2 frascos) vía oral a las 14.00 h. y a las 20.00 h.
Enoxaparina 40 mg/0,4 ml vía subcutánea a las 21.00 h.
Ringer lactato 1.000 ml en perfusión intravenosa a las 24.00 h.
Ringer lactato 500 ml en perfusión intravenosa a las 8.00 h.
Piperacilina-tazobactam vial 4 g/500 mg en perfusión intravenosa (se prepara en sala el día de la intervención y comienza la administración en el prequirófano).
Órdenes de enfermería:
Dieta líquida (sin residuo) hasta las 24.00 h.
Fluidoterapia. Ringer lactato con Abbocath® del número 18 en flexura brazo derecho, a las 21.00 h.
Al ingreso dar Triflo® e iniciar ejercicios respiratorios.
Día intervención: preparar campo operatorio abdominal. Preparar periné si se produce patología rectal.
Día intervención: orinar antes de bajar a quirófano.
Día intervención: medias elásticas en ambos miembros inferiores.
4. Cirugía colorrectal mayor ingreso-preoperatorio en alérgicos a los betalactámicos
Es igual que el anterior excepto que se sustituye la piperacilina-tazobactam por metronidazol 500 mg más tobramicina 100 mg.
5. Cirugía colorrectal mayor postoperatorio inmediato con vía central
Medicamentos:
Periplasmal 3,56%, 1 l cada 12 h (a las 9.00 y 21.00 h) en perfusión intravenosa continua durante 2 días. En ese momento, ya confirmada radiológicamente la posición de la vía central, comienza la nutrición parenteral total.
Ringer lactato 500 ml cada 24 h, empezando a las 9.00 h, y durante 2 días.
Enoxaparina 40 mg/0,4 ml vía subcutánea a las 21.00 h.
Morfina ampolla 1%/1 ml/10 mg subcutáneos cada 6 h (0-6-12-18 h) durante 2 días. Administrar media ampolla si paciente mayor de 70 años o peso menor de 60 kg.
Metoclopramida ampolla 10 mg/2 ml en perfusión intravenosa intermitente cada 8 h (9-16-24 h) durante 2 días.
Metamizol ampolla 2 g/5 ml en perfusión intravenosa intermitente cada 6 h (15-21-3-9 h) durante 2 días.
Pantoprazol vial 40 mg en perfusión intravenosa intermitente a las 20.00 h.
Metamizol Ampolla 2 g/5 ml en perfusión intravenosa intermitente cada 8 h (0-8-16 h). Empieza el tercer día postoperatorio y dura 48 h.
Paracetamol vial 1 g. En perfusión intravenosa intermitente cada 8 h (4-12-20 h). Empieza el tercer día postoperatorio y dura 48 h.
Órdenes de enfermería:
Dieta absoluta.
Sonda vesical (retirada automática en 24 h).
Control de constantes cada 8 h.
Control de diuresis a las 18246 h.
Control de drenajes, vacío y características cada 8 h.
Control débito cada 24 h.
Cura de herida quirúrgica, mañana (10 h).
Si cura periné: mañana y tarde.
Fisioterapia respiratoria con Triplo®, mañana, tarde y noche.
Si estoma: cuidados estoma mañana, tarde y noche.
Cuidados vía central: cambio apósito cada 72 h y si lo precisa.
Control volumen perfusión cada 24 h (hasta el 3.er día postoperatorio).
Posición semisentado en cama 30°.
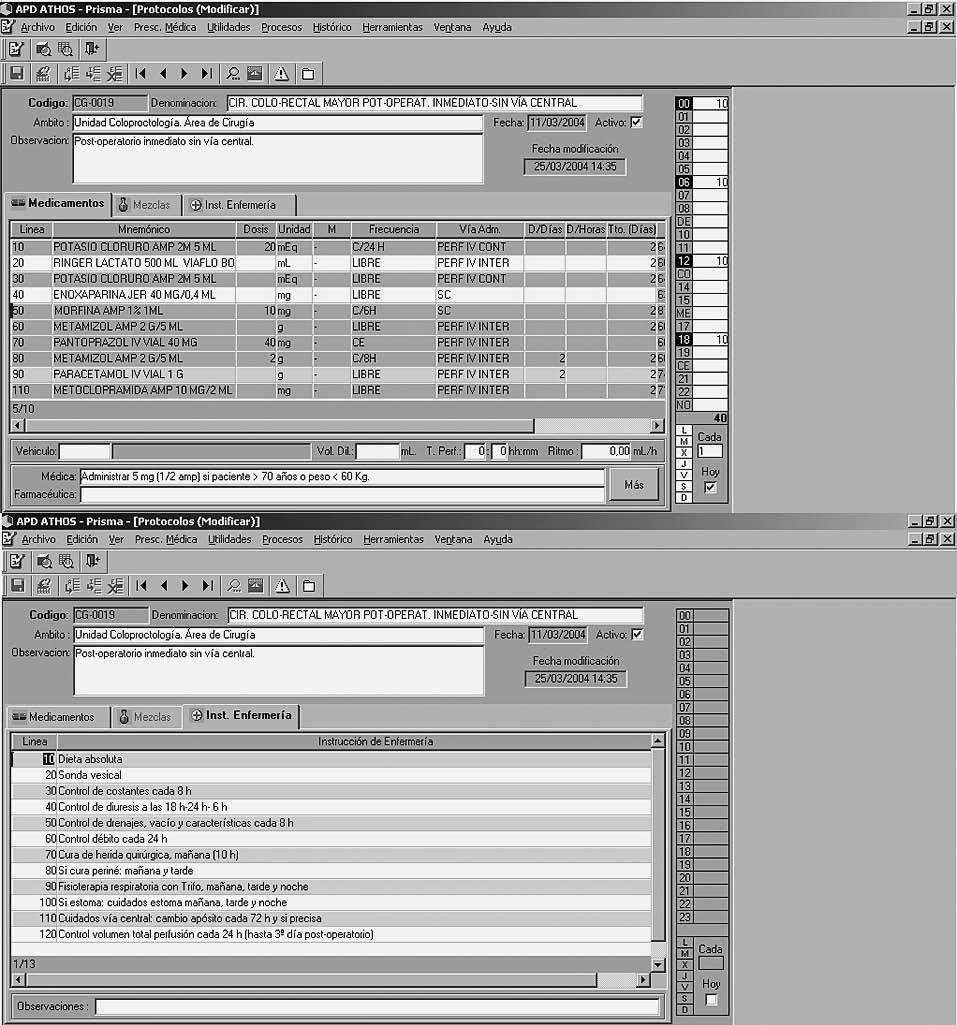
6. Cirugía colorrectal mayor postoperatorio inmediato sin vía central (fig. 2)
Fig. 2. Protocolo de cirugía colorrectal mayor postoperatorio inmediato sin vía central. La mitad superior de la imagen muestra los medicamentos prescritos y la mitad inferior, las instrucciones de enfermería.
Similar al anterior excepto la fluidoterapia (glucosalino 1.000 ml + glucosado al 5%, 1.000 ml + Ringer lactato 500 ml + cloruro potásico 40 mEq. cada 24 h).
Los pacientes intervenidos en nuestra unidad y que formaban parte del programa de cirugía sin ingreso no están incluidos en el estudio, ya que en ellos, evidentemente, no se empleó el sistema de prescripción electrónica. Los pacientes intervenidos de urgencias, tanto en cirugía proctológica menor como en colorrectal mayor, y que fueron tratados mediante prescripción electrónica asistida, están excluidos del estudio, aunque se asignaran a protocolos farmacoterapéuticos.
Con objeto de obtener algún dato sobre errores, tiempos y satisfacción de los profesionales, se decidió elaborar un pequeño cuestionario, que se envió a los miembros de la unidad, residentes y enfermería.
Resultados
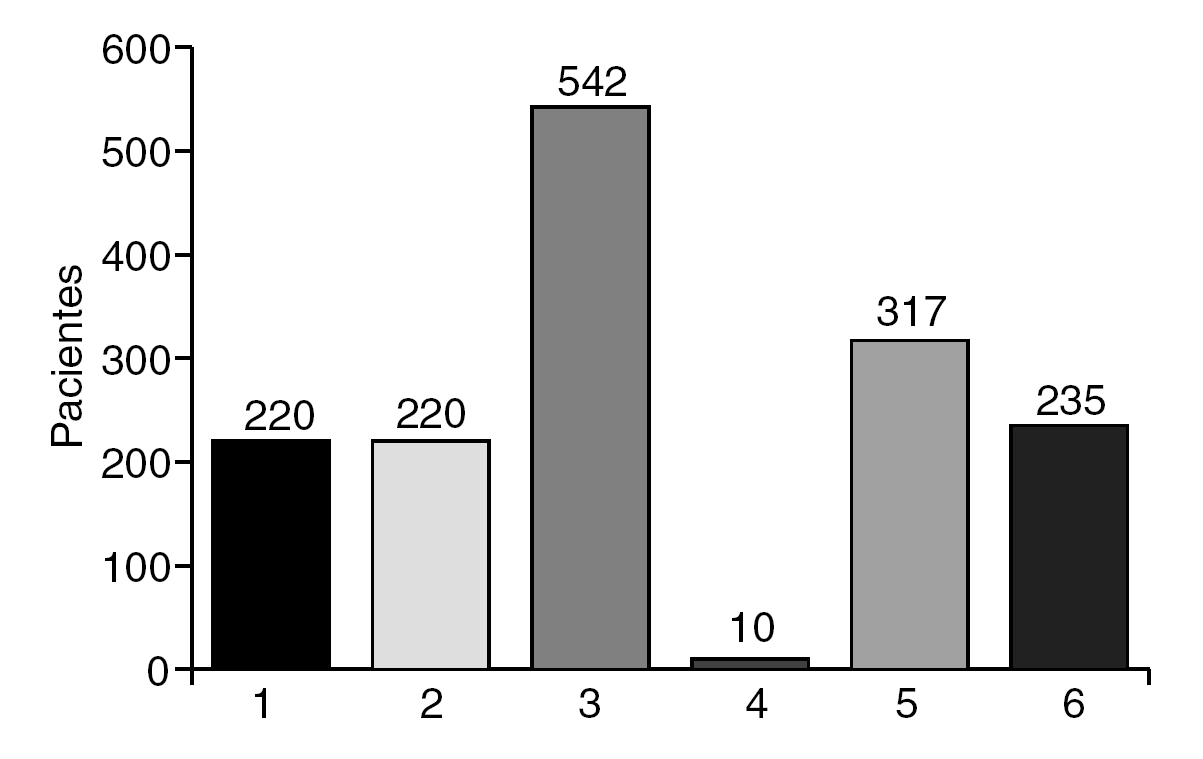
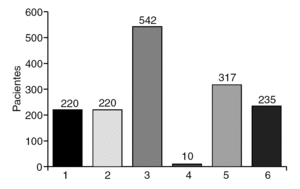
Durante los 2 años de estudio, de abril de 2003 a abril de 2005, se ingresó a 772 pacientes programados en nuestra unidad y se trató a todos ellos con el sistema de prescripción electrónica asistida e incluidos en los protocolos farmacoterapéuticos (fig. 3).
Fig. 3. Número de pacientes asignados a cada protocolo farmacoterapéutico durante el período de estudio. 1: preoperatorio cirugía proctológica menor; 2: postoperatorio cirugía proctológica menor; 3: cirugía colorrectal mayor ingreso-preoperatorio; 4: cirugía colorrectal mayor ingreso-preoperatorio en alérgicos a los betalactámicos; 5: cirugía colorrectal mayor postoperatorio inmediato con vía central; 6: cirugía colorrectal mayor postoperatorio inmediato sin vía central.
Se asignó al 28,5% (220 pacientes) al protocolo de preoperatorio en cirugía proctológica menor. Una vez intervenidos, se les incluyó en el protocolo de postoperatorio de cirugía proctológica menor.
Se asignó a los 552 pacientes restantes (71,5%) a los protocolos de cirugía colorrectal mayor. El protocolo de preoperatorio en cirugía colorrectal mayor se indicó en 542 casos (98,2%) y su variante para alérgicos a los betalactámicos en 10 casos (1,8%). El protocolo farmacoterapéutico postoperatorio asignado dependió de si el paciente tenía colocada una vía venosa central (317 casos; 57,4%) o, por el contrario, sólo disponía de una o varias vías periféricas (235 casos; 42,6%).
Todos los facultativos de la unidad indicaron sus tratamientos con el sistema de prescripción electrónica y asignaron protocolos a cada caso.
Durante el período de estudio fue necesario, en 2 ocasiones, volver a las órdenes de enfermería y de tratamiento farmacológico en formato de papel. Una de ellas por caída del sistema informático y otra por operaciones de mantenimiento de éste.
El soporte en papel de las órdenes de tratamiento se mantiene en el hospital, aunque en nuestra unidad sólo se empleó en las 2 ocasiones descritas.
Una vez superada la fase de aprendizaje, y teniendo en cuenta que algunos miembros de la unidad (facultativos y enfermería) carecían de experiencia en el manejo de los ordenadores, ha habido una aceptación unánime del sistema. El cuestionario de satisfacción reportó la idea subjetiva generalizada de ahorro de tiempo de prescripción (80% de los facultativos), así como la sensación de tranquilidad de no olvidar la prescripción de ningún fármaco importante (100% de los facultativos). Todos los facultativos recibieron notificaciones de errores de prescripción, por lo que la cantidad de estos errores fue menor, pero este dato no se ha cuantificado, ya que no es el objeto de este trabajo. Todo el equipo de enfermería encuestado pensaba que se evitaba errores de transcripción y que su trabajo se facilitaba al homogeneizar el procedimiento.
Discusión
La incorporación de nuevas tecnologías al campo sanitario no ha hecho más que empezar y dista mucho del desarrollo logrado en otros campos. Con el fin de aumentar la seguridad y eficiencia en el uso de fármacos, en la mayoría de los casos los farmacéuticos han desarrollado y promovido directamente las aplicaciones que afectan a la prescripción de medicamentos.
Para que una prescripción electrónica asistida sea eficaz es tan importante la facilidad, rapidez y accesibilidad de la aplicación informática, como la calidad de la información a la que se puede tener acceso.
En estos momentos, el desarrollo de estas bases de datos recae en cada hospital, con la responsabilidad de su actualización permanente y el compromiso de incorporar la evidencia siempre cambiante de cada medicamento en la aplicación. Es responsabilidad de cada unidad clínica realizar y actualizar, siempre con la mejor evidencia científica disponible, los protocolos farmacoterapéuticos consensuados que se pueden aplicar a los procesos atendidos en ella.
La recomendación de profilaxis antibiótica en nuestros pacientes es muy alta8. La elección de piperacilina-tazobactam se tomó por consenso de todos los miembros de la unidad por varios motivos: a) la mayoría de los pacientes que intervenimos son de alto riesgo (ancianos, inmunodeprimidos, con quimioterapia y radioterapia neoadyuvante, etc.); b) el antibiótico es de amplio espectro y nos permite la monoterapia, lo que facilita la labor del servicio de enfermería, y c) aceptado en cirugía de colon en el Protocolo de Profilaxis Antibiótica redactado por la Comisión de Infecciones y Política Antibiótica de nuestro hospital.
En la actualidad estamos cuestionando en nuestra unidad la conveniencia de la preparación mecánica del colon y valorando su retirada del protocolo de prescripción10,11, así como la inclusión de nuevos protocolos para la infección nosocomial (sepsis intraabdominal, infección por catéter venoso central, neumonía e infección urinaria). Por lo tanto, los protocolos de tratamiento deben ser consensuados, realizados con las mejores pruebas científicas disponibles, específicos pero flexibles, modificables y actualizados periódicamente. Todos estos requisitos son indispensables para facilitar que los médicos acepten sus recomendaciones.
El hecho de disponer de bases de datos actualizadas, uniformes y avaladas científicamente es una necesidad urgente para una prescripción segura y de calidad.
Sería conveniente disponer de dispositivos móviles, como PDA (Personal Digital Assistant) o tablet PC, que permitan una prescripción a pie de cama y que no obliguen a la dependencia de un despacho lejos del paciente para realizar una orden de tratamiento.
La prescripción electrónica asistida se considera una medida básica para disminuir los errores de medicación e incrementar la eficiencia y la seguridad en los procesos asistenciales3,12-16.
El proceso de prescripción electrónica es complejo, no está exento de errores inherentes al propio proceso, requiere un esfuerzo por parte de los médicos y una curva de aprendizaje que puede representar otra fuente de error. Por otro lado, se ha comprobado que la utilización de los protocolos reduce considerablemente el tiempo invertido en el acto de la prescripción, uno de los principales inconvenientes advertidos por los clínicos5. Nuestra experiencia nos indica que una vez superada la fase de aprendizaje, y con protocolos ya confeccionados, el tiempo de prescripción puede ser menor que con el sistema tradicional de escritura de las órdenes médicas en papel.
Es necesario que estos programas informáticos sean capaces de preservar la confidencialidad de la información (Ley Orgánica 15/99, de Protección de Datos de Carácter Personal). Para ello, deben contar con mecanismos que garanticen la protección de datos, y debe limitarse el acceso al sistema a tan sólo el personal autorizado. Por ello, los usuarios (médicos, farmacéuticos, enfermeras) han de acceder al programa mediante contraseñas de seguridad previamente definidas que se registrarán en cada uno de los cambios que se realicen.
En cuanto a los costes globales que puede suponer la implantación completa de los sistemas de prescripción electrónica en todo el hospital, éstos son considerables tanto en lo que se refiere al desarrollo del programa, como a la adquisición del hardware necesario. Sin embargo, debemos analizar si el coste que supone su implementación se verá compensado por la mejora de los recursos empleados, así como por los costes evitados al disminuir los errores de medicación y los efectos adversos gracias a las intervenciones realizadas a través del programa (p. ej., al recomendar un cambio en la pauta de administración de un fármaco disminuyendo la dosis o la frecuencia de administración sin reducir su efectividad)3.
Algunos expertos en medicina basada en la evidencia (traducción incorrecta, pero aceptada, de evidence based medicine), como Alejandro Jadad, piensan que la prescripción electrónica asistida con protocolos farmacoterapéuticos, al estar realizados con la mejor evidencia científica disponible y al obligar a que el facultativo que desee modificar algo en ellos deba justificar su opción, es una gran herramienta para que se obtengan unos resultados mejores17.
También supone una disminución de la carga de enfermería en la revisión y la transcripción de tratamientos, y es valorada de manera positiva por este colectivo, muy implicado en el desarrollo de la aplicación en su vertiente de administración.
Todos los sistemas informáticos son vulnerables a una amplia variedad de amenazas potenciales (sobrecarga de datos, virus, fallos en la seguridad, etc.). Por lo tanto, es posible una caída del sistema informático, con un gran perjuicio para el funcionamiento del hospital y la atención a los pacientes, por lo que debemos estar preparados ante estas posibles situaciones18.
Es necesario que el programa de prescripción vaya integrándose con los servicios de radiología, laboratorio, anatomía patológica, etc., para que de una forma sencilla se tenga acceso a toda la información del paciente.
La prescripción electrónica ofrece ventajas incuestionables, como la oportunidad de estandarizar la práctica clínica, homogeneizar los procesos asistenciales y favorecer la aplicación de vías clínicas, mejorar el acceso a la información sobre medicamentos, permitir la integración de datos del paciente, de cálculo de dosis, evitar las transcripciones de las órdenes médicas con la disminución los errores de medicación, lo que facilita la labor a enfermería y constituye un paso previo a la historia clínica informatizada.
Agradecimientos
A las enfermeras Elena Albert y Pilar Blasco por su inestimable colaboración en la elaboración y obtención de datos.
Correspondencia: Dr. S. Pous Serrano.
Área de Cirugía. Unidad de Coloproctología. Hospital Universitario La Fe.
Av. de Campanar, 21. 46009 Valencia. España.
Correo electrónico: pous_sal@gva.es
Manuscrito recibido el 19-3-2005 y aceptado el 29-5-2006.