Introducción
El cáncer colorrectal (CCR) es el cuarto tipo de tumor maligno más frecuente. Del 20 al 30% de los pacientes presentan metástasis hepáticas (MH) sincrónicas con el tumor primario. En el 50% de los casos que se tratan mediante resección quirúrgica del tumor primario se diagnostican MH durante el seguimiento1.
La supervivencia de los pacientes no tratados de MH es nula a 5 años, mientras que en los pacientes tratados con resección hepática es del 25-40% en las series de los últimos 10 años2-14.
Actualmente hay gran interés en el impacto que la especialización y la agrupación de casos tiene en los resultados quirúrgicos de ciertas afecciones y se ha preconizado la centralización de algunas patologías, entre ellas la cirugía hepática, en determinados centros13,15.
Hasta hace pocas décadas, las resecciones hepáticas estaban penalizadas con una mortalidad de un 5-15% y una morbilidad del 20-40%. Hoy estas cifras han descendido de forma importante, con una mortalidad < 5% y una morbilidad < 20% en centros con gran casuística, a lo que han contribuido el mejor conocimiento de la anatomía funcional hepática, el perfeccionamiento de las técnicas quirúrgicas y anestésicas, el mejor control postoperatorio y el progreso del instrumental auxiliar intraoperatorio13,16-25.
El objetivo de este trabajo es presentar la experiencia de 11 años en el tratamiento quirúrgico de las MH del CCR en una unidad de referencia en cirugía hepática y comprobar si se cumplen los estándares de calidad actuales para este tipo de tratamiento.
Pacientes y método
Hemos incluido a todos los pacientes que fueron intervenidos por MH de CCR entre el 1 de enero de 1995 y el 31 de diciembre de 2005. Se incluyó prospectivamente en una base de datos todos los referentes a los pacientes, las exploraciones complementarias diagnósticas, los aspectos relacionados con la técnica quirúrgica y el seguimiento.
En este período se realizaron 250 intervenciones en 221 pacientes, practicando 201 resecciones hepáticas en 182 pacientes. Tras confirmar la ausencia de contraindicaciones para la cirugía mayor, se indicó el tratamiento quirúrgico a todos los enfermos en que se pensó que era posible lograr la extirpación completa de toda la enfermedad tumoral hepática y extrahepática detectable dejando un remanente hepático funcional viable y compatible con la vida del paciente. No se excluyó a ningún paciente por el tamaño o el número de las metástasis o por invasión locorregional. La indicación quirúrgica final se tomó de forma consensuada entre radiólogos, oncólogos y cirujanos especializados.
Las pruebas de imagen practicadas en el estudio preoperatorio fueron: ecografía, tomografía computarizada (TC) helicoidal y/o resonancia magnética (RM). Se realizó una colonoscopia completa en caso de que ésta no se hubiera realizado en los últimos 12 meses.
Antes de la intervención, se practicaron determinaciones de bioquímica general y hepática, así como de los valores de los marcadores tumorales CEA y CA 19.9. Cuando se consideró irresecable la enfermedad hepática por imposibilidad de obtener un margen de tejido sano, se indicó quimioterapia neoadyuvante con el objeto de lograr una reducción de la masa tumoral y se practicó una reevaluación conjunta cada 3 meses. En los pacientes resecables con elevado riesgo de insuficiencia hepática postoperatoria como consecuencia de una resección amplia, en los últimos años se indicó una embolización portal preoperatoria (EPO) para lograr una hipertrofia del hígado remanente antes de la intervención. En los pacientes con metástasis hepáticas sincrónicas, se pospuso la resección 3 meses en los que recibieron quimioterapia. Si se asociaban metástasis pulmonares a las hepáticas, se practicó primero la resección del hígado, seguida de la pulmonar.
Durante la laparotomía, antes de decidir la resección, se practicó una revisión cuidadosa de toda la cavidad abdominal. La extensión de la enfermedad hepática se estudió una vez movilizado el hígado mediante ecografía intraoperatoria con sonda multifrecuencia de 5 a 7,5 mHz. Durante la transección parenquimatosa no se realizaron sistemáticamente técnicas de pinzamiento vascular del pedículo hepático (maniobra de Pringle). Cuando la resección incluyó el hemihígado derecho o el izquierdo, la sección parenquimatosa se realizó una vez ligado el pedículo vascular ipsolateral.
De todos los pacientes, un cirujano y un oncólogo realizaron un seguimiento que consistió en una exploración clínica cada 4 meses. En cada visita se realizaron pruebas de función hepática, se determinaron los valores de CEA y CA 19.9 y se llevó a cabo una TC abdominopelviana. Asimismo se practicó una TC torácica anual y cada 3 años se realizó control endoscópico del colon.
Análisis estadístico
Todas las características demográficas de los pacientes, la estadificación y el tratamiento del tumor primario, las variables perioperatorias, la evolución postoperatoria y las características de la quimioterapia empleada antes y/o después de la resección hepática se introdujeron en una base de datos informatizada.
Para el tratamiento de los datos se ha utilizado el programa informático SPSS 12.0®. Los resultados de las variables cuantitativas se expresan en forma de media ± desviación estándar o mediante la mediana y el intervalo si no siguieron una distribución normal. Para la comparación de frecuencias y medias se aplicó las pruebas de la χ2, la t de Student y la U de Mann-Whitney. Las curvas de supervivencia se calcularon mediante el método de Kaplan-Meier.
Se consideró la mortalidad y la morbilidad perioperatoria como la ocurrida en los 30 días postoperatorios o durante el mismo ingreso hospitalario para la intervención.
Resultados
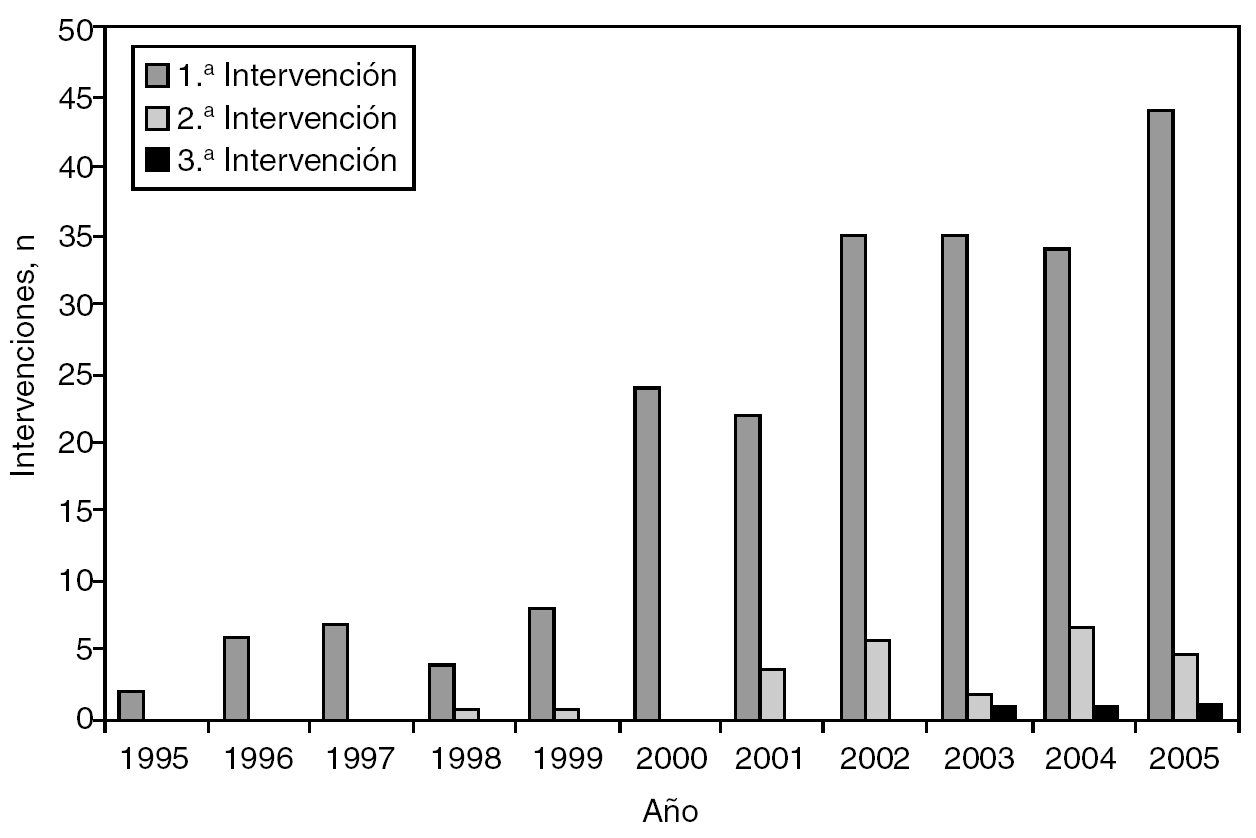
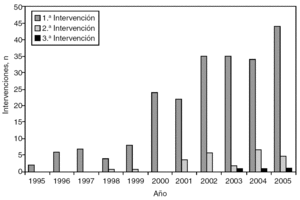
Como puede verse en la figura 1, hasta el año 2000, prácticamente no había cirugía de resección de las MH de CCR en nuestro medio. De forma progresiva ha ido aumentando el número de resecciones por año hasta las 50 de 2005. De igual manera, el número de segundas y terceras intervenciones en el mismo paciente sigue una tendencia ascendente en los últimos años.
Fig. 1. Número de intervenciones por año y por reintervención de cada paciente.
Índice de resecabilidad
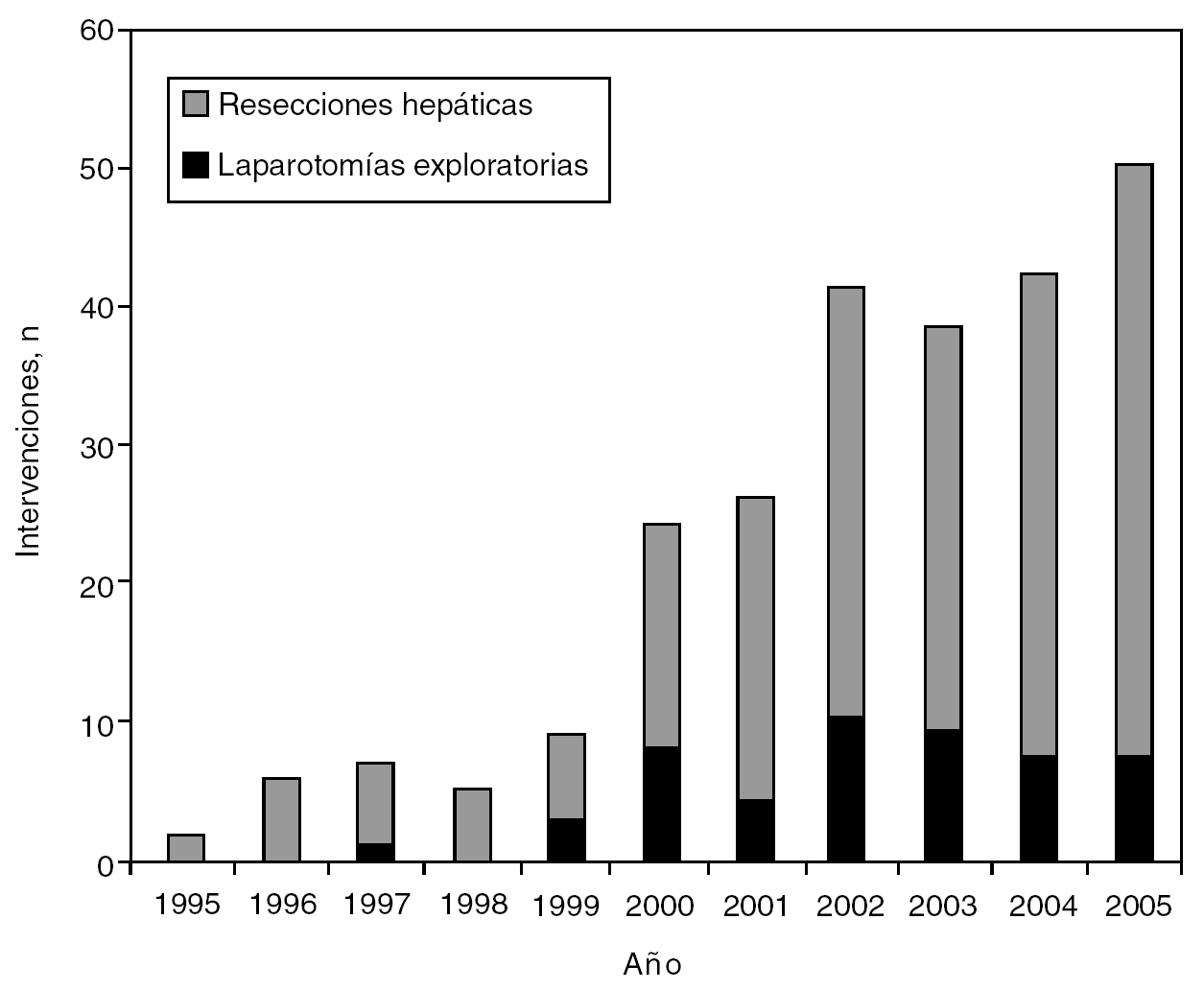
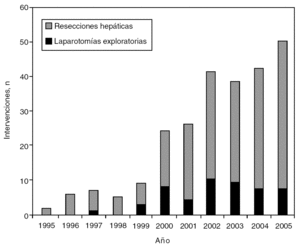
El 19% de las intervenciones (49) fueron sólo laparotomías exploratorias, desestimando la resección de las MH, bien por enfermedad extrahepática irresecable, bien porque no se podía dejar un remanente hepático viable sin enfermedad residual (fig. 2).
Fig. 2. Tipo de intervenciones por año.
El índice de resecabilidad de la serie es del 81% (201 de 250 intentos de resección); sin embargo, en los últimos 2 años el porcentaje de laparotomías exploratorias descendió al 14%, por lo que el índice se ha incremetado al 86%.
Características de los pacientes y del tumor primario en las resecciones hepáticas
Se han realizado 201 resecciones hepáticas en 182 pacientes, 17 pacientes recibieron una segunda resección y 2 pacientes, una tercera.
La media ± desviación estándar de la edad de los pacientes fue 61 ± 10 (intervalo, 35-81) años. Hubo predominio de varones respecto a mujeres (el 60 y el 40%). El 19% de los pacientes tenían una edad ≥ 70 años. Se presentaron factores comórbidos en 108 (54%) casos, y los más frecuentes fueron: hipertensión arterial (HTA) en el 32% (n = 64), diabetes en el 20% (n = 39), cardiopatía isquémica en el 6% (n = 14), enfermedad pulmonar obstructiva crónica (EPOC) en el 6% (n = 12), insuficiencia renal en el 6% (n = 12) y hepatopatía por virus de la hepatitis C (VHC) en el 2% (n = 4).
El tumor primario se localizó en el colon en el 73% de los casos (el 47% en descendente-sigma, el 9% en transverso y el 17% en ascendente) y en el recto en los demás. Siguiendo la clasificación TNM, el estadio del tumor colorrectal fue IV en el 57% de los casos, III en el 18%, II en el 20% y I en el 5%.
Características de la enfermedad metastásica
La presentación de la enfermedad metastásica fue sincrónica en el 53% y metacrónica en el resto, con un intervalo entre intervención del tumor primario y diagnóstico de la enfermedad hepática > 12 meses en el 39%, y < 12 meses en el 8%. Las MH eran unilaterales en el 73% y bilaterales en el 27%. En 103 (51%) casos, la metástasis hepática fue única, mientras que en 54 (27%), el número de nódulos era ≥ 3. La media del número de metástasis fue de 2,02 ± 1,4 (intervalo, 1-8). El tamaño medio de la metástasis mayor fue de 4,1 ± 2,6 (0,5-15).
Se administró quimioterapia neoadyuvante en 106 (53%) casos, la mayor parte (48%) con una única línea, y en 9 (4%) ocasiones, con dos. La media del número de ciclos para la primera línea fue de 4,6 ± 2,8 (1-18). El oxaliplatino estaba presente en el 45% de los regímenes administrados y el irinotecan en el 17%, ambos asociados a otros quimioterápicos. Durante este tratamiento neoadyuvante, la enfermedad progresó en el 18% de los pacientes, permaneció estable en el 13%, hubo una respuesta parcial en el 66% y completa en el 3%. El rescate quirúrgico con la quimioterapia se consiguió en 28 (14%) pacientes, que se había considerado irresecables antes de la quimioterapia por el número de MH en 15 (7,5%) casos, por el tamaño de las MH en 8 (4%) y por la localización en 5 (2,5%).
Características intraoperatorias
De las 201 resecciones realizadas, en 17 (8,5%) casos se trató de una segunda resección y en 2, de una tercera resección en un mismo paciente. En 78 (39%) casos la resección hepática fue una hepatectomía mayor (≥ 3 segmentos). La resección fue anatómica en 115 (57%) casos, limitada en 61 (31%) y ambas asociadas en 24 (12%). Se añadió ablación local con radiofrecuencia en 14 (7%) casos.
En 160 (80%) intervenciones no se realizó transfusión, en 30 (15%) se precisaron hasta 2 unidades de hematíes y en 10 (5%), más de 2 unidades.
La resección fue R0 en el 85% de los casos, R1 en el 13% y R2 en el 2%; estos últimos fueron los programados para resección quirúrgica en 2 tiempos.
Enfermedad extrahepática intraabdominal
En 23 (11%) casos había enfermedad extrahepática en el momento de la hepatectomía, y fue posible en todos estos pacientes la exéresis completa en el mismo acto operatorio. En 12 casos había afección del diafragma; en 3, recidiva en el colon y en 8, afección peritoneal o linfática.
Resultados perioperatorios
La mediana de estancia postoperatoria fue de 6 días, con una media de 7 (intervalo, 3-40) días. La mortalidad perioperatoria fue nula. De las 201 resecciones hepáticas, en 38 (19%) casos se diagnosticó alguna complicación. Las más frecuentes fueron la colección intraabdominal en 12 (6%) y la infección de herida en 12 (6%). Se diagnosticó fístula biliar en 4 (2%) casos y hemoperitoneo en 4 (2%) casos. Otras complicaciones médicas registradas fueron: insuficiencia hepática clínica en 10 (5%) casos y neumonía en 4 (2%).
El tratamiento de las complicaciones fue médico en el 55% de los casos, mientras que se necesitó radiología intervencionista en el 40% de los casos y reintervención quirúrgica en el 5%; la indicación más frecuente fue hemoperitoneo.
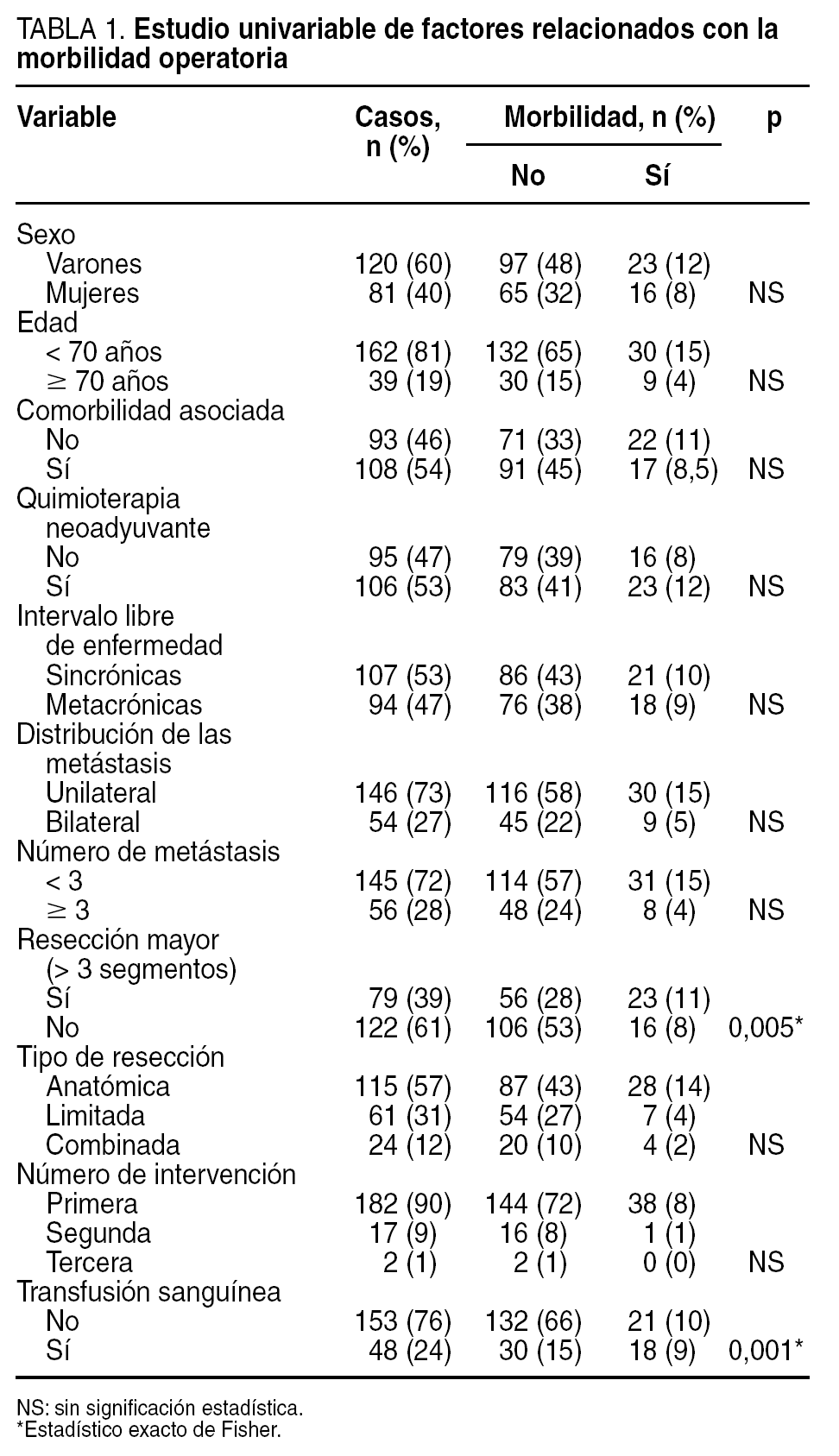
Factores relacionados con la morbilidad (tabla 1)
La edad > 70 años, el sexo, la comorbilidad asociada, haber recibido quimioterapia neoadyuvante, la unilateralidad o bilateralidad de la enfermedad metastásica, la sincronía con el tumor primario, el número de metástasis y resecciones previas o el tipo de resección hepática no tuvieron relación significativa con la morbilidad postoperatoria. Únicamente la realización de una hepatectomía mayor y la necesidad de transfusión tuvieron relación significativa con la morbilidad postoperatoria.
Recidiva y supervivencia
Tras un seguimiento medio de 22 meses y una mediana de 16,7 meses, con una pérdida de seguimiento mayor de 6 meses del 3%, la tasa de muerte por enfermedad fue del 13%.
La recidiva de la enfermedad se produjo en el 44% de casos, que fueron de localización hepática y extrahepática en el 14%, exclusivamente hepática en el 13% y extrahepática en el 17%.
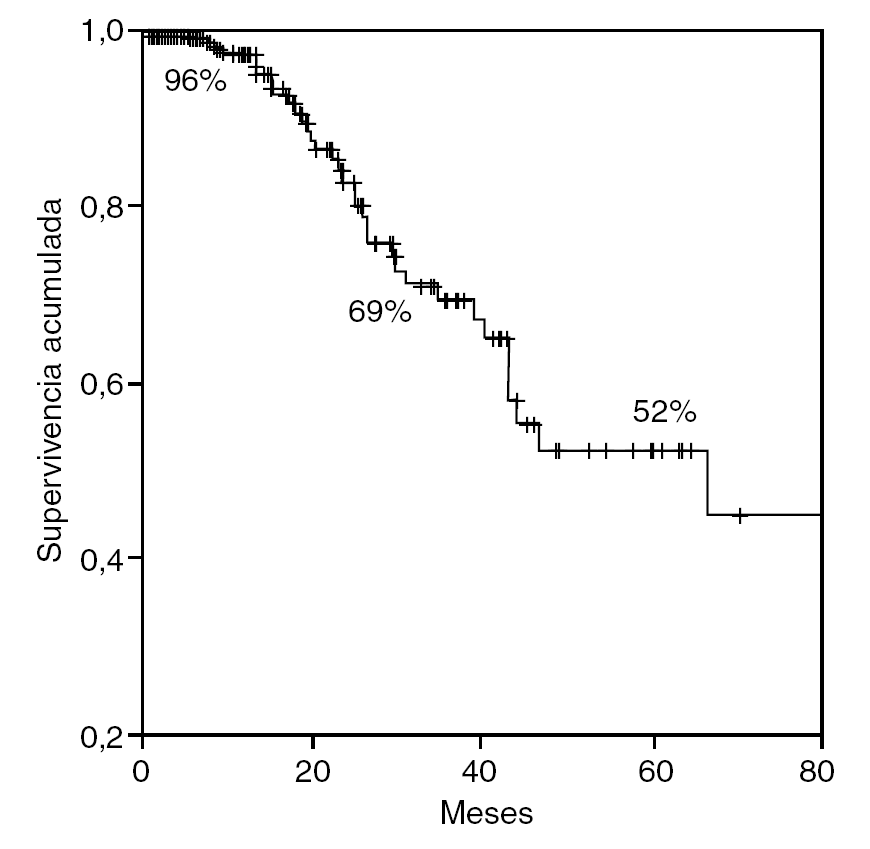
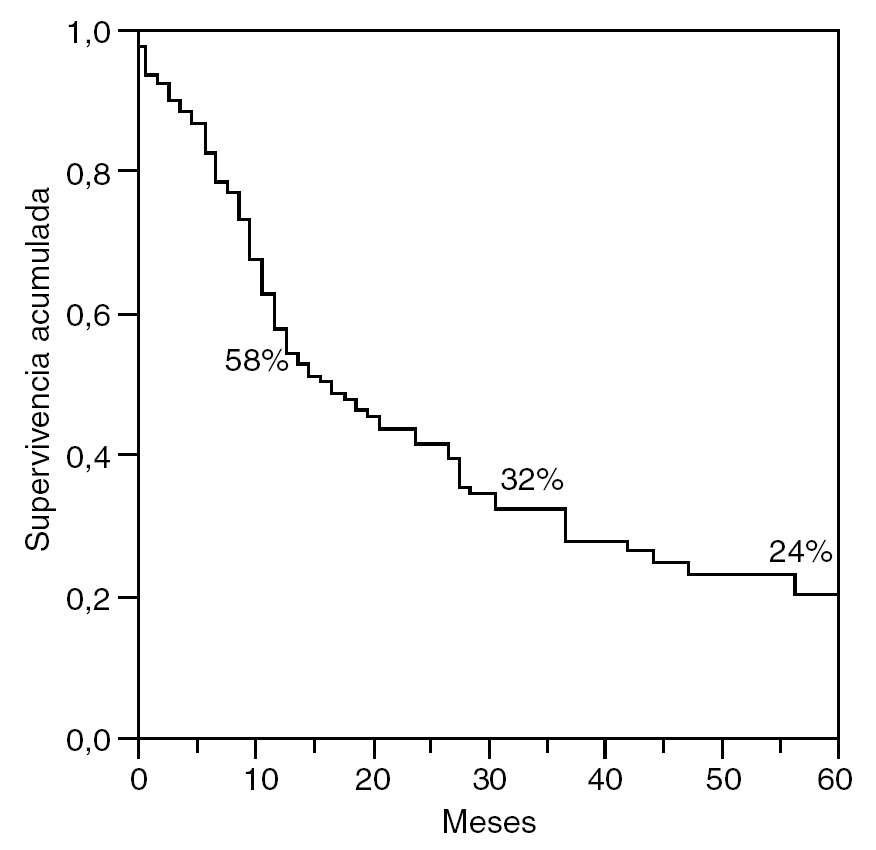
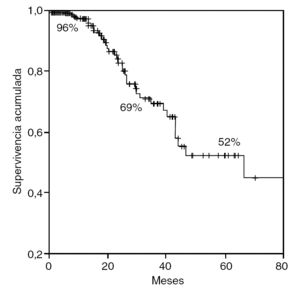
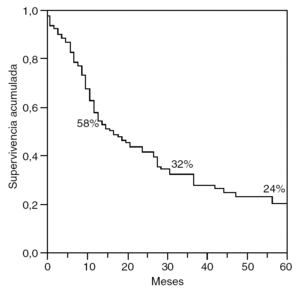
Las supervivencias actuariales generales a 1, 3 y 5 años fueron del 96, el 69 y el 52 (fig. 3). Las supervivencias actuariales libres de enfermedad para los mismos períodos fueron del 58, el 32 y el 24% (fig. 4).
Fig. 3. Supervivencia actuarial de la serie.
Fig. 4. Supervivencia libre de enfermedad.
Discusión
El comportamiento biológico y clínico de las MH del CCR ha condicionado que la opinión acerca de los resultados de la resección quirúrgica de las MH sea menos pesimista que en otros tumores sólidos, por lo que algunos grupos propugnaron, desde los años ochenta, el tratamiento resectivo en esta afección. En los años noventa ya se publicaron series de pacientes resecados con supervivencias a 5 años del 25-40% y con una mortalidad < 5%2-9.
En nuestro centro se realizaron muy pocas resecciones hepáticas en los años noventa. A partir de 2000, los cirujanos y los oncólogos, observando los buenos resultados publicados por otros grupos más cercanos y pioneros en España11, nos concienciamos de esta posibilidad quirúrgica y, adoptando una política de trabajo en equipo multidisciplinario con diferentes centros de la Comunidad Valenciana, hemos conseguido una progresión geométrica en el número de metástasis resecadas.
El índice general de resección del 81% es inferior al 91% presentado por Figueras et al11, pero se ha visto mejorado en los últimos años con la introducción de la radiofrecuencia complementaria y la cirugía de resección en 2 tiempos, llegando al 86%. Aun así, no podemos olvidar que con la ecografía intraoperatoria se modifica la actitud quirúrgica diseñada en el preoperatorio entre el 10 y el 40% de los casos26.
Los pacientes de nuestra serie, al igual que en la mayoría de otros centros, presentan una media de edad en torno a los 60 años, con una porción nada despreciable (20%) de pacientes mayores de 70. Las afecciones concomitantes de los pacientes no siempre están reflejadas en las publicaciones, pero a esas edades el riesgo de presentar algún factor comórbido es alto. En nuestra serie, la mitad de los pacientes tenía algún factor asociado, y la HTA es el más frecuente, seguido de la diabetes que, lógicamente, suponen un riesgo añadido al que ya entraña la cirugía por sí sola.
La descripción del tamaño de las metástasis, su número, la localización unilateral o bilateral, la afección extrahepática, etc., se repiten en las diferentes series y se superponen a lo encontrado en nuestra revisión. Generalmente en las series se presenta mayor número de metástasis metacrónicas que sincrónicas, mientras que en la nuestra están muy igualadas. Este dato, analizado desde la perspectiva de que la sincronía es un factor desfavorable12,22 y, por lo tanto, se asocia a un mayor riesgo de recidiva, podría a priori empeorar los resultados obtenidos con nuestros pacientes.
El 53% de los pacientes recibieron quimioterapia neoadyuvante de las metástasis hepáticas. Ésta es una cifra alta comparada con otras series, pero se explica por el alto porcentaje de metástasis sincrónicas, ya que siguiendo nuestro protocolo no realizamos la resección hepática simultáneamente a la del tumor primario y esperamos 3 meses, durante los cuales el paciente recibe quimioterapia. Adoptamos esta postura por varios motivos: primero, porque se trata del tumor primario en otros centros a una gran parte de los pacientes; segundo, porque este período ventana sirve para ver el grado de agresividad de la enfermedad y completar el estudio de extensión, y tercero, porque la evaluación de la respuesta a la quimioterapia podría seleccionar a pacientes de diferentes riesgos aunque no esté claro aún el beneficio en la supervivencia a largo plazo27.
A pesar de que el papel último de la quimioterapia neoadyuvante no esté aún establecido, sí se ha demostrado su utilidad como rescate para la cirugía de pacientes que cumplan todos los cánones exigidos para la resección (R0 y suficiente hígado residual). Se han publicado cifras de rescate con quimioterapia superponibles al 14% encontrado en nuestra serie y con supervivencias de estos pacientes muy similares a la del resto28, aunque hay que tener en cuenta que los criterios de irresecabilidad pueden variar mucho según los diferentes centros.
A la espera de estudios aleatorizados que obtengan conclusiones definitivas, consideramos que las lesiones metacrónicas resecables son indicación de resección, y en pacientes con lesiones irresecables por imposibilidad de obtener margen sano o dejar suficiente hígado viable remanente, no resuelto con embolización portal previa, debería valorarse la indicación de quimioterapia neoadyuvante con objeto de reducir la masa tumoral, quedando aún sin resolver su papel para disminuir el riesgo de recidiva después de la resección.
La hemorragia intraoperatoria y, por consiguiente, la transfusión se asocian a más morbilidad y mortalidad en las resecciones hepáticas20-22. Para disminuir el sangrado se ha postulado la utilización de clampajes hepáticos durante la sección del parénquima. En nuestro grupo durante la sección parenquimatosa no se practica habitualmente técnicas de pinzamiento vascular de todo el pedículo hepático. Cuando la resección incluyó un hemihígado, la transección parenquimatosa se realizó una vez ligado y seccionado su pedículo vascular. Un importante resultado de este estudio es la baja tasa de transfusión sanguínea (20%), pues se transfundió más de 2 unidades de hematíes sólo en el 5% de los casos, a pesar de que en la serie el 39% eran hepatectomías mayores y el 9,5%, rehepatectomías. Estas tasas de transfusión son incluso inferiores a otras publicadas con maniobras de pinzamiento30. Pensamos que la isquemia secundaria al pinzamiento del hígado remanente puede afectar a la función hepática postoperatoria, máxime en hígados que pueden estar afectados por la quimioterapia. Con técnicas minuciosas de sección del parénquima y con la ayuda de los medios instrumentales actuales, se puede realizar hepatectomías mayores sin pinzamiento ni transfusión, como ya se ha demostrado y comprobamos también en nuestra serie31.
Otro índice de calidad es el número de resecciones R0, ya que la presencia de un margen afecto es un factor que empeora la supervivencia de los pacientes resecados2,6,8,9,11,13,22,25. Es conveniente intentar programar siempre márgenes > 1 cm pero, en ocasiones, por la proximidad del tumor a estructuras hiliares o vasculares, no se puede respetar esos márgenes. En nuestra serie la resección R1 ocurrió en el 13% de los casos y esta cifra es superponible a la descrita por otros autores7-10,22.
La mediana de estancia postoperatoria en nuestra serie es de 6 días; fue superior en la serie del Memorial Sloan-Kettering Center8, con más de 1.000 resecciones por MH, pues consiguen una mediana en los últimos años de esa serie de 8 días y contrastan con medianas de 19 días para primeras resecciones y medianas de 22 días para segundas resecciones en series orientales25. La mayoría de nuestros pacientes se trasladan a la sala de hospitalización tras la intervención, donde a las 24 horas inician ingesta oral y deambulación, lo que influye de forma favorable en el alta precoz.
El descenso de la morbimortalidad en las resecciones hepáticas ha sido un factor importante para el gran desarrollo acaecido en el tratamiento quirúrgico de las MH del CCR. En la actualidad, si se quiere estar en consonancia con los resultados de los centros importantes, se debe tener una mortalidad < 3% y una morbilidad < 20%, aunque esto último es un concepto no unificado en las diferentes series, pero puede servir como referencia2-14,22-25. Ahora bien, si perfilamos un poco más, podemos contemplar como realidad algo que antes se consideraba una quimera, la mortalidad cero23,24. Asimismo hemos podido constatar en nuestro estudio supervivencias actuariales generales a 1, 3 y 5 años del 96, el 69 y el 52% y supervivencias actuariales libres de enfermedad para los mismos períodos del 58, el 32 y el 24%, que nos hacen estar en perfecta armonía con los mejores resultados2,14,22-25.
Es conocida la alta frecuencia de recidiva hepática de estos pacientes y la necesidad de una intervención posterior, lo que dificulta la técnica quirúrgica22. En nuestros casos, este hecho no condicionó de forma significativa una mayor morbilidad. De igual forma está descrita la hepatotoxicidad de la quimioterapia, que influye en la aparición de esteatofibrosis, que a su vez condiciona una peor función e hígados más difíciles de manipular durante la sección parenquimatosa28; pues bien, en nuestra experiencia esto tampoco influyó de forma significativa en la aparición de más complicaciones postoperatorias. La necesidad de transfusión sanguínea y el número de segmentos resecados se relacionaron de forma significativa con la aparición de complicaciones en el postoperatorio, al igual que en otros estudios21,29.
Como conclusión, podemos afirmar que la cirugía de las MH del CCR es una opción terapéutica con buenos resultados, y en nuestra unidad se cumplen los estándares de calidad actuales15. Los pacientes tienen una opción de curación mediante la resección por un equipo quirúrgico con experiencia en cirugía hepática, y aunque pensamos que no es imprescindible que sea en grandes centros, sí que es indispensable disponer de unos mínimos requisitos técnicos y humanos exigibles según los estándares actuales que condicionen la acreditación para realizar este tipo de tratamiento quirúrgico.
Correspondencia:
Dr. R. López Andújar.
Unidad de Cirugía y Trasplante Hepatobiliopancreático. Hospital Universitario La Fe.
Avda. Campanar, 21.
46009 Valencia. España.
Correo electrónico: rlopezandujar@telefonica.net
Manuscrito recibido el 17-10-2006 y aceptado el 16-1-2007.