El objetivo del presente estudio fue analizar la eficacia diagnóstica de la punción percutánea de tejido pancreático.
Material y métodosEstudio retrospectivo de pacientes con sospecha de neoplasia de origen pancreático, con biopsia percutánea de tejido pancreático, desde el 2000 hasta el 2011. Para el análisis estadístico comparativo se estratificó la muestra por tamaño, en menores o iguales a 3cm frente a mayores.
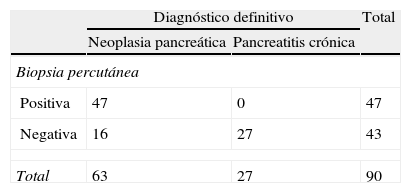
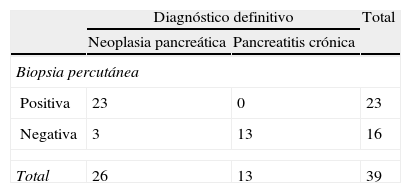
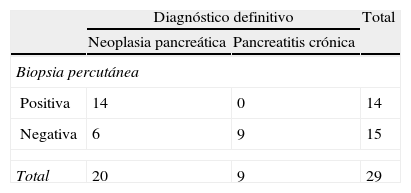
ResultadosSe realizaron un total de 90 biopsias. Se llegó al diagnóstico de neoplasia pancreática en 47 casos (52%), 16 falsos negativos (18%), 0 falsos positivos y al de pancreatitis crónica en 24 casos (27%). Los resultados de rendimiento de la prueba fueron: sensibilidad (S) global del 75% (intervalo de confianza [IC] 95%: 62-85%), especificidad (E) del 100% (IC 95%: 87-100%), valor predictivo positivo (VPP) del 100% (IC 95%: 92-100%) y valor predictivo negativo (VPN) del 63% (IC 95%: 46-77%). En masas ≤ 3cm la S fue del 70% (IC 95%: 45-88%), la E del 100% (IC 95%: 66-100%), el VPP del 100% (IC 95%: 76-100%) y el VPN 60% (IC 95%: 32-83%). Frente a masas mayores de 3cm que presentaron una S del 88% (IC 95%: 70-98%), una E del 100% (IC 95%: 75-100%), un VPP del 100% (IC 95%: 85-100%) y un VPN del 81% (IC 95%: 54-96%).
ConclusionesLa rentabilidad de la biopsia percutánea pancreática está fuertemente condicionada por el tamaño de la lesión. Para tamaños tumorales menores de 3cm la sensibilidad y el valor predictivo negativo son inaceptablemente bajos, por que lo que resultados negativos no serían fiables.
The aim of the present study was to study the diagnostic efficacy of the percutaneous puncture of pancreatic tissue.
Material and methodsA retrospective study was conducted on patients with suspicion of pancreatic neoplasm, and with a percutaneous biopsy of pancreatic tissue, from 2000 to 2011. For the statistical comparative analysis, the sample was stratified by tumour size: ≤ 3cm and > 3cm.
ResultsA total of 90 biopsies were performed. Pancreatic neoplasm diagnosis was made in 47 cases (52%), with 16 false negatives (18%), no false positives, and chronic pancreatitis in 24 cases (27%). The efficacy of the test results were: an overall sensitivity of 75% (95% CI: 62%-85%), a specificity of 100% (95% CI: 87%-100%), a positive predictive value of 100% (95% CI: 92%-100%), and a negative predictive value of 63% (95% CI: 46%-77%). For tumour sizes ≤ 3cm the sensitivity was 70% (95% CI: 45%-88%), with a specificity of 100% (95% CI 66%-100%), a positive predictive value of 100% (95% CI: 76%-100%, and a negative predictive value 60% (95% CI: 32%-83%). For tumours greater than 3cm, the sensitivity was 88% (95% CI: 70%-98%), the specificity was 100% (95% CI: 75%-100%), with a positive predictive value of 100% (95% CI: 85%-100%) and a negative predictive value of 81% (95% CI: 54%-96%).
ConclusionsPancreatic percutaneous biopsy efficacy was strongly determined by lesion size. For tumour sizes less than 3cm, the sensitivity and negative predictive value are unacceptably low, as negative results would not reliable.
El cáncer de páncreas representa la cuarta causa de muerte por cáncer en los países desarrollados1–4. A pesar de las nuevas estrategias terapéuticas y diagnósticas, el pronóstico de esta neoplasia sigue siendo infausto: supervivencia global menor del 5% a los 5 años3,5–7. En pacientes con neoplasia resecable, la cirugía es la modalidad terapéutica que obtiene mejores resultados, siendo innecesaria la biopsia percutánea. Sin embargo, menos del 20% de los pacientes con neoplasia pancreática son candidatos de inicio a tratamiento quirúrgico, con lo que la punción percutánea desempeña un papel importante3,8–10.
En las distintas publicaciones internacionales1,2,11–13, la biopsia percutánea (guiada por ecografía o por tomografía computarizada) obtiene sensibilidades (S) y valores predictivos negativos (VPN) alrededor del 70%, especificidades (E) y valores predictivos positivos (VPP) cercanos al 100%. Se trata de una técnica sencilla y económica con baja tasa de complicaciones.
El objetivo del presente estudio fue comprobar la eficacia diagnóstica de la punción percutánea de tejido pancreático, analizando la S, E y valores predictivos de dicha prueba en nuestro centro.
Material y métodosEstudio retrospectivo, con revisión de las historias clínicas de los pacientes con sospecha clínica y radiológica de neoplasia de origen pancreático, a los cuales se les realizó biopsia de tejido pancreático, desde el 1 de enero de 2000 hasta el 31 de diciembre de 2011.
Criterios de inclusión: sospecha de neoplasia pancreática (clínicamente y en pruebas de imagen) no subsidiaria inicialmente de tratamiento quirúrgico. Criterios de exclusión: masas pancreáticas resecables y con indicación quirúrgica, neoplasias pancreáticas con biopsia (percutánea o quirúrgica) de otras localizaciones sin biopsia de material pancreático.
Las distintas variables empleadas para el presente estudio fueron: edad, sexo, tamaño y localización de la masa pancreática, realización de biopsia pancreática (percutánea, quirúrgica incisional o excisional), estudio anatomopatológico de la misma y diagnóstico definitivo.
Se consideró diagnóstico definitivo de neoplasia pancreática el de aquellos pacientes con biopsia positiva para cáncer, tanto percutánea (de tejido pancreático o de posibles metástasis), como biopsia quirúrgica incisional o bien de la pieza quirúrgica definitiva. Del mismo modo, también se incluyó a los pacientes con evolución clínica compatible con dicho proceso.
Así, al resto de pacientes que no cumplían los criterios citados anteriormente, se les diagnóstico de pancreatitis crónica.
En todos los casos se practicó tanto citología como biopsia con aguja fina de tejido pancreático bajo anestesia local, tomando 2 muestras distintas, una con aguja de 18 G y otra con 20 G, respectivamente, ya fuera guiada con control ecográfico en tiempo real o por TAC. Se consideró el resultado como positivo en el caso de que ambas fueran positivas o lo fuera únicamente la biopsia, dudosa en el caso de que la citología fuera positiva y la biopsia negativa, y negativa si ambas eran negativas.
Para el análisis estadístico se consideró únicamente el número total de biopsias. Así, 2 biopsias en un mismo paciente fueron analizadas como 2 procedimientos distintos. Se realizó un análisis por intención de tratar. Para los distintos cálculos, se estratificó a los pacientes en 2 grupos. Por un lado, atendiendo al tamaño (diámetro menor o igual a 3 cm frente a diámetros mayores) y, por otro lado, a la localización de la masa pancreática (cabeza y proceso uncinado frente a cuerpo y cola).
Como medidas de la rentabilidad de esta prueba diagnóstica se empleó la S, la E, el VPP, el VPN y el área ROC, de los distintos subgrupos. Con sus correspondientes intervalos de confianza al 95%.
Los diversos análisis se realizaron utilizando el paquete estadístico STATA v11.
ResultadosDurante los 11 años del estudio, a 81 pacientes se les practicó biopsia de tejido pancreático: 49 hombres (60%) y 32 mujeres (40%), con una mediana de edad de 64 años (rango 32-89). La localización más frecuente fue la cabeza pancreática con 34 casos (42%), seguida por el proceso uncinado con 16 casos (20%), el cuerpo pancreático con 12 pacientes, la cola pancreática con 13 pacientes; en 6 casos, esta fue indeterminada. La mediana de tamaño tumoral fue de 3,5cm (rango 1,3-10).
Por la alta sospecha clínica, radiológica y analítica, fue necesario realizar una nueva biopsia percutánea en 9 casos. De este modo, se realizaron 90 biopsias percutáneas (88 de las cuales fueron guiadas por ecografía y 2 por tomografía computarizada).
El diagnóstico definitivo de carcinoma pancreático se estableció en 63 casos: 47 de los cuales lo fueron mediante biopsia percutánea pancreática (82%), 6 casos con biopsia percutánea de posibles metástasis, 5 casos mediante biopsia quirúrgica incisional, en ningún caso con la pieza quirúrgica y en 5 casos no hubo otra posibilidad que guiarse por el seguimiento de la evolución del cuadro clínico (progresión de la enfermedad compatible con tumor maligno): progresión local, aparición de metástasis a distancia y finalmente, muerte del paciente. El tipo histológico más frecuente fue el adenocarcinoma pancreático en 56 pacientes (98% del total), con un caso de metástasis de carcinoma renal (2%), y 24 casos (30%) de pancreatitis crónica.
La S de la punción percutánea fue del 74% (IC 95%: 62-84%), la E del 100% (IC 95%: 87-100%), el VPP del 100% (IC 95%: 92-100%) y el VPN, del 62% (IC 95%: 46-77%) y el área ROC de 87% (IC 95%: 81-92%).
Como se observa en la tabla 1, la punción percutánea obtuvo 16 falsos negativos (20%), uno de los cuales lo fue por muestra insuficiente, confirmándose posteriormente el diagnóstico, mediante biopsia, de metástasis hepática.
La división en 2 grupos atendiendo al tamaño, mostró los siguientes resultados: en masas pancreáticas ≤ 3cm la S fue del 70% (IC 95%: 45-88%), la E del 100% (IC 95%: 66-100%), el VPP del 100% (IC 95%: 76-100%) y el VPN 60% (IC 95%: 32-84%) y el área ROC de 85% (IC 95%: 78-91%). Frente a masas mayores de 3cm que presentaron una S del 88,5% (IC 95%: 70-98%), E del 100% (IC 95%: 75-100%), VPP del 100% (IC 95%: 85-100%) y VPN del 81,3% (IC 95%: 54-96%) y un área ROC de 94% (IC 95%: 88-100%). Se detallan los resultados en las tablas 2 y 3.
En cuanto a la localización, las lesiones localizadas en cabeza y cuerpo pancreáticos presentaron una S del 72% (IC 95%: 56-85%), E del 100% (IC 95%: 75-100%), VPP del 100% (IC 95%: 89-100%), VPN 52% (IC 95%: 31-72%) y un área ROC del 86% (IC 95%: 79-92%). Frente a tumoraciones en cuerpo y cola en las que se obtuvo una S del 75% (IC 95%: 48-93%), una E del 100% (IC 95%: 73-100%), un VPP del 100% (IC 95%: 73-100%), un VPN del 75% (IC 95%: 47-93%) y un área ROC del 87% (IC 95%: 76-98%).
DiscusiónTal como se ha comunicado ampliamente en la literatura internacional1,2,11–13 y tal como se desprende de los resultados de nuestra serie, la S y el VPN de las biopsias percutáneas de páncreas son bajos, aunque en nuestro estudio presentan una alta E y VPP puesto que se acabaron confirmando como malignos todos los casos con biopsia positiva. De este modo, un resultado positivo sería muy fiable, al presentar una E muy alta. Por el contrario, en el caso de que el resultado fuera negativo, este ya no sería fiable, con cifras por lo general inaceptablemente bajas de S (demasiados falsos negativos) y VPN.
En efecto, que un IC en estos índices de eficacia diagnóstica contenga el 50% indica que tal índice podría ser inútil para el diagnóstico, dado que equivale a diagnosticar lanzando una moneda al aire. Estadísticamente, tal hecho sería como un equivalente a la no-significación estadística. No obstante, con una muestra relativamente escasa como la del estudio, esta circunstancia se ve favorecida en su aparición.
Para interpretar correctamente un IC en esta situación, y desde el punto de la posible significación clínica o importancia del resultado, hemos de dirigir la vista al límite superior de dicho intervalo, que muestra hasta dónde es posible (en el mejor de los casos) llegar en el rendimiento diagnóstico del índice en cuestión.
Por otra parte, en biopsias como la que nos ocupa, los principales ítems a considerar son la S y el VPN, dado que lo que más interesa en una tumoración cuya imagen es sugestiva de malignidad es descartar precisamente esa malignidad, de modo que se puedan evitar intervenciones quirúrgicas, en ocasiones muy agresivas, y tratamientos oncológicos absolutamente innecesarios. Para ello se necesita una alta S (que haya pocos falsos negativos en la biopsia) así como un elevado VPN que confirme, al final, como muy probablemente cierto un resultado negativo. Esto ocurre cuando ambos ítems superan con claridad el valor del 80%, en su estimación puntual o, al menos, en el límite superior de su IC. Si ello ocurre, a pesar de la no-significación estadística, el resultado tiene un valor que no se debe despreciar desde el punto de vista práctico.
Por el contrario, cuando un resultado no contiene el 50% en su IC (lo que equivaldría a ser estadísticamente significativo) tendríamos que fijarnos ante todo en la estimación puntual, que debería ser igualmente elevada para aceptar la prueba como eficaz, pero considerando (esta vez) el límite inferior del intervalo porque, siendo significativo el resultado, es conveniente saber si en el peor de los casos podría ser, o no, importante clínicamente14.
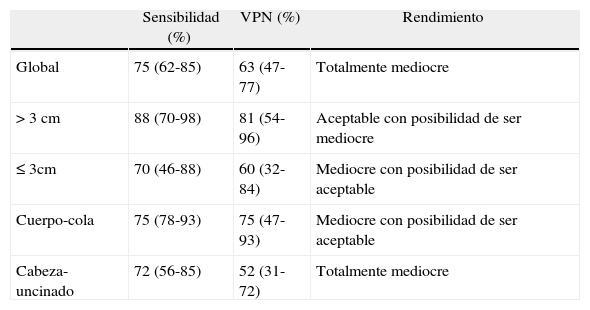
Teniendo en cuenta estas consideraciones, en global se obtienen resultados totalmente mediocres, ya que tanto la S como el VPN presentan cifras menores del 80%, incluyendo el 50% del IC del VPN, siendo además bajos los límites inferiores de los IC de la S (62%) y superiores del VPN 77%. Del mismo modo, en los tumores menores de 3cm ambos valores tampoco superan el 80% en la cifra puntual y, además, ambos IC incluyen el 50%; sin embargo, el límite superior de ambos es alto (88 y 84%), por lo que se obtendría un resultado mediocre con posibilidad de ser aceptable. Por otra parte, en masas mayores de 3cm se obtendría una rentabilidad diagnóstica aceptable con posibilidad de ser mediocre, al aumentar ligeramente la S y el VPN, con cifras puntuales mayores del 80%, sin incluir en el IC el 50%, pero con límites inferiores del IC bajos (70 y 54% respectivamente). En cuanto a la localización, en tumores proximales se obtiene un rendimiento totalmente mediocre, ya que las cifras puntuales son menores de 80% y pese a que el IC de la S no incluye el 50%, el límite inferior de su IC es bajo (56%), con un VPN inaceptable (estimación puntual del 52%, incluyendo el IC y con límite superior de 72%). En masas distales, la rentabilidad es mediocre, pudiendo ser aceptable, ya que aunque tanto la S como el VPN incluyen el 50%, ambos obtienen una estimación puntual cercana al 80% (75%) y un límite superior del IC alto (93%). En la tabla 4 se resume el rendimiento en los distintos subgrupos.
Rendimiento global y en los distintos subgrupos de la punción percutánea
| Sensibilidad (%) | VPN (%) | Rendimiento | |
| Global | 75 (62-85) | 63 (47-77) | Totalmente mediocre |
| > 3 cm | 88 (70-98) | 81 (54-96) | Aceptable con posibilidad de ser mediocre |
| ≤ 3cm | 70 (46-88) | 60 (32-84) | Mediocre con posibilidad de ser aceptable |
| Cuerpo-cola | 75 (78-93) | 75 (47-93) | Mediocre con posibilidad de ser aceptable |
| Cabeza-uncinado | 72 (56-85) | 52 (31-72) | Totalmente mediocre |
VPN: valor predictivo negativo.
Pese al aumento de la S y del VPN en algunos subgrupos, en general, la biopsia preoperatoria únicamente está indicada en masas potencialmente irresecables, en pacientes con alto riesgo quirúrgico o en aquellos pacientes incluidos en protocolos neoadyuvantes15. Por todo ello, esta no es una buena técnica para el screening de lesiones ocupantes de espacio pancreáticas al carecer de una alta S, la cual pasaría por alto un gran número de neoplasias en forma de falsos negativos.
Recientemente se ha extendido el uso de la eco-endoscopia (EUS), ya que esta técnica es capaz de detectar pequeños tumores no visibles mediante tomografía computarizada, condicionando así un aumento tanto de la S (alrededor del 90%), como del VPN de las biopsias con aguja fina. Además, tiene gran valor en la estadificación del tumor que comprende localización, invasión de órganos vecinos como pared duodenal o estructuras vasculares, existencia de circulación colateral y adenopatías paratumorales o metastásicas6,8,11. No obstante, es un procedimiento complejo, que requiere una larga curva de aprendizaje, sedar al paciente, así como un instrumental económicamente costoso y que no está disponible en todos los centros.
El papel fundamental de la biopsia percutánea se da en el campo de la oncología, ya que permite diferenciar entre los distintos tipos histológicos, características inmuno-histoquímicas del tumor y posibles diagnósticos diferenciales. Aunque el cáncer pancreático es relativamente resistente a la quimio- y a la radioterapia, en los últimos años se están abriendo nuevas líneas de investigación3,16–18 que consiguen aumentar la supervivencia e, incluso en algunos casos, disminuir el tamaño tumoral hasta que esté indicado el tratamiento quirúrgico. Asimismo, los oncólogos son reticentes a iniciar el tratamiento neoadyuvante en aquellos pacientes que, pese a tener alta sospecha de neoplasia pancreática (cuadro clínico y pruebas de imagen compatibles) subsidiaria a este tratamiento, presentan biopsias negativas. Este punto de vista debería replantearse, aunque la confirmación histológica presenta grandes ventajas, ya comentadas previamente. Ha de tenerse en cuenta que hasta el 40% de estos pacientes podrían presentar biopsias negativas, es decir existiría infratratamiento en este subgrupo.
La rentabilidad de la biopsia percutánea pancreática está fuertemente condicionada por el tamaño de la lesión. De este modo, esta es una buena opción diagnóstica en pacientes con neoplasias pancreáticas irresecables mayores de 3cm, fundamentalmente en aquellos centros que no dispongan de eco-endoscopia.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.