Presentar nuestra experiencia en el tratamiento de pacientes con enfermedad de Hirschsprung (EH) intervenidos mediante descenso endorrectal transanal (DET).
MétodosEstudio retrospectivo de los DET realizados. Correlacionamos, fundamentalmente, longitud del segmento agangliónico, con complicaciones, necesidad de colostomía y vía de abordaje.
ResultadosEntre 2003 y 2012 hemos realizado 73 DET (57 varones), 78,6% diagnosticados en el periodo neonatal. La longitud agangliónica objetivada en el enema se correspondió con los hallazgos quirúrgicos en un 68,9% de los casos; esta correspondencia fue mayor en las formas cortas que en las largas o pancolónicas (80,9 vs. 44%; p<0,001). Cuatro pacientes precisaron colostomía preoperatoria. La edad media al descenso fue de 6,3 meses (rango 4,5-33,7). El 64,4% eran formas cortas. El abordaje abdominal fue necesario en 10 pacientes (13,6%), 9 de ellos aganglionismos largos o pancolónicos. El 10,9% (8 pacientes) ha presentado enterocolitis postoperatoria, sin relación con la longitud agangliónica ni con la existencia de displasia residual. La suboclusión por bridas se presentó en el 19,2% de las formas largas o pancolónicas. Actualmente, de los pacientes valorables, 5 tienen hábito estreñido y 12 presentan escapes ocasionales.
ConclusionesEl DET es la cirugía de elección para pacientes con EH. La mayoría pueden manejarse con «nursing» preoperatorio, sin colostomía. Las pruebas diagnósticas de elección son la manometría y la biopsia rectal por succión. No hemos encontrado correlación entre la existencia de enterocolitis y la longitud del segmento agangliónico, aunque hemos observado una reducción drástica de las enterocolitis postoperatorias, desde la introducción de modificaciones técnicas, como la sonda rectal posquirúrgica y la sección posterior del manguito muscular.
To present our experience of patients with Hirschsprung disease (HD) operated by transanal endorrectal descent (TED).
MethodsA retrospective study performed of TEDs. We correlate fundamentally the aganglionic segment length with: Complications, need for colostomy and surgical approach.
ResultsBetween 2003 and 2012 we performed 73 TED (57 men), 78.6% diagnosed in the neonatal period. The aganglionic segment length evidenced in the enema was correlated with surgical findings in 68.9% of cases, being higher in the short forms than in the long segments (80.9 vs. 44%, P<.001). Four patients required preoperative colostomy. The mean age of surgery was 6.3 months (4.5 to 33.7). Short forms represented 64.4% of cases. The abdominal approach was necessary in 10 patients, 9 of these were long/total colonic aganglionic segment. Postoperative enterocolitis presented in 10,9% (9 patients), with no relation with the length of aganglionic or the existence of residual dysplasia. Obstructions occurred in 19.2% of the long form or pancolonic forms. Currently, of the evaluable patients, 5 present constipationand 12 present occasional leakage.
ConclusionsTED is the surgery of choice for patients with HD. The majority can be handled by preoperative «nursing» without colostomy. The diagnostic tests of choice are manometry with suction biopsy. No significant correlation was found between enterocolitis and length of aganglionic segment, although we observed a drastic reduction of postoperative enterocolitis, since the introduction of technical changes, such as the use of postoperative rectal tubes and the posterior section of the cuff muscles.
En las últimas 2 décadas se ha producido una notable evolución quirúrgica para el tratamiento de la enfermedad de Hirschprung (EH), pasando de una cirugía en varias etapas a una operación en un solo tiempo quirúrgico, realizada en los primeros meses de vida y sin necesidad de colostomía preoperatoria en la mayoría de los casos1. Tradicionalmente el tratamiento de la EH implicaba la necesidad de realizar varias intervenciones quirúrgicas, con sus correspondientes anestesias generales e ingresos, que se extendía más allá del año de vida. En el momento del diagnóstico se realizaba una colostomía, para, en un segundo ingreso, realizar la resección del segmento agangliónico con el descenso del intestino normalmente inervado y, en una tercera intervención, practicar el cierre de la colostomía.
Soave en 1964 describió la mucosectomía endorrectal2. Boley, en el mismo año, describió una modificación ampliamente aceptada, consistente en realizar la anastomosis en el mismo tiempo quirúrgico por vía abdominal. Durante 30 años estas técnicas se han practicado sin ninguna modificación importante3. En 1980, So et al. publicaron el descenso endorrectal en 20 recién nacidos sin colostomía previa4. Georgeson et al.5 en 1995 publicaron la mucosectomía transanal asistida por laparoscopia para el tiempo abdominal. En 1998, de la Torre-Mondragón y Ortega-Salgado6 describieron la mucosectomía, colectomía y descenso totalmente transanal para el tratamiento de la EH rectosigmoidea en una sola intervención quirúrgica.
El objetivo de este trabajo es evaluar los resultados de nuestra experiencia en pacientes con EH intervenidos mediante descendo endorrectal transanal (DET). También se analizaron las mejoras que ha supuesto la introducción de modificaciones técnicas a lo largo de nuestra experiencia.
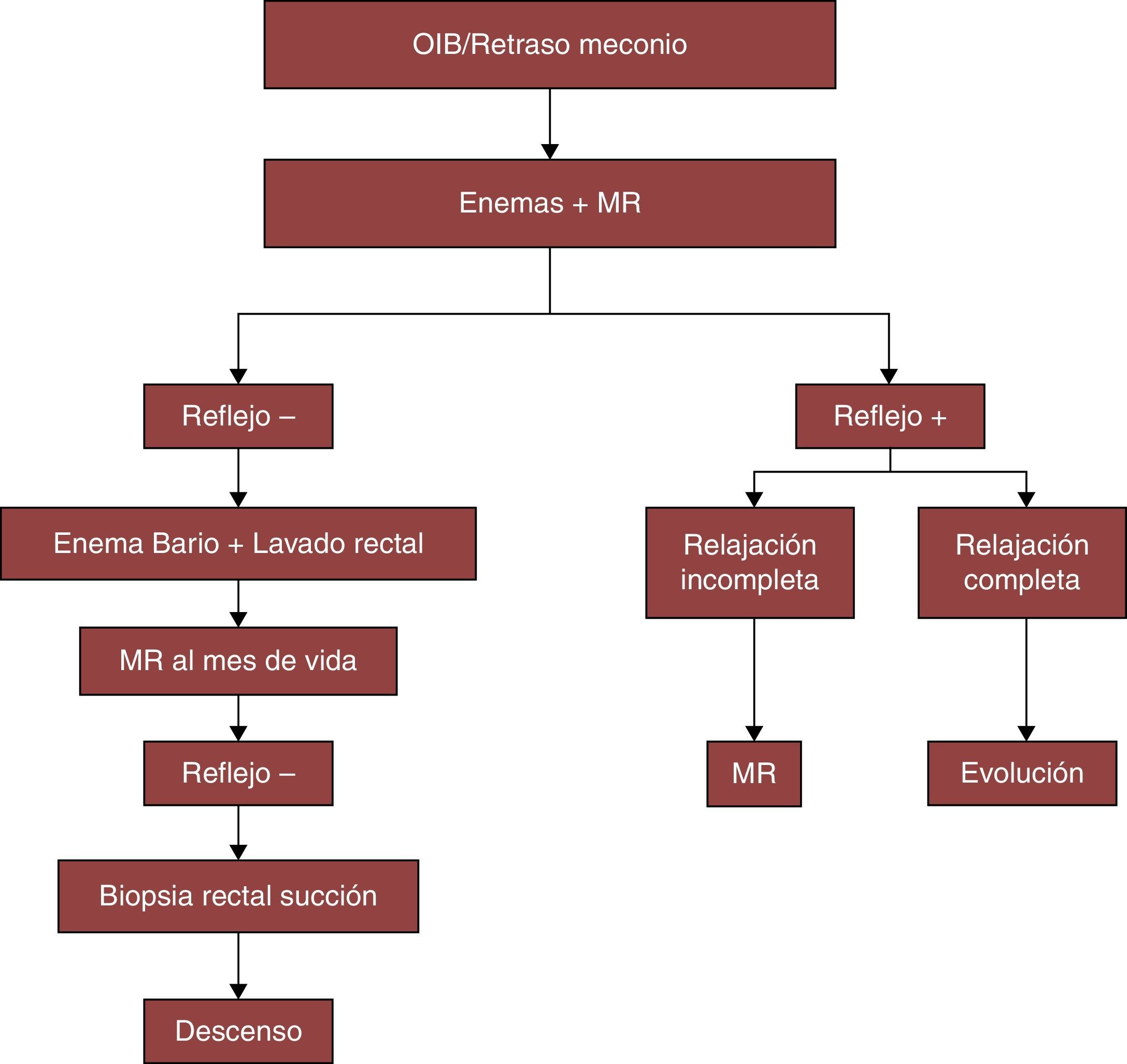
MétodosRealizamos un estudio retrospectivo de los pacientes con diagnóstico de EH intervenidos mediante DET en nuestro centro. Para ello realizamos una revisión de las historias clínicas hospitalarias. Ante la sospecha clínica de EH, aplicamos un protocolo establecido de diagnóstico y tratamiento que se encuentra detallado en el algoritmo de la figura 1. La ausencia de reflejo inhibitorio del esfínter anal en manometría anorrectal y la biopsia rectal por succión se considerán las puebas diágnósticas de certeza. El manejo preoperatorio se realiza con lavados rectales.
Las variables analizadas han sido las siguientes:
- •
Antecedentes familiares y personales.
- •
Forma de presentación clínica (retraso en la evacuación de meconio, estreñimiento, distensión abdominal, vómitos, obstrucción intestinal baja).
- •
Edad de diagnóstico (periodo neonatal, o diágnostico más allá del primer mes de vida).
- •
Pruebas complementarias realizadas para el diagnóstico (radiografía simple de abdomen, enema opaco, manometrías anorrectales y biopsia rectal por succión).
- •
Complicaciones preoperatorias y necesidad de colostomía.
- •
Edad y peso al DET, modificaciones técnicas empleadas y estancia hospitalaria.
- •
Complicaciones postoperatorias.
- •
Longitud agangliónica y existencia de displasia residual.
- •
Estado actual del paciente (continencia, descenso incompleto).
Se estudió la relación entre la longitud del segmento agangliónico y la existencia de displasia residual objetivada en el estudio histopatológico con la necesidad de colostomía preoperatoria, la existencia de enterocolitis pre- y postoperatorias y la capacidad de mantener la continencia en los pacientes valorables (mayores de 4 años y con desarrollo neurológico normal).
Análisis estadísticoSe realizó un estudio descriptivo de los datos, representando las variables cualitativas mediante frecuencias y porcentajes; la variables cuantitativas han sido expresadas mediante la media y el rango (mínimo-máximo).
Para analizar la asociación de los grupos de longitud del segmento gangliónico radiológico con respecto a las demás variables cualitativas usamos el chi-cuadrado de Pearson o la prueba exacta de Fischer.
Consideramos el nivel de significación para p < 0,05. Los datos han sido analizados con SPSS 19.0.
ResultadosEntre 2003 y 2012 se realizaron 73 DET (16 mujeres y 57 varones). La sospecha diagnóstica se llevó a cabo en el periodo neonatal en el 78,6% de los casos, a una edad media de 8,6 días (rango: 2-24 días).
La edad gestacional media fue de 38,8 semanas (rango: 34-42 semanas), con un peso medio al nacimiento de 3,151 g (rango: 1,986-4,595 g). Tres pacientes tenían antecedentes familiares de EH.
Respecto a los síntomas clínicos iniciales, el retraso en la evacuación de meconio se reportó en el 65,5%, acompañado de distensión abdominal en el 53,4% y vómitos en el 23,3% de los recién nacidos. Un 28,8% presentó una sintomatología de obstrucción intestinal baja al nacimiento. Solo 4 pacientes (el 5,5%) se diagnosticaron a raíz del desarrollo de un cuadro de enterocolitis.
En cuanto a los hallazgos observados en la radiografía simple de abdomen, el 53,4% presentaba distensión de asas intestinales; el 28,8%, ausencia de aire distal; y el 1,4%, fecalomas.
Las malformaciones asociadas estaban presentes en 24 pacientes (32,9%): 6 casos se asociaron a cardiopatías congénitas, 3 a alteraciones neurológicas, 5 a déficit de IgA y celiaquía y 6 pacientes eran portadores de una trisomía 21.
El enema opaco fue informado como demostrativo de EH en el 75% de los casos, objetivándose la zona de transición. La longitud del segmento agangliónico radiológico se correlacionó con los hallazgos quirúrgicos un 68,9% de las veces (50 casos). Esta relación fue significativamente mayor en los Hirschsprung cortos que en los largos o pancolónicos (80,9 vs. 44%; p<0,001).
La manometría anorrectal que objetivó ausencia de reflejo inhibidor del ano tuvo lugar a una edad media de 48 días (rango: 17-134 días). Para el diágnóstico definitivo posterior se realizó biopsia rectal por succión a una edad media de 67 días (rango: 45,5-167 días).
La colostomía preoperatoria fue necesaria en 4 pacientes: 2 por imposibilidad de asistencia domiciliaria («nursing»), uno por obstrucción intestinal y la otra colostomía se realizó en otro centro. El resto de pacientes fue tratado con «nursings» domiciliarios, sin necesidad de realizar una derivación intestinal previa a la cirugía del DET.
La edad media del DET de los pacientes diagnosticados en el periodo neonatal fue de 4,5 meses (rango: 2,9-6,3 meses). El peso medio con el que se llevó a cabo la intervención de DET fue de 6,525 g (rango: 5,600-7,500 g).
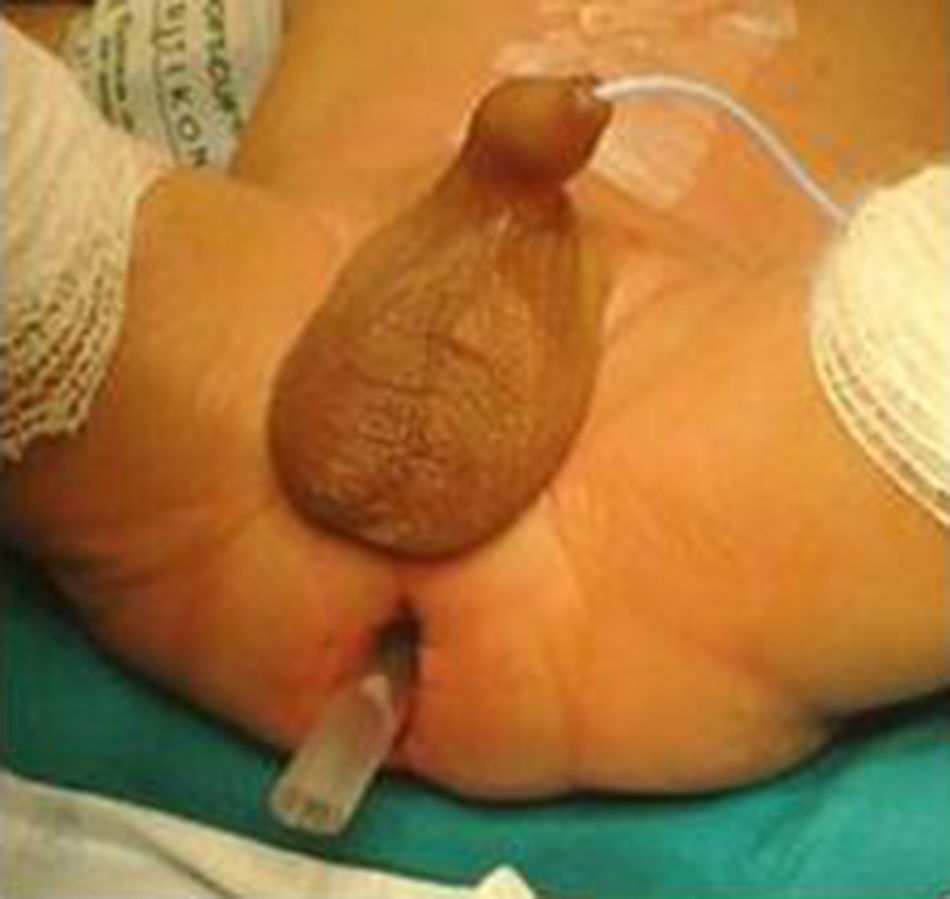
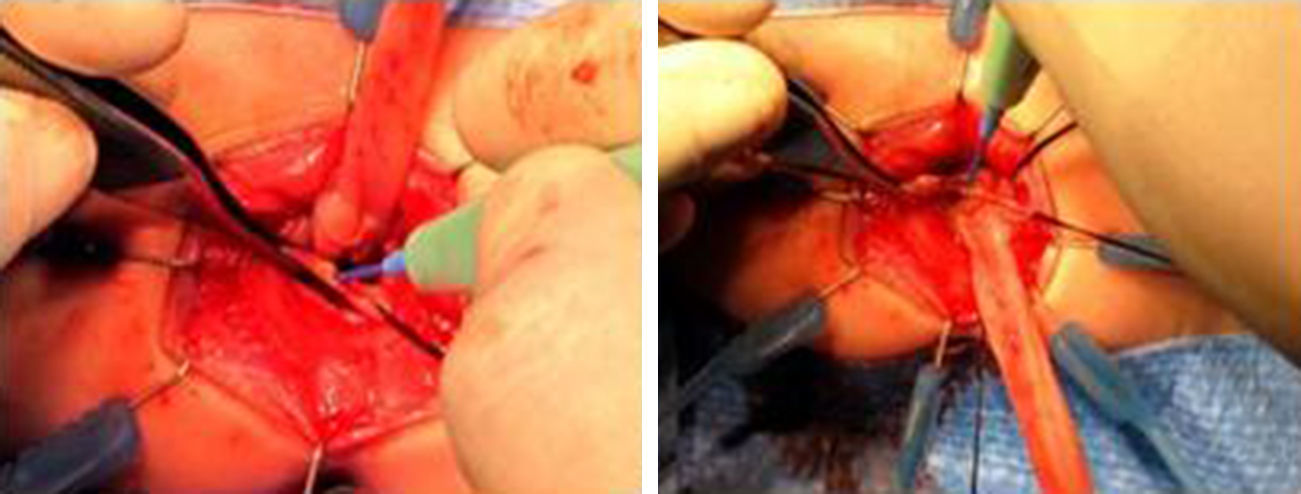
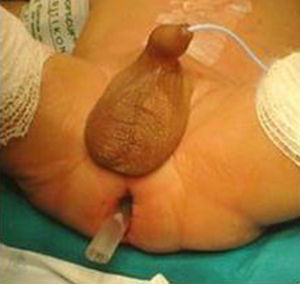
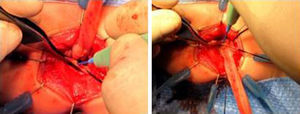
A la técnica descrita por de la Torre hemos introducido 2 variaciones técnicas. La primera de ellas fue el uso de sonda rectal postoperatoria (fig. 2). La segunda modificación fue la sección posterior del manguito seromuscular residual (fig. 3), ya descrita por otros autores7.
Los 73 DET se han realizado:
- •
Sin miotomía posterior y sin sonda rectal en los primeros 34 pacientes.
- •
Sin miotomía posterior y con sonda rectal en los 4 pacientes siguientes.
- •
Con miotomía y sonda rectal en los últimos 39 pacientes.
El abordaje abdominal, realizando una laparotomía, fue necesario en 10 pacientes (13,6%), 9 de ellos presentaban aganglionismos largos o pancolónicos. En 8 de estos casos se realizó el descenso con anastomosis ileoanal e ileostomía protectora en el mismo acto operatorio del DET.
El estudio histopatológico definitivo objetivó que la longitud de la zona agangliónica en el 64,4% (47 casos) correspondía a segmentos cortos o rectosigmoideos, un 27,4% (20 casos) a segmentos largos y el 8,2% (6 casos) presentaba afectación pancolónica. En cuanto al segmento intestinal descendido, en el 33,3% de los casos se objetivó displasia intestinal, con la existencia de ganglios gigantes submucosos.
Tres pacientes presentaron complicaciones en el postoperatorio inmediato. Uno de ellos precisó de colostomía, por perforación de la cara posterior del colon descendido, probablemente por isquemia. En los otros 2 pacientes se produjo una dehiscencia iatrogénica de la anastomosis, al introducirles la sonda rectal, por desarrollar distensión abdominal.
Respecto a las complicaciones tardías tras el DET, 8 pacientes (10,9%) desarrollaron enterocolitis, sin relación estadísticamente significativa con la longitud agangliónica ni con la existencia de displasia residual. La suboclusión por bridas se produjo en el 8,2% de todos los pacientes, presentándose hasta en un 19,2% de las formas largas o pancolónicas. La estenosis de la anastomosis del intestino descendido se produjo en 4 pacientes (5,5%), siendo necesarias dilataciones con Hegar durante un periodo más prolongado. En el seguimiento, se ha corroborado con manometría rectal y biopsia por succión la existencia de un descenso incompleto en 2 pacientes.
Todos los pacientes fueron revisados 2 semanas después de la operación en consultas externas de nuestro hospital. El ano fue suavemente calibrado y dilatado semanalmente hasta el calibre adecuado a la edad del niño durante los 3 primeros meses tras la intervención.
En cuanto a la continencia, en la actualidad, de los pacientes valorables en consultas (mayores de 4 años, con desarrollo psicomotor neurológico normal), 5 tienen hábito estreñido y 12 presentan escapes ocasionales.
DiscusiónEl objetivo del DET en la EH es resecar el segmento intestinal agangliónico y descender por vía transrectal el intestino con inervación entérica adecuada, realizando una anastomosis a la región anal con mínimo daño de los esfínteres musculares.
Desde que en 1998 de la Torre Mondragón y Ortega Salgado6 describieran el DET, se han publicado varios trabajos que muestran que este abordaje es seguro y constituye una cirugía poco invasiva. Las ventajas que se han descrito con el DET en un solo tiempo son: reducción del íleo posoperatorio, inicio precoz de la alimentación enteral, recuperación y alta hospitalaria más temprana, reducción de los costes hospitalarios. Además, se logra una disminución de los riesgos asociados a la disección pélvica intraabdominal, como son menor sangrado, menor daño de otros órganos pélvicos, menor formación de adherencias, menor dolor posoperatorio y mejores resultados estéticos8,9.
Si en el enema opaco la zona de transición es rectosigmoidea, es muy probable que se pueda realizar el procedimiento exclusivamente por vía endorrectal transanal10; si es más alta, el paciente debe ser preparado para una movilización del colon por laparotomía o laparoscopia11.
La correlación posquirúrgica de la longitud agangliónica con los resultados del enema opaco en nuestro estudio fue del 68,9%, muy similar a los resultados de otros estudios reportados en la literatura10.
En nuestra serie, 10 de los pacientes precisaron de una laparotomía concomitante para la movilización adicional del colon. En las formas pancolónicas, practicamos de manera sistemática una ileostomía en el mismo momento del DET. El objetivo de la derivación es conseguir la adaptación del íleon y la producción de heces más consistentes para realizar el cierre satisfactorio, evitando la irritación perianal y la mala absorción intestinal.
Una de nuestras aportaciones técnicas al DET es la colocación en el quirófano de una sonda rectal posquirúrgica. Con la sonda se evita el espasmo y el edema del esfínter anal externo tras la cirugía, disminuyendo la distensión abdominal secundaria al íleo posquirúrgico. Además, hace innecesaria la realización de sondajes rectales en el postoperatorio inmediato, que podría ser traumático para la anastomosis.
En nuestra serie, conforme se han realizado mejoras en la técnica quirúrgica, se ha conseguido una reducción de la estancia hospitalaria. Actualmente el tiempo de ingreso es de 5 días.
Respecto a la zona descendida, en el estudio histopatológico, puede existir displasia neuronal intestinal residual, tal y como ocurría en el 33% de nuestros pacientes. Pero a diferencia de lo que cabe esperar, no hemos encontrado un mayor riesgo de complicaciones posquirúrgicas en los pacientes con displasia intestinal residual. Tampoco se ha encontrado un mayor número de complicaciones postoperatorias en aquellos casos con una longitud agangliónica larga.
La incidencia de enterocolitis posquirúrgica reportada en la literatura actualmente varía entre 12 y 33%. Resultados publicados por otros autores son más sorprendentes. So et al. en 84 pacientes no encontraron enterocolitis posoperatoria y atribuyeron en parte sus resultados a las dilataciones anales adecuadas y tempranas para evitar la estenosis anal12,13. Se han reportado posibles factores de riesgo de enterocolitis: un manguito muscular muy largo, la inadecuada liberación de la acalasia del esfínter anal interno, dehiscencia de la anastomosis coloanal, estenosis de la anastomosis coloanal7, efecto embudo del manguito seromuscular rectal14 y alteraciones intrínsecas de la inmunidad humoral y microflora de la mucosa intestinal15.
En nuestra experiencia, la sección posterior del manguito seromuscular evita el efecto embudo del mismo sobre el intestino descendido. Además, la sonda rectal postoperatoria previene el espasmo y el edema del EAE, evitando evitando el íleo paralítico y la distensión abdominal. Todo ello favorece una tolerancia enteral precoz y un alta hospitalaria temprana. Estas 2 aportaciones técnicas han permitido, además, una disminución drástica de la enterocolitis en nuestra serie.
En conclusión, en nuestra experiencia hemos ido introduciendo mejoras técnicas en el tratamiento de la EH con DET. La primera ha sido el uso de una sonda rectal, colocada en quirófano al finalizar la anastomosis coloanal. La segunda modificación ha sido la realización de una miotomía posterior del manguito seromuscular, además de la tradicional miotomía anterior. Con la sonda rectal, evitamos la distensión abdominal ozasionada por el íleo paralítico posquirúrgico que en ocasiones se produce. Con la miotomía posterior se evita el desarrollo de enterocolitis posquirúrgicas que pueden relacionarse con complicaciones, llegando incluso a ser mortales si no se realiza un diagnóstico y tratamiento precoz.