La prehabilitación tiene una concepción multimodal con tres pilares fundamentales: mejora en la condición física del paciente, optimización nutricional e intervención cognitiva para reducir el estrés y la ansiedad, además de otras medidas como la deshabituación tabáquica o la corrección de la anemia.
El objetivo principal es la optimización del paciente durante el periodo de tiempo preoperatorio (diagnóstico-intervención) con la finalidad de mejorar la capacidad funcional y disminuir las complicaciones derivadas de la cirugía.
Al igual que ocurre con los protocolos de rehabilitación multimodal, las acciones de los programas de prehabilitación tienen efectos sinérgicos, es decir, pequeños cambios que por sí solos no tienen transcendencia clínica pero que al sumarse producen una mejoría significativa en la evolución postoperatoria de los pacientes.
Aunque se requieren más estudios que evalúen el impacto concreto de estos programas en poblaciones de pacientes con diversas patologías, intervenciones y distintos factores de riesgo, se hace necesaria su implementación progresiva en la práctica clínica habitual de nuestros pacientes. El objetivo de esta revisión narrativa es evaluar la literatura disponible sobre la prehabilitación en cirugía, haciendo especial hincapié en las estrategias actualmente establecidas, así como en las lagunas de conocimiento actuales y futuros focos de investigación.
Prehabilitation has a multimodal conception based on three fundamental pillars: improvement of the patient's physical condition, nutritional optimization and cognitive intervention to reduce stress and anxiety, as well as other measures such as smoking cessation and correction of anemia.
The aim of prehabilitation programs is to optimize the patient from the moment of diagnosis until the surgical intervention in order to reduce postoperative complications.
As in the case of multimodal rehabilitation protocols, the actions of prehabilitation programs have synergistic effects, that is, small changes that, by themselves, do not have clinical significance but when added up, they produce a significant improvement in the postoperative evolution of patients.
Although more studies are required to evaluate the impact of these programs on patients groups with different pathologies, interventions and risk factors, their progressive implementation is necessary in the daily clinical practice of our patients. The objective of this narrative review is to evaluate the available evidence about prehabilitation in surgery, focusing on current established strategies, knowledge gaps and future research.
Los programas de prehabilitación (PP) tienen como objetivo la optimización del paciente durante el periodo existente entre el momento del diagnóstico y el acto quirúrgico con la finalidad de disminuir las complicaciones derivadas de la cirugía1.
Inicialmente la prehabilitación se ha basado en una concepción trimodal con tres pilares fundamentales: la mejora en la condición física, la optimización de la situación nutricional y la intervención cognitiva para reducir el estrés y la ansiedad, pero estudios recientes evidencian beneficios al aplicar otras medidas, como la deshabituación tabáquica, la mejora preoperatoria de la anemia o la conciliación farmacológica, por lo que sería más correcto hablar de la prehabilitación como un estrategia multimodal2-4.
Cada uno de estos elementos, que constituyen el paquete de medidas de los PP, por sí solos pueden no tener una transcendencia clínica importante, pero al sumarse han demostrado una mejoría significativa en la evolución postoperatoria de los pacientes, por lo que se considera que tienen un efecto sinérgico entre sí.
Siguiendo la estela de la rehabilitación multimodal con los protocolos de Enhanced Recovery After Surgery (ERAS), los PP suponen una revolución en la percepción de la preparación de los pacientes frente a un tratamiento quirúrgico. El objetivo de la presente revisión es analizar la evidencia actual sobre los PP y su influencia en la evolución postoperatoria tras cirugía abdominal.
MetodologíaDos autores diferentes (FLR-A y LS-G) llevaron a cabo una revisión narrativa de la literatura utilizando las palabras clave «surgery», «prehabilitation», «exercise», «preoperation care» y «mindfulness» en las bases de datos MEDLINE, Cochrane Library, SCOPUS, ISI web of Science y Ovid. Se identificaron 311 artículos publicados entre septiembre de 2002 y marzo de 2019, de los que 40 se incluyeron para esta revisión. Los criterios de inclusión fueron: guías de práctica clínica, estudios clínicos controlados, estudios de cohorte, metaanálisis y revisiones sistemáticas.
Prehabilitación dentro de los programas ERASLa agresión ocasionada por una actuación quirúrgica desencadena una respuesta inflamatoria por una doble vía: la activación del sistema inmune, mediada por la liberación de hormonas neuroendocrinas, y la estimulación del sistema hipotálamo simpático, con la consiguiente liberación de catecolaminas y cortisol. Así se desencadena una fase inicial de resistencia periférica a la insulina y un incremento del catabolismo proteico5.
La magnitud de la respuesta inflamatoria es proporcional al grado de agresión quirúrgica; por tanto, cuanto mayor es la herida quirúrgica, la manipulación de órganos y la disección de tejidos, mayor es la respuesta metabólica desencadenada.
La finalidad de los protocolos ERAS consiste en optimizar al paciente de forma perioperatoria permitiendo minimizar el efecto catabólico ocasionado por la cirugía, evitando la resistencia periférica a la insulina y favoreciendo una fase anabólica precoz. Existe evidencia de que a partir de una adherencia al protocolo del 70-80% se produce una mejoría significativa en los resultados postoperatorios6-9. Además, la alta adherencia al protocolo ERAS parece estar asociada con una mejor supervivencia a 5años en pacientes intervenidos de cáncer colorrectal10,11.
Mientras que los protocolos ERAS ejercen su papel en el perioperatorio inmediato, la prehabilitación anticipa este periodo iniciando la optimización del paciente durante varias semanas antes del acto quirúrgico, desde el mismo momento de la indicación quirúrgica. La implementación de medidas preparatorias y el aumento del periodo de preparación del paciente para la cirugía permiten a los PP obtener mayores beneficios cuando se realizan en el marco de un programa de recuperación intensificada.
Valoración física. Recomendaciones de actividad físicaEl ejercicio físico mejora la capacidad cardiorrespiratoria, favorece la disminución de las cifras de presión arterial, aumenta el índice de masa muscular y ayuda a disminuir los niveles de estrés y de ansiedad. A nivel metabólico, produce una disminución de la resistencia periférica a la insulina y favorece una menor respuesta a la inflamación frente a un trauma12.
El estrés del acto quirúrgico condiciona en el paciente un gasto energético sustancial, tanto a nivel intraoperatorio como durante la etapa postoperatoria en la que el ayuno, la tormenta inflamatoria desencadenada por la cirugía y la fase de cicatrización ponen a prueba la capacidad física del paciente condicionando su pronóstico vital. Un paciente con una baja condición física necesitará realizar todo este proceso por encima de su umbral anaeróbico, utilizando por tanto una vía metabólica menos eficaz y con acumulo de ácido láctico.
Los principales test que nos permiten valorar la capacidad funcional o la condición física de los pacientes son:
- •
Prueba de la marcha de los 6 minutos (6WT). Se utiliza para valorar el pronóstico de pacientes con patología cardiopulmonar, pero dada su sencillez, se usa frecuentemente para determinar la condición física global preoperatoria de los pacientes.
- •
Un recorrido en 6min por debajo de 250m se relaciona con un aumento significativo de la morbimortalidad y de la estancia hospitalaria, aunque algunos autores elevan esta cifra hasta los 350m13. Un incremento en más de 100m se ha relacionado con un aumento significativo de la supervivencia en pacientes candidatos a trasplante hepático14. Además, es un test validado para valorar la recuperación tras una cirugía gastrointestinal15.
- •
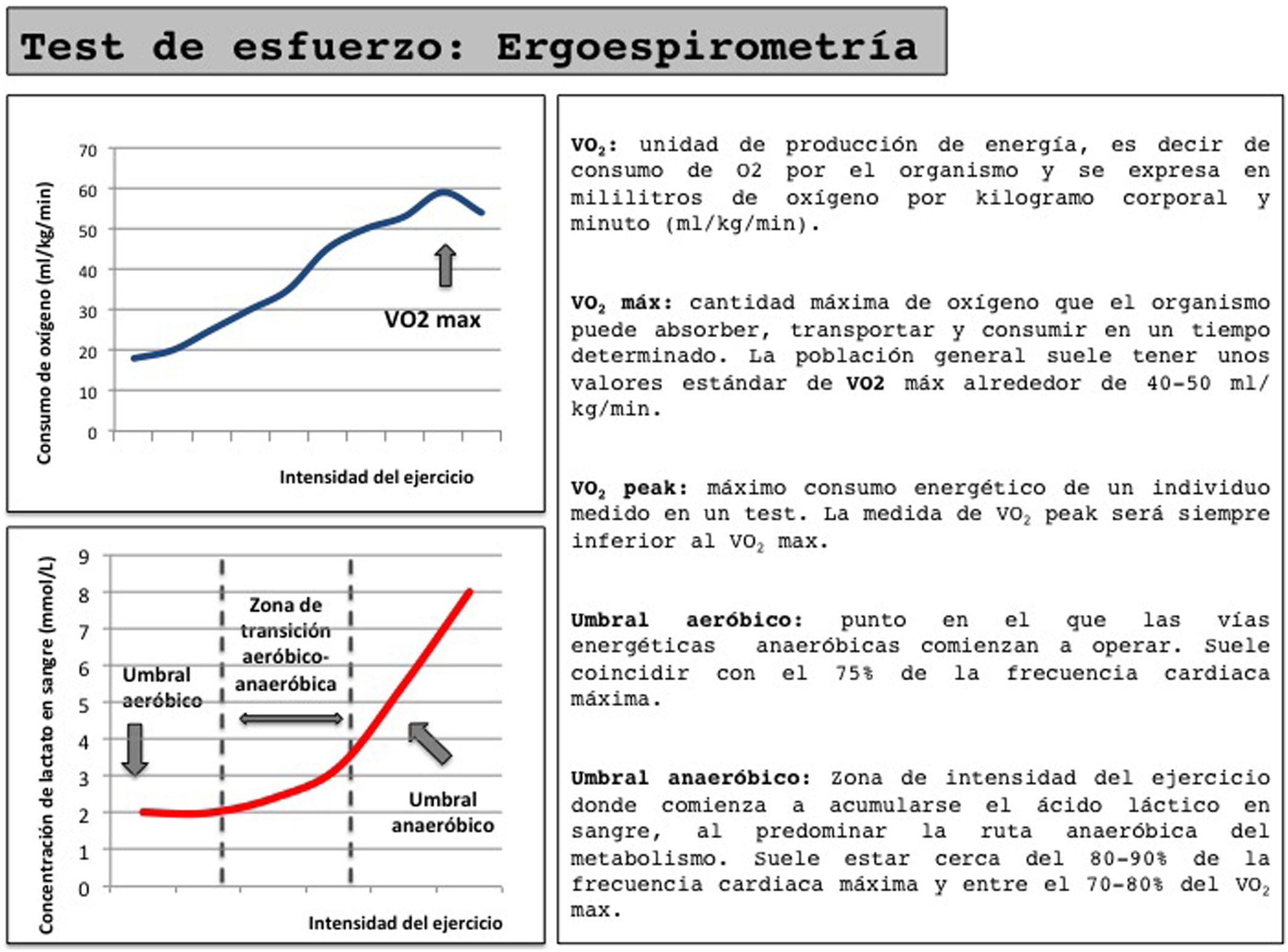
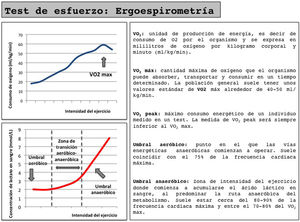
Prueba de esfuerzo cardiorrespiratoria (ergoespirometría) (fig. 1). Proporciona una evaluación más profunda de la función cardiopulmonar y del intercambio de gases del paciente, pero requiere de un equipo y personal especializado. Cifras de VO2max por encima de los 15ml/kgmin han demostrado mejores tasas de supervivencia a 90días en pacientes intervenidos de cirugía cardiovascular13. Sin embargo, la imposibilidad para la mayoría de los pacientes de alcanzar el VO2max hace necesaria la utilidad de la valoración de parámetros submáximos como el umbral anaeróbico. Un umbral anaeróbico bajo (<10ml/kgmin) condiciona un aumento significativo en la morbimortalidad y en la estancia hospitalaria tras una cirugía, y por tanto conlleva un importante aumento en el gasto sanitario16.
- •
Además de su exactitud diagnóstica, la ergoespirometría nos permitirá conocer la frecuencia cardiaca de referencia en los distintos umbrales de esfuerzo para poder utilizarlos como referencia en un programa de entrenamiento y valorar de forma precisa la mejora obtenida en la condición física tras aplicar un PP.
Los esquemas de entrenamiento propuestos son muy variados. Existe evidencia de que un programa de 6semanas de entrenamiento supervisado en el hospital (consistente en tres sesiones semanales de ejercicio aeróbico con intervalos cortos de intensidad moderada y severa utilizando como referencia la frecuencia cardiaca medida en el VO2peak y en el umbral anaeróbico) consigue mejorías de 2,6ml/kgmin en el VO2peak y de 2,12ml/kgmin en el umbral anaeróbico17.
Sin embargo, Dunne et al.18 consiguen mejorías parecidas en solo 4semanas de entrenamiento con intervalos supervisado en hospital y utilizando como referencia el VO2peak.
Aunque el entrenamiento bajo supervisión ha demostrado tener una alta efectividad, la necesidad de instalaciones y de personal formado dificulta la implementación de los PP, por lo que algunos grupos están valorando programas de entrenamiento domiciliario. Estos programas van a variar en su efectividad en función de la adherencia del paciente al ejercicio físico, lo que parece estar íntimamente relacionado con la complejidad del mismo. Un programa de ejercicios sencillo, como andar 30min al día y una serie de ejercicios respiratorios, ha demostrado tener una adherencia alta, constatándose una mejoría significativa en el 6WT19. Añadir ejercicios respiratorios al programa consigue fortalecer la musculatura respiratoria en un corto periodo de tiempo y es muy recomendable en pacientes con patología pulmonar concomitante o una condición física inicial muy pobre20.
No existe un programa de entrenamiento físico definido, y cada grupo lo interpreta libremente haciendo difícil la extrapolación de los resultados obtenidos. No obstante, un programa de entrenamiento recomendado tendría una serie de sesiones supervisadas de alta eficacia, con programas de intervalos de intensidad, y sesiones domiciliarias sencillas que complementen la actividad aeróbica. Además, no habría que olvidar la realización de ejercicios de resistencia muscular y ejercicios respiratorios.
Valoración nutricional y composición corporal. Recomendaciones nutricionales. InmunonutriciónLa desnutrición está íntimamente relacionada con la enfermedad y el envejecimiento, y condiciona un aumento significativo en la incidencia de complicaciones postoperatorias, de la estancia hospitalaria y de las tasas de reingresos. Por tanto, la edad y una neoplasia digestiva son dos factores de riesgo para que un paciente presente un estado nutricional deficiente. El 50% de los pacientes diagnosticados de cáncer colorrectal tienen más de 65años21. Además, Burden et al.22 muestran que dos de cada tres pacientes con cáncer colorrectal experimentan pérdida de peso preoperatoria, y en uno de cada cinco es de más del 10%. En neoplasias esofagogástricas la incidencia de desnutrición es aún más marcada, pudiendo llegar a cifras del 19% en pacientes con cáncer gástrico. En estos pacientes la incidencia de infección del sitio quirúrgico es de más del doble en los pacientes con desnutrición23.
La valoración nutricional de un paciente se puede realizar mediante cribado nutricional, pruebas antropométricas, analíticas y/o pruebas que nos permitan valorar la composición corporal del paciente. El principal objetivo del cribado nutricional es identificar a pacientes en riesgo de desnutrición o desnutridos que requieran tratamiento de una manera fiable, reproducible y práctica. Los dos más utilizados son:
- •
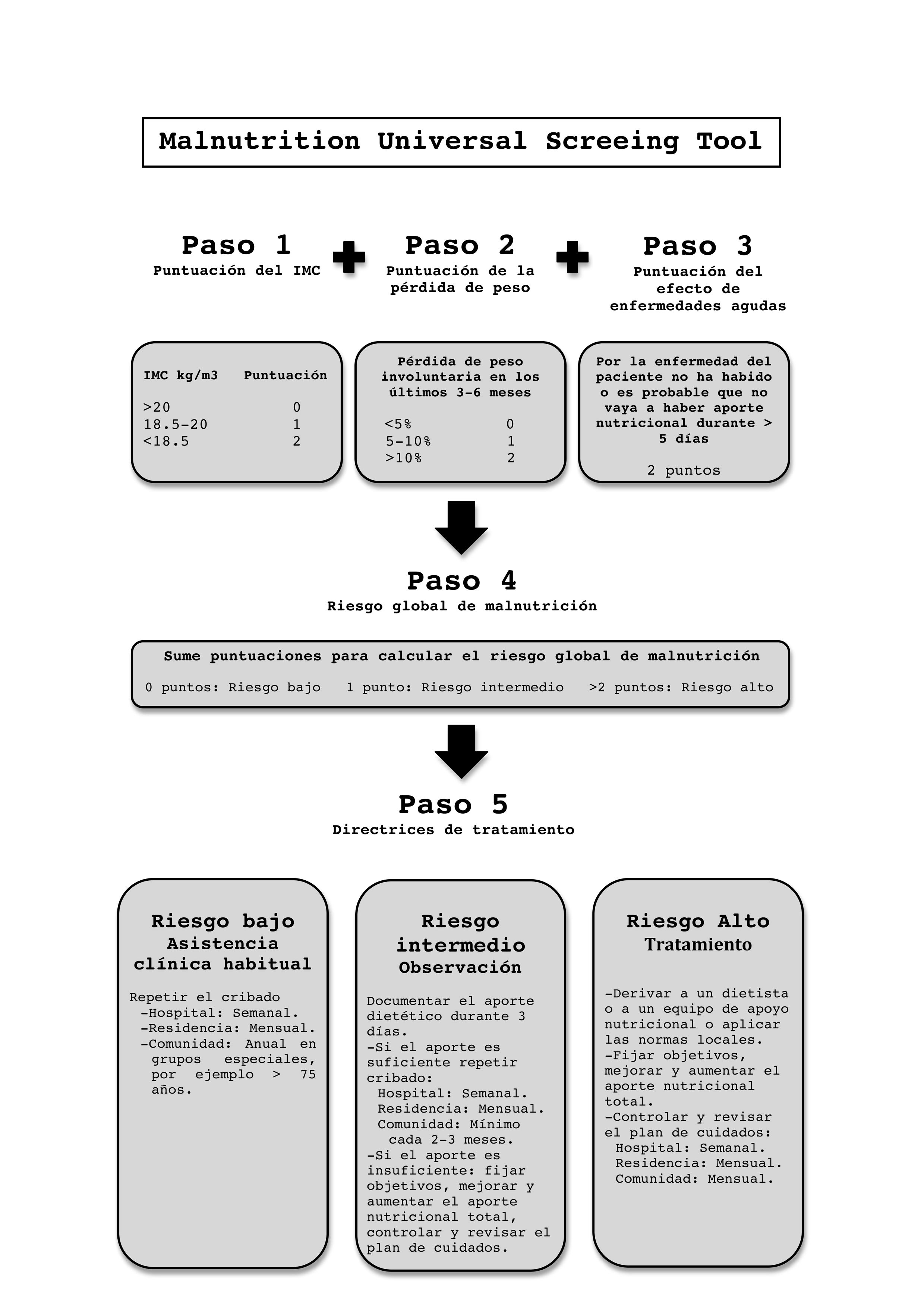
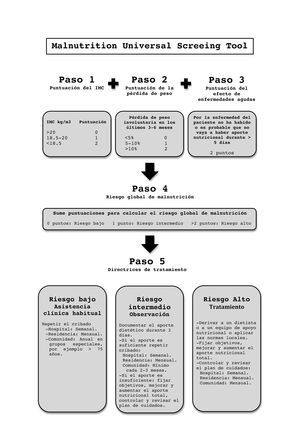
Malnutrition Universal Screening Tool (MUST). Es un test rápido y sencillo. Analiza el IMC, la pérdida de peso en los últimos 3-6meses y el efecto de enfermedad aguda sobre la ingesta en los últimos 5días24. Se adapta a los nuevos criterios de desnutrición de la European Society for Clinical Nutrition and Metabolism (ESPEN), por lo que su utilización está en aumento (Anexo A: MUST).
- •
NRS 2002. Requiere cierto entrenamiento para su puesta en práctica. Ha demostrado ser una herramienta útil en pacientes hospitalizados con neoplasias25.
El papel de la pérdida degenerativa de masa muscular o sarcopenia como factor predictivo de morbilidad postoperatoria ha supuesto un auge en la utilización de pruebas que permitan valorar la composición corporal, como la impedanciometría o la valoración mediante tomografía computarizada. Las últimas guías de la ESPEN amplían las recomendaciones de intervención nutricional a los pacientes con índice masa magra baja (<15 en mujeres y <17kg/m2 en hombres)24,25, y diversos estudios han relacionado la sarcopenia y el área en cm2 del músculo esquelético a nivel de la tercera vértebra lumbar como factores predictivos de complicaciones y de mortalidad postoperatoria26-28.
La ESPEN aconseja realizar una suplementación nutricional previa a una cirugía en pacientes con riesgo nutricional severo durante un periodo de 7 a 14días, garantizando un aporte proteico mínimo de entre 1,2 a 1,5g/kg de peso al día29,30.
Sin embargo, se ha evidenciado que una suplementación proteica durante 4 semanas produce una mejora de más de 20m en el 6WT frente a la no suplementación31, por lo que es probable que las futuras guías amplíen el tiempo de suplementación recomendado a 3-4semanas, incluyéndose en los PP.
La inmunonutrición, consistente en la suplementación del paciente con elementos nutricionales específicos como ácido omega3, arginina, glutamina y/o ácido ribonucleico, ha demostrado una disminución significativa en las tasas de infección del sitio quirúrgico en pacientes con desnutrición sometidos a cirugía oncológica, con la consiguiente disminución de la estancia hospitalaria y del gasto32. Sin embargo, no parece presentar una diferencia significativa frente a una suplementación nutricional estándar en pacientes normonutridos33,34, por lo que su estandarización dentro de los PP aún precisa mayor evidencia.
Valoración y recomendaciones cognitivasLa indicación de la necesidad de intervención quirúrgica, más si cabe si se acompaña de una enfermedad grave como puede ser la patología tumoral, genera una situación en los pacientes de incertidumbre derivada tanto del propio procedimiento como de los acontecimientos futuros relativos a su propia etapa vital y a su entorno familiar. Todo ello desencadena en el paciente una situación de estrés mantenido que condiciona la activación del sistema hipotálamo-hipofisario-adrenal y del sistema simpático con elevación de cortisol y de catecolaminas, lo que a su vez, mediante la liberación de citoquinas, produce alteraciones a nivel inmunitario.
Todos estos procesos, además de provocar en el paciente múltiples síntomas, como alteraciones gastrointestinales, taquicardia, palpitaciones o insomnio, favorecen un mantenimiento de la fase catabólica tras la cirugía, una menor capacidad para la cicatrización y alteraciones a nivel inmunitario que elevarían el riesgo de infecciones en el postoperatorio.
Dada la dificultad para encontrar un parámetro analítico que no sufra cambios con el ritmo circadiano y cuantifique de una manera sensible y específica la cantidad de estrés a la que está sometido un paciente, los cuestionarios cualitativos han demostrado su validez no solo para determinar el grado de estrés, sino también para la valoración del efecto de intervenciones cognitivas.
Existe una gran variedad de test cualitativos. Los dos más utilizados son:
- •
Hospital Anxiety and Depression Scale (HADS). Con una validez ampliamente demostrada, proporciona resultados clínicamente significativos como herramienta de detección psicológica, en comparaciones de grupos clínicos y en estudios correlacionales con varios aspectos de la enfermedad y la calidad de vida. Es sensible a los cambios tanto durante el curso de las enfermedades como en respuesta a la intervención psicoterapéutica y psicofarmacológica35 (Anexo B: HADS).
- •
SF-36. Proporciona un perfil del estado de salud y es aplicable tanto a los pacientes como a la población general. Ha resultado útil para evaluar la calidad de vida relacionada con la salud en la población general y en subgrupos específicos, comparar la carga de muy diversas enfermedades, detectar los beneficios en la salud producidos por un amplio rango de tratamientos diferentes y valorar el estado de salud de pacientes individuales36.
Aunque a nivel teórico las recomendaciones cognitivas destinadas a disminuir el nivel de ansiedad previo a la cirugía son una parte del eslabón principal de la prehabilitación, a nivel práctico la mayoría de PP multimodales subestima su aportación y no existe una línea de actuación claramente definida. La mayor parte de las intervenciones se basa en recomendaciones audiovisuales, siendo excepcionales los grupos que realizan sesiones presenciales de intervención cognitiva.
Sin embargo, el papel del Mindfulness-based stres reduction (MBSR) como método de intervención cognitivo frente al estrés está en auge. En los últimos años se observa un aumento exponencial de los estudios relacionados con sus posibles beneficios en patologías como la enfermedad inflamatoria intestinal y la artritis reumatoide, sospechando que ejercen un papel inmunomodulador de la respuesta inflamatoria37. Además, en pacientes con cáncer de mama el MBSR tiene efectos estadísticamente significativos a corto plazo en la reducción de fatiga, sueño, estrés, ansiedad y depresión38, por lo que es esperable que en los próximos años comience a tener un papel más trascendental dentro de la prehabilitación39.
Por otro lado, los programas de entrenamiento cognitivo se han mostrado eficaces a la hora de prevenir los episodios de agitación y desorientación en pacientes con demencia. Aunque no se ha demostrado aún su utilidad dentro de un PP, es una herramienta a tener en cuenta en pacientes con factores de riesgo de delírium40,41.
Otras recomendacionesDeshabituación del hábito tabáquicoEl consumo de tabaco está íntimamente relacionado con el desarrollo de tumores del aparato digestivo: hasta el 75-80% de los pacientes con carcinoma epidermoide de esófago tienen una historia personal de tabaquismo, y se considera que es el factor de riesgo más importante para el desarrollo de un cáncer gástrico42. Además, fumar es un factor de riesgo independiente para padecer complicaciones pulmonares después de una cirugía gastroesofágica, produce alteraciones del sistema inmune que condicionan un marcado aumento de la tasa de infecciones del sitio quirúrgico y altera el proceso de cicatrización de las heridas, apreciándose incluso un aumento de fuga anastomótica43.
Aunque no se considera un pilar fundamental de la prehabilitación, numerosos estudios avalan la rentabilidad de la actuación sobre el hábito tabáquico durante este periodo, ya que se consiguen importantes beneficios a corto plazo. Yoshida et al.3 demostraron que tras 4semanas sin fumar se disminuye significativamente el riesgo de desarrollar neumonías en el postoperatorio de pacientes intervenidos de cáncer de esófago, y a los 3meses los pacientes tenían el mismo riesgo de sufrir complicaciones postoperatorias que los que no habían fumado nunca. En el estudio de Jung et al.4 el límite de tiempo sin consumo de tabaco que protege frente al desarrollo de complicaciones postoperatorias se estableció en 2semanas para pacientes intervenidos de cáncer gástrico.
Las intervenciones que combinan la farmacoterapia con terapia de reemplazo de nicotina, vareniclina y bupropión y el apoyo conductual aumentan el éxito del abandono del hábito de fumar44.
Corrección de la anemiaLa anemia preoperatoria, definida por la OMS como una hemoglobina (Hb) <13g/dl en hombres y <12g/dl en mujeres45, constituye uno de los factores de riesgo de complicaciones perioperatorias que ha cobrado más relevancia en los últimos años. Con una incidencia del 30% en los pacientes sometidos a una cirugía electiva, hasta en el 75% de los casos esta anemia es desconocida por los pacientes y sus facultativos46.
En la anemia de trastornos crónicos o inflamatoria, frecuente en pacientes crónicos u hospitalizados, una alteración de la respuesta inmune mediada por citoquinas interrumpe la homeostasis del hierro y un menor número de hematíes circulantes provoca una afectación de la recuperación posquirúrgica secundaria a un estado de hipercatabolismo por disminución del oxígeno y de la potencia aeróbica. Así, en numerosos estudios han establecido la anemia como factor de riesgo independiente en cirugía colorrectal, hepática, bariátrica y oncológica de mama, con un aumento de las complicaciones posquirúrgicas, recurrencia y mortalidad a corto y a largo plazo, asociada con aumentos importantes en los costes sanitarios4.
La evaluación analítica de la anemia perioperatoria debe incluir Hb, ferritina, volumen corpuscular medio (VCM) y transferrina, sabiendo que la anemia de trastornos crónicos presenta niveles de ferritina normales o aumentados.
Las actuales recomendaciones de los protocolos ERAS sugieren tratar la anemia con hierro oral durante los 14días previos a la cirugía47,48. Sin embargo, el hierro oral tiene una absorción incierta o inhibida ante la presencia de inflamación, por lo que este periodo resulta insuficiente para mejorar el valor de la Hb y/o replecionar los depósitos de hierro47, condicionando la necesidad de utilización en muchos casos de hierro intravenoso. Las actuales guías de tratamiento de la anemia preoperatoria recomiendan una administración inicial de 1.000mg de hierro con carboximaltosa de hierro.
Por tanto, su incorporación dentro de los PP parece indispensable para aumentar la eficacia del hierro oral y limitar el uso de hierro intravenoso y de transfusiones sanguíneas o agentes estimulantes de la eritropoyesis a situaciones especiales, como contraindicación, resistencia o refractariedad al hierro oral o escaso tiempo preoperatorio49,50.
Conciliación farmacológicaEl acto quirúrgico en pacientes ancianos está relacionado con un aumento de la mortalidad y una mayor incidencia de complicaciones postoperatorias que condicionan retraso del alta hospitalaria, mayor tasa de reingresos, así como deterioro significativo en la calidad de vida51,52.
La conciliación farmacológica ha demostrado ser un método eficaz para detectar discrepancias medicamentosas y reducir el daño potencial causado por las mismas. Sin embargo, la evidencia actual es limitada a la hora de valorar su efecto en la estancia hospitalaria, en la tasa de reingresos o en la mortalidad53. No obstante, debemos suponer que la adaptación y la individualización de un protocolo de prehabilitación con una adecuada conciliación farmacológica va a suponer un mayor beneficio para el paciente geriátrico, siendo prioritaria su inclusión para su correcta evaluación.
Prehabilitación como programa multimodal. Perspectiva futuraMás allá de la concepción trimodal inicial consistente en ejercicio, soporte nutricional y soporte cognitivo de los PP, los actuales protocolos aúnan los beneficios individuales de todas las actuaciones previamente descritas dentro de una actuación integrada y sinérgica en la que se combinan y suman los efectos favorecedores de las mismas. Diversos grupos han empezado a poner en marcha estos protocolos de preparación integral de los pacientes previos al momento perioperatorio inmediato, obteniendo resultados esperanzadores. Así, Li et al.54. objetivan una mejora de unos 40m en el 6WT tras 4semanas de PP trimodal, una mejora mayor que en estudios de suplementación nutricional o ejercicio físico aislado, en los que solo se aprecia una mejoría de 10 a 20m, no significativa19,31.
Estudios con PP en ancianos frágiles han demostrado disminuir de forma significativa la estancia hospitalaria y permitir volver de una manera precoz a una situación funcional previa a la cirugía55,56. Además, en situaciones límites con pacientes que presenten una elevada comorbilidad, la respuesta al PP podría considerarse un método de cribado que ayude a la hora de la decisión terapéutica.
Pero además, los beneficios de los PP han de ser evaluados no solo en el contexto perioperatorio inmediato, ya que su implementación ha demostrado a largo plazo una menor pérdida de masa muscular y una recuperación precoz de la situación funcional previa a la cirugía, incluso comparándolo con una terapia de rehabilitación57,58. Esta disminución de las complicaciones postoperatorias, sumada a la reducción de eventos preoperatorios relacionados con la falta de ejercicio, la desnutrición, el estrés, el tabaco y la anemia, hacen prever numerosas evidencias futuras sobre la importancia de estos programas.
Aunque actualmente solo Van Rooijen et al.59 han valorado la rentabilidad y la viabilidad económica de implementar dentro de la práctica clínica habitual los PP, serán necesarios estudios de coste efectividad que evalúen, además de los costes directos del programa, el ahorro sanitario derivado de la prevención de complicaciones y la reincorporación laboral temprana, idénticos a los realizados para los programas ERAS o de cirugía mayor ambulatoria.
ConclusionesEn resumen, la evidencia actual permite recomendar la necesidad de prehabilitar a pacientes con una baja condición física y un alto riesgo nutricional. Con una población cada vez más frágil y envejecida y con una demanda de recuperación rápida a su vida habitual, manteniendo unos estándares de calidad de vida similares a los prequirúrgicos, la implementación de estrategias de optimización preoperatoria prolongada de los pacientes parece el camino a seguir en la cirugía del futuro.
AutoríaFrancisco López Rodríguez-Arias, Luis Sánchez-Guillén y Antonio Arroyo Sebastián han participado en el diseño del estudio, en el análisis e interpretación de resultados, así como en la revisión crítica y aprobación de la versión final.
Laura Irene Armañanzas Ruiz y Carlos Díaz Lara han contribuido a la adquisición y recogida de datos, así como al diseño del estudio.
Francisco Javier Lacueva Gómez, Carmen Balagué Ponz y José Manuel Ramírez Rodríguez han participado en el análisis e interpretación de resultados, así como en la revisión crítica y en la aprobación final.
Conflicto de interesesLos autores participantes en este estudio declaran no tener ningún conflicto de intereses.