La rotura esplénica después de una fibrocolonoscopia (FCS) es extraordinariamente rara. Pese a que la FCS es hoy un procedimiento extendido y muy frecuente para el diagnóstico y el tratamiento de las enfermedades colorrectales, hay algunas complicaciones raras y potencialmente graves para el paciente. Entre las complicaciones más frecuentes están la hemorragia y la perforación, con una incidencia del 1–2 y el 1–0,2%, respectivamente1. Otras complicaciones, como el neumotórax, el neumomediastino, el vólvulo, la hernia incarcerada o el absceso retroperitoneal, son menos frecuentes2.
Presentamos el caso de una paciente de 45 años en estudio por una posible enfermedad de Crohn que presentaba dolor abdominal y alteración del ritmo deposicional persistentes. Asimismo, la paciente presentaba hiperprolactinemia por nódulo hipofisiario, en tratamiento con cabergolina, y un cuadro de dolor abdominal y diarreas que empezó hacía unos 4 años; por ello se realizó varias pruebas diagnósticas: biopsia yeyunal con cápsula de Watson, que fue normal; fibrogastroscopia, con resultado positivo para Helicobacter pylori, por lo que se instauró tratamiento erradicador; tránsito esofagogastrointestinal, que mostró una rigidez del íleon distal a 35cm de la válvula, y finalmente, 2 FCS, normales hasta el ciego sin poder pasar la válvula ileocecal. En una tomografía computarizada (TC) se halló un engrosamiento del íleon distal. Igualmente, presentó cólicos nefríticos de repetición, por lo que se realizaron ecografías renal y transvaginal que resultaron normales.
La paciente acudió de forma programada para la realización de enteroscopia y FCS para estudio de enfermedad de Crohn.
Se realizó una enteroscopia sin incidencias ni hallazgos patológicos. Asimismo, luego se realizó una FCS para ileoscopia, según técnica habitual y sin dificultad para llegar hasta el ciego y visualizar la zona de la válvula ileocecal con estenosis. Se procedió a realizar biopsias de la zona (fig. 1A). Antes de finalizar la FCS, se observan zonas equimóticas submucosas que, al analizarlas después de retirar el endoscopio, corresponden a sangre extracolónica (fig. 1B–D).
Después de ambas pruebas, la paciente presentó un cuadro de dolor abdominal por lo que fue trasladada a urgencias. En ese momento, tenía dolor abdominal difuso, con peritonismo y shock hipovolémico. En la analítica destacó: hemoglobina, 6,4g/dl, y hematocrito, 19,2%.
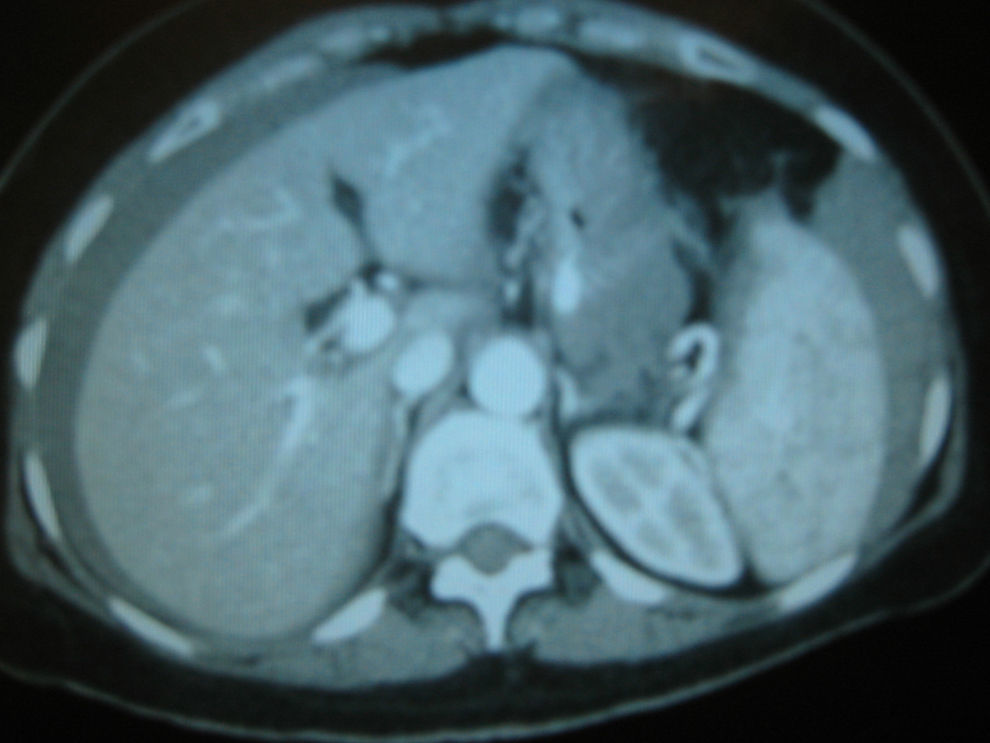
Una TC urgente informó de líquido libre en las zonas esplénica y hepática, el espacio de Douglas y entre las asas del intestino delgado (fig. 2). Se realizó una laparotomía exploradora donde se halló un hemoperiotoneo masivo de 2l, con una primera laceración en el mesosigma y otra en el polo apical del bazo. El sigma tenía un aspecto normal y no estaba adherido a ningún elemento de la cavidad abdominal. Se apreciaron algunas bridas o adherencias entre el polo superior del bazo y el mesocolon, en el ángulo esplénico, sin poder determinar su origen. Se procedió a la esplenectomía y la reparación de la laceración del mesosigma con una hemostasia cuidadosa y la sutura de la laceración con puntos sueltos reabsorbibles. La paciente evolucionó favorablemente.
La rotura esplénica es una complicación extraordinariamente rara y potencialmente grave para la vida del paciente. Hay pocos casos en la literatura e incluso algunas series de FCS con más de 5.000 pacientes que no mencionan la complicación3. La primera hipótesis explicaría la rotura por un impacto directo sobre el bazo en el intento de pasar el ángulo esplénico; la segunda, una excesiva tracción sobre el ligamento esplenocólico. Finalmente, la tracción sobre adherencias previas del colon sobre el bazo de cirugías previas o procesos inflamatorios. Así, pues, es una complicación grave, poco sospechada y que merece ser tenida en cuenta por sus potenciales complicaciones inmediatas.
La clínica de los pacientes es el shock hipovolémico, con dolor abdominal desde el inicio que, sin embargo, puede no aparecer hasta pasadas 72h. Estos pacientes pueden presentar dolor escapular izquierdo, pero puede no haber dolor abdominal en el hipocondrio izquierdo.
La prueba de imagen a realizar es una TC, que nos informará de rotura esplénica, perforación de intestino u otras complicaciones1,4. Una vez realizado el diagnóstico, el tratamiento de elección y definitivo es la laparotomía exploradora con esplenectomía4. Se ha realizado, en algún caso, la embolización esplénica con la intención de preservar el bazo4,5.
La aparición de dolor después de realizar una FCS obliga a pensar en sus potenciales complicaciones, que incluyen la rotura esplénica6.
FinanciaciónEl autor reconoce el soporte financiero de la Fundación Dr. Ramon Vilallonga para la realización del trabajo (www.fundacioramonvilallonga.org).