El síndrome de HELLP (SH) aparece en el 0,5-0,9% de las gestantes. Se caracteriza por anemia hemolítica, trombopenia y disfunción multiorgánica según los criterios de Tennessee. El objetivo de nuestro trabajo es la presentación de 4 mujeres gestantes diagnosticadas del SH con afectación hepática severa.
Pacientes y métodoAportamos 4 mujeres gestantes de 24, 27, 28 y 36 semanas de gestación respectivamente, diagnosticadas de SH asociado a hematoma hepático. En los 4 casos se realizó interrupción del embarazo mediante cesárea urgente. El primer caso precisó la realización de hepatectomía derecha con buena evolución postoperatoria, la segunda paciente desarrolló un fallo hepático fulminante, falleciendo por fallo multiorgánico en espera de trasplante hepático. La tercera paciente evolucionó satisfactoriamente con tratamiento médico conservador. La cuarta paciente precisó 2 trasplantes de hígado siendo alta a los 3 meses.
ConclusionesAnte la sospecha clínica de un SH es esencial descartar un hematoma hepático, ya que el tratamiento de elección está en función de la severidad clínico-radiológica del mismo. Si hay rotura del hematoma, es imprescindible un abordaje quirúrgico urgente y, en caso de insuficiencia hepática grave, está indicado un trasplante de hígado.
HELLP syndrome (HS) occurs in 0.5-0.9% of pregnant women. According to the Tennessee criteria, it is characterised by haemolytic anaemia, thrombopenia and multi-organ dysfunction. The purpose of this article is to present the cases of four pregnant women diagnosed with HS with severe liver involvement.
Patients and methodWe present the cases of 4 pregnant women of 24, 27, 28 and 36 weeks gestation, respectively. Pregnancy was terminated by urgent Caesarean section in all 4 cases. The first case required a right hepatectomy, with a good post-operative outcome; the second patient developed fulminant liver failure, dying due to multi-organ failure while waiting for a liver transplant. The third patient progressed satisfactorily with conservative medical treatment. The fourth patient required two livers transplants, being discharged from hospital three months later.
ConclusionsWhen faced with the clinical suspicion of a HS it is essential to rule out a liver haematoma, since the treatment of choice depends on its clinical-radiological severity. If there is a rupture of the haematoma, urgent surgery is essential and, in the case of severe liver failure, a liver transplant is indicated.
El síndrome de HELLP (SH) fue descrito, por primera vez, en 1982 por Louis Weinstein1 al publicar 29 casos en mujeres gestantes. Aparece en el 0,5-0,9% de los embarazos alcanzando el 4-14% si hay preeclampsia/eclampsia2,3. Clínicamente se caracteriza por anemia hemolítica, trombopenia y alteraciones analíticas del perfil hepático.
El hematoma hepático es una rara complicación del SH3. En su proceso evolutivo, el hematoma puede romperse y, en ocasiones, puede incluso producir una insuficiencia hepática aguda severa, lo que ocasiona una elevada morbimortalidad4–8.
El objetivo de nuestro trabajo es aportar 4 casos de mujeres gestantes diagnosticadas de SH con afectación hepática severa tratadas en nuestra Unidad, haciendo una actualización del manejo diagnóstico-terapéutico de esta enfermedad.
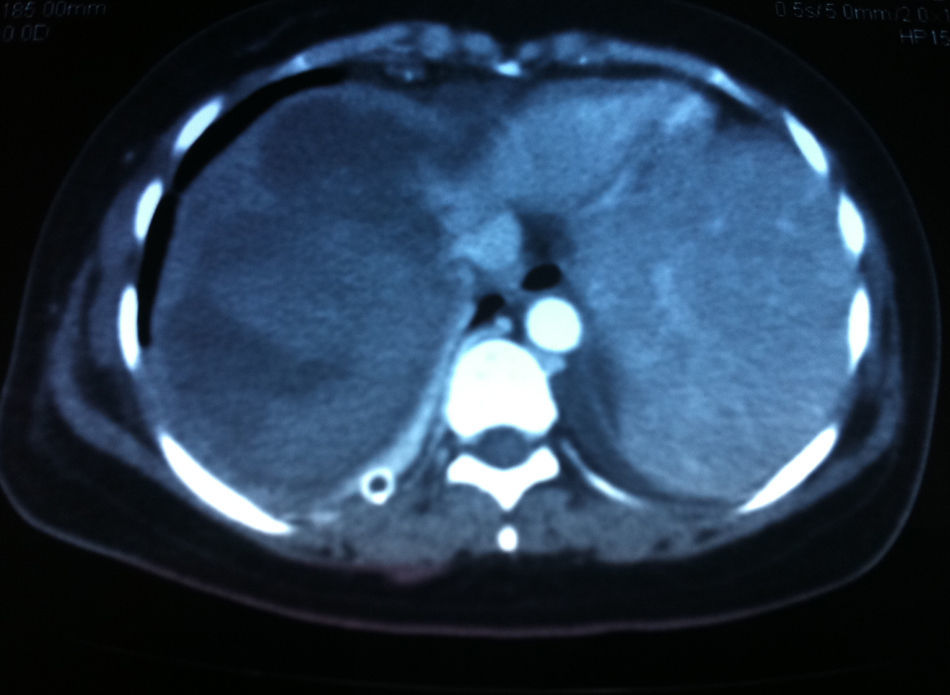
Pacientes y métodoCaso clínico n.° 1Mujer de 32años, gestante de 24semanas, que presenta un cuadro brusco de hipertensión arterial. A su ingreso, en Urgencias, tiene una tensión arterial de 190/110mmHg y en la analítica destaca una Hb de 7,5mg/dl, GOT 115UI/l, GPT 250UI/l, bilirrubina total 2,15mg/dl, bilirrubina indirecta 2mg/dl, plaquetas 85.000/mm3, dímero D 7mg/l y proteinuria positiva. En la exploración fetal se objetiva asistolia cardiaca. Ante esta situación clínica se decide cesárea urgente. En la intervención se objetiva sangrado profuso del útero, que obliga a una histerectomía, dejando drenaje en lecho quirúrgico. A las tres horas, la paciente presenta hipotensión arterial brusca asociada a una hemoglobina de 5,3mg/dl y salida de 500ml de sangre roja a través del drenaje. Se realiza una ecografía abdominal urgente que informa de hematoma subcapsular hepático en segmentos vi, vii y viii. En la tomografía computarizada del abdomen (TAC) se confirman los hallazgos ecográficos (fig. 1). Se reinterviene de urgencia hallando hemoperitoneo de 2litros secundario a rotura del hematoma subcapsular, realizándose hemostasia de la superficie hepática con material hemostático y argón. A las 12horas de la reintervención hay un nuevo episodio de hipotensión arterial refractaria al tratamiento médico que obliga a la realización de una nueva exploración quirúrgica urgente. Al explorar la superficie hepática se comprueba que el hematoma hepático había aumentado de tamaño, ocupando ahora los segmentos v, vi, vii y viii, realizándose hepatectomía derecha reglada asociando packing con compresas de la superficie cruenta. La paciente se estabiliza hemodinámicamente y a las 48horas se realiza nueva exploración quirúrgica para retirar el packing. La evolución clínica de la paciente fue satisfactoria, siendo alta hospitalaria a los 45días del episodio.
Caso clínico n.° 2Paciente de 25años, gestante de 27semanas. Acude a Urgencias por dolor abdominal y metrorragias de 6días de evolución. A su ingreso presenta una tensión arterial de 180/100mmHg y analíticamente destaca una Hb 8,3mg/dl, GOT 623UI/l, GPT 546UI/l, bilirrubina total 1,5mg/dl, bilirrubina indirecta 1,3mg/dl, plaquetas 54.000/mm3 y dímero D 4mg/l con proteinuria positiva. En la monitorización fetal se objetiva bradicardia, lo que obligó a la realización de cesárea urgente. A las 6 horas la paciente presenta shock hipovolémico refractario al tratamiento médico, con bradicardia y aumento del perímetro abdominal. Se realiza cirugía urgente, presentando el útero un sangrado masivo que obligó a la realización de histerectomía. En las 2horas siguientes se produce nuevo episodio de shock hipovolémico que obliga a la transfusión de 15concentrados de hematíes, 4 de plasma y 2gramos de fibrinógeno. Se procede a una nueva revisión quirúrgica encontrando hemoperitoneo de 4 litros. Además, al explorar la cavidad, el hígado esta pétreo, amarillento, con cápsula de Glisson deslustrada, con sangrado en sábana por toda su superficie, intentando realizar hemostasia mediante sustancias hemostáticas y argón, sin éxito, dejando un packing hepático. En el postoperatorio inmediato presenta fallo hepático fulminante, indicándose trasplante hepático. La paciente es incluida en código 0 a la espera de un donante cadáver. En las horas siguientes hay un empeoramiento de la función hepática y ante la ausencia de un hígado donante, se produce un fracaso multiorgánico, siendo éxitus a las 24horas de ser incluida en lista de espera.
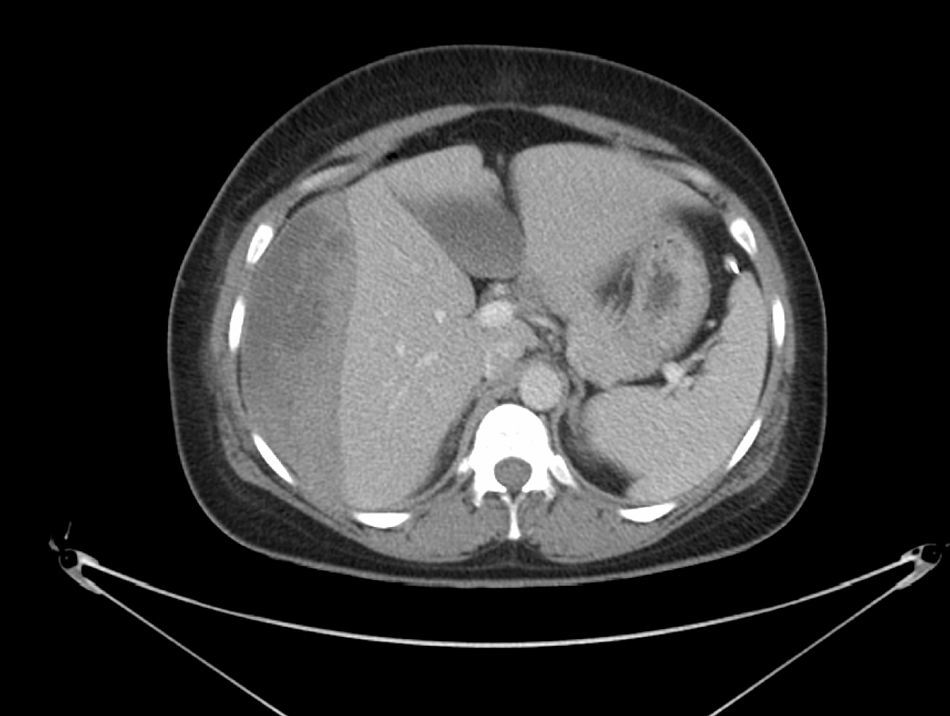
Caso clínico n.° 3Mujer de 38años, gestante de 28semanas, que acude a Urgencias por dolor abdominal localizado en epigastrio e hipocondrio derecho de 6 horas de evolución. Entre sus antecedentes destacan 2abortos, uno a los 35años en la 20.a semana de gestación por oligoamnios y el segundo, a los 37 años, en la sexta semana de gestación por dinámica uterina. A su llegada a Urgencias la paciente tiene una tensión arterial de 150/100mmHg. En la analítica destaca una Hb de 9mg/dl, GOT 65UI/l GPT 115UI/l, bilirrubina total 1,2mg/dl, bilirrubina indirecta 1mg/dl, dímero D 10mg/l. En la analítica de orina destaca una proteinuria positiva. Se le realizó una ecografía abdominal en la que se objetivó frecuencia cardiaca y movimientos fetales normales, placenta normoinserta y líquido amniótico normal, así como un hematoma subcapsular hepático. Se realiza TAC para valorar la extensión del hematoma, el cual ocupaba los segmentos vi, vii y viii sin signos de rotura ni de sangrado activo (fig. 2). Ante la sospecha de SH asociado a hematoma hepático se decide realizar una cesárea urgente. La paciente queda ingresada en la Unidad de Cuidados Intensivos para monitorización hemodinámica. A los 7días se realiza control radiológico con TAC, evidenciándose hematoma hepático en fase de resolución.
Caso clínico n° 4Mujer de 29años, gestante de 36semanas, que acude a Urgencias por dolor abdominal localizado en hipocondrio derecho de 24horas de evolución. A su ingreso hay hipertensión arterial de 170/106mm HG. En la analítica destaca un Hb de 12mg/dl, 106.000 plaquetas/mm3, GPT 1480UI/l, GPT 780UI/l, con proteinuria positiva. En la monitorización fetal hay reactividad reducida y bardicardia mantenida por lo que se realiza cesárea urgente. Tras la extracción del feto vivo, se objetiva hemoperitoneo de 2-3litros de sangre. Se evidencia hematoma en hígado derecho y se realiza packing hepático. La paciente es trasladada a nuestro Hospital en situación de inestabilidad hemodinámica y fracaso renal agudo. A su ingreso hay fracaso hepático fulminante con GOT 10.000UI/l, GPT 2500UI/l con alteración severa de la coagulación. Se realiza trasplante urgente de hígado según técnica de piggy-back. En el postoperatorio inmediato hay una disfunción hepática severa del injerto que obliga a un retrasplante hepático urgente. Tras un postoperatorio tormentoso, con fracaso renal reversible y complicaciones infecciosas, la paciente fue dada de alta a los 3meses de su ingreso.
DiscusiónEl SH es un trastorno severo asociado al embarazo y al puerperio, relacionado con las formas graves de preeclampsia y eclampsia2. La preeclampsia es una enfermedad específica que aparece en un 5-10% de los embarazos y que se suele manifestar después de la semana 20 de gestación. Se caracteriza por hipertensión y proteinuria. En la eclampsia además, aparecen convulsiones y síntomas cerebrales asociados, en especial, trastornos visuales en el 30-50% de los casos. El diagnóstico clínico del SH3, en gestantes y puérperas, debe cumplir los criterios de Tennessee (tabla 1). Para valorar la gravedad, suele utilizarse la clasificación de Mississippi4 según la cual los pacientes se dividen en función de sus niveles de plaquetas. Se define la Clase I:<50,000 plaquetas/mm3, la Clase II: 50.000 a 100.000 plaquetas/mm3 y la Clase III:>150.000 plaquetas/mm3.
Criterios de Tennessee para el diagnóstico de síndrome de HELLP
| 1.- Hemólisis |
| 1.1.- Anormalidades en el frotis de sangre periférica (esquistocitos) |
| 1.2.- Bilirrubina total superior a 1,2mg/dl |
| 1.3.- Ausencia de haptoglobina en plasma |
| 2.- Elevación de enzimas hepáticas |
| 2.1.- GOT superior a 72UI/l |
| 2.2.- GPT superior a 45UI/l |
| 2.3.- LDH superior a 600UI/l |
| 3.- Plaquetopenia inferior a 100.000plaquetas/mm |
| Se establece el diagnóstico con 2 o más criterios |
Las principales complicaciones del SH son la coagulacion intravascular diseminada en un 21% de los casos, la abruptio placentae en el 16% y la insuficiencia renal en el 8%. Otras complicaciones más raras son el edema cerebral, el desprendimiento de retina, el edema laríngeo y el hematoma hepático.
Los hematomas subcapsulares hepáticos durante el embarazo tienen una incidencia de entre 1:45.000 y 1:225.000embarazos. Es una complicación grave5 aunque poco frecuente del SH, apareciendo tan solo en un 1% de las mujeres afectas. La mayoría de las pacientes manifiestan el hematoma hepático entre la semana 27 y 37 de gestación aunque puede observarse, también, en el puerperio, con un pico de incidencia máxima a las 48horas posparto. Existen numerosas teorías que intentan explicar la fisiopatología de los hematomas hepáticos, aunque la más aceptada considera que, inicialmente, existe un depósito de fibrina en los sinusoides hepáticos y en los espacios periportales, favoreciendo el desarrollo de coagulación intravascular diseminada, vasoespasmo, daño endotelial, elevación de presión intraluminal, exudado y rotura de las anastomosis entre las venas portales y los sinusoides. En nuestros casos, la manifestación tuvo lugar durante la gestación, en las semanas 24, 27,28 y 36, respectivamente.
La forma de presentación más frecuente es el dolor súbito en hipocondrio derecho, justificable por la distensión de la cápsula de Glisson secundaria a la obstrucción de los sinusoides hepáticos por depósitos de fibrina, así como por las células sanguíneas6–9. En los casos que presentamos también existía dolor abdominal asociado a cifras elevadas de tensión arterial refractarias al tratamiento médico antihipertensivo, acompañándose, en un caso, de metrorragia. Los datos analíticos más precoces de nuestras pacientes fueron la trombopenia, así como el aumento de enzimas hepáticas y del dímero D. Sin embargo, según las publicaciones realizadas, los parámetros de laboratorio son inespecíficos tanto para realizar el diagnóstico como para predecir la rotura hepática. El dímero D10 es el indicador más sensible para detectar coagulopatía, pudiendo ser positivo, de forma más precoz que las alteraciones analíticas de la coagulación. Sin embargo, a pesar de ser una prueba específica de fibrinolisis, puede ser positivo en otros supuestos como la trombosis venosa o las enfermedades inflamatorias.
La exploración más utilizada en el diagnóstico del hematoma hepático es la ecografía11, ya que es el método más útil por su rapidez y por la facilidad de realización a pie de cama de la paciente. En caso de necesidad, la TAC sirve para conocer la extensión del hematoma hepático. En nuestra serie, la TAC se ha realizado en tres de las cuatro pacientes.
Respecto al tratamiento del SH es esencial la interrupción del embarazo. Ademas, hay que evitar las convulsiones, controlar la hipertensión arterial y los trastornos de la coagulación asociados. En las pacientes con SH que presentan hematoma hepático contenido, como en nuestro caso n.° 3, debe mantenerse una actitud conservadora, realizándose una monitorización hemodinámica exhaustiva y pruebas de imagen para su control. La cirugía debe reservarse para aquellos casos en los que exista rotura, inestabilidad hemodinámica o hemoperitoneo con shock hipovolémico severo. La principal maniobra quirúrgica es el control de la hemorragia hepática mediante packing de compresas o con otras sustancias hemostáticas, la sutura del parénquima e incluso una resección hepática. También se ha descrito la ligadura quirúrgica de la arteria hepática y la embolización de la misma como técnicas eficaces para el control del sangrado12. En nuestro caso n.o 2 se realizó resección hepática a la demanda asociado a packing de compresas mantenidas durante 48 horas.
Si se produce un fallo hepático agudo, el trasplante hepático (TH) es la única estrategia que ha demostrado prolongar la vida de las pacientes. En el caso n.° 2, a pesar de ser incluida en lista de espera de TH cadáver como código 0, presentó un fallo multiorgánico, falleciendo a las 24 horas. En el caso n° 4 la paciente fue sometida a trasplante de hígado, siendo retrasplantada a las 48 horas por una disfunción severa del injerto.
El papel del trasplante hepático en el SH fue publicado por primera vez, en 1991, por Gubernatis G et al.13 en una gestante de 33 años, con SH y fracaso hepático agudo, realizándole un trasplante ortotópico auxiliar parcial de hígado. Resecaron los segmentos hepáticos ii y iii del receptor y trasplantaron, en situación ortotópica, el lóbulo izquierdo del hígado donante. En 1993, Ehrard et al.14 publican el primer trasplante ortotópico de hígado por SH. En 2005, Shames et al.15 aportan 17 casos de SH tratados mediante trasplante, de ellos 9 estaban publicados en la literatura y los 8 restantes procedían de la base de datos United Network for Organ Sharing (UNOS). Posteriormente, se han publicado 4 casos más de TH en pacientes con SH. En 2009, Connor et al.16 aportan un caso de fallo hepático fulminante asociado a rotura hepática en una gestante con SH en la que se realizó un TH ABO incompatible en espera de un hígado compatible. También, en 2009, Descheemaeker et al.17 publican un caso de TH en una gestante con SH y un hematoma subcapsular hepático con insuficiencia hepática grave. En 2010, Varotti et al.18 publican un caso por rotura hepática espontánea y en 2011, Agren et al.19 aportan otro caso por fallo hepático fulminante.
En resumen, ante la sospecha clínica de un SH el estudio de los parámetros clínicos y las pruebas de imagen son esenciales para el diagnóstico precoz siendo esencial la realización de una cesárea urgente. Si hay hematoma hepático, el tratamiento de elección varía en función de la severidad clínico-radiológica del mismo. Si hay rotura hepática, el pronóstico lo marca la precocidad de un abordaje quirúrgico urgente y, en caso de insuficiencia hepática grave, está indicado un trasplante de hígado urgente.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.