Se estudian las complicaciones arteriales (CA) ocurridas en 400 trasplantes realizados entre 1997 y 2006. Se dividen en 2 grupos según el tipo de tratamiento realizado: grupo i: tratamiento invasivo (tratamiento sobre la arteria o retrasplante), y grupo ii: tratamiento conservador o sintomático. Se analizan el impacto del tratamiento sobre la supervivencia y las complicaciones biliares (CB).
ResultadosSe han presentado 18 CA (4,5%), 10 complicaciones precoces (7 trombosis y 3 estenosis) y 8 complicaciones tardías (5 trombosis y 3 estenosis). El 90% de las complicaciones precoces se trató de forma invasiva (4 trombectomías urgentes, un retrasplante, 3 angioplastias y una ligadura de arteria hepática), y el 25% de las complicaciones tardías se trató con retrasplante (3); el 75% restante recibió tratamiento sintomático.
La supervivencia a 12 y 60 meses fue inferior en el grupo ii (el 57 y el 42%) que en el grupo i (el 90 y el 68%), aunque sin alcanzar significación estadística. La tasa global de CB de enfermos con trombosis arterial fue del 50%. En el grupo i del %, significativamente menor que el grupo ii con el 71% (p<0,04).
ConclusionesEl tratamiento invasivo de las CA en el trasplante hepático se asocia a una mayor supervivencia a corto plazo y reduce de forma significativa la aparición de CB. En nuestra experiencia, los pacientes se benefician de un diagnóstico precoz y un tratamiento intensivo en este tipo de complicaciones.
A study was made of the arterial complications documented in 400 transplants performed between 1997 and 2006. The patients were divided into two groups according to the type of treatment provided. Group I: invasive management (arterial treatment or re-transplant), and Group II: conservative or symptomatic management. The impact of management upon survival and biliary complications was analysed.
ResultsThere were 18 arterial complications (4.5%): 10 early (7 thromboses and 3 stenoses) and 8 late (5 thromboses and 3 stenoses). Ninety percent of the early complications were subjected to invasive management (4 emergency thrombectomies, 1 re-transplant and 3 angioplasties), while 25% of the late complications were treated in the form of re-transplant and the remaining 75% were subjected to symptomatic treatment. Survival after 12 and 60 months was lower in Group II (57% and 42%) than in Group I (90% and 68%), although without reaching statistical significance. The overall biliary complications rate among the patients with arterial thrombosis was 50%. The rate was significantly lower in Group I than in Group II (10% versus 71%) (P<04).
ConclusionsInvasive management of the arterial complications of liver transplantation is associated with longer short-term survival and significantly fewer biliary complications. In our experience, patients benefit from an early diagnosis and aggressive management of complications of this kind.
Las complicaciones arteriales (CA) del trasplante hepático constituyen la causa más frecuente de complicación vascular y se presentan en el 3–9% de todos los trasplantes1. Las complicaciones precoces suelen presentarse en forma de fallo hepático agudo y frecuentemente suponen la pérdida del injerto y del paciente si no se tratan de forma adecuada e inmediata. Frecuentemente es necesario el retrasplante para resolver el problema2; sin embargo, cuando el diagnóstico es precoz se puede evitar mediante la cirugía de revascularización o el tratamiento percutáneo con radiología intervencionista3.
Pacientes y métodoEstudio de observación retrospectivo de una base de datos recogida de forma prospectiva de entre marzo de 1997 y julio de 2006. Se incluyeron 400 trasplantes hepáticos en 387 pacientes, realizados todos en nuestro centro. El 69% eran hombres y el 31% eran mujeres, con una media de edad de 51 años. Las indicaciones más frecuentes fueron cirrosis virus C (31%) y alcohol (28%). El 3,5% fueron trasplantes urgentes. La anastomosis arterial se realizó utilizando en el donante el tronco celíaco en el 80% de los casos, en el resto —condicionado por los hallazgos anatómicos— se realizó evitando segmentos arteriales largos. En el receptor se utilizó la bifurcación de la arteria hepática o la arteria hepática derecha, construyendo una anastomosis terminoterminal continua con polipropileno de 6/0. El 30% de los injertos presentó anomalías arteriales; las más frecuentes fueron la arteria hepática derecha de la mesentérica (9%) y la arteria hepática izquierda de la coronaria (10%). El 13% de los injertos necesitó reconstrucción vascular en banco. En el postoperatorio se realizó el control de eco-doppler de protocolo el primer día y durante la primera semana. El diagnóstico de las CA se hizo sobre la base de los hallazgos clínicos y biológicos, la eco-doppler y la arteriografía cuando el Doppler fue patológico o cuando la clínica fue sugestiva de trombosis.
Se estudió la incidencia y el tipo de CA así como el impacto del tratamiento en la supervivencia y la aparición de complicaciones biliares (CB). Para esto, se dividieron en 2 grupos según el tipo de tratamiento realizado: grupo i: pacientes tratados de forma radical mediante cirugía de revascularización, angioplastia o retrasplante, y grupo ii: pacientes tratados con tratamiento conservador o sintomático. Para el análisis se ha utilizado un paquete estadístico SPSS 12.0.
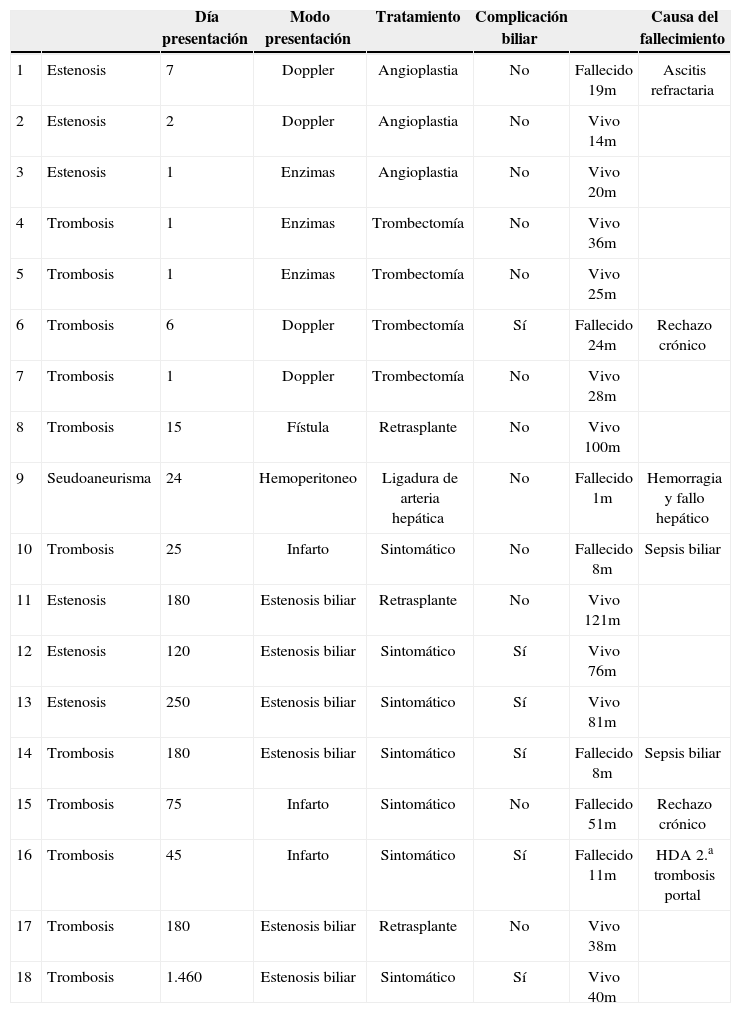
ResultadosSe presentaron 18 CA (4,5%), 10 complicaciones precoces (7 trombosis y 3 estenosis) y 8 complicaciones tardías (5 trombosis y 3 estenosis) (tabla 1). Se consideraron precoces las que se presentaron antes de 30 días y se consideraron tardías las presentadas después de 30 días. Las 2 formas más frecuentes de presentación fueron como CB (38%) y como hallazgo casual en eco-doppler de control (38%). El resto se distribuyó en forma de colecciones (5%), infarto hepático (11%) y hemoperitoneo por rotura de seudoaneurisma (5%).
Forma y momento de presentación, diagnóstico, tratamiento y resultados de las complicaciones biliares tras trasplante hepático
| Día presentación | Modo presentación | Tratamiento | Complicación biliar | Causa del fallecimiento | |||
| 1 | Estenosis | 7 | Doppler | Angioplastia | No | Fallecido 19m | Ascitis refractaria |
| 2 | Estenosis | 2 | Doppler | Angioplastia | No | Vivo 14m | |
| 3 | Estenosis | 1 | Enzimas | Angioplastia | No | Vivo 20m | |
| 4 | Trombosis | 1 | Enzimas | Trombectomía | No | Vivo 36m | |
| 5 | Trombosis | 1 | Enzimas | Trombectomía | No | Vivo 25m | |
| 6 | Trombosis | 6 | Doppler | Trombectomía | Sí | Fallecido 24m | Rechazo crónico |
| 7 | Trombosis | 1 | Doppler | Trombectomía | No | Vivo 28m | |
| 8 | Trombosis | 15 | Fístula | Retrasplante | No | Vivo 100m | |
| 9 | Seudoaneurisma | 24 | Hemoperitoneo | Ligadura de arteria hepática | No | Fallecido 1m | Hemorragia y fallo hepático |
| 10 | Trombosis | 25 | Infarto | Sintomático | No | Fallecido 8m | Sepsis biliar |
| 11 | Estenosis | 180 | Estenosis biliar | Retrasplante | No | Vivo 121m | |
| 12 | Estenosis | 120 | Estenosis biliar | Sintomático | Sí | Vivo 76m | |
| 13 | Estenosis | 250 | Estenosis biliar | Sintomático | Sí | Vivo 81m | |
| 14 | Trombosis | 180 | Estenosis biliar | Sintomático | Sí | Fallecido 8m | Sepsis biliar |
| 15 | Trombosis | 75 | Infarto | Sintomático | No | Fallecido 51m | Rechazo crónico |
| 16 | Trombosis | 45 | Infarto | Sintomático | Sí | Fallecido 11m | HDA 2.a trombosis portal |
| 17 | Trombosis | 180 | Estenosis biliar | Retrasplante | No | Vivo 38m | |
| 18 | Trombosis | 1.460 | Estenosis biliar | Sintomático | Sí | Vivo 40m |
HDA: hemorragia digestiva alta.
En el grupo de complicaciones precoces, el 70% se diagnosticó por eco-doppler de protocolo (valor predictivo positivo: 100%) y, de éste, sólo el 30% presentaba alteraciones enzimáticas o disfunción del injerto que hicieran sospechar el diagnóstico. Todos estos pacientes se diagnosticaron en los primeros 7 días postrasplante. El 30% restante se presentó en forma de fístula biliar temprana, infarto hepático y hemoperitoneo, todos ellos más de 15 días después del trasplante. El grupo de pacientes con complicaciones tardías se presentó en forma de estenosis biliar en el 75% o de infarto hepático en el 25%. El momento de presentación fue alrededor de los 180 días; más precoces los infartos y más tardíos los problemas biliares.
El 61% de los casos se trató de forma invasiva y el 39% con tratamiento conservador. Los tratamientos realizados fueron 3 angioplastias, 5 reintervenciones quirúrgicas (4 trombectomías y una ligadura de arteria hepática por seudoaneurisma roto) y 3 retrasplantes, ninguno de ellos urgente. En ningún caso se hizo anticoagulación postoperatoria. El grupo de enfermos con tratamiento sintomático fue subsidiario de drenaje de colecciones, drenajes biliares y tratamiento antibiótico, entre otros procedimientos. La mortalidad inmediata fue del 5,5% y la mortalidad al año por causas atribuibles a la CA fue del 22%. En todos los casos, la arteria se mantuvo permeable durante el seguimiento.
El 50% de los pacientes con CA presentó alguna forma de CB. En el grupo i fue el 10% significativamente menor que en el grupo ii, con el 71% (p<0,04). La tasa de CB en el grupo i es comparable a la tasa de CB en la serie completa (15%). El tratamiento de las CB fue con dilataciones por abordaje percutáneo o endoscópico en el 50% de los casos, y por hepaticoyeyunostomía en el 50%. Solo a un paciente se retrasplantó posteriormente.
La supervivencia a 12 y 60 meses fue superior en el grupo i (el 90 y el 68%) que en el grupo ii (el 57 y el 42%), aunque sin alcanzar significación estadística (log rank: 0,3). Asimismo, no existieron diferencias de supervivencia a 12 y 60 meses entre el grupo i y el grupo de pacientes sin CA.
DiscusiónLas CA del trasplante hepático constituyen la causa más frecuente de complicaciones vasculares y se presentan en el 3–9% de todos los trasplantes. En nuestro caso, el 4,5% de los trasplantados presentó CA, el 2,5% presentó complicaciones precoces y el 2% presentó complicaciones tardías. Para el diagnóstico de CA precoces, la clínica y el laboratorio han sido poco útiles, ya que sólo el 30% de los pacientes presentó alteraciones enzimáticas. La eco-doppler de protocolo ha sido determinante en el diagnóstico del 40% de los pacientes con CA precoces no sospechadas. La evaluación con eco-doppler presenta una sensibilidad del 91% y una especificidad del 99% para el diagnóstico de estenosis o trombosis arterial4.
La cirugía de revascularización presenta, en general, malos resultados; sin embargo, en nuestra serie los 4 pacientes tratados de esa forma han podido evitar la pérdida del injerto y sólo uno ha presentado CB a largo plazo. Con el tratamiento percutáneo de las estenosis ocurrió lo mismo, y los 3 pacientes tratados así conservaron el injerto sin CB5. Dada la escasa tolerancia de la vía biliar a la isquemia arterial es fundamental un diagnóstico y un tratamiento precoces para obtener buenos resultados. Todos los pacientes tratados con cirugía o angioplastia se resolvieron en la primera semana postrasplante, y los mejores resultados se obtuvieron en los casos tratados en las primeras 24–48h.
El retrasplante es el tratamiento más frecuente de las trombosis arteriales, el 25–60% según las series, y está gravado con una mortalidad alta. En nuestra serie, solo se retrasplantó al 16% de los enfermos con CA, el 10% con CA precoes y el 25% con CA tardías, sin mortalidad tras retrasplante6,7. Esta baja tasa de retrasplante en trombosis tardías se debe, por un lado, a la mala situación clínica de algunos pacientes desde el comienzo de la clínica y, por otro lado, a la buena respuesta a tratamiento de las CB con función hepática conservada.
En el grupo de pacientes tratado de forma invasiva, la mortalidad inmediata y al año es del 9%, y la tasa de CB es del 9%, inferior a la media global de toda la serie, que alcanza el 15%8.
La supervivencia a 12 y 60 meses es superior en el grupo i (el 90 y el 68%) que en el grupo ii (el 57 y el 42%), aunque sin alcanzar significación estadística (log rank: 0,3). El tratamiento conservador de las CA tiene un claro impacto sobre la supervivencia, aunque en nuestra serie no alcance la significación estadística probablemente por el pequeño tamaño de la muestra. Por otro lado, los pacientes tratados de forma intensiva presentan una curva de supervivencia superponible a la de los pacientes que no presentaron CA (fig. 1).
Hay un grupo importante de pacientes (39%) que recibió tratamiento sintomático, que presentó una tasa de CB del 71% y una mortalidad del 43% al año. En las trombosis tardías, el tratamiento directo sobre la arteria no tiene beneficio alguno, ya que la lesión biliar suele estar establecida; por tanto, la única alternativa es el retrasplante9. Es probable que, dado el bajo número de retrasplantes de nuestra serie, los resultados de este subgrupo se puedan mejorar con una adecuada selección de pacientes para retrasplante hepático tras la aparición de CA tardías.
En conclusión, la realización de la eco-doppler de protocolo es de gran sensibilidad y especificidad para el diagnóstico precoz de las CA. En nuestra experiencia, el diagnóstico precoz y el tratamiento inmediato mediante cirugía o angioplastia de los pacientes con CA precoces puede evitar, en la mayoría de los casos, el retrasplante y no se asocia a un aumento de las CB tardías.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.