Introducción
El diagnóstico clínico del hiperparatiroidismo (HPT) ha cambiado sustancialmente en los últimos años. La mayor parte de los pacientes se diagnostican hoy de modo temprano a partir de una cifra de hipercalcemia, detectada casualmente, asociada con una cifra elevada de la hormona paratiroidea intacta (PTHi)1.
La causa suele ser la afectación uniglandular y casi siempre benigna (adenoma). Tanto las series clásicas2,3 como las más modernas4,5 coinciden al asignar más del 85% del total de los casos a esta causa. Los adenomas dobles alcanzan el 5%6 y los carcinomas, menos del 3%. El resto de causas corresponden a hiperplasias2,3,5.
Una vez conocido el diagnóstico clínico y establecida la indicación quirúrgica, el problema se centraba a la hora de enfocar el diagnóstico topográfico. Esto se debía, en parte, a que no disponíamos de recursos de imagen lo suficientemente sensibles y también a que los resultados obtenidos por la cirugía tradicional eran tan satisfactorios que, todavía en 1991, se estableció que "en la localización preoperatoria de un adenoma paratiroideo lo mejor es disponer de un cirujano paratiroideo con experiencia"7, por lo que implícitamente se descartaba la utilización de cualquier otro recurso diagnóstico, en particular cuando se iba a operar por vez primera al paciente.
La puesta en práctica de este criterio, además de un cirujano experto, exigía la realización de una cervicotomía exploradora amplia para identificar las 4 glándulas paratiroides y extirpar la glándula (o glándulas) afectadas. Esta intervención de mayor cuantía requería de un protocolo de gestión clínica adaptado a la magnitud de la operación.
Sin embargo, en los últimos años se han producido avances que permiten detectar preoperatoriamente la glándula afectada. Hoy la ecografía (ECO) y la tomografía computarizada (TC) son más sensibles y, sobre todo, ha mejorado el diagnóstico gammagráfico. Desde que se descubrió que los isonitrilos marcados con 99Tc-sestamibi (MIBI) son captados por las paratiroides patológicas, la gammagrafía realizada con ellos permite su detección en un alto porcentaje de casos8,9. Estos hallazgos han revolucionado el enfoque terapéutico y pueden permitir cambiarlo hacia una cirugía menos agresiva10.
Los objetivos de nuestro trabajo son: a) valorar la sensibilidad diagnóstica de la gammagrafía realizada con MIBI, para identificar preoperatoriamente el número y la localización de las glándulas paratiroides patológicas; b) comparar su resolutividad y eventual complementariedad con otros recursos de imagen (ECO y TC), y c) definir si, a partir de su fiabilidad diagnóstica, pueden efectuarse, con garantías, abordajes cervicales selectivos en el tratamiento quirúrgico del HPT.
Pacientes y método
Estudio retrospectivo realizado en 76 pacientes, operados entre 1996 y 2005, afectados de HPT. Setenta y uno HPT primarios: 59 mujeres, con edad media de 62,57 años (rango [R] 33-85) y desviación típica (DT) 12,52 y 12 varones, con edad media de 60,83 años (R 45-79) y DT 12,44, y 5 HPT secundarios: 4 varones de 41 a 74 años y 1 mujer de 54. Todos los pacientes fueron intervenidos quirúrgicamente en primera cirugía (serie sin recidivas) y no hubo ningún caso que se pudiera encuadrar dentro de síndromes de neoplasia endocrina múltiple.
El diagnóstico bioquímico se confirmó con los patrones tradicionales de calcemia > 10,5 mg/dl, fosforemia < 2,7 mg/dl y valores de PTHi > 65 pg/dl. Para el diagnóstico topográfico se utilizaron la gammagrafía con MIBI y la ECO cervical, en todos los pacientes, y la TC en 47 casos.
La gammagrafía, en doble fase, se hizo administrando una dosis de 15 mCi de MIBI (99Tecnecio Hexakis Metoxi Isobutil Isonitrilo) y se efectúo un barrido gammagráfico del cuello. Se realizaron 2 determinaciones planares en la región cervicotorácica: una temprana, a los 20 min de administrar el isótopo (fase de captación), y otra tardía pasadas 2 h (fase de retención). Se consideró, como criterio de positividad, la captación y la retención focal del isótopo, y de negatividad, su ausencia.
En 20 pacientes de la serie (últimos operados) se utilizó también el MIBI para la detección intraoperatoria de los adenomas. En ellos se volvió a administrar el isótopo (10 mCi), 2 h antes de la intervención, y durante ésta se determinó la actividad gamma en cuello y mediastino superior con una sonda radioisotópica de 11 mm, para detectar los adenomas.
La ECO y la TC cervicales se realizaron en el Servicio de Radiodiagnóstico. La ECO, con un ecógrafo Siemens, con transductor lineal de 7,5 MHz, y la TC, con equipo Siemens (TC helicoidal simple). En este caso se administró, por vía intravenosa, un bolo de contraste yodado de 100 µl y, después, con retraso de 40 s, se efectuaron sucesivos cortes de 5 mm de espesor, desde el hueso hioides hasta la bifurcación traqueal, para obtener las imágenes.
Se intervino quirúrgicamente a todos los pacientes con anestesia general, y se utilizó el abordaje tradicional de Kocher y cervicotomía exploradora, según los criterios de Shidu et al11, cuando: a) desconocíamos la localización preoperatoria; b) cuando existía enfermedad tiroidea asociada; c) en los casos de hiperplasia paratifoidea, y d) ante la existencia de más de un adenoma. Cuando las pruebas diagnósticas preoperatorias nos permitieron identificar la localización del adenoma, realizamos el abordaje cervical selectivo con incisión reducida (de 2-4 cm).
Tras la exéresis quirúrgica, la biopsia intraoperatoria, realizada sistemáticamente, permitió contrastar inicialmente los resultados, y se compararon los hallazgos de las pruebas diagnósticas analizadas con los quirúrgicos. La validación final se hizo con la biopsia convencional.
Resultados
Las causas productoras del HPT y la localización de las glándulas afectadas se recogen en las tablas 1 y 2 en número y porcentaje. En 5 ocasiones (7,04%) las glándulas fueron ectópicas, y afectaron siempre a las paratiroides inferiores (4 a la derecha y una a la izquierda).
En 25 pacientes (33% del total) se trató simultáneamente la enfermedad tiroidea asociada (2 carcinomas papilares, 2 adenomas de Hürthle, 20 hiperplasias nodulares y una tiroiditis linfocitaria), se realizaron 6 tiroidectomías totales, 2 tiroidectomías subtotales y 17 lobectomías con istmectomía.
La gammagrafía fue informada como positiva en 65 pacientes (85,52%). En 57 la imagen que aparecía era solitaria y en 8 se veían 2 o más focos de captación. Otras 11 fueron informadas como negativas (14,48%) (tabla 3).
Después de realizar la comprobación quirúrgica (tabla 3) se constató que: a) en todas las informadas como lesión solitaria (fig. 1) el diagnóstico fue correcto, y el resultado fue anatomopatológico de adenoma en 54 pacientes (71,1%), carcinoma en 2 (2,6%) e hiperplasia en uno (1,3%); b) las imágenes dobles o múltiples se correspondieron con hiperplasias paratiroideas en 4 pacientes, y con adenomas paratiroideos asociados con enfermedad tiroidea captadora del MIBI (4 de las 25 lesiones tiroideas que coexistían con adenomas paratiroideos captaban el MIBI): un carcinoma papilar (fig. 2), un nódulo hiperplásico, un nódulo de tiroiditis linfocitaria y un adenoma de Hürthle (fig. 3), lo que supuso un 5,2% de falsos positivos, y c) de las 11 informadas como negativas, 8 lo eran realmente (falsos negativos) ya que, en la revisión comprobatoria de la gammagrafía, no se pudo detectar ningún foco (correspondieron a 6 adenomas y 2 hiperplasias), pero 3 adenomas (3,94%) fueron informados incorrectamente (falsos negativos erróneos y por tanto realmente positivos). Dos de ellos correspondían a adenomas solitarios y el tercero a un doble adenoma (tabla 3). Esto significa que la sensibilidad corregida, para esta prueba diagnóstica, alcanzó el 89,46%. Además, la gammagrafía detectó los 5 adenomas ectópicos de la serie.
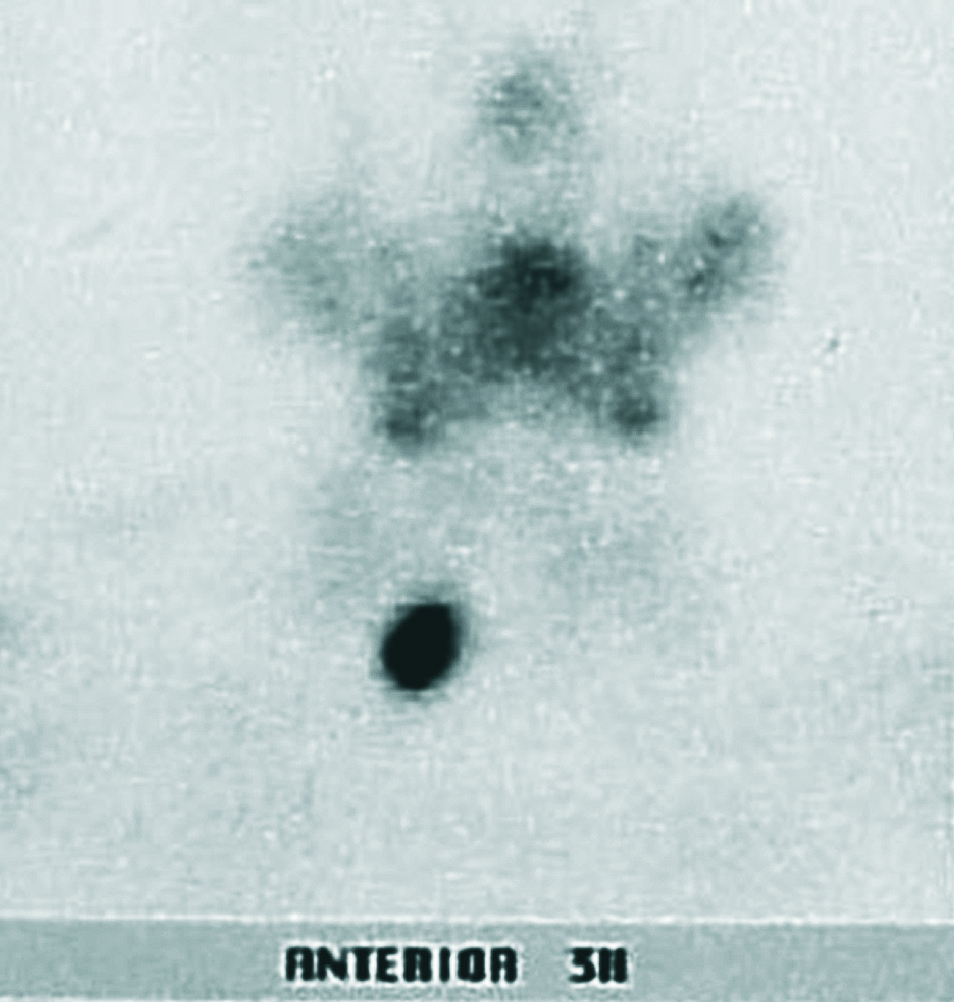
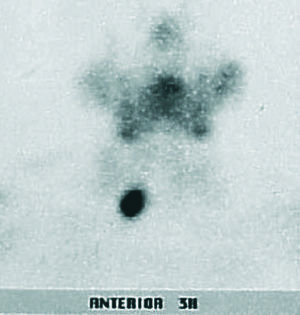
Fig. 1. MIBI positivo por adenoma. En ausencia de nódulos tiroideos (por ecografía), la imagen solitaria fue diagnóstica en el 100% de los casos.
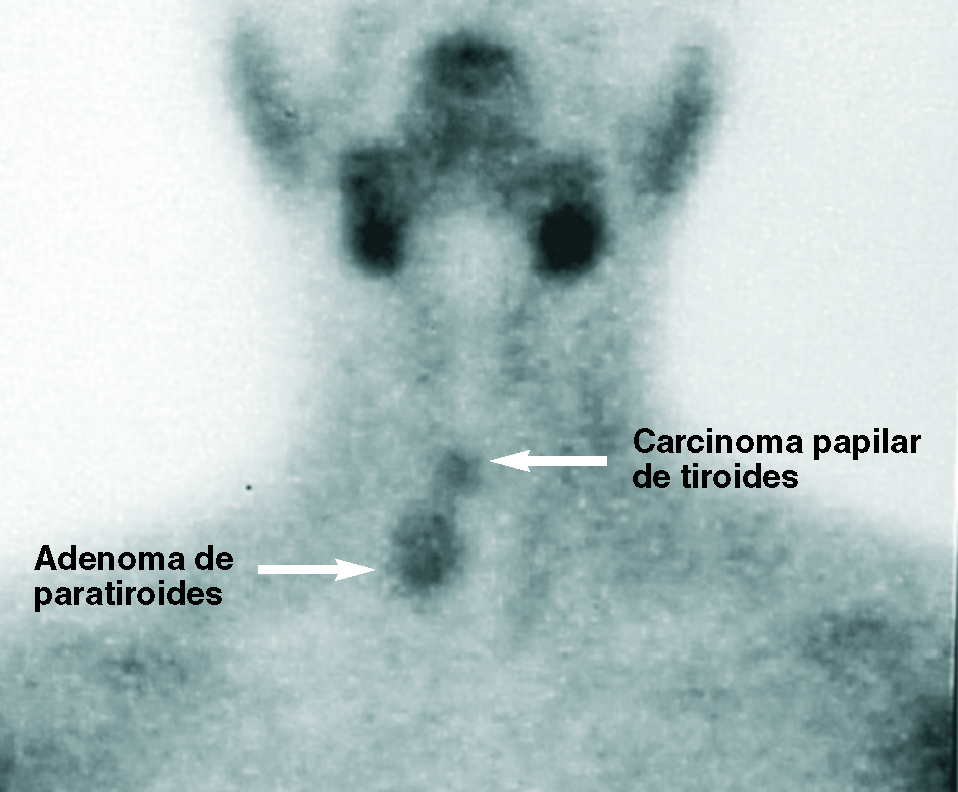
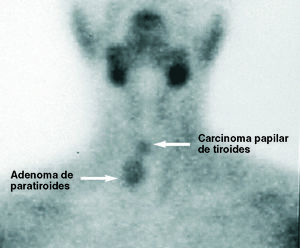
Fig. 2. Imagen positiva doble: adenoma de paratiroides inferior y falso positivo por carcinoma papilar en polo superior de LTD.
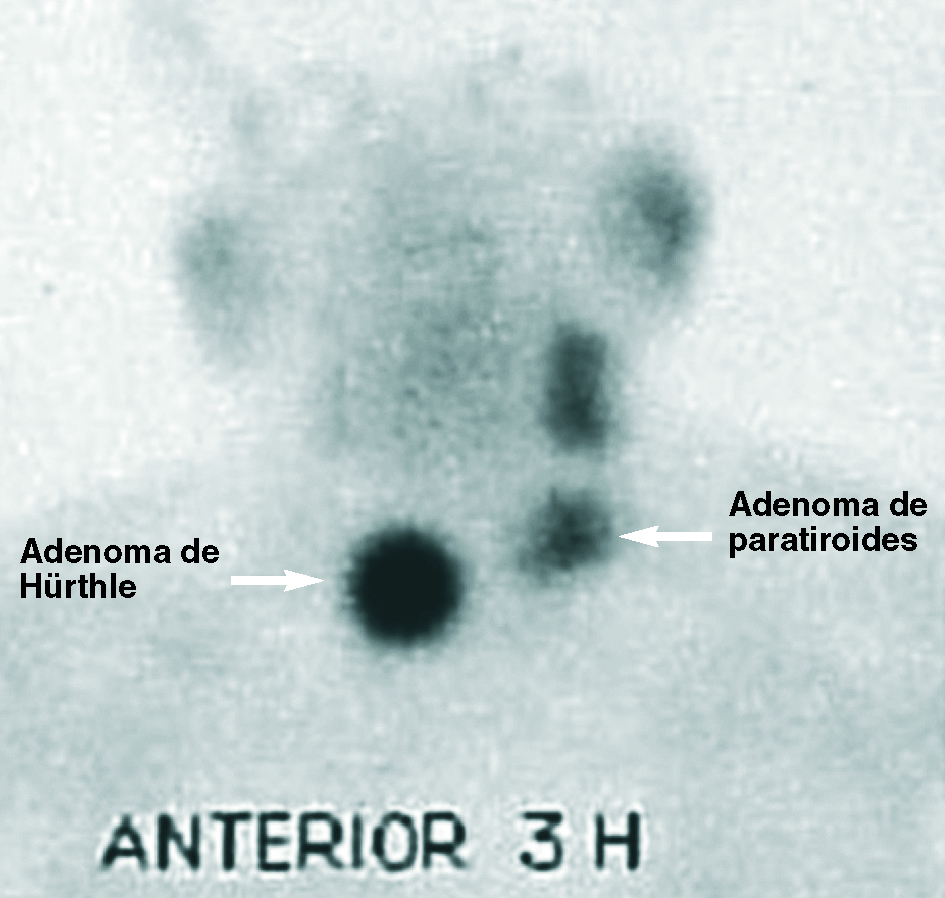
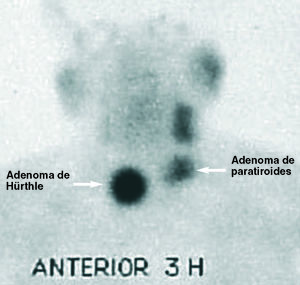
Fig. 3. Imagen positiva doble: adenoma de paratiroides superior izquierda y falso positivo por adenoma de Hürthle tiroideo derecho.
En los 10 pacientes en los que se efectuó la paratiroidectomía radioguiada, la sonda captó actividad gamma y detectó 9 de los 10 adenomas, y resultó negativa en un adenoma con gammagrafía preoperatoria débilmente positiva. En nuestra experiencia, constituyó una prueba particularmente útil en la localización de 3 adenomas ectópicos, uno de ellos situado por detrás del esófago, en una paciente reoperada.
La ECO cervical fue esencial para comprobar el estado del parénquima tiroideo, y se definió la existencia de nódulos tiroideos patológicos en 25 pacientes (33% de enfermedad tiroidea asociada), de los que 4 captaban el MIBI (falsos positivos gammagráficos). Sin embargo, para descubrir los adenomas paratiroideos solitarios su sensibilidad fue del 63% y sólo detectó 2 de los 5 adenomas ectópicos. No obstante, con esta prueba se detectaron 3 adenomas (4%) MIBI negativos.
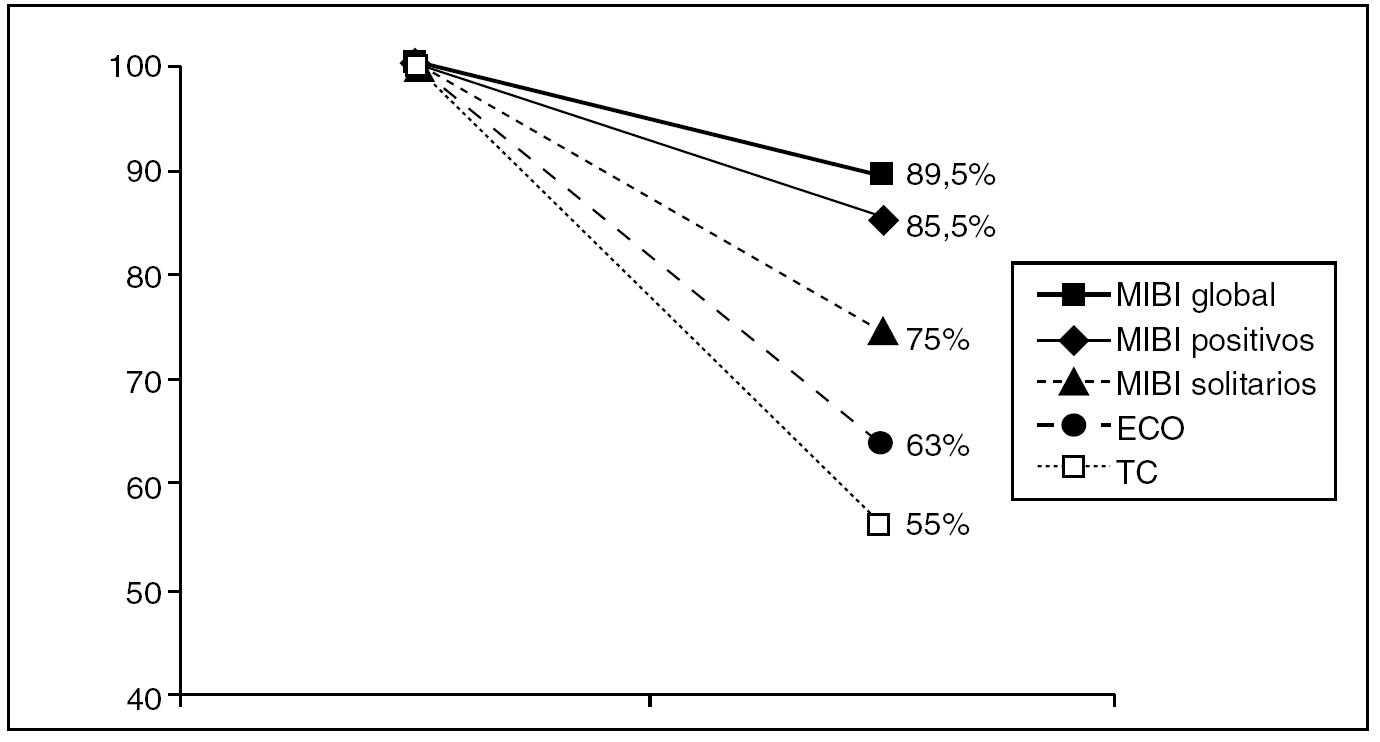
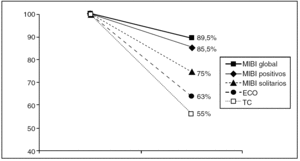
La TC fue la prueba menos sensible (55% de positividad). Con ella se pudieron descubrir 3 adenomas que no se detectaron con la MIBI (4%), uno de ellos también identificado en la ECO. Sólo detectó también 2 de los 5 adenomas ectópicos (3,9%). En la figura 4 se pueden ver gráficamente estos resultados.
Fig. 4. Sensibilidad de las pruebas diagnósticas. ECO: ecografía; MIBI: 99Tc-sestamibi; TC: tomografía computarizada.
Discusión
En el tratamiento operatorio del HPT, cirujanos expertos, mediante una cervicotomía amplia y una exploración sistemática del cuello, pueden llegar a identificar la mayor parte de las causas productoras del HPT, con lo que se llega a alcanzar tasas de curación del 97%, en una serie de 1.496 pacientes12, e incluso del 99,5%, en sus últimos 348 pacientes intervenidos13. En cualquier caso, en manos menos expertas el índice de fracasos puede llegar al 15%13,14. Adicionalmente, esta intervención es más radical, requiere una disección más extensa y exige manipular todas las glándulas, lo que obliga a tratar postoperatoriamente a los pacientes con arreglo al patrón tradicional, que incluye una hospitalización más prolongada.
El abordaje unilateral y selectivo del cuello, al ser una intervención menos agresiva, con una disección menos extensa y una manipulación cervical menor, tiene una morbilidad menor y ayuda a disminuir significativamente el tiempo de ocupación de quirófano y la estancia hospitalaria15,16; además, si se cumplen otras exigencias derivadas de la determinación intraoperatoria de la PTHi, cuyo descenso > 50% tras la exéresis garantiza la extirpación de todo el tejido paratiroideo anormal y la curación6,17-19, facilita el alta temprana. Todo ello, al permitir incluir a los pacientes en los programas de cirugía mínimamente invasiva20-25, e incluso video-asistida (paratiroidectomía endoscópica)26,27, mejora el beneficio y disminuye el coste del proceso4,15,16. Adicionalmente, ante un eventual fracaso quirúrgico y la necesidad de reoperar al paciente, la reexploración quirúrgica es menos dificultosa porque el lado contralateral del cuello, no manipulado en la intervención anterior, está intacto15.
En este sentido la realización de estudios diagnósticos preoperatorios, que tienden a localizar el adenoma (o la causa del HPT), y realizados con la gammagrafía con MIBI y ECO o TC cervicales, alcanzan todo su valor, porque si son positivos, ayudan al cirujano y le permiten efectuar un abordaje cervical selectivo, menos agresivo y con una morbilidad menor20,25,28,29. También sirven para descubrir los adenomas de localización ectópica, presentes hasta en el 20% de los casos, y que son la causa principal del fracaso quirúrgico30. Además, al facilitar la identificación peroperatoria de la glándula anormal, ayudan a disminuir el índice de fracasos en su localización y el grado de ansiedad del cirujano en la intervención quirúrgica, especialmente entre los que operan ocasionalmente este tipo de enfermedad31.
El MIBI es un radiofármaco no específico que es captado tanto por el tiroides como por las paratiroides. Parece ser que se acumula en las paratiroides patológicas en función de una serie de circunstancias como: su tamaño, volumen, flujo sanguíneo tisular, intercambio transcapilar, actividad metabólica (mitocondrial) de las células oxifílicas, índice de proliferación celular y de otros factores no bien conocidos5,9,32. Sin embargo, hay una cinética diferente en la velocidad de "lavado" de estas glándulas. El MIBI se libera mucho más rápido del tejido tiroideo que de las paratiroides, lo que tiene importancia práctica porque permite la realización de la gammagrafía en doble fase. En la fase temprana (de captación) el isótopo se fija por igual en el complejo tiroides-paratiroides. En la fase tardía (fase de retención), el isótopo "lavado" desaparece del tiroides y queda retenido en las paratiroides y permite su visualización. La gammagrafía con MIBI es una buena prueba diagnóstica incruenta (no invasiva), con coste relativamente bajo, fácil de interpretar y que, además, permite visualizar las paratiroides ectópicas y mediastínicas antes de la cirugía, lo que evita los fracasos quirúrgicos33. Sin embargo, tiene también algunos inconvenientes porque puede producir falsos negativos (reales y técnicos) y falsos positivos34.
La sensibilidad global de la gammagrafía con MIBI alcanzó, en nuestro estudio, el 89,46%, lo que se ajusta a lo descrito por otros autores4,9,35-37. En ausencia de nódulos tiroideos (en ECO), fue segura para el diagnóstico topográfico del HPT en el 100% de las lesiones únicas captadoras y detectó los adenomas ectópicos que, en nuestra serie, supusieron el 7% del total.
Diversos procesos patológicos tiroideos, al captar y retener el isótopo, pueden producir hasta un 10% de falsos positivos en la gammagrafía planar con MIBI35,38,39. Por ello resulta importante realizar de modo complementario y sistemático la ECO cervical que, si bien es menos sensible para identificar los adenomas paratiroideos que la gammagrafía con MIBI, sin embargo permite conocer la existencia de enfermedad tiroidea concomitante que, en nuestra experiencia, alcanzaba al 33% de los pacientes, tasas similares a las de Henry et al27, aunque inferiores a las de otros grupos de trabajo, como Eigelberger y Clark6, que las llevan hasta un 50% de los casos. Estos nódulos tiroideos identificados eventualmente pueden captar el MIBI; en nuestro estudio supusieron un 5,2% del total de los pacientes operados. También, en esta misma línea, puede ayudar la utilización de las imágenes tomográficas (SPECT)40 y las proyecciones oblicuas, con colimador Pin-Hole, que dan la información en profundidad25,41. Finalmente, en caso de persistir la duda, es de utilidad realizar una gammagrafía tiroidea convencional y compararla con la obtenida con el MIBI35.
Los falsos negativos pueden deberse a captación escasa del isótopo por parte de la paratiroides afectada, en general glándulas de pequeño tamaño, o bien por lavado rápido del isótopo42. Por ello, su proporción es más alta en los microadenomas y en las hiperplasias, en las que la sensibilidad del MIBI es baja33,38. En nuestro estudio, 6 adenomas y 2 hiperplasias (10,5%) fueron correctamente informados como negativos (falsos negativos reales). Por su parte, la dificultad para interpretar la imagen gammagráfica produjo errores (falsos negativos erróneos) en otros 3 casos (4%). Teniendo en cuenta lo señalado, la sensibilidad global de la gammagrafía con MIBI alcanzó el 89,46%.
El alto grado de sensibilidad que para el diagnóstico topográfico alcanza el MIBI permite utilizarlo también para la detección intraoperatoria de los adenomas. La paratiroidectomía radioguiada, efectuada tras la administración de una nueva dosis isotópica inmediatamente antes de realizar la intervención, ha sido llevada a cabo con éxito y preconizada por diversos autores15,21,25,40. Nosotros hemos iniciado su aplicación (con un 90% de efectividad) en los últimos casos operados. Aunque nos ha resultado útil en la identificación de los adenomas ectópicos y especialmente en un paciente reoperado, creemos que aporta poco más que la gammagrafía, ya que, para poder utilizarla, es condición previa y necesaria que la gammagrafía con MIBI sea positiva. Por tanto, no nos servirá en los casos en los que ésta sea negativa o dudosa y que serían, precisamente, aquellos en los que la asistencia radioguiada podría ser más útil.
La ultrasonografía (ECO cervical) es una técnica no invasiva, fácil de realizar y económica, pero además de ser altamente técnico-dependiente, muestra sus limitaciones en los adenomas (e hiperplasias) menores de 1 cm, y pueden escapar a su detección los tumores retrotraqueales, retroesofágicos y mediastínicos33, lo que produce falsos negativos. También pueden producirse falsos positivos, entre un 4 y un 25% de los casos39, cuando nódulos tiroideos posteriores, hipoecoicos, que tienen el mismo patrón ecográfico que los adenomas paratiroideos, se confunden con ellos.
Aunque en otras series la sensibilidad de la ECO cervical para detectar adenomas puede llegar desde el 7539 al 92,5%28, en nuestro estudio fue del 63% y no detectó 3 de los 5 adenomas ectópicos. Sin embargo, permitió visualizar los nódulos tiroideos captadores de MIBI (falsos positivos) que se correspondieron con un adenoma de células de Hürthle, un nódulo hiperplásico, un nódulo de tiroiditis linfocitaria y un carcinoma papilar y, además, identificó 3 adenomas MIBI negativos (4%).
La TC cervical, a la que en algunos trabajos se atribuye hasta un 79% de sensibilidad43, fue la prueba menos sensible en nuestra experiencia, y solamente alcanzó un 55% de casos positivos, aunque esta técnica permitió descubrir 3 adenomas no detectados con la MIBI (4%). Tampoco fue segura para detectar los adenomas ectópicos (sólo descubrió 2 de los 5). Tal vez el bajo rendimiento de esta prueba se deba en nuestro estudio a que, así como la gammagrafía y la ECO cervical la realizamos sistemáticamente, la TC sólo se indica complementariamente en los casos en los que la gammagrafía con MIBI es negativa y la ultrasonografía tampoco ofrece garantías diagnósticas.
Para el diagnóstico preoperatorio del HPT, la gammagrafía con MIBI fue un recurso de imagen más sensible que la ECO y la TC. La imagen gammagráfica positiva y solitaria permite, según nuestros resultados, realizar, como mínimo en el 75% de todos los pacientes con HPT, un abordaje cervical selectivo (unilateral), con una mínima incisión y una morbilidad menor e incluirlos en los programas de cirugía de corta estancia. Consideramos además que, si cumplen determinados criterios de inclusión y exclusión, estos pacientes pueden beneficiarse de los programas de cirugía mayor ambulatoria (CMA). En este sentido, Larrañaga Barrera et al22 destacan su experiencia positiva en el 67,1% de sus pacientes. En casos de negatividad o duda gammagráfica, la ECO o la TC pueden ayudar a rescatar, para estos programas de gestión y como se infiere de nuestros resultados, a otro 8% de pacientes.
Además, el uso de procedimientos de localización preoperatoria ayuda a disminuir el porcentaje de fracasos quirúrgicos entre un 46 y un 140%15. El riesgo de HPT persistente, utilizando la gammagrafía preoperatoria combinada con la determinación intraoperatoria de PTHi, es del 0,7%15. La utilización conjunta de estos 2 procedimientos reduce también el riesgo de producción de lesión recurrencial entre un 37 y un 52%, al compararlo con el de la cervicotomía exploradora bilateral15,25.
En definitiva, la gammagrafía con MIBI, eventualmente complementada con la ECO y la TC cervicales, permite el diagnóstico de localización preoperatoria en el HPT, y resulta especialmente útil para detectar los adenomas ectópicos38 y mediastínicos33. Ello ha propiciado el desarrollo y la utilización de técnicas quirúrgicas basadas en el acceso limitado y unilateral del cuello (abordaje selectivo y directo en la paratiroides afectada (paratiroidectomía focal), o en el lado en que se encuentra la glándula (paratiroidectomía unilateral), con mínima incisión, frente a la cervicotomía exploradora tradicional1,19,20,25,28,37,40. El diagnóstico topográfico preoperatorio, cuestionado por algunos autores por la relación coste-beneficio38,43-45, realizado en nuestro medio con estas técnicas de imagen, permite seleccionar para este programa de gestión el 80% de todos los pacientes con HPT inicial.
Conclusiones
La sensibilidad global de la gammagrafía con MIBI alcanzó el 89,46%. En ausencia de nódulos tiroideos (en ECO), es segura para el diagnóstico topográfico del HPT en el 100% de las lesiones únicas captadoras. Algunos procesos patológicos tiroideos produjeron falsos positivos (5,2%) y la dificultad para interpretar la imagen gammagráfica indujo a errores (4%).
Para el diagnóstico preoperatorio del HPT, la gammagrafía con MIBI es un recurso de imagen más sensible que la ECO y la TC.
La imagen gammagráfica positiva y solitaria permite realizar, como mínimo en el 73,33% de todos los pacientes con HPT primario, un abordaje cervical selectivo, con mínima incisión y menor morbilidad e incluirlos en los programas de cirugía de corta estancia o de CMA, y la ECO y la TC pueden ayudar a rescatar, para este programa quirúrgico (de gestión), otro 8% de pacientes con gammagrafía negativa.
Correspondencia: Dr. A. Gómez Palacios.
Servicio de Cirugía General. Hospital de Basurto.
Avda. de Montevideo, 18. 48013 Bilbao. Vizcaya. España.
Correo electrónico: agpalaci@hbas.osakidetza.net
Manuscrito recibido el 30-5-2006 y aceptado el 21-6-2006.