Introducción
Las vías clínicas (VC) son planes integrales de asistencia que se aplican a pacientes con una determinada enfermedad. Suelen aplicarse en procesos clínicos frecuentes y con un curso clínico predecible.
El neumotórax espontáneo primario (NEP), también llamado juvenil, es aquel en el que no encontramos ningún sustrato pulmonar patológico. Afecta a individuos jóvenes entre los 16 y los 40 años de edad y es más frecuente en varones. El NEP es una enfermedad frecuente que se trata de forma variable en los diferentes sistemas sanitarios e incluso entre los médicos dentro de un mismo servicio1,2. El motivo de esto es la falta de estudios con evidencia científica suficiente que avalen una forma homogénea de tratamiento en estos pacientes. Hay pocas guías de tratamiento para los pacientes con neumotórax, entre las que cabe destacar la británica3, basada en el consenso de 450 médicos pertenecientes a la British Thoracic Society, aunque no utiliza un método formal de búsqueda de bibliografía científica. La guía americana4 se ha elaborado sobre la base de una conferencia de consenso basado en el método Delphi y en una búsqueda de las evidencias científicas disponibles en este proceso. La guía española1 cuenta con la ventaja de las actualizaciones sucesivas con las últimas evidencias científicas disponibles, aunque no utiliza un método de consenso formal y basa sus recomendaciones en la opinión de expertos miembros de la SEPAR (Sociedad Española de Patología del Aparato Respiratorio). Así, no se ha encontrado ningún metaanálisis en la bibliografía, escasos estudios aleatorizados controlados y 3 guías de práctica clínica1,3,4 que no superan el grado de evidencia grado E (el más bajo grado de evidencia).
En nuestro servicio de cirugía general del Hospital J.M. Morales Meseguer se atienden entre 30 y 40 pacientes al año con NEP y hay una significativa variabilidad en su asistencia, lo que motivó la iniciativa de elaborar una VC basada en el análisis del proceso, la búsqueda de documentos de sociedades científicas, estudios con la mayor evidencia científica y el consenso de los profesionales que atendemos a estos pacientes en nuestro hospital. El objetivo de este trabajo es presentar los documentos principales de la VC y los resultados tras 1 año de su evaluación.
Pacientes y método
Constitución del equipo de elaboración de la vía clínica
Durante un período de 4 meses se programaron reuniones semanales de 50 min en las que participaron representantes de los servicios de urgencias, cirugía, radiología, anestesia y de las unidades de enfermería de reanimación y la planta de cirugía. El propósito del grupo era elaborar una VC que se iniciara con el diagnóstico radiológico de neumotórax en la puerta de urgencias y finalizara en el momento del alta hospitalaria o de la intervención quirúrgica, si fuera ésta necesaria.
El criterios de inclusión en la VC fue el de pacientes diagnosticados de NEP sin enfermedad pulmonar de base.
Los criterios de exclusión fueron los pacientes con neumotórax de origen traumático o iatrogénico y los pacientes con neumotórax y enfermedad pulmonar conocida.
Análisis del proceso
En primer lugar se analizó una serie previa de 34 enfermos consecutivos tratados en el servicio de cirugía durante el año previo a la formación del grupo de trabajo, para identificar los puntos débiles y las áreas de mejora.
Se identificaron como puntos débiles los siguientes:
Ausencia de tratamiento estandarizado para los neumotórax pequeños. El 70% de los neumotórax pequeños (< 3 cm de la cúpula al ápex) eran tratados con tubo de drenaje pleural y sólo en el 30% de los casos se utilizaba el tratamiento conservador.
Excesiva variabilidad en la petición radiografías de control en pacientes con un curso clínico similar (rango de 2 a 5 radiografías en pacientes con resolución inmediata del neumotórax).
Realización sistemática de radiografía de control tras retirar el drenaje pleural.
Escasa utilización de drenajes pleurales de fino calibre (6%).
Elevada variabilidad en los días de permanencia del drenaje pleural en los pacientes sin fuga aérea (rango, 1-7 días).
Ausencia de protocolo analgésico estandarizado.
Deficiente información del proceso al paciente y a sus familiares.
Protocolos y documentos de la vía clínica
Para dar respuesta y solución a los puntos débiles identificados, la VC incluye los siguientes protocolos asociados y documentos principales:
1. Protocolo de solicitud y realización de radiografías de tórax. La radiografía de tórax debe solicitarse en bipedestación y en inspiración para poder comparar la evolución radiológica, ya que la radiografía en espiración sólo sirve para detectar pequeños neumotórax laminares, pero no es útil para comparar la evolución del neumotórax5. Se debe reservar la radiografía portátil para el control tras la colocación del tubo pleural, para el paciente con una fuga aérea importante que provoque el colapso pulmonar al desconectar la aspiración o el paciente clínicamente inestable. Se propone la no realización de radiografía de control tras retirar el drenaje pleural, a no ser que en dicha retirada se produzca algún incidente que haga sospechar la entrada de aire en la cavidad pleural4,6.
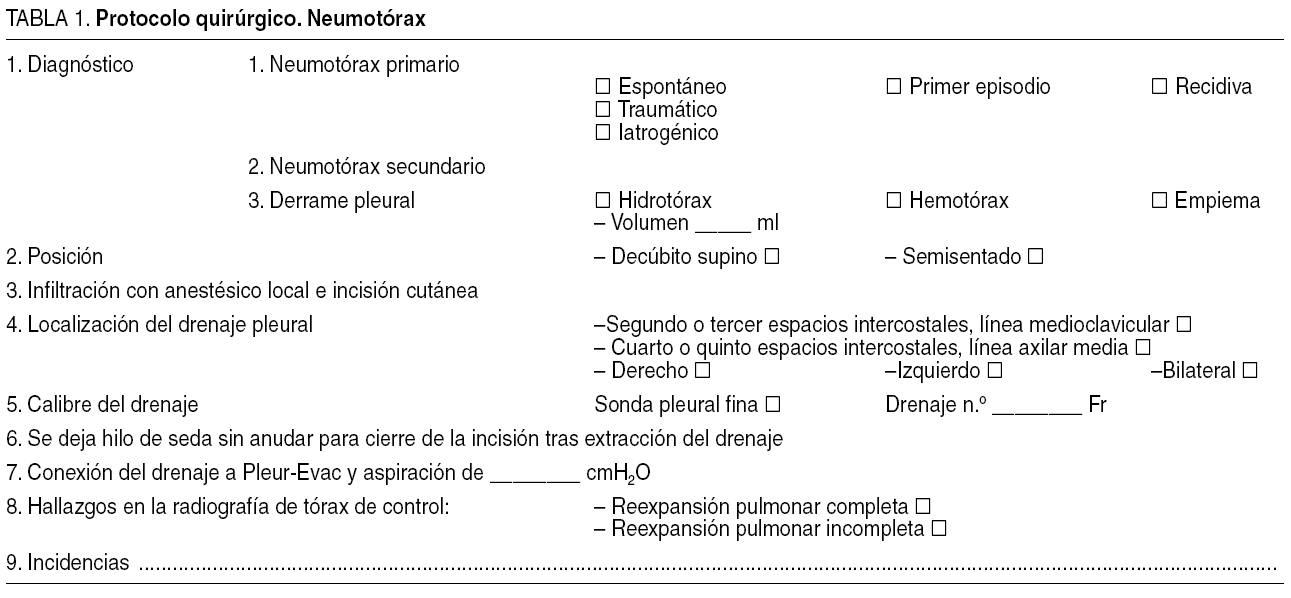
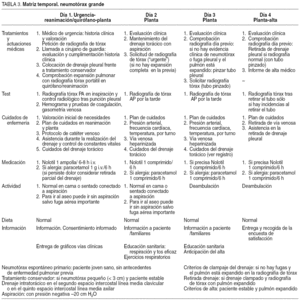
2. Protocolo de colocación de drenaje pleural. Se ha elaborado un protocolo estandarizado en el que el cirujano rellena una serie de ítems considerados importantes para el seguimiento y la evaluación de los pacientes con NEP (tabla 1). Además, se han considerado las siguientes recomendaciones:
Se recomienda la utilización de drenajes pleurales finos (< 14 Fr) o medianos (16-20 Fr) por ser igualmente efectivos, aunque los finos son más fáciles de colocar7.
Aunque no hay evidencia acerca del sitio ideal de colocación del drenaje pleural, se recomienda la localización en el cuarto y quinto espacios intercostales de línea medioaxilar porque en esa zona hay menor masa muscular, es más cómoda para el paciente y se obtiene un mejor resultado estético que en la localización medioclavicular.
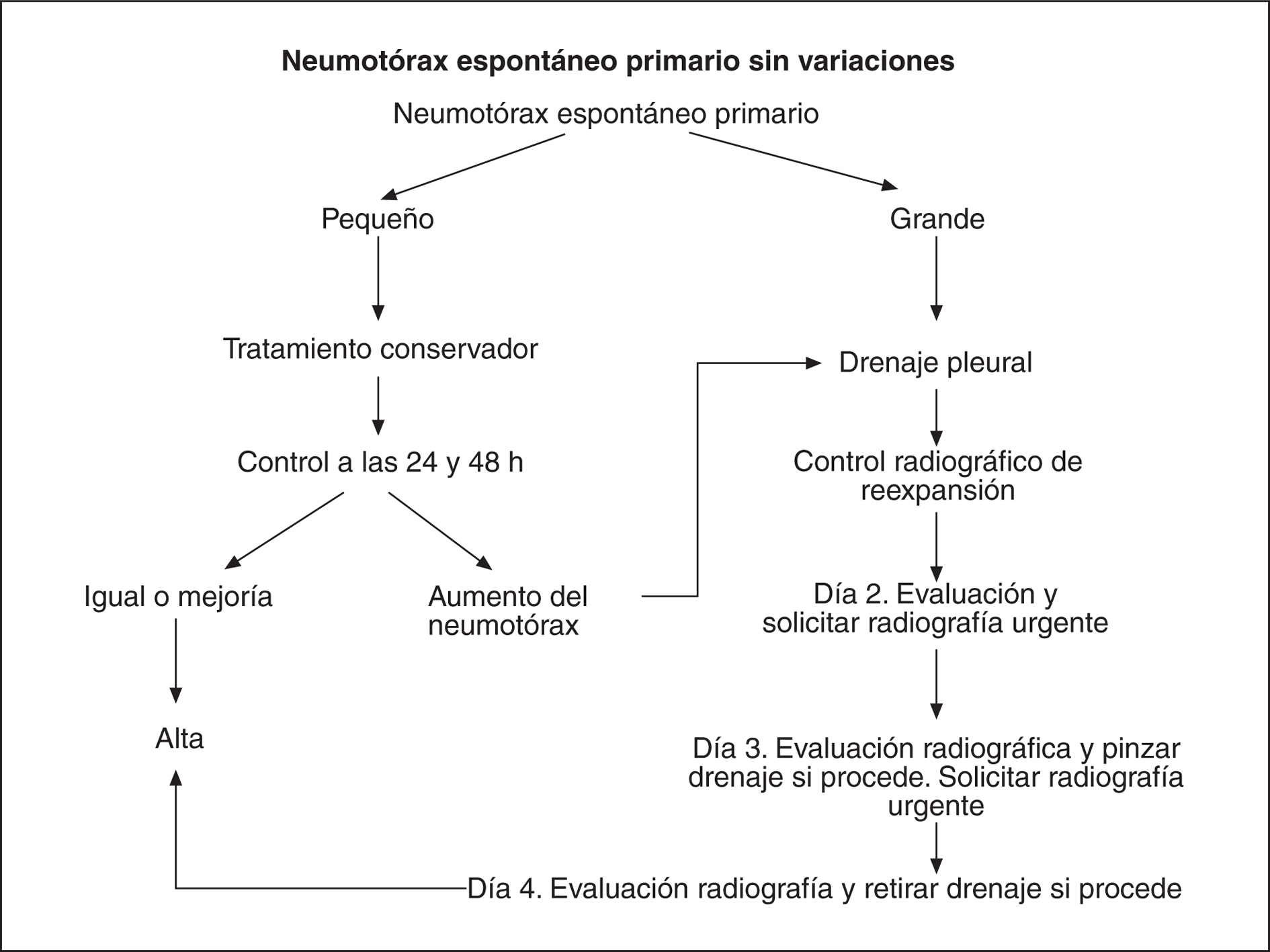
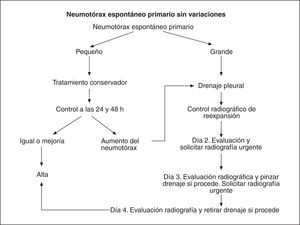
3. Protocolo de tratamiento conservador. Se considera indicado el tratamiento conservador en los pacientes estables hemodinámicamente (< 24 respiraciones/min, frecuencia cardíaca 60-120 lat/min y saturación de oxígeno > 90%), con neumotórax de pequeño tamaño (< 3 cm de la cúpula al ápex). A estos pacientes no se les colocará drenaje pleural y se solicitará radiografía de control. Si el neumotórax permanece estable o disminuye de tamaño, el paciente será dado de alta a las 48 h. Si el tamaño del neumotórax es > 3 cm, se colocará drenaje pleural (fig. 1).
Fig. 1. Algoritmo de tratamiento de neumotórax sin variaciones.
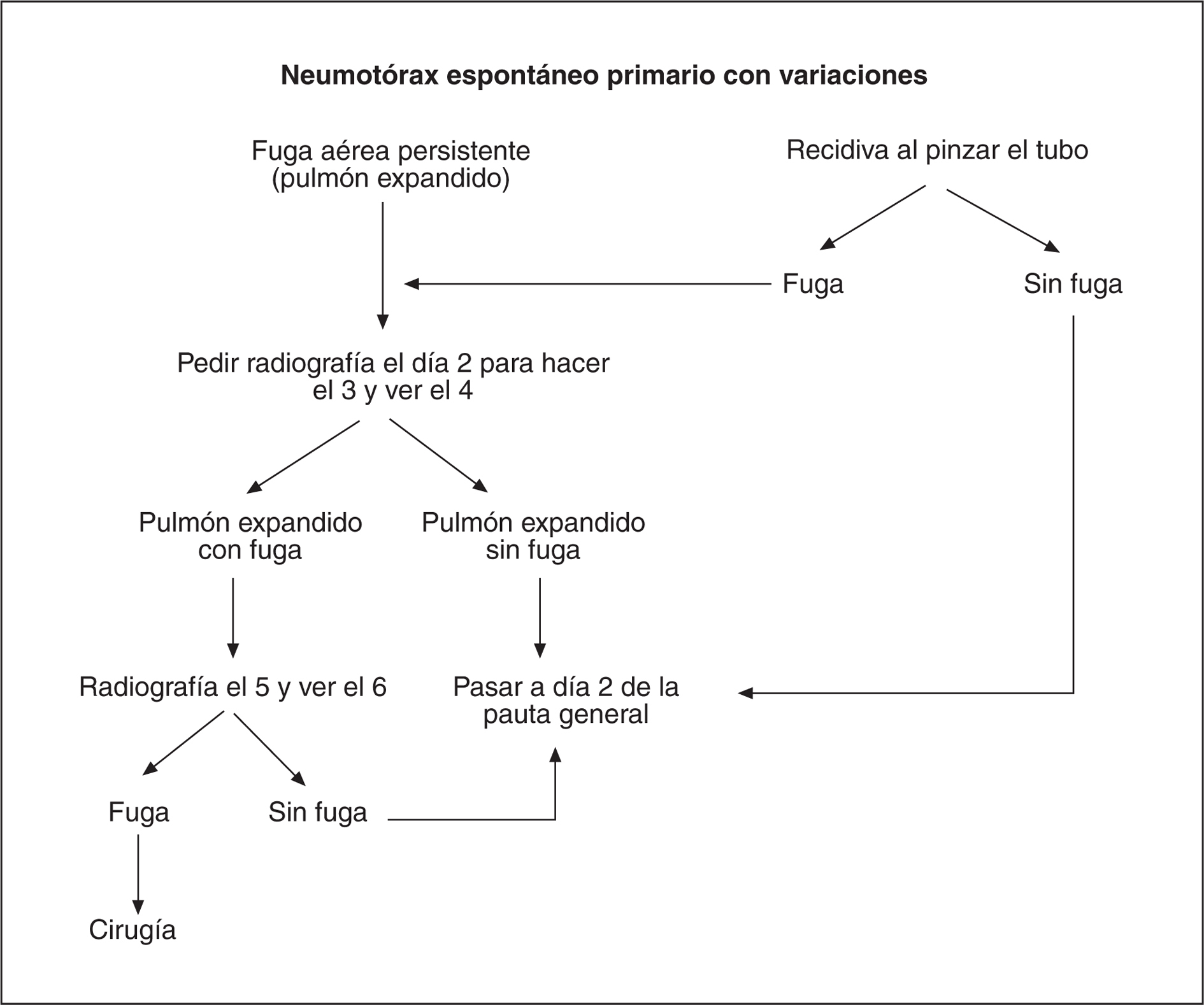
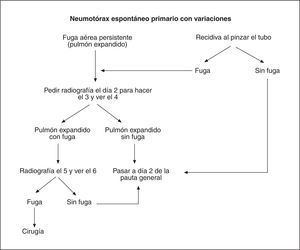
4. Seguimiento de los pacientes tratados con drenaje pleural (fig. 1). Los pacientes con neumotórax grande (> 3 cm de la cúpula al ápex) o inestabilidad hemodinámica serán tratados con drenaje pleural conectado a aspiración continua de 15-20 cmH2O. Se realizará una radiografía de control tras su colocación para comprobar la reexpansión pulmonar. Se mantendrá la aspiración y se repetirá la radiografía a las 24 h, antes del pinzamiento del drenaje. Se realizará un nuevo control radiológico tras el pinzamiento del drenaje y si éste resulta normal se retirará el tubo sin control radiológico posterior, como se ha comentado previamente4,5. En caso de que haya variaciones en la evolución, se actuará según el algoritmo de la figura 2.
Fig. 2. Algoritmo de tratamiento de neumotórax con variaciones.
5. Documentos principales de la VC:
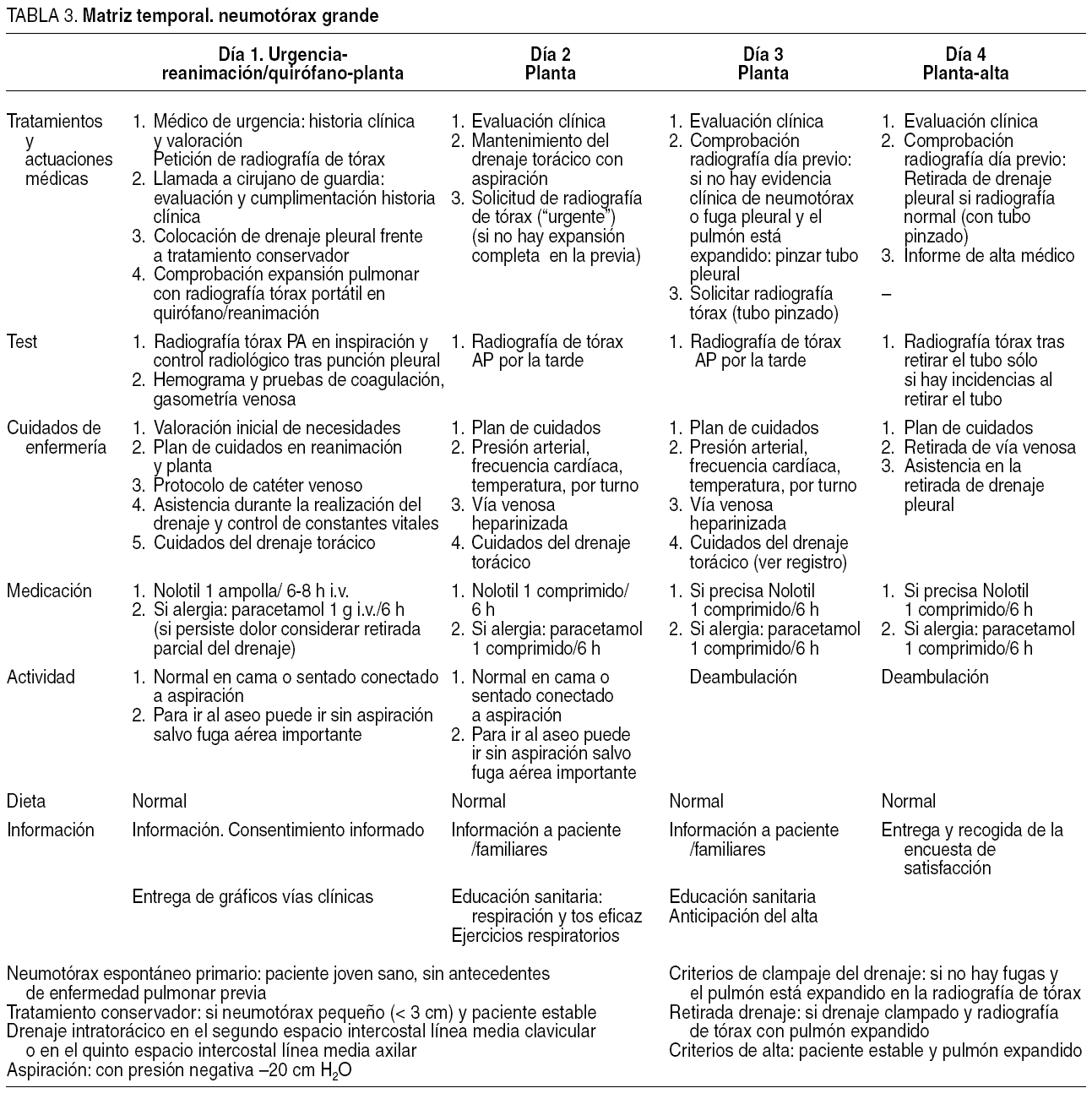
Matriz temporal, en la que se muestra la secuencia de acontecimientos e incluye las pautas de actuación médica y de enfermería, la medicación, la actividad física, la dieta y la información al paciente o a sus familiares. Se han elaborado 2 matrices temporales, una para los pacientes con neumotórax pequeño y tratamiento conservador y otra para los pacientes con neumotórax grande y tratamiento con drenaje pleural (tablas 2 y 3).
Información de tránsito y dibujos gráficos explicativos del proceso. Se trata de un documento informativo y unos dibujos que explican de forma gráfica cuál será la secuencia de actuaciones médicas, así como la actividad, la dieta y el momento previsto del alta hospitalaria.
Hoja de variaciones. Recoge las variaciones que pueden producirse sobre lo planificado en la matriz temporal. Se indica la solución adoptada para cada caso en concreto y se asignan códigos a las variaciones consideradas como más relevantes.
Indicadores de resultados. En este documento se especifican los indicadores de calidad definidos para evaluar los resultados de la vía clínica en función de los estándares que se indican.
Encuesta de satisfacción. Recoge la dimensión de la calidad percibida en aspectos relacionados con la atención sanitaria, el trato y la información recibidos, los aspectos de acogida y hostelería, así como la concordancia del resultado con las expectativas del paciente o sus familiares.
Evaluación de la vía clínica
La VC se implantó el 1 de enero de 2003. Desde esta fecha hasta el 31 de diciembre de 2003 se ha atendido a 31 pacientes con el diagnóstico de NEP. La edad media ha sido de 26 años y la distribución por sexos, 28 varones y 3 mujeres. Los pacientes incluidos en la vía se han comparado con una serie previa de 34 pacientes consecutivos atendidos en el mismo servicio durante el año 2001 que muestra características clínicas homogéneas con la serie de la VC.
Para evaluar esta VC se han utilizado unos indicadores creados específicamente para ella y se han comparado con los resultados de la serie previa, ya que no hay estándares publicados y reconocidos para analizar este proceso. Se ha estudiado el grado de cumplimiento de las estancia, la estancia media, la proporción de pacientes tratados de forma conservadora, la proporción de pacientes tratados con drenaje pleural fino y el número de radiografías realizadas, y se han comparado los resultados con la serie previa a la implantación de la VC mediante el test de la t de Student (p < 0,01).
Como indicadores de efectividad en la atención clínica se han estudiado los sucesos adversos y la tasa de reingresos en los 30 días siguientes al alta de los pacientes de la serie.
Como indicador de satisfacción se ha evaluado la encuesta de satisfacción realizada a los pacientes y sus familiares, en la que se han recogido los resultados de las preguntas: "¿Ha sido satisfactoria la atención recibida durante el ingreso?" y "¿Le ha parecido adecuado el tiempo que ha permanecido ingresado en el hospital?". La encuesta fue entregada el día del alta hospitalaria y recogida de forma anónima en el buzón de sugerencias de la planta de hospitalización. Los indicadores de satisfacción obviamente no pudieron ser comparados con la muestra previa por no estar diseñada la encuesta de satisfacción.
Por último, para medir el grado de eficiencia hemos utilizado los datos facilitados por la dirección de gestión de nuestro hospital, donde se realiza contabilidad analítica por ítems en la que se desglosan los gastos dependientes de personal, quirófano, material, laboratorio, etc., por procesos. Así, hemos comparado el gasto medio por proceso antes y después de la implantación de la VC utilizando la función t de Student, y hemos considerado estadísticamente significativos los valores de p < 0,001.
Resultados
1. Grado de cumplimiento.
Inclusión en la VC. El 100% de los pacientes atendidos con el diagnóstico de neumotórax espontáneo primario en nuestro servicio ha sido incluido en la VC.
Estancias hospitalarias. La estancia media de los pacientes antes de la implantación de la vía ha sido de 7,32 ± 3,90 días. Los pacientes incluidos en la vía tuvieron una estancia de 5,00 ± 2,91 días (p = 0,0053; varianza no homogénea. Corrección de Welch). En los pacientes con drenaje pleural, el cumplimiento de la estancia prevista (4 días) ha sido del 48% y las causas del incumplimiento se exponen en la tabla 4. En los pacientes tratados de forma conservadora, el cumplimiento ha sido del 80%; sólo 1 paciente no cumplió la estancia y fue por criterio personal del facultativo.
Tratamiento conservador. En el grupo anterior a la vía se presentaron 9 pacientes con neumotórax pequeño, de los cuales sólo 3 fueron tratados de forma conservadora. En el grupo de la VC se presentaron 6 pacientes con neumotórax pequeño y todos fueron tratados con intención de tratamiento conservador. Uno de ellos requirió la colocación de un tubo de drenaje al aumentar el neumotórax en la radiografía de control.
Radiografía posretirada de drenaje pleural. A todos los pacientes del grupo previo se les realizó una radiografía de control después de retirar el drenaje pleural; el resultado de dicha radiografía coincidió con el previo a la retirada en todos los casos6. En el grupo de la VC se realizó radiografía de tórax de control a 16 pacientes (51,6%) y también el resultado de la radiografía fue en todos los casos igual al previo a la retirada.
Número de radiografías. El número de radiografías estándar de tórax realizadas en los pacientes del grupo anterior a la vía fue de 4,3 ± 2,4 y después de la vía el número medio de radiografías fue de 3,2 ± 2,2. La diferencia fue estadísticamente significativa (p = 0,028; varianzas homogéneas). Hubo disminución aún más significativa del número de radiografías portátiles; la media de éstas realizadas antes de la vía fue de 2,1 ± 1,9 y después de la vía de 0,96 ± 1,62. La diferencia fue significativa estadísticamente (p = 0,00094).
Localización del drenaje torácico. En el grupo anterior a la VC, en 25 pacientes (80%) el drenaje pleural se colocó en posición medioclavicular y en 6 pacientes (20%) en posición medioaxilar. En el grupo de la vía, en 12 pacientes (47%) se colocó en posición medioclavicular y en 14 pacientes (53%) en posición medioaxilar.
Utilización de drenajes de fino calibre. En el grupo anterior a la VC se utilizó este tipo de drenajes (Pleur-e-cathR) en 2 pacientes (6%). En el grupo de la vía se utilizaron en 5 pacientes (19%). No ha habido diferencias en cuanto al resultado y las complicaciones en los pacientes tratados con drenajes de fino o mediano calibre en ambas series.
2. Indicadores de la efectividad clínica. En el grupo anterior a la VC se presentaron las siguientes complicaciones: enfisema subcutáneo en 4 pacientes, sangrado por orificio de drenaje en 1 paciente y persistencia de pequeño neumotórax apical en 4 pacientes; fue necesario cambiar el tubo de drenaje por mal funcionamiento en 5 pacientes. Reingresaron 3 pacientes de la serie por recidiva del neumotórax antes del mes del alta hospitalaria. En 4 pacientes se produjo una fístula broncopleural persistente (> 5 días) con indicación de intervención quirúrgica. En el grupo de la VC se presentaron: 1 paciente con fiebre sin foco conocido, 6 pacientes con enfisema subcutáneo y 3 pacientes con neumotórax apical pequeño; hubo que cambiar el tubo de drenaje en 6 pacientes. Reingresaron 2 pacientes por recidiva temprana del neumotórax. En 6 pacientes se produjo una fístula broncopleural persistente en los que se indicó intervención quirúrgica. Las diferencias entre ambos grupos no ha sido significativa.
3. Indicadores de satisfacción. La encuesta de satisfacción fue rellenada por el 78% de los pacientes. El 88% de los pacientes que respondieron a la encuesta contestó afirmativamente a la pregunta "¿Ha sido satisfactoria la atención recibida en este ingreso?". El 67% de los pacientes respondió afirmativamente a la pregunta "¿Le ha parecido adecuado el tiempo que ha permanecido ingresado en el hospital?".
4. Indicadores de eficiencia. El coste medio por proceso en el grupo anterior a la VC fue de 1.863 ± 989 €. En el grupo de la VC, el coste medio por paciente fue de 1.168 ± 578 € (p = 0,00023; varianza no homogénea. Corrección de Welch). El gasto medio en radiografías antes de la VC fue de 69,09 ± 40,83 € y después de la VC el gasto medio fue de 45,31 ± 34,41 €. La diferencia fue estadísticamente significativa (p = 0,0063; varianzas homogéneas).
Discusión
Durante los últimos años se ha considerado que la variabilidad en los estilos de práctica clínica es un verdadero problema asistencial, ya que las diferencias en el tipo de cuidados sugieren la presencia de prácticas subóptimas8. Una de las principales causas de la enorme variabilidad con la que se trata el NEP es la escasa evidencia científica disponible sobre las diversas opciones terapéuticas. No obstante, la disminución de la variabilidad de la práctica asistencial debe ser un objetivo de los profesionales que atendemos a estos pacientes, y las VC son un instrumento útil para conseguir dicho objetivo.
La VC que presentamos se limita a un episodio asistencial que se inicia en el momento del diagnóstico de neumotórax en urgencias y termina en la resolución del proceso o en la indicación de tratamiento quirúrgico. No hemos incluido el proceso de la intervención quirúrgica, ya que tanto la indicación, como la vía de abordaje y el tratamiento en sí se encuentran mucho más sistematizados en la mayoría de los centros9.
En muchos estudios se justifica la efectividad en cuanto a la disminución de estancia de los pacientes tras la implantación de una VC10, aunque la mayoría se ha publicado en la bibliografía anglosajona y japonesa, con sistemas sanitarios muy diferentes al nuestro, lo que no hace extrapolables sus resultados a nuestro sistema sanitario. Los beneficios demostrados con las VC son fruto de estudios con un grado C de evidencia11. Es decir, corresponden a estudios observacionales con un alto potencial de sesgo de selección al comparar series de casos antes y después de la aplicación de la VC. En nuestro trabajo hemos comparado la serie de enfermos tratados antes de la implantación con los mismos criterios de inclusión que los pacientes de la serie incluidos en la VC. Ya que no es posible, organizativamente, hacer un estudio prospectivo para estudiar los 2 grupos, la comparación resulta imprescindible para saber si la implantación de la VC ha supuesto, entre otros resultados, una disminución de la estancia o el coste hospitalario. En la serie que presentamos hay una disminución de la estancia media de 7,3 a 5,0 días, con significación estadística, lo que sin duda indica que el uso de la vía ha supuesto un ahorro significattivo de estancias en este proceso, al igual que indican otros autores10.
La adhesión de los profesionales a la VC es un tema fundamental para el éxito de su implantación12. Con frecuencia, los profesionales perciben la VC como una amenaza para la autonomía profesional y, por ello, es fundamental que la vía sea una herramienta flexible. En los resultados de la evaluación encontramos que una parte importante de las causas de incumplimiento de las estancias está directamente relacionada con la falta de adhesión de los profesionales (el 40% de los tratados con drenaje pleural y el 20% de los tratados de forma conservadora); por ello, creemos que será una oportunidad de mejora imprescindible que los profesionales se sientan implicados en la elaboración e implantación de la vía para mejorar el cumplimiento de los criterios de evaluación.
El tratamiento conservador de los pacientes con neumotórax pequeños y estabilidad hemodinámica es una práctica recomendada por las guías americana y española1,4, incluso con control ambulatorio del paciente. Nosotros hemos acordado introducir este tipo de tratamiento conservador en el paciente ingresado por no disponer de una infraestructura adecuada para el control ambulatorio del paciente.
La utilización de drenajes de fino calibre (< 14 Fr) fue una de las recomendaciones de la VC ya que, aunque en la Guía clínica británica3 no se demostraba su ventaja, estudios posteriores han mostrado excelentes tasas de éxito7,13,14. La Guía española de la SEPAR recomienda que su uso se reserve para neumotórax iatrogénicos o neumotórax simples no complicados sin derrame pleural. Los cirujanos de nuestro servicio han incrementado levemente su uso, del 6 al 19%, sin que se hayan producido complicaciones o retraso en la resolución del cuadro en estos pacientes. Creemos que la facilidad de su utilización y los excelentes resultados harán que en un futuro se generalice su uso en neumotórax simples.
En cuanto a los indicadores de efectividad en la atención clínica, se ha presentado una tasa de complicaciones que no supera en ningún grupo a los estándares de este proceso y, aunque es algo superior en el grupo de la VC, creemos que puede deberse a una mayor exhaustividad en la recogida de información. No ha habido un incremento del número de reingresos en el grupo de la vía a pesar de haber anticipado el momento del alta más de 2 días y de haber suprimido la radiografía de control tras retirar el drenaje6.
Como indicadores de satisfacción se valoraron las encuestas que respondió el 78% de los pacientes. Somos conscientes de que no es una cobertura muy alta, teniendo en cuenta que la encuesta fue recogida antes del alta hospitalaria, y también hay que considerar que esto suele implicar una tasa de respuesta más favorable que cuando esta encuesta se responde con cierta distancia temporal con respecto al episodio de hospitalización. A pesar de todo, el porcentaje de respuestas positivas a la pregunta global de satisfacción es muy alto (88%).
Para valorar el grado de ahorro que supone una intervención es imprescindible contar con un sistema de contabilidad analítica para poder evaluar los parámetros en los que ha supuesto un ahorro15. En nuestra serie, el ahorro medio de 695 € por paciente ha sido debido sobre todo a la disminución de las estancias y de los gastos de radiodiagnóstico, lo que es importante no sólo en cuanto a la mayor eficiencia del proceso, sino también por la mayor disponibilidad de recursos que se generan en el hospital.
Como conclusión, la VC que presentamos es una herramienta útil para sistematizar la asistencia de los pacientes con neumotórax espontáneo primario con un alto grado de eficiencia y de satisfacción de los pacientes.