Granada, 4-6 octubre de 2006
COMUNICACIONES ORALES
ACCESO AL TRASPLANTE HEPATICO EN UNA UNIDAD DE TRASPLANTE HEPATICO BIPROVINCIAL (CADIZ-CORDOBA), DURANTE EL PERIODO 2004-2005
J.L. Montero, J.L. Domínguez, M. Pleguezuelo, E. Fraga, P. Barrera, G. Costán, A. Poyato, P. López-Cillero, F. Díaz y M. de la Mata
Unidad de Trasplante Hepático. Hospital Universitario R. Sofía. Córdoba. Servicio Aparato Digestivo. Hospital Puerta del Mar. Cádiz.
Introducción: En Andalucía la gestión de la lista activa de TH (trasplante hepático) se basa en la sectorización geográfica y la gravedad del receptor (Meld y presencia de hepatocarcinoma). En el acceso al TH influyen otros factores como la indicación, criterios de evaluación y distancia al centro donde se realiza el trasplante.
Objetivo: Analizar el acceso al TH de los receptores según su procedencia (Cádiz-Córdoba), y determinar los factores predictores de ser trasplantado durante el período 2004-2005.
Pacientes y método: Se han incluido en el estudio los enfermos en lista activa durante los años 2004 y 2005, de los cuales se han determinado variables epidemiológicas, de procedencia geográfica, clínico-analíticas y evolutivas. Método estadístico: t de Student, X2 (Fischer) y regresión logística multivariante.
Resultados: Durante el período establecido fueron incluidos 109 pacientes en lista activa de TH, de los cuales 81 fueron trasplantados, 18 excluidos de lista y 8 fallecieron. La edad media fue de 51,5 a. ± 11,3 (18-70) y 66% fueron del sexo masculino. El Meld medio a la hora de inclusión fue de 16,58 ± 5,43 (Child 8,8 ± 2,2) y el tiempo medio de espera fue de 93,57 ± 29,33 d. De los 109 pacientes, 37 procedían de Córdoba, 67 de Cádiz y 5 de otras provincias. La distribución por etiologías fue: cirrosis etílica (30,3%), cirrosis por VHC (33%), cirrosis VHC y VIH (3,7%) y cirrosis B (14,7%). En 22 (20,2%) casos la indicación de TH se estableció por hepatocarcinoma. El TH se realizó en lista activa en 55 (50,5%) casos y en preferencia local (51 (46,8%), de los cuales 16 (14,7%) lo fueron en preferencia regional. En código urgente fueron incluidos 3 pacientes. El índice de trasplante fue de 40, 74,5, 93,5 y 100%, con tiempos medios en lista de 143,7, 71,7 30,1 y 2,1 días respectivamente.
No hubo diferencias significativas tras comparar los receptores según su procedencia (Córdoba-Cádiz) en cuanto a edad, distribución por sexo, etiología, hepatocarcinoma, Meld, Child, peso, talla, grupo sanguíneo, criterio de preferencia, índice de TH, muerte en lista o postrasplante. En cuanto a los factores determinantes para ser trasplantado alcanzaron significación estadística tras el análisis univariante el peso, Meld, indicación por hepatocarcinoma y criterio de preferencia. El análisis multivariante identificó como factores determinantes con carácter independiente para recibir un TH el peso (OR 1,03, IC 95% 1,003-1,06, p 0,041) y el Meld mayor de 18 (OR 3,37, IC 95% 1,45-7,81), con predominio del hepatocarcinoma sobre la insufiencia hepatocelular (2-1).
Conclusiones: No hay diferencias en cuanto a características clínicas, epidemiológicas, acceso al TH, mortalidad en lista o postrasplante, dependiendo de la procedencia del receptor (Cádiz-Córdoba). Los factores determinantes para recibir un TH son el peso y el Meld mayor de 18, con claro predominio a favor del hepatocarcinoma frente a la insuficiencia hepatocelular.
ANALISIS DE RESULTADOS DE 105 RETRASPLANTES HEPATICOS. EXPERIENCIA DEL HOSPITAL CLINIC DE BARCELONA
J. Martí i Sánchez, R. Charco Torra, J. Ferrer Fabrega, D. Calatayud Mizrahi, A. Rimola Castella, M. Navasa Anadon, C. Fondevila Campo, J. Fuster Obregón y J.C. García-Valdecasas Salgado
Hospital Clínic i Provincial. Barcelona.
Objetivos: Analizar de forma retrospectiva los resultados de una serie de más de cien retrasplantes hepáticos (ReTH) en un solo centro.
Material y métodos: De junio del 1988 a octubre del 2005, 1.104 pacientes recibieron un trasplante de hígado en nuestro centro. Durante el seguimiento, 94 recibieron un segundo injerto, 9 un tercer injerto y 2 un cuarto injerto. Las indicaciones para el ReTH fueron: recurrencia de enfermedad colestática (3 casos, 2,8%), recurrencia del VHC (15 casos, 14,2%), rechazo crónico (24 casos, 22,8%), disfunción primaria del injerto (DPI) (19 casos, 18,1%), complicaciones vasculares (16 casos, 15,2%) y complicaciones biliares (11 casos, 10,4%). El ReTH se clasificó como urgente (primera semana) en 23 casos, semiurgente (primera semana - 3 meses) en 21 casos y no urgente (más de 3 meses) en 61 casos. Además, los pacientes se dividieron en dos períodos: un primer período antes de 1995 y un segundo período después de 1995, El seguimiento medio fue de 9,02 ± 4,89 años, con un seguimiento mínimo de 2 meses.
Resultados: La indicación más frecuente en el grupo urgente fue la DPI (19/23, 90,5%) mientras que en el grupo semiurgente fueron las complicaciones vasculares (10/21, 62,5%). En el grupo no urgente las indicaciones fueron recurrencia del VHC en el 24,5%, recurrencia de enfermedad colestática en el 4,9%, rechazo crónico en el 32,7% y complicaciones biliares en el 16,3%. Por períodos, el rechazo crónico fue la indicación principal en el primer período (18/43, 41,9%) y la recurrencia del VHC y la enfermedad colestática en el segundo período (17/62, 27,4%). La supervivencia a 1 y 5 años de los pacientes con un ReTH comparada con los que recibieron más de un ReTH fue de 70,2% y 72,7% vs 61,9% y 62,3% respectivamente (p = n.s.). No se encontraron diferencias en la supervivencia a 1 y 5 años en los pacientes retrasplantados de forma no urgente debido a recurrencia del VHC comparados con las otras indicaciones no urgentes (69,5% y 43,4% vs 70,4% y 47,5% respectivamente, p = n.s.). La supervivencia a los 5 años fue similar en los grupos no urgente, urgente y semiurgente (60,8%, 63,3% y 58,6% respectivamente). Los pacientes retrasplantados en el primer período mostraron una major tasa de supervivencia comparados con los del segundo período (supervivencia a 1, 3 y 5 años de 67,4%, 60,4% y 55,8% vs 70,2%, 43,7% y 29,6% respectivamente, p < 0,0001). Las tasas de supervivencia global de trasplante y ReTH a 1, 5 y 10 años fueron de 80,3%, 64,1%, 50,8% y 70,4%, 40,9%, 20% respectivamente.
Conclusiones: Nuestros datos muestran un cambio de indicaciones de ReTH a lo largo del tiempo, teniendo el ReTH debido a recurrencia del VHC un resultado similar al de las otras indicaciones.
DISCORDANCIA ENTRE LA ESTADIFICACION PRE Y POSTOPERATORIA DE LOS PACIENTES TRASPLANTADOS CON NEOPLASIAS. CONSECUENCIAS CLINICAS
M.A. Suárez Muñoz, J. Santoyo Santoyo, J.L. Fernández Aguilar, J.A. Pérez Daga, B. Sánchez Pérez, C. Ramírez Plaza, A. González Sánche y M. Jiménez Hernández
Hospital Universitario Carlos Haya. Málaga.
Introducción: Asistimos en la actualidad a un aumento del número de indicaciones de trasplante hepático por hepatocarcinoma. Los resultados del trasplante en estos pacientes son favorables siempre que se empleen unos criterios estrictos de selección (criterios de Milán, criterios de San Francisco), los cuales están basados en la información proporcionada por las técnicas de imagen.
Objetivo: El objetivo de nuestro estudio es analizar el grado de discordancia existente entre la estadificación pretrasplante (obtenida por técnicas de imagen) y la histopatológica final en una cohorte de pacientes cirróticos sometidos a trasplante hepático, así como su posible influencia en la supervivencia global de los enfermos.
Material y métodos: Se ha realizado un estudio retrospectivo de correlación radiopatológica en 250 pacientes cirróticos trasplantados en nuestro centro. Se ha recogido la información aportada por las diferentes técnicas de imagen realizadas a los pacientes, y se ha comparado con la del informe histopatológico de la pieza de explante, prestando especial atención al número de lesiones detectadas así como al tamaño de las mismas. Se han considerado tres grupos: 1) pacientes con lesiones neoplásicas detectadas preoperatoriamente y confirmadas histológicamente (verdaderos positivos); 2) pacientes con lesiones no detectadas preoperatoriamente (tumores incidentales); 3) pacientes con lesiones detectadas preoperatoriamente y no confirmadas histológicamente (falsos positivos radiológicos).
Resultados: Encontramos un 88,68% de casos verdaderos positivos, un 11,32% de falsos positivos radiológicos y un 5,58% de neoplasias incidentales. En 5 de los 58 tumores identificados en la pieza de explante, el tipo histológico no correspondía a un hepatocarcinoma. El 7,55% de nuestros pacientes presentaban un tumor mayor de 5 cm de diámetro, y en el 11,32% de casos se identificaron más de tres nódulos. En el análisis paciente por paciente (práctica clínica) sólo hubo concordancia de estadios (diagnóstico preoperatorio por imagen versus análisis de la pieza de hepatectomía) en el 63,63% de casos, infraestadificación en el 15,9% y supraestadificación en el 20,46%. En el análisis por pruebas radiológicas, la resonancia magnética fue la que mejor correlación presentó, con un 92,8% de concordancia de estadios. No encontramos diferencias, en cuanto a supervivencia, de los pacientes que superaban los criterios de Milán o San Francisco (pacientes infraestadificados) frente a los que sí los cumplían.
Conclusiones: Dado que los pacientes con indicación de trasplante por hepatocarcinoma son seleccionados en base a la información aportada por las pruebas radiológicas, debemos tener en cuenta el porcentaje de incorrecta estadificación que presentan dichas pruebas en cuanto a tamaño y número de lesiones. Sin embargo, a la vista de nuestros resultados, podemos identificar pacientes que, aún superando los criterios oncológicos más aceptados, presentan una evolución favorable postrasplante.
EL CROSSMATCH POSITIVO DISMUYE LA SUPERVIVENCIA DEL INJERTO EN LOS PACIENTES SOMETIDOS A TRASPLANTE HEPATICO
M. Muro, R. Alvarez, P. Ramirez, A. Rios, L. Sanchez, J.A. Pons, M. Miras, J.M. Rodriguez, J.A. Fernández, F. Sanchez Bueno, R. Robles y P. Parrilla
Hospital Universitario Virgen de la Arrixaca. Murcia.
Introducción: La compatibilidad entre donante y receptor en el trasplante hepático clínico viene determinada por el grupo sanguíneo ABO. A diferencia del trasplante renal, el hígado es sustancialmente más resistente a los aloanticuerpos preformados contra el injerto. Presentamos un análisis retrospectivo del efecto que ha tenido en los receptores hepáticos el implante de un órgano ABO compatible con pruebas cruzadas positivas frente al injerto (crossmatch +).
Material y método: Hemos realizado un estudio retrospectivo desde en el que se han incluido 268 trasplantes realizados desde enero del 1999 hasta diciembre de 2004, Se determinó la presencia o no de aloanticuerpos citotóxicos dependientes del complemento y aloanticuerpos anti-HLA mediante técnicas de citometría de flujo. Se estudió la presencia de rechazo agudo y crónico así como la supervivencia del injerto en función de la positividad o negatividad de las pruebas cruzadas.
Resultados: Se detectaron anticuerpos preformados frente al donante en 14 de los 268 pacientes estudiados. No hubo diferencias significativas en cuanto a la presencia de rechazo agudo entre ambos grupos. Ninguno de los pacientes que presentaron pruebas cruzadas positivas desarrolló rechazo crónico. La supervivencia del injerto fue significativamente menor en el grupo con pruebas cruzadas positivas con respecto al grupo con pruebas cruzadas negativas tanto al año (28,57% vs. 72,46%) como a los 5 años (21,43% vs. 59,78%) con una p < 0,0016, En el grupo con pruebas cruzadas positivas, la mayoría de las pérdidas del injerto se produjeron en el primer año postrasplante, con un pico máximo en los tres primeros meses.
Conclusión: Los hallazgos encontrados en este estudio sugieren la importancia existente entre la presencia o no de aloanticuerpos preformados contra el injerto y la probabilidad de supervivencia del mismo.
ESTUDIO MEDIANTE MICROARRAYS DEL PERFIL DE EXPRESION GÉNICA EN PACIENTES RECEPTORES DE TRASPLANTE HEPATICO
P. Bueno Laraño, L. Hassan, M. Serradilla, C. Olmedo, M.D. Espinosa, K. Muffak, D. Garrote, M.A. López-Garrido, F. García-Alcalde, J. Villar, A. Blanco y J.A. Ferrón
Hospital Universitario Virgen de las Nieves. Granada.
Objetivos: Realizar un estudio de expresión génica mediante la técnica de microarrays, en muestras de sangre periférica de pacientes receptores de trasplante hepático, antes de recibir el órgano, con la finalidad de conocer la influencia de la patología en la sobre/subexpresión génica.
Material y metodos: El estudio se ha realizado en 2 voluntarios sanos y en 4 pacientes receptores de trasplante hepático del Servicio de Cirugía General y del Aparato Digestivo del Hospital Universitario Virgen de las Nieves de Granada tras la firma del correspondiente consentimiento informado de participación en este estudio. De cada control sano y de cada paciente se obtuvieron antes del trasplante (T0) 4 tubos PAXGene Blood (Becton Dickinson) que contienen un estabilizador del ARN de las muestras de sangre periférica. A continuación se procedió a extraer y purificar el ARN mediante PAXGene Blood RNAkit (Qiagen). Una vez purificado el ARN y comprobada su calidad en un analizador Experion (Bio-Rad) (razón 28S/18S con valor superior a 1,4) se procedió a obtener los correspondientes cDNA y cRNA de cada muestra cRNA con el cual se hibridaron los microarrays de 20.000 genes Human 20K CodeLink (General Electric Healthcare) por duplicado. Una vez finalizada la hibridación y tras realizar los lavados adecuados se procedió a la lectura de los microarrays en un escáner GenePix 4.000B (Axon Instruments). Los datos proporcionados por el escáner se normalizaron con el software CodeLink Expresión Análisis v4,0 (General Electric Healthcare) consistente en centrar en el valor 1 la mediana de la expresión de cada gen del microarray de los controles sanos, para lo cual se divide la expresión de cada gen por el valor de la mediana en el microarray en cuestión. Una vez conocidos los genes significativamente expresados, se calculan sus respectivos niveles de sobre-expresión considerando únicamente aquéllos cuyos valores sobrepasen un límite de 2 veces, es decir que estén 2 veces sobre-expresados con respecto a los de los individuos sanos. Para esto se calcula el logaritmo del cociente de cada gen entre el valor de su expresión en el paciente y el valor de su expresión en el control.
Resultados: El análisis de los resultados de los 20.000 genes estudiados muestra una sobreexpresión de 3 veces con respecto a los controles sanos de los siguientes genes (entre otros): gen de interleuquina 6 (IL-6) y gen del receptor β de la interleuquina 2 (IL-2 Rβ). De 2 veces respecto a los controles sanos de: gen de glutation peroxidasa (GPX-1 y GPX-4), gen de lipasa A, gen del receptor 1 de interferon γ, gen de interleuquina-4 (IL-4), gen del receptor de interleuquina-4 (IL-4R), gen de óxido nítrico sintasa- 2 inducible en hepatocitos (NOS2A) y gen de mieloperoxidasa (MPO).
Conclusiones: Estos resultados preliminares de sobre-expresión de los genes de IL-6, IL-4, GPX, NOS2A y MPO en pacientes receptores de trasplante hepático confirman una situación basal inflamatoria y de estrés oxidativo y pueden contribuir a definir de forma muy precisa la situación de base en que se encuentran los receptores de trasplante hepático.
ESTUDIO MULTICÉNTRICO DE RIESGO CARDIOVASCULAR EN TRASPLANTE HEPATICO. RESULTADOS A CORTO PLAZO
J.I. Herrero, J. Martí, L. Lladó, J. Ortiz de Urbina, M.A. Gómez, E. Otero, C. Jiménez, M. Rodrigo, F. Suárez, E. Fraga, T. Serrano, A. Ríos, P. López, A. Noblezas y E. Fábrega
Clínica Universitaria. Pamplona.
El tratamiento inmunosupresor utilizado tras el trasplante hepático (TH) supone un aumento de los factores de riesgo (FR) cardiovascular, con la consiguiente influencia potencial en la mortalidad.
Objetivos: Valorar la evolución de los FR cardiovascular tras el TH y su potencial influencia en la mortalidad post-TH.
Pacientes y métodos: Se estudiaron de forma prospectiva 1.990 pacientes trasplantados en 15 centros españoles. Se valoró la evolución de los principales factores de riesgo cardiovascular en el primer año tras el trasplante y su potencial influencia sobre la supervivencia de los pacientes en un estudio multivariado.
Resultados: A los 6 meses del trasplante, existe un aumento significativo en la proporción de pacientes con hipertensión arterial, dislipemia, diabetes, obesidad e insuficiencia renal y una disminución en la proporción de fumadores. A los 12 meses del trasplante (en comparación con 6 meses), aumentó la proporción de pacientes con hipertensión arterial y obesidad, persistiendo el resto de FR sin cambios. En el estudio univariado, tuvieron un efecto negativo sobre la supervivencia una mayor edad, ausencia de dislipemia antes del trasplante, diabetes (y su tratamiento con insulina), hiperuricemia, insuficiencia renal, indicación del TH, tratamiento con ciclosporina o inmunosupresión con esteroides. En el estudio multivariado fueron FR: mayor edad, insuficiencia renal, tratamiento con insulina e indicación del TH (peor pronóstico: cirrosis por virus C, hepatocarcinoma, retrasplante e insuficiencia hepática aguda grave; mejor pronóstico: cirrosis por virus B).
Conclusiones: Tras el TH se produce un aumento del riesgo cardiovascular a los 6 meses, que persiste aumentado a los 12 meses. Unicamente la insuficiencia renal y la diabetes en tratamiento con insulina (además de la edad y la indicación del TH) suponen un aumento del riesgo de mortalidad en el primer año.
EVALUACION DE UN MODELO PREDICTIVO MEDIANTE RED NEURONAL PARA EL FRACASO PRECOZ DEL TRASPLANTE HEPATICO
V. Ibáñez Pradas, E. Pareja Ibars, J.J. Vila Carbó, A. Serrano López, S. Pérez Hoyos, J. Mir Pallardó
Hospital Universitario La Fe. Valencia.
Objetivos: El uso de modelos predictivos fiables puede ayudar a una mejor asignación de los injertos hepáticos y a mejorar la supervivencia de los pacientes. Tradicionalmente se han generado mediante modelos multivariantes lineales como la regresión logística o el modelo de riesgos proporcionales de Cox. En los últimos años, modelos no lineales como las redes neuronales han mostrado una mayor robustez en comparación con los modelos clásicos. El objetivo de este trabajo es evaluar el rendimiento diagnóstico de un modelo predictivo para el fracaso precoz del trasplante hepático obtenido mediante regresión logística (RL) en comparación con un modelo obtenido mediante redes neuronales (RN).
Material y métodos: Los modelos se generaron a partir de los registros de 701 trasplantes realizados entre agosto de 1997 y agosto de 2004, Se consideraron como criterios de exclusión el trasplante de más de un órgano y una edad del receptor inferior a 14 años. Se consideró como resultado la muerte o el retrasplante en los primeros 90 días postrasplante. Con objeto de obtener modelos prácticos en la clínica se utilizaron variables de fácil acceso y que no precisaran determinaciones especiales. Por parte del donante: edad, sexo, causa de la muerte, pH, natremia, uso de vasopresores y días en UCI. Por parte del receptor: edad, sexo, causa del trasplante, estadio unos, bilirrubina, creatinina, índice de Child-Pugh. Como variables peroperatorias: tiempos de isquemia fría y caliente y consumo de concentrado de hematíes durante la cirugía.
Resultados: Inicialmente se elaboraron mediante RL dos modelos: 1) utilizando todas las variables y 2) utilizando sólo variables preoperatorias. Esta última opción, aunque a priori es más interesante en la práctica, produjo un modelo con menor poder discriminatorio, con un área bajo la curva ROC del 69,7% frente al 75,5% obtenido utilizando todas las variables. Cuando el modelo se generó mediante RN, la curva ROC obtenida utilizando sólo variables pretrasplante fue del 91% (sensibilidad 0,79; especificidad 0,91; cociente de verosimilitud positivo 8,4; cociente de verosimilitud negativo 0,23). Este modelo se encuentra actualmente en fase de validación utilizando los datos de los trasplantes realizados a partir de agosto de 2004. Con los datos disponibles hasta este momento (sobre 102 trasplantes, datos preliminares) el modelo muestra un 82% de clasificaciones correctas.
Conclusiones: El modelo obtenido mediante RN ofrece un mayor rendimiento diagnóstico frente a los obtenidos mediante RL, incluso cuando se pierde información al suprimir variables como el tiempo de isquemia. Aunque los resultados hasta el momento son esperanzadores, la obtención de este modelo no constituye un fin en sí mismo y sólo tiene sentido si es capaz de modificar la actuación en la clínica. Los resultados de la fase de validación y la utilización del modelo en combinación con un análisis de decisión decidirán si el modelo es aplicable en la práctica.
EVOLUCION TRAS EL TRASPLANTE HEPATICO EN PACIENTES CON HEPATOCARCINOMA NO INCIDENTAL. CRITERIOS CUN VERSUS CRITERIOS DE MILAN
J.I. Herrero, R. Armendáriz, B. Sangro, J. Quiroga, M. Iñarrairaegui, F. Pardo, F. Rotellar y J. Prieto
Unidad de Hepatología y Servicio de Cirugía General. Clínica Universitaria. Pamplona.
En los pacientes con HCC, los criterios de Milán (nódulo único menor de 5 cm o 2-3 nódulos menores de 3 cm) se consideran el límite máximo para indicar el TH en la mayoría de los centros, pero análisis recientes sugieren que estos límites podrían sobrepasarse sin lastrar los resultados del TH.
Objetivo: Estudiar si los resultados del TH en pacientes con HCC son peores cuando se sobrepasan ligeramente los criterios de Milán.
Pacientes y métodos: A lo largo de 13 años, se han trasplantado 62 pacientes con HCC no incidentales en base a los siguientes criterios (criterios CUN): nódulo único menor de 6 cm o 2-3 nódulos menores de 5 cm. Se han excluido 2 pacientes con recidiva tumoral cutánea (siembra por biopsia tumoral pre-TH). Se ha estudiado el riesgo de recidiva tumoral y la supervivencia libre de recidiva de acuerdo al cumplimiento de los criterios de Milán y de los criterios CUN.
Resultados: De acuerdo con los estudios radiológicos previos al TH, 18 pacientes (30%) tenían un estadio tumoral que superaba los criterios de Milán. Tuvieron recidiva tumoral tras el TH 3/42 (7%) de los pacientes que cumplían los criterios de Milán en el estudio pre-TH y 2/18 (11%) de los pacientes que los superaban (NS). La supervivencia libre de recidiva 1, 3, y 5 años después del TH fue de 88%, 77% y 77% para los pacientes que cumplían los criterios de Milán y 94%, 77% y 77% para los que los superaban (NS). De acuerdo con el estudio patológico de la pieza de hepatectomía, 43 pacientes cumplían los criterios de Milán, 6 los superaban pero cumplían los criterios CUN y 11 superaban los criterios CUN. Se produjo recidiva tumoral tras el TH en 1/43 (2%) de los pacientes que cumplían los criterios de Milán, 0/6 (0%) en los que superaban los criterios de Milán pero cumplían los criterios CUN y en 4/11 (36%) de los que superaban los criterios CUN (P = 0,001).
Conclusión: Los criterios expandidos que se proponen para el TH en pacientes con HCC (nódulo único de hasta 6 cm o 2-3 nódulos de hasta 5 cm) podrían sustituir a los criterios de Milán, sin un empeoramiento de los resultados.
IMPACTO DE LA REALIZACION DE UN SHUNT PORTOCAVA TEMPORAL DURANTE EL PROCEDIMIENTO DEL TRASPLANTE HEPATICO
M.A. Suárez Muñoz, J. Santoyo Santoyo, J.L. Fernández Aguilar, J.A. Pérez Daga, B. Sánchez Pérez, M. Ruiz López y A. González Sánchez
Hospital Regional Universitario Carlos Haya. Málaga.
Introducción: La realización de un shunt portocava temporal durante el procedimiento del trasplante hepático fue inicialmente descrito por Tzakis (1994), Cherqui (1994) y Belghiti (1995) para el caso de pacientes con hepatitis fulminante con ausencia de una adecuada circulación colateral, permitiendo mejor control hemodinámico así como una mejor preservación de la función renal. Sin embargo su empleo rutinario en el caso de pacientes cirróticos no es práctica habitual dentro de los grupos de trasplante hepático. En nuestro centro, desde el trasplante número 153 (tercer año de experiencia) se introdujo el shunt portocava temporal como gesto técnico habitual del procedimiento quirúrgico.
Objetivo: Presentar las diferencias clínicas encontradas en una serie de pacientes trasplantados hepáticos en relación con la realización de un shunt portocava temporal peroperatorio.
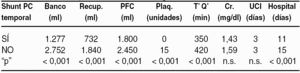
Material y métodos: En el período comprendido entre marzo de 1997 y octubre de 2005 hemos realizado en nuestro centro 376 trasplantes hepáticos en 359 pacientes. Para el presente estudio han sido descartados aquellos pacientes cuyo hígado no era cirrótico en el momento del trasplante (9 hepatitis fulminantes, 1 colangiocarcinoma central) y los retrasplantes (17 casos). De este modo hemos realizado un análisis retrospectivo de 349 trasplantes, divididos en dos grupos: trasplantes con shunt portocava temporal (A: 160 casos), y trasplantes sin shunt portocava temporal (B: 189 casos). Las variables dependientes consideradas han sido: 1) consumo de hemoderivados (hematíes de banco, hematíes de recuperador, plasma fresco congelado PFC-, plaquetas); 2) función renal (valor máximo de creatinina en el postoperatorio inmediato); 3) tiempo quirúrgico (T'Q') del trasplante; 4) estancia en UCI; 5) estancia hospitalaria.
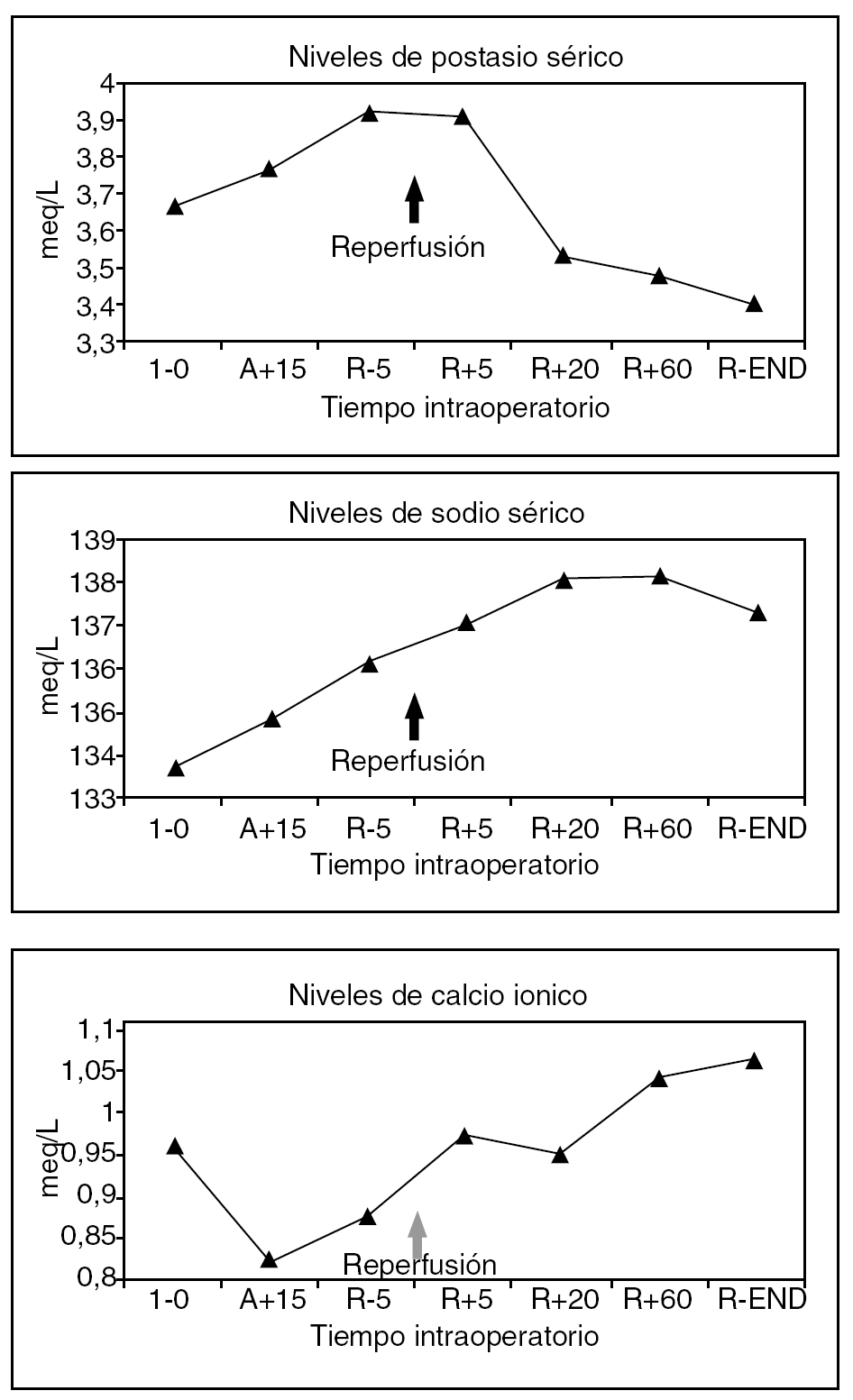
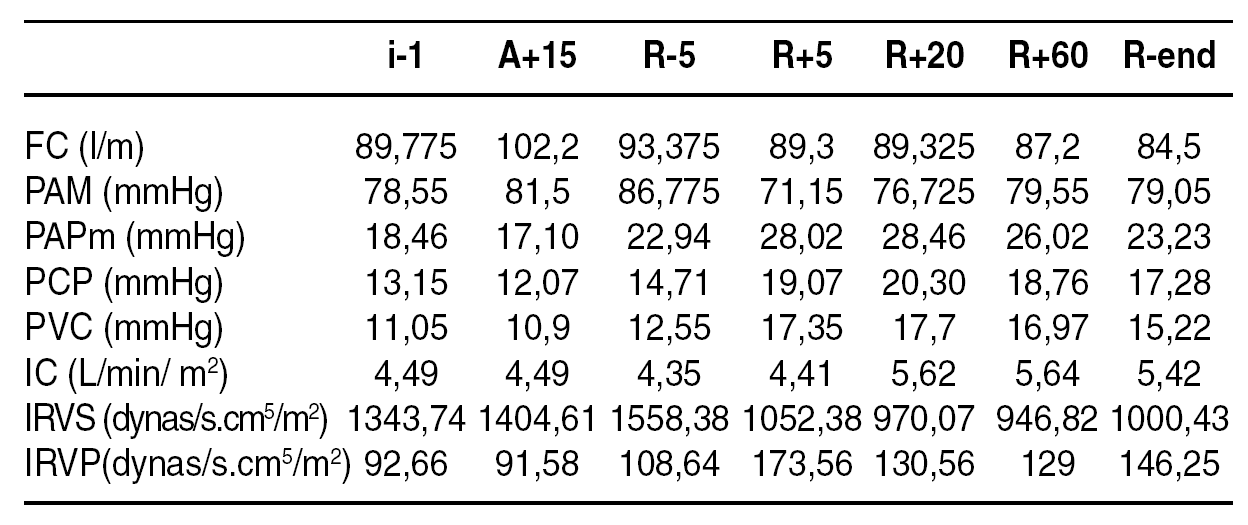
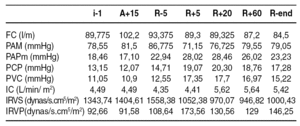
Resultados: se presentan en la siguiente tabla (medianas)
Conclusiones: la realización de un shunt portocava temporal durante el procedimiento del trasplante hepático condiciona una mejor hemostasia y permite una significativa reducción del consumo de hemoderivados. El tiempo quirúrgico se acorta, y todo ello redunda en una disminución de la estancia hospitalaria del paciente.
LA BIOPSIA HEPATICA PUEDE INFRAESTIMAR EL GRADO DE LESION HISTOLOGICA EN LA HEPATITIS C RECURRENTE TRAS EL TRASPLANTE HEPATICO. PAPEL DE LA MEDICION DEL GRADIENTE DE PRESION VENOSA HEPATICA
O. Nogales Rincón, C. Ripoll Noiseaux, D. Rincón Rodríguez, M. Salcedo Plaza, C. Sanz García, M. Catalina Rodríguez, O. Lo Iacono, O. Núñez Martínez, A. Matilla Peña, C. García-Monzón, G. Clemente Ricote y R. Bañares Cañizares
Unidad Trasplante Hepático. Hospital General Universitario Gregorio Marañón. Madrid.
Introducción: La hepatitis C grave después de trasplante hepático (TH) se define por la presencia de fibrosis avanzada en la biopsia hepática o por la aparición de manifestaciones clínicas de enfermedad hepática avanzada. El gradiente de presión venosa hepática (GPVH) puede ser un indicador más preciso de lesión hepática por el carácter dinámico de su medición y porque representa los cambios de un área más amplia de parénquima.
Objetivo: Determinar la posible influencia del GPVH en la evaluación del grado de lesión hepática en la hepatitis C recurrente después de TH y evaluar la historia natural de la hipertensión portal después de la reinfección del injerto hepático.
Pacientes y métodos: Cincuenta y dos pacientes recibieron mediciones repetidas del GPVH después de TH (mediana entre TH y primer estudio hemodinámico 10,8 (rango: 1-130) meses). Se obtuvo por vía transyugular o percutánea una biopsia hepática simultáneamente o en un período máximo de quince días antes o después de la medición del GPVH en 42 casos. El grado de fibrosis hepática se evaluó de acuerdo a la clasificación METAVIR y fue evaluado sin conocimiento de los valores del GPVH.
Resultados: Veintisiete pacientes (53%) presentaron hipertensión portal grave (GPVH ≥ 10 mmHg). La probabilidad acumulada de presentar hipertensión portal grave fue de 11%, 35% y 45% a uno, dos y tres años respectivamente. En 23 pacientes con hipertensión portal grave (GPVH medio 15,2 [5,1] mmHg) se disponía de una biopsia hepática simultánea; en 11 casos (47,8%) la biopsia presentaba un grado de fibrosis inferior a 3.
En 4 casos (GPVH medio 11 [1,4] mmHg), no existía fibrosis en la biopsia. Trece pacientes (56,5%) presentaban manifestaciones clínicas de hipertensión portal. La complicación más frecuente fue la ascitis (10 casos; 43,5%). El GPVH fue significativamente mayor en los pacientes con manifestaciones clínicas de hipertensión portal (17,2 [5,7] mmHg vs 12,6 [2,9] mmHg; p = 0,02). Cuatro pacientes sin fibrosis avanzada (estadio 0-2) presentaron manifestaciones clínicas de hipertensión portal grave (3 ascitis, una hemorragia por varices).
Conclusión: La biopsia hepática puede infraestimar el grado de lesión hepática en la hepatitis C recurrente después de trasplante, siendo posible la aparición de manifestaciones clínicas de hipertensión portal en ausencia de fibrosis avanzada. La medida del GPVH puede contribuir a la evaluación de la gravedad de la hepatitis C recurrente.
LA CONVERSION A CICLOSPORINA UNA VEZ AL DIA ES FACTIBLE SIN RIESGO DE RECHAZO DEL INJERTO Y PUEDE MEJORAR LA FUNCION RENAL Y LA PRESION SANGUINEA: RESULTADOS DEL ESTUDIO MULTICÉNTRICO NEWROAD
A. Otero, S. Lynch, U. Cillo, F. Villamil, L. Fischer, B. Nashan, S. Pollard, L. de Carlis, K. Peltekian y G. Levy, por el grupo de estudio Newroad
Hospital Juan Canalejo. A Coruña.
Objetivos: El uso de inhibidores de la calcineurina está limitado por el riesgo de toxicidad a largo plazo. Los resultados de un único centro sugirieron que ciclosporina para microemulsión (CsA-ME, Sandimmum Neoral®) puede ser administrada una vez al día (OD) con mejoría de la función renal y la presión sanguínea. El estudio multicéntrico NEWROAD analizó si la conversión de CsA-ME dos veces al día (BID) a CsA-ME una vez al día (OD) en pacientes con trasplante hepático en fase de mantenimiento era factible sin aumentar el riesgo de rechazo, y si mejoraría la función renal, la presión sanguínea, y los niveles lipídicos o glucémicos.
Material y métodos: Sesenta pacientes receptores de trasplante hepático como mínimo 6 meses antes de su inclusión en el estudio, en tratamiento con CsA-ME (dosis media: 2 mg/kg/día) y con deterioro de la función renal y/o hipertensión y/o hiperlipidemia y/o diabetes, fueron estratificados según su tasa de filtración glomerular (TFG) y aleatorizados a 3 brazos paralelos: CsA-ME BID manteniendo la misma dosis y rangos objetivo de C2 (BD control, n = 14); conversión a CsA-ME OD manteniendo la misma dosis diaria previa (OD igual, n = 24); conversión a CsA-ME OD con una reducción de C2 del 25-35% (OD reducido, n = 22). La TFG, la presión sanguínea, la glucosa y los lípidos plasmáticos fueron monitorizados antes y después de la conversión (semanalmente durante 5 semanas y quincenalmente durante 3 meses). La presión sanguínea ambulatoria fue medida pre- y 3 meses post-conversión.
Resultados: Cuatro pacientes padecieron un episodio de rechazo agudo confirmado por biopsia, 1 en el grupo BID, 1 en el grupo OD igual, y 2 en el grupo OD reducido (n.s.). No hubo muertes ni pérdidas de injerto. Se observó una tendencia a una menor proporción de pacientes con deterioro de la función renal (reducción superior al 10% en la TFG a los 3 meses con respecto a la inicial) en los grupos OD (BID: 35,7%; OD igual: 12,5%; OD reducido: 9,1%, BD vs OD reducido p = 0,08). En el grupo OD reducido se apreció un descenso significativo en la presión sanguínea nocturna a los 3 meses post-conversión (-5 mmHg, p < 0,05). Dicho descenso no fue observado en los otros grupos. No hubo diferencias entre los valores lipídicos ni glucémicos basales y a los 3 meses, ni cambios en el tratamiento para la hipertensión, hiperlipidemia o diabetes.
Conclusiones: Estos resultados sugieren que, en pacientes con trasplante hepático en fase de mantenimiento que reciben ciclosporina para microemulsión, la administración una vez al día con o sin reducción de dosis es factible y segura, y puede implicar una mejoría en la función renal y la presión sanguínea. La evaluación a 6 meses post-conversión permitirá verificar estos datos.
LA EVOLUCION DE LOS PACIENTES TRASPLANTADOS HEPATICOS POR VHC ES INDEPENDIENTE DEL INHIBIDOR DE LA CALCINEURINA UTILIZADO: RESULTADOS DE UN METAANALISIS
M. Berenguer1, A. Royuela2, J. Zamora2 y C. López-Palafox3
1Servicio de Gastroenterología. H. U. La Fe. Valencia. 2Departamento Médico. Astellas Pharma, S.A. 3Unidad de Bioestadística Clínica. H.Ramón y Cajal. Madrid.
Existe controversia sobre la existencia de diferencias evolutivas en los pacientes trasplantados hepáticos por infección por el virus de la hepatitis C (VHC) en función del inhibidor de la calcineurina empleado. Hemos realizado una revisión sistemática de la literatura y un meta-análisis posterior evaluando tacrolimus (Tac) frente a ciclosporina A (CsA) como inmunosupresores de base en pacientes con trasplante hepático por VHC.
Diseño: Se incluyeron estudios prospectivos, aleatorizados y controlados, independientemente, del estatus y del idioma de publicación. La inmunosupresión debía consistir en Tac versus CsA (en cualquier formulación), independientemente de las dosis y de la terapia inmunosupresora coadyuvante empleada. De los estudios incluidos, se extrajeron datos del subgrupo de pacientes con trasplante hepático por VHC, independientemente de que el estudio estuviera diseñado específicamente para pacientes con esta patología. Dada la ausencia de heterogeneidad, para el análisis estadístico se utilizó un modelo de efectos fijos para la obtención del promedio ponderado de los Riesgos Relativos (RR) de diferentes outcomes.
Estrategia de búsqueda: Se realizó una búsqueda electrónica en la Cochrane Library, The Cochrane Hepato-Biliary Group CTR, EMBASE, MEDLINE, Biological Abstracts, CENTRAL, DARE y STAR Database. Además, se realizó una búsqueda manual en las revistas con mayor probabilidad de incluir ensayos clínicos relevantes del período 1993-2005.
Resultados: Cinco artículos (366 pacientes) cumplieron los criterios de inclusión. No hallamos diferencias significativas entre el tratamiento con Tac versus CsA con respecto a la mortalidad (p = 0,11; RR = 0,72 IC 95% 0,49-1,08), la pérdida del injerto (p = 0,37; RR = 0,86 IC 95% 0,61-1,21), la incidencia de rechazo agudo probado por biopsia (p = 0,65; RR = 0,91 IC 95% 0,61, 1,36). No hubo tampoco diferencias para los resultados de rechazo agudo corticorresistente, recurrencia de la infección por VHC, el cambio en los niveles basales de ARN-VHC, la presencia de fibrosis severa al año y la incidencia de hepatitis colestásica fibrosante, aunque para estos resultados no se obtuvo información de suficientes estudios como para la realización de un meta-análisis. La tasa de conversión al inhibidor de la calcineurina alternativo fue significativamente mayor con CsA que con TAC en un estudio (p = 0,03).
Conclusión: En virtud de los ensayos clínicos prospectivos y aleatorizados incluidos en la revisión, la evolución de los pacientes trasplantados hepáticos por VHC no ha resultado diferente según el inhibidor de la calcineurina empleado.
LA INYECCION PERCUTANEA DE ETANOL INDUCE NECROSIS TUMORAL SIGNIFICATIVA COMO TRATAMIENTO ADYUVANTE DEL CARCINOMA HEPATOCELULAR EN LISTA
DE ESPERA DE TRASPLANTE HEPATICO: RESULTADOS FINALES DE UN ESTUDIO PROSPECTIVO
J. Fernández, E. Molina, M. Bustamante, J. Martinez, S. Tome, E. Otero, F. Rodriguez-Segade, R. Conde, I. Abdulkader, J. Corteza y E. Varo
Hospital Clinico Universitario. Santiago de Compostela.
Introduccion: El trasplante hepático (TH) constituye la alternativa más eficiente en el tratamiento del carcinoma hepatocelular (CHC) en términos de supervivencia y tasa de recurrencia cuando se aplican criterios restrictivos de selección. Desafortunadamente, el incremento actual del tiempo de permanencia en lista de espera puede permitir la progresión tumoral. Por este motivo, es necesario desarrollar tratamientos antitumorales que impidan o retrasen la progresión del CHC.
Objetivo: Evaluar la eficacia de la inyección percutánea de etanol (IPE) como tratamiento adyuvante del CHC en lista de espera para TH.
Métodos: Durante un período de 60 meses, 34 pacientes (27 varones, edad media 58,5 ± 6,9 años, rango 41-67) con CHC en lista de espera para TH fueron sometidos a IPE. La etiología de la cirrosis fue alcohólica en 14 pacientes (41,2%), infección por VHC en 11, infección por VHB en 4, hemocromatosis en 2 y criptogénica en 3 pacientes. La mediana de puntuación de Child-Pugh pre-tratamiento fue de 6 puntos. El CHC era único en 30 pacientes (88,2%). El diámetro tumoral medio fue de 31,6 ± 11,8 mm. La AFP basal fue de 40,2 ± 177,4 ng/mL (rango 1-1.042). El estadio tumoral según la clasificación TNM modificada fue T1 en 3, T2 en 27 y T3 en 4 casos. La IPE fue realizada bajo control ecográfico por medio de agujas 20-22G en régimen de ingreso hospitalario. Fueron tratados un total de 39 nódulos, con una media de 3 ± 1,8 sesiones y un volumen medio de alcohol inyectado de 38,4 ± 27,5 mL por lesión. Tras el TH, el hígado fue examinado mediante cortes seriados de 0,5 mm de grosor. La respuesta local fue definida como porcentaje de necrosis respecto al volumen tumoral total. Variables histológicas adicionales fueron la presencia de nódulos satélites y a distancia, invasión vascular, presencia de cápsula tumoral y grado de diferenciación.
Resultados: Durante el seguimiento, 5 pacientes fueron excluidos de la lista de espera debido a progresión tumoral (2), exitus no relacionada con el tumor (2) y deterioro del PST (1). Los restantes 29 pacientes fueron trasplantados tras un intervalo IPE-TH de 227 ± 166,8 días. El análisis histológico del hígado explantado mostró necrosis completa (100%) en 17 nódulos (50%), necrosis subtotal (> 80%) en 7 (21%), necrosis parcial (< 80%) en 9 (26%), y ausencia de necrosis en 1 nódulo (3%). Los tumores de pequeño tamaño (≥ 35 mm) y bien diferenciados presentaron mayor frecuencia de necrosis total o subtotal (p = 0,031 y p = 0,047, respectivamente). Siete pacientes presentaron nódulos adicionales de CHC previamente no detectados. En 2 nódulos se observó invasión vascular microscópica. No se observó diseminación neoplásica en el trayecto de la aguja durante el trasplante ni en el hígado explantado. Sólo un enfermo (3,4%) presentó recurrencia tumoral post-trasplante. La supervivencia global, por intención de tratar, fue del 85,3%, 72,5% y 72,5% a 1,3 y 5 años, respectivamente. Las supervivencias respectivas a 1, 3 y 5 años de los sujetos trasplantados fueron de 93,1%, 85,4% y 85,4% (p = 0,0000 respecto a los enfermos no trasplantados).
Conclusiones: La IPE induce necrosis tumoral significativa en el CHC en lista de espera para TH, sobre todo en nódulos menores de 35 mm de diámetro y bien diferenciados.
LINFOMA EN EL PACIENTE CON TRASPLANTE HEPATICO: ANALISIS DE 76 CASOS
V. Cuervas-Mons, A. Noblezas, C. Jiménez, I. Herrero, R. Charco, F. Suarez, M.A. Gomez, M. Prieto, E. Fraga, M. Salcedo, P. Ramirez, C. Ramos, M. Rodríguez, J. Marti, R. Bañares, A. Bernardos, V. Sanchez Turrion, M. de la Mata y J.L. Fernandez Aguilar
Unidad de Trasplante Hepático. Hospital Puerta de Hierro. Madrid.
Objetivo: El objetivo del estudio fue analizar la incidencia, extirpe histológica, características clínicas y evolutivas de los linfomas que aparecen en los pacientes a los que se les realiza trasplante hepático.
Pacientes y métodos: Análisis de la base electrónica del registro multicéntrico de tumores de novo en pacientes con trasplante hepático
Resultados: De los 516 tumores malignos incluidos en el registro de tumores de novo en trasplante hepático aparecidos en 6.564 pacientes trasplantados en el período 1986-2002 se detectaron 76 pacientes (73,3% varones, edad media 52 años ± 10,7) con linfoma (incidencia 1,16%). Los linfomas constituyeron el 15,2% de los tumores del registro, siendo los segundos en frecuencia después de los tumores de piel. La enfermedad que motivo el trasplante hepático fue cirrosis por virus C (33,3%), cirrosis alcohólica (31,76%), hepatocarcinoma (10%) y otras (25%). El intervalo de tiempo entre el trasplante y el diagnóstico del linfoma fue 35,5 ± años (mediana 17,2 meses, valores extremos 1,3-170). Sesenta y cuatro de los linfomas eran de células B (98,6%)), en su mayoría tipo no Hodgkin (92,1%). La localización más frecuente fue ganglionar (37%, retroperitoneal), seguido del injerto hepático (25%). Otras localizaciones fueron pulmones (7%), aparato digestivo (7%) y sistema nervioso central (7%). El 50% tenían un estadio IV en el momento del diagnóstico. El 20% recibió tratamiento quirúrgico, el 10% radioterapia y el 70% quimioterapia con o sin modificación de la inmunosupresión. Después de un seguimiento medio desde el diagnóstico de 24,09 ± meses, el 64,6% de los pacientes habían fallecido, fundamentalmente por el tumor. La supervivencia media desde el diagnóstico del tumor fue de 14 meses, observándose mayor mortalidad en los pacientes con linfoma trasplantados después del año 1997 (78% de mortalidad a los 5 años) que en los trasplantados antes de 1997 (68% mortalidad a los 5 años) (NS). En los pacientes en los que modificó o interrumpió la inmunosupresión la supervivencia fue mayor (43%) que en los que no (7%). Los linfomas del injerto aparecieron más precozmente (media 7 meses) tenían menor incidencia de infección por virus C (11%) y menor mortalidad (50%) que los linfomas que afectaban a otras localizaciones (38,5 meses; 36,4% respectivamente).
Conclusiones: La incidencia de linfoma en el registro español es similar a la descrita en la literatura, su pronóstico es muy malo y no parece haber mejorado en los últimos años.
LOS PACIENTES ACEPTADOS PARA TRASPLANTE HEPATICO CON INFECCION POR EL VIRUS DE LA INMUNODEFICIENCIA HUMANA PRESENTAN UNA MORTALIDAD SUPERIOR POR INTENCION DE TRATAMIENTO
C. Sanz García, M. Salcedo Plaza, D. Rincón Rodríguez, P. Miralles Martín, J. Berenguer Berenguer, O. Nogales Rincón, I. Yepes Barreto, A.M. Matilla Peña, O. Núñez Martínez y R. Bañares Cañizares
Hospital General Universitario Gregorio Marañón. Madrid.
Introducción: El trasplante hepático (TH) es una opción terapéutica para la cirrosis descompensada en pacientes con infección por VIH en tratamiento antirretroviral de gran actividad, con una supervivencia a corto plazo similar a la de los pacientes no infectados. Sin embargo, la coinfección con VIH es un factor predictivo independiente de menor supervivencia en pacientes con cirrosis por virus C, lo que puede suponer una menor aplicabilidad del trasplante de los pacientes incluidos en lista.
Objetivos: Comparar la supervivencia por intención de tratar (desde el momento de la inclusión en lista de espera) de los pacientes portadores de una hepatopatía avanzada con y sin infección por el VIH.
Material y métodos: Se analizaron todos los pacientes evaluados para TH desde enero de 2002 hasta octubre de 2005 (n = 306) de los que procede la cohorte de los pacientes finalmente incluidos en lista de trasplante hepático desde enero del 2002 (fecha de inicio del programa de TH en pacientes con infección por el VIH) hasta octubre del 2005 (n = 200). La variable principal del estudio fue la supervivencia por intención de tratamiento. La variable de interés fue la presencia o no de infección por el VIH. Se analizaron la proporción de pacientes incluidos en lista en ambos grupos, sus características basales, las causas de no inclusión en lista de TH y las de muerte.
Resultados: Durante el período de estudio se evaluaron 28 pacientes con infección VIH (9,1%) y 278 sin ella (90,8%). No hubo diferencias en la proporción de pacientes aceptados para trasplante en ambos grupos (53,6% vs 66,5% p = 0,211). La edad de los pacientes VIH fue inferior [41,5 años (4,8) vs 52,4 años (9,3); p = 0,021]. No hubo diferencias en cuanto a la puntuación MELD [16,13 (4,7) vs 17,2 (6,6); p = 0,35] o el grado de Child (A: 6,7%, B: 40%, C: 53,3% vs A: 14,9%, B: 46%, C: 39,1%; p = 0,48). La indicación de trasplante fue asimismo similar (cirrosis 80% y hepatocarcinoma 20% vs cirrosis 61,1%, hepatocarcinoma 30,3% y otras causas 8,6%; p = 0,274). No hubo diferencias en cuanto a edad del donante, tiempo de isquemia, duración de la cirugía o protocolo de inmunosupresión. Fallecieron en lista de trasplante o fueron excluidos de la lista 8 pacientes (53,3%) VIH frente a 12 (6,5%) no VIH (p = 0,000). Las causas de exclusión en el grupo VIH fueron: éxitus en lista de espera por complicaciones de hepatopatía (5), progresión de hepatocarcinoma que excede los límites de la indicación de TH (1), dificultades anatómicas intraoperatorias (1) y mejoría (1). La probabilidad de supervivencia por intención de tratamiento fue significativamente inferior en los pacientes VIH + [0,68, 0,45, 0,30, vs 0,91, 0,85, 0,79 a los 6, 12 y 24 meses, respectivamente; log-rank 15,7, p = 0,0001, HR 4,6 IC 95% (2,0-10,4)].
Conclusiones: A pesar de que el TH es una opción de tratamiento para los pacientes con infección VIH y hepatopatía crónica descompensada con o sin hepatocarcinoma, la mortalidad por intención de tratamiento de este grupo de pacientes, parece ser mayor que la de los no infectados.
RESULTADOS DE UN REGISTRO DE TUMORES DE NOVO DESPUÉS DEL TRASPLANTE HEPATICO (RTNTH) EN POBLACION ADULTA ESPAÑOLA
V. Cuervas-Mons, C. Jiménez, I. Herrero, R. Charco, F. Suarez, Ma. Gomez, M. Prieto, E. Fraga, M. Salcedo, P. Ramirez, F. Casafont, C. Ramos y M. Rodriguez en Representacion del RTNTH
Hospital Universitario Puerta de Hierro. Madrid.
El objetivo del trabajo fue estudiar la incidencia, tipo de tumor, factores de riesgo y evolución de los tumores malignos de novo después del TH, en población adulta en España.
Pacientes y métodos: Estudio prospectivo, multicéntrico, de los tumores malignos de novo después del TH desde enero de 1986-hasta diciembre de 2003, Se utilizaron como controles los pacientes que no desarrollaron tumor después del TH y que fueron trasplantados inmediatamente antes o después del caso.
Resultados: Después de un seguimiento medio post-TH de 30,4 meses (SD 24,3), 451 pacientes (78,7% varones) (incidencia 6,33%) desarrollaron 492 tumores malignos de novo. La enfermedad que indicó el TH fue cirrosis (Ci) alcohólica 46,8%; Ci. virus C 22,1%;Ci. virus B 5,3%; hepatocarcinoma 8,2%; Ci. colestáticas 6,8%; metabolopatías 3,8% y otras 7,0%. Los tumores más frecuentes fueron cáncer (Ca.) no melanótico de piel (31,5%); enfermedad linfoproliferativa postrasplante (PTLD) (14,2%); Ca. pulmón (10,2%); Ca. epidermoide boca/lengua (6,3%); adenoCa. vejiga/uréter (5,9%); Ca. epidermoide laringe (5,5%); adenoCa. cólon/recto (3,7%); sarcoma de Kaposi (3%); adenoCa. estómago (2,85%); Ca.esófago (2,6%); adenoCa. riñón (2,2%); adenoCa. mama (2,2%); próstata (1,83%); tumores hematológicos (1,8%); páncreas (1,2%); metástasis de origen desconocido (1,2%); cérvix uterino (1%); SNC (1%); hígado (0,8%); amígdala (0,8%); endometrio (0,8%); intestino delgado (0,8%) y ovario (0,4%). La edad de los pacientes (años) en el momento del diagnóstico del tumor fue de 57 (DT 10; IC para la media al 95% 56,07-57,98), sin diferencias entre los distintos tipos de tumor. La mediana de tiempo (meses) entre el trasplante y el diagnóstico del tumor fue 38 (media 46,18; DT 37,58; intervalo 1-199), sin diferencias significativas entre los distintos tipos de tumor. Se observaron dos patrones de presentación temporal de los tumores: precoces (< 2 años, 63% de los PTLD y 75% de los Kaposi) y tardíos (> 5 años del trasplante) (42,7% de los adenoCa y 47% de los Ca. de piel) p = 0,001, El riesgo de desarrollar un tumor aumentó con el tiempo de seguimiento después del TH. Los tumores fueron más frecuentes en hombres (p < 0,01), en mayores de 50 años (p = 0,032), en pacientes con Ci. etílica (p < 0,01), con consumo activo o pasado de tabaco (p < 0,0001) y alcohol (p < 0,025), o con utilización de azatioprina después del primer año del TH (p < 0,001). La utilización de micofenolato mofetil al año y a los 2 años del TH protegió contra en el desarrollo de neoplasia (RR 0,741; intervalo de confianza al 95% 0,615-0,892) La supervivencia actuarial desde el diagnóstico del tumor fue 70% a los 5 años y 53% a los 10 años (mediana de supervivencia 11 años). La causa de muerte estuvo relacionada con el tumor en el 88% de los casos. La supervivencia de los pacientes que desarrollaron tumor fue significativamente que la de los controles (p < 0,001). La supervivencia tras PTLD (90%, 78%, 52%, 44%, a 1, 3,5 10 años, respectivamente), adenoCa y Ca.epidermoides, fue mayor que tras sarcoma de Kaposi (52%,48%, 48%, 28%, respectivamente), pero significativamente menor que tras Ca.piel (97%, 95%, 88% y 78%, respectivamente; p < 0,001).
Conclusiones: El sexo masculino, la etiología etílica de la cirrosis, el consumo de tabaco, la edad mayor de 50 años y la utilización prolongada de azatioprina identifica un subgrupo de pacientes de alto riesgo de desarrollar una neoplasia maligna de novo después del trasplante, grupo en el que debiera extremarse la vigilancia.
RESULTADOS DEL TRASPLANTE HEPATICO POR HEPATOCARCINOMA
A. Escartín, I. Bilbao, S. Grau, C. Vargas, L. Bueno y J. Balsells
Unidad Trasplante Hepatico. Hospital Vall d´Hebron. Barcelona.
Introducción: El trasplante hepático (TH) por hepatocarcinoma (HC) debería ser aceptado si, con una adecuada selección de los pacientes, los resultados fueran similares a los obtenidos en pacientes trasplantados por patología benigna. El objeto de este trabajo es valorar los resultados obtenidos en función de los diversos factores de riesgo analizados.
Material y métodos: Estudio de la base de datos de nuestra unidad, recogida de forma prospectiva. Entre 1988 y 2005 hemos realizado 685 TH con seguimiento mínimo de un año, de los que 202 (29,4%) fueron HC. Hemos seleccionado los 195 realizados desde 1992, Para el estadiaje postrasplante usamos los estadios del Barcelona Clinic Liver Cancer: A (tumor único < 5 cm o 2-3 tumores < 3 cm); estadio B (tumor único > 5 cm o 2-3 tumores > 3 cm); C (afectación extrahepática o invasión vascular macroscópica). El estadio A coincide con los criterios de Milán descritos por Mazzaferro. Criterios expandidos son nódulo único de hasta 8 cm y hasta 5 nódulos de menos de 3 cm
Resultados: Edad media fue 59 ± 7 años, 74% varones. Hepatectomía previa por HC: 15 (7,7%), HCC incidental 27 (13,8%). Asociaban VHC+ (75%), VHB+ (7%), y alcohol el (16%). Estadio A: 146 (75%); estadio B: 37 (19%); Estadio C: 12 (6%). Criterio de Milán 151 (77,4%) y extendido 38 (19,5%). Tamaño tumoral 2,9 ± 1,4 cm, siendo 13 (6,7%) > 5 cm. Tumor único 104 (43%). Grado de diferenciación: buena 128 (66%), satelitosis: 44 (27%), invasión vascular microscópica 25 (12,8%). Recibieron tacrolimus 148 (75,9%) y ciclosporina 47 (24,1%). Se presentaron 26 (13,3%) recidivas, siendo más frecuente las sistémicas (11,4%) que las hepáticas (6%). Recidivaron 1l (7,5%) en estadio A, 5 (13,5%) en B y 10 (84%) en el C (p < 0,05). Todos los pacientes estadio C presentaban invasión vascular macroscópica no detectada (todos antes del año 2000) Los resultados en el estadio C (n = 11) fueron nefastos, con una supervivencia libre de enfermedad (SLE) a 1-5 años del 45%-0% y una supervivencia actuarial (SUP) a 1-5 años del 54%-22% (Log Rank = 0,001 respecto a A y B). Al excluir los pacientes estadio C, la SUP a 1-5-10 años fue 86%-69%-59% y la SLE 85%-64%-55%. Los resultados fueron los mismos al aplicar los criterios de Milan que los expandidos. Al analizar diversos factores que pudieran afectar negativamente a la supervivencia de estos pacientes y la recidiva neoplásica, presentaron LogRank < 0,05 la presencia de satelitosis y la invasión vascular microscópica, manteniendo la significación en el análisis multivariante.
Conclusiones: El trasplante hepático por HC en la actualidad ofrece una excelente supervivencia, con relativamente pocos pacientes falleciendo por recidiva. La mejora en la selección del receptor ha mejorado los resultados. En nuestra experiencia la supervivencia es igual al aplicar los criterios de Milán o los extendidos, siendo los principales factores de riesgo la presencia de invasión vascular y satelitosis. Este grupo de pacientes serán candidatos a seguimiento estricto e inmunosupresión "a medida".
RESULTADOS DEL TRATAMIENTO CON VALGANCICLOVIR ORAL NIÑOS CON TRASPLANTE HEPATICO CON INFECCION POR VIRUS DE EPSTEIN BARR
E. Frauca, M.C. Díaz, R. Díez, L. Hierro, G. Muñoz Bartolo, C. Camarena, A. de la Vega, M. Gámez, J. Murcia, M. Lopez Santamaría y P. Jara
Servicio de Hepatología y Trasplante. Hospital Infantil la Paz.
Existe riesgo de PTLD en niños con trasplante hepático (TH) infectados por virus de Epstein Barr (EBV). El riesgo es mayor con carga viral alta. El descenso de inmunosupresión y los antivirales son medidas posibles para el tratamiento. Valganciclovir (VGCV) tiene ventajas respecto a otros antivirales orales disponibles, su absorción es mejor, y es metabolizado a Ganciclovir, el fármaco más activo frente al virus.
Objetivos: Valorar la seguridad y eficacia de VGCV en niños con TH e infección por EBV.
Pacientes y métodos: 34 pacientes con TH realizado entre 1998-2003 recibieron VGCV por viremia EBV+.
Características: 41% trasplantados por atresia biliar, 17,6% por fallo hepático agudo y 17,6% por colestasis genéticas. La edad al trasplante fue (mediana):1,4 años (62% < 2 años); 73,5%(25/34) eran seronegativos EBV preTH. La infección EBV fue detectada como mediana al mes 8,5 post-TH (en los primeros 12 meses en el 73,5% de los niños) y causó entonces síntomas al 26,4%.
Situación previa al tratamiento: edad (mediana): 3,7 años. Tiempo postrasplante (mediana):24 meses, 73,5% recibían tacrolimus y 23,5% ciclosporina, 3% ningún anticalcineurínico. El 91% habían recibido un antiviral previo a VGCV (17 aciclovir oral, 14 ganciclovir i.v/oral). Sólo 8/34 tenían síntomas relacionados con la infección al comenzar VGCV (ORL 4, hepatitis 1, generales 2, linfoma 1). Había antecedente de PTLD, en remisión, en 3 casos. Se administró VGCV (dosis 520 mg/m2/12 horas) durante un mes (tratamiento corto) en 22 pacientes y/o tratamiento largo (hasta obtener DNA-EBV negativo) en 32 pacientes. Se analizó un período de 12 meses desde el inicio de VGCV.Se definió eficacia a la obtención de DNA-EBV(-) en sangre. Para el diagnóstico y seguimiento la determinación de DNA-EBV fue realizada mediante nested-PCR HERPLEX (Genómica).
Resultados:1) Tratamiento corto: Tras la finalización (0-3 meses después) se consiguió DNA-EBV negativo en 6/22 niños, 5 recibieron un 2º ciclo (respuesta en 1/5). Los 7 niños que obtuvieron respuesta recayeron en el seguimiento. 2) Tratamiento largo: Fue eficaz en 14/31(45%) tratados una media de 7,2 ± 3,8 meses; fue finalizado entonces y hubo respuesta mantenida en 58%(7/12) tras un seguimiento de 2 a 7 meses. La única diferencia significativa entre respondedores y no respondedores fue el tiempo desde el trasplante hasta el inicio de VGCV (34 vs 20 meses respectivamente, p = 0,02), sin que este hecho ser relacionara con un nivel menor de inmunosupresión. 3) Ninguno de los asintomáticos pre-VGCV desarrolló síntomas. En los 8 sintomáticos hubo desaparición de la afectación en 4, persistieron síntomas leves en 3, y progresaron en 1 (sospecha no confirmada de PTLD). 4) Toxicidad: No hubo efectos adversos severos atribuibles a VGCV. Durante el tratamiento no hubo modificaciones significativas en las cifras de hemoglobina, leucocitos, plaquetas ni creatinina. En el período estudiado de 12 meses hubo neutropenia transitoria en el 19% de los niños.
Conclusiones: Con tratamiento largo (media 7 meses) con VGCV un 45% de los pacientes negativizan el DNA-EBV en sangre, con respuesta mantenida en un 58%. No hubo ningún caso de PTLD confirmado.
REVERSIBILIDAD DE LAS COMPLICACIONES RENALES Y DE LOS FACTORES DE RIESGO CARDIOVASCULARES TRAS LA RETIRADA COMPLETA DE LA INMUNOSUPRESION EN LOS PACIENTES SOMETIDOS A TRASPLANTE HEPATICO
J.A. Pons Miñano, P. Ramirez, J.I. Rodriguez Barbosa, P. Cascales, A. Rios, L. Sanchez, C. Marin, F. Sanchez Bueno, R. Robles Campos y P. Parrilla
Hospital Universitario Virgen de la Arrixaca. Murcia.
Introducción: La introducción de los nuevos fármacos inmunosupresores ha disminuido de forma importante la incidencia de rechazo agudo y crónico en el trasplante hepático (TH). Sin embargo la toxicidad asociada a estos fármacos produce efectos secundarios importantes a largo plazo, aumentando la incidencia de insuficiencia renal y el riesgo cardiovascular. Algunos estudios han demostrado que es posible retirar los inmunosupresores en los pacientes con trasplante hepático y hasta ahora no se ha analizado de forma detallada su posible efecto beneficioso, y en particular las consecuencias sobre la función renal y los factores de riesgo cardiovascular. Hemos analizado si es posible la retirada completa de los inmunosupresores (IS) en pacientes con TH; 2: Analizar el impacto de dicha retirada sobre la función renal y los factores de riesgo cardiovascular.
Pacientes y métodos: Se estudiaron 20 pacientes tratados con ciclosporina (Cy) con o sin esteroides y azatioprina, a los que se inició la retirada de los IS de forma programada por sus efectos secundarios (n = 10), por aparición de tumores (n = 3) o infecciones víricas (n = 3), o que retiraron espontáneamente dichos fármacos (n = 4). Los 10 pacientes con toxicidad secundaria a los IS disminuyeron la Cy durante un período de un año hasta su retirada, con posterior eliminación de los esteroides y/o la azatioprina. A los seis pacientes con tumores o infecciones víricas se les retiró la inmunosupresión durante un mes, y los 4 pacientes que suspendieron la medicación espontáneamente, lo hicieron de forma brusca.
Resultados: En 8 pacientes (40%) fue posible la retirada completa de los IS sin aparición de rechazo tras un período de seguimiento de 61 ± 39 meses (rango, 10-132 meses). Seis pacientes (30%) presentaron rechazo agudo durante el período de descenso de la IS, que se resolvió reiniciando la Cy a los niveles basales en 4 casos, y convirtiendo a tacrolimus (Tac) en 2 casos. Solamente un paciente que retiró espontáneamente los IS desarrolló rechazo crónico inicial, permaneciendo estable con Tac. Seis pacientes (30%) con alteraciones de las transaminasas, presentaron en la histología hepática inflamación portal linfoplasmocitaria sin criterios de rechazo, resolviéndose la situación tras reiniciar la Cy a las dosis basales en 4 casos y tras conversión a Tac en 2 pacientes. En los pacientes tolerantes se encontraron diferencias significativas en el descenso de los niveles de creatinina (p < 0,0001), urea (p < 0,003), ácido úrico (p < 0,0001), glucosa (p < 0,02) y colesterol (p < 0,001), así como los niveles de tensión arterial diastólica (p < 0,001) y media (p < 0,02), comparando el antes y el después de la retirada.
Conclusiones: En los pacientes con TH es posible la retirada de la inmunosupresión en un porcentaje significativo de casos. El rechazo agudo que aparece en los pacientes con TH sometidos a retirada de los IS, suele ser leve y de fácil resolución reestableciendo las dosis de IS basales o convirtiendo a otro tipo de inmunosupresor. La retirada completa de inmunosupresores en el trasplante hepático mejora la función renal y disminuye los factores de riesgo cardiovascular.
TRASPLANTE HEPATICO EN PACIENTES VHC COINFECTADOS CON VIH
Escartin, Castells, Len, Dopazo, Lazaro, Bueno, López, Bilbao, Balsells
Hospital Vall d'Hebron. Barcelona.
El trasplante hepático en pacientes VHC coinfectados con VIH se realiza ya de forma rutinaria en muchos centros. Presentamos un estudio caso-control para evaluar los resultados comparando su evolución con la de pacientes sin VIH.
Material y métodos: Entre los años 2002-2005 se han realizado un total de 9 trasplantes en pacientes VHC coinfectados con VIH (rango 26-46 años, 7 varones). Los comparamos con un grupo control de los 18 pacientes VHC trasplantados antes y después de cada caso, de forma no urgente, con órgano completo y misma inmunosupresión (tacrolimus y micofenolato sin esteroides). Los rechazos se trataron con esteroides y la recidiva del VHC con interferon pegilado α-2 (1,5 µg/kg semanal) y ribavirina (400-800 mg día) durante 24 semanas.
Resultados: El grupo VIH fue más joven que el control, siendo el resto de características de donante, receptor y técnicas quirúrgicas similares. Las dosis y niveles de tacrolimus fueron similares. En los pacientes VIH el tratamiento antiretroviral se inició con mediana de 8 días (rango 4-28) tras el trasplante, siendo los fármacos más usados efavirenz, lamivudina y tenofovir. La viremia VIH se mantuvo negativa y el recuento de CD4 por debajo de 200/ml a lo largo de la evolución. La supervivencia actuarial a tres años fue del 89% and 94% en grupo HIV y control (p = ns). Se observó una mayor tendencia a presentar rechazo agudo en el grupo VIH (50% vs 25%, p = ns). Tras un seguimiento medio de 28 ± 15 y 24 ± 14 meses, 67% y 72% (p = ns) de pacientes presentaron recidiva de hepatitis VHC en grupo VIH y control respectivamente. La hepatitis aguda se presentó antes (media 2,3 vs 4,3 meses) y más colestásica (bilirrubina total media: 10,3 vs 2 mg/dl) en el grupo VIH. Seis (85,7%) HIV and 9 (60%) control recivieron tratamiento con peg-interferon y ribavirina, copn buena tolerancia. Al final del tratamiento, un paciente control presentó respuesta virológica y uno del grupo VIH respuesta virológica. Sostenida. Al final del período del estudio, la evolución de la recidiva por el VHC fue similar en ambos grupos, con todos los pacientes llevando una vida activa, el 45% con función hepática normal, 43% con una hepatitis crónica y un paciente en cada grupo con cirrosis compensada.
Conclusiones: Los resultados a corto y medio plazo del trasplante hepático en pacientes coinfectados por VIH y VHC son excelentes y similares a los pacientes trasplantados sin VIH.
UTILIDAD DE LA EXPRESION DE LOS GENES REGULADORES DEL CICLO CELULAR COMO PREDICTORES DE INVASION VASCULAR Y RECIDIVA TUMORAL EN PACIENTES INTERVENIDOS POR HEPATOCARCINOMA
L. Llado, E. Ramos, T. Serrano, R. Lastra, A. Rafecas, J. Torras, M. Miró, R. Memba, J. Figueras y J. Fabregat
Hospital de Bellvitge. Barcelona.
Objetivo: Los resultados del tratamiento quirúrgico del hepatocarcinoma podrían ser mejorados mediante una selección basada en un mayor conocimiento de la agresividad tumoral. En este estudio se analiza el valor pronóstico de la expresión de diversos genes implicados en el control del ciclo celular en un grupo de pacientes diagnosticados de hepatocarcinoma y tratados mediante resección o trasplante.
Pacientes y métodos: En este estudio retrospectivo se incluyen 93 pacientes (67 trasplantes hepáticos y 26 resecciones) intervenidos en el período 1996 a 2000, En microsecciones del tejido tumoral obtenidas de los bloques de parafina se estudió la expresión de la p53, pRb, p16 y Ciclina D1, Un modelo de regresión logística se empleó para detectar las variables predictivas de invasión vascular. El modelo de regresión de Cox se aplicó para detectar las variables anatomopatológicas y los marcadores moleculares del hepatocarcinoma capaces de predecir la recidiva tumoral.
Resultados: Sólo el tamaño tumoral > 3 cm (OR 3,4 (CI 95% 1,2-9,9/p = 0,019) y la expresión de pRb (> 10 cel/campo) (OR 4,1 CI 95% 1,02-17/p = 0,053) se asociaron a un aumento significativo de incidencia de invasión vascular en el análisis multivariante. En el modelo de regresión de Cox aplicado a los pacientes trasplantados, tres variables mantuvieron la significación: la invasión vascular (OR 7,5 CI 95% 1,1-51,8/p = 0,039), la expresión de pRb (OR 11 CI 95% 1,2-96,9/p = 0,03) y la expresión p16 (OR 69,7 CI 95% 5,1-944/p = 0,001). Entre los pacientes resecados, la expresión de pRb se asoció a una mayor incidencia de recidiva en el análisis univariante (p = 0,037). En el estudio multivariante sólo el tamaño tumoral (≤ o > 3 cm) (OR 6,1 CI 95% 1,05-35,3/p = 0,044) y la invasión vascular (OR 5,5 CI 95% 1,22-24,8/p = 0,026) mantuvieron la significación estadística.
Conclusiones: De los marcadores moleculares estudiados, sólo la expresión del gen Rb parece ser útil como factor predictivo de invasión vascular en pacientes con hepatocarcinoma sobre hígado cirrótico y como factor pronóstico de recidiva tumoral en pacientes tratados con trasplante hepático. Este dato podría ser relevante en la selección de pacientes para tratamiento quirúrgico y además permitiría identificar a pacientes trasplantados con elevado riesgo de recidiva tumoral.
UTILIDAD DE RAPAMICINA EN EL TRASPLANTE HEPATICO. EXPERIENCIA EN NUESTRO CENTRO
G. Sánchez Antolín, F. García Pajares, L. Mata, P. Gil, M.A. Citores, A. Santamaria, R. Velicia, A. Caro-Paton
Hospital Universitario Rio Hortega. Valladolid.
La Rapamicina es un inmunosupresor de reciente introducción en el arsenal terapéutico del trasplante de órganos. La ausencia de nefrotoxicidad hace que su indicación fundamental sea la insuficiencia renal (IR) secundaria a toxicidad por anticalcineurínicos. Otras indicaciones están aún por definir en este fármaco cuyo papel en el trasplante hepático es todavía controvertido.
Objetivo: Presentar nuestra experiencia en el uso de Rapamicina en un grupo de pacientes trasplantados hepáticos.
Material y métodos: Desde noviembre 2001 hasta abril 2006 se realizaron en nuestro centro 127 trasplantes hepáticos a 123 pacientes. Durante este período se trató con Rapamicina a 18 (14,6%). De manera retrospectiva se ha analizado el sexo y la edad de los pacientes, la etiología y la indicación de trasplante, la indicación de Rapamicina en cada caso, los efectos secundarios, la función renal tras su introducción y la mortalidad asociada al fármaco. La Rapamicina se administro inicialmente a dosis de 5 mg/24 horas y posteriormente según niveles.
Resultados: Fueron tratados 5 mujeres y 13 varones, con edad media de 56,7 (Rango 44-68). La indicación fue nefrotoxicidad en 4 pacientes, neurotoxicidad en 2, recidiva de CHC en 5 y por tumor de novo en 2, nefro y neurotoxicidad en 1, nefro y mielotoxicidad en 3 y nefro, neuro y mielotoxicidad en 1, La etiología de la cirrosis fue enólica en 9 pacientes, cirrosis VHC en 7, 1 CBP y 1 HAI. La indicación de trasplante fue cirrosis avanzada en 12 y CHC 6, Se introdujo el fármaco en el mes 6,4 de media, con un rango de 1 a 36 meses. Permanecieron en tratamiento con Rapamicina en monoterapia 11 pacientes, en 4 se asoció Rapamicina y Tacrolimus y en 2 Rapamicina y Ciclosporina, En 1 paciente se asoció MMF y Rapamicina. No hubo ningún episodio de rechazo agudo, ni pérdidas del injerto en relación con el fármaco. No hubo episodios de infecciones graves, ni complicaciones de la herida quirúrgica. Un paciente presentó Trombosis de la Arteria Hepática 2 semanas después de la introducción del fármaco, el día 42 pos-TOH, resuelto mediante trombolisis sin deterioro de la función del injerto. La Creatinina (Cr) y urea media en el momento de introducir Rapamicina fue de 2,43 mg/dl (1,4-4,5) y 111,9 mg/dl (29-194) respectivamente, frente a una media de 1,8 mg/dl (0,7-3) y 71,8 mg/dl (42-131) a los tres meses postratamiento. Esta diferencia fue estadísticamente significativa.
Conclusiones: La rapamicina es un fármaco útil en el control de la IR postrasplante hepático independientemente de la indicación de su introducción. También es eficaz en el control de la neurotoxicidad asociada a anticalcineurínicos. Está aún por definir su uso en el control de la progresión tumoral en la recidiva del hepatocarcinoma y en los tumores de novo. En nuestra experiencia es un fármaco eficaz en el control del rechazo y seguro, incluso introduciéndolo en fases precoces del postrasplante hepático.
POSTERS
ANALISIS DE LA INCIDENCIA Y TIPO DE COMPLICACIONES BILIARES COMPARANDO LOS 100 PRIMEROS TRASPLANTES HEPATICOS (1988-1991) CON LOS 100 ULTIMOS (2004-2006). EXPERIENCIA DEL HOSPITAL UNIVERSITARIO VIRGEN DE LA ARRIXACA SOBRE 650 TRASPLANTES
J.A. Pons Miñano, P. Ramirez, A. Rios, J.A. Lujan, J.A. Rodriguez, F. Sanchez Bueno, R. Robles Campos y P. Parrilla
Hospital Universitario Virgen de la Arrixaca. Murcia.
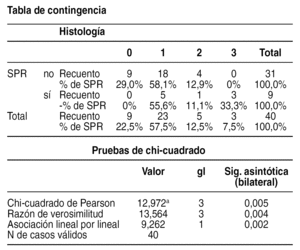
Introducción: Las complicaciones biliares continúan siendo el talón de Aquiles. El objetivo de este trabajo es comparar la incidencia y tipo de complicaciones biliares entre los primeros y los últimos 100 trasplantes hepáticos realizados en nuestra unidad, así como los cambios en el manejo terapéutico de las mismas.
Material y método: Hemos comparado los primeros 100 trasplantes hepáticos (1988 - 1991) realizados a 87 pacientes con los últimos 100 trasplantes (2004 - febrero 2006) realizados a 90 pacientes, analizando tanto las complicaciones biliares precoces (antes del tercer mes postrasplante) como las tardías (a partir del tercer mes). En el primer grupo (primeros 100 TOH) la anastomosis biliar se realizó mediante una coledoco-coledocostomía en 83 pacientes (68 con tubo de Kehr y 15 sin él) y hepático-yeyunostomía en 15. En el segundo grupo (últimos 100 TOH) se practicó una colédoco-coledocostomía en 93 pacientes (45 con tubo de Kehr y 48 sin él) y una hepático-yeyunostomía en 7 pacientes. Se excluyeron 6 pacientes del primer grupo y 5 del segundo que fallecieron dentro de los 3 primeros meses.
Resultados: Complicaciones biliares precoces: aparecieron 10 complicaciones en el primer período (11%); 8 bilomas, 4 de ellos requirieron relaparotomía y 2 colangitis por el efecto obstructivo del tubo de Kehr que motivaron la retirada precoz sin problemas del mismo y 5 complicaciones en el segundo período (5%) (p < 0,05); 2 bilomas que se trataron de forma conservadora y 2 colangitis por obstrucción del tubo de Kehr con el mismo resultado. Complicaciones biliares tardías: se obtuvieron 7 complicaciones en el primer grupo (8%); 4 peritonitis tras retirada del tubo de Kehr que precisaron laparotomía y 3 estenosis de la vía biliar que se resolvieron con la conversión en 2 ocasiones a una hepático-yeyunostomía y con retrasplante en el tercer caso (la complicación biliar estaba causada por una trombosis de la arteria hepática) y 15 complicaciones en el segundo período (16%) (p < 0,05); 8 peritonitis postretirada del Kehr que se trataron de forma conservadora en 4 ocasiones y con cirugía laparoscópica en los otros 4 casos, y 7 estenosis de la vía biliar que se trataron de forma conservadora en 3 casos, realizando dilatación mediante radiología intervencionista en 2 casos, con prótesis biliar en 1 caso y convirtiendo a una hepático-yeyunostomía en los 4 casos restantes.
Conclusión: No existen diferencias globales en la tasa de complicaciones biliares existentes entre ambos grupos (19% vs. 21%). Hemos tenido proporcionalmente más peritonitis tras retirada del tubo de Kehr en el segundo grupo (17%) con respecto al primero (6%). La disminución en el uso del tubo de Kehr (68% en el primer grupo vs. 45% en el segundo) así como la irrupción de técnicas mínimamente invasivas (radiología intervencionista y cirugía laparoscópica) constituyen las principales diferencias en cuanto al tratamiento de las complicaciones biliares tardías
ANALISIS DE MORBIMORTALIDAD TARDIA EN TRASPLANTE HEPATICO
C. Dopazo Taboada, I Bilbao, E. Castro, A. Escartin, J.L. Lazaro, L. Castells, J. Balsells y M. Armengol
Hospital Universitari Vall d´Hebron. Barcelona.
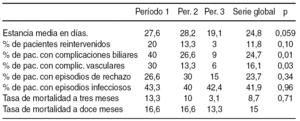
Objetivos: El objetivo de este estudio retrospectivo es analizar la morbi-mortalidad a largo plazo en el trasplante hepático (TH) y los factores de riesgo.
Material y métodos: Entre enero-91 y diciembre-01, se realizaron en nuestro centro 430 TH en 391 pacientes. De ellos 279 pacientes tuvieron una supervivencia > de 1 año, siendo el grupo de pacientes objeto del estudio. La edad media fue de 55 ± 5 años, con un 11% > 65 años. 65% fueron varones y 35% mujeres. Las indicaciones de TH fueron: 60% postnecróticas, 28% hepatocarcinoma sobre cirrosis, 5% colostáticas 1% metabólicas y 2% insuficiencia hepatocelular aguda. El 54% de todos los pacientes fue VHC +. Según la clasificación de Child-Pugh: 44% fueron Child-C, 43% Child-B y 13% Child-A. En cuanto a la patología asociada pre-TH: el 11% presentaban insuficiencia renal, el 9% HTA, el 16% DM y el 18% trombosis portal previa. Otras características importantes fueron: edad media donante 40 años, tiempo de isquemia de 498± 135 min, politranfusión intraoperatoria de 7 ± 7 CH, 9 ± 7 plasma y 12 ± 8 plaquetas. La inmunosupresión inicial se basó en pautas con CyA en 108 y con FK en 169,
Resultados: La supervivencia actuarial de pacientes fue de 94%-89%-79%-60% a 2-3-5-10 años. 75 pacientes (27%) murieron en el seguimiento. Las causas primarias de mortalidad fueron: recidiva enfermedad 40%, causas médicas 25%, tumor de novo 17%, causas técnicas 7%, y otras 11%. Fueron retrasplantados 27 pacientes (10%). Factores de riesgo de mortalidad tardía en análisis multivariable fueron: disfunción renal y hepática al año. Con respecto a la morbilidad el 50% presentan HTA, el 49% disfunción renal, el 30% DM, el 19% hipercolesterolemia, el 18% hipertrigliceridemia, 15% complicaciones cardiovasculares y el 14% tumores de novo. En análisis multivariable los factores de riesgo de morbilidad tardía resultaron:
Conclusión: La mortalidad a largo plazo está intimamente relacionada con la función hepática y renal al final del 1º año del trasplante. En cuanto a la morbilidad a largo plazo, la HTA, la disfunción renal y la DM, son las patologías más frecuentes que aparecen en el paciente trasplantado a partir del año, destacando como factores de riesgo variables del receptor no modificables (HTA preTH, DM preTH), y otra modificable como la inmunosupresión sobre la cual sí puede actuar para mitigar dichas complicaciones.
APLICABILIDAD Y RESULTADOS DEL TRASPLANTE HEPATICO EN PACIENTES DIAGNOSTICADOS DE HEPATOCARCINOMA DURANTE UN PROGRAMA DE VIGILANCIA EN CIRROTICOS
M.L. González Dieguez, M. Rodriguez, A. Linares, L. Vazquez, A. Miyar, L. Barneo, I. Glez-Pinto y L. Rodrigo
Hospital Universitario Central de Asturias. Oviedo.
Introducción: El trasplante hepático es la mejor opción terapéutica en pacientes con cirrosis y CHC seleccionados. Sin embargo, la mayoría de los pacientes exceden los criterios para trasplante en el momento del diagnóstico del CHC.
Objetivo: Conocer la aplicabilidad del trasplante en una serie de pacientes con cirrosis diagnosticados de CHC durante un programa de vigilancia y comparar su supervivencia tras el trasplante con la observada en pacientes incluidos en el mismo programa y trasplantados por cirrosis, sin CHC.
Pacientes y métodos: Entre oct/92 y oct/05, 539 pacientes con cirrosis, en estadios A o B de Child y con edades entre 40 y 70 años fueron incluidos en un programa de vigilancia de CHC, consistente en controles trimestrales o semestrales con ECO y AFP. Se consideró el trasplante cuando el tumor no excedía los criterios aceptados (uninodular < 5 cm hasta 1997 y los de Milán a partir de entonces), no existía posibilidad de resección y en ausencia de contraindicaciones. Durante el seguimiento, 83 pacientes (15%) fueron diagnosticados de CHC, con una incidencia anual del 4%. El diagnóstico de CHC se basó en los criterios aceptados. Durante el mismo período de tiempo, 34 de los pacientes incluidos en el programa fueron trasplantados por cirrosis, sin CHC.
Resultados: De los pacientes diagnosticados de CHC, el 86% fueron varones, la edad media fue de 60 ± 7 años y la etiología más frecuente de la cirrosis la etílica (50%), seguida de la vírica (45%). De los 83 pacientes, 33 (40%) fueron incluidos en lista de trasplante. Las razones para no inclusión en los 50 restantes fueron: estadio tumoral en el 40%, edad avanzada en el 34%, resección en el 6%, y existencia de contraindicación para trasplante en el 20%. 28 de los 33 pacientes incluidos en lista (84%) fueron trasplantados, 2 fueron excluidos por progresión tumoral, 1 por aparición de contraindicación, y 2 fallecieron en lista. 4 de 28 (15%) pacientes trasplantados por CHC desarrollaron recidiva tumoral durante el seguimiento, con una probabilidad acumulativa a 1, 3 y 5 años del 0, 6 y 18%. No hubo diferencias significativas en cuanto a sexo, edad ni etiología de la cirrosis entre pacientes trasplantados por CHC y aquellos trasplantados por cirrosis sin CHC. No se observaron diferencias significativas en la supervivencia entre ambos grupos: 1 año 85 y 81%, 3 años 77 y 78% y 5 años 54 y 74% (p = 0,1).
Conclusiones: La aplicabilidad del trasplante hepático en pacientes cirróticos diagnosticados de CHC, en el curso de un programa de vigilancia, es alta. Sin embargo, casi un tercio de los pacientes se diagnosticaron en estadios más avanzados que los permitidos para el trasplante. Las recidivas tumorales, en nuestra serie, ocurren tardíamente. No hubo diferencias significativas en la supervivencia de los pacientes trasplantados por CHC y en aquellos trasplantados por cirrosis sin hepatocarcinoma.
BIPARTICION HEPATICA DE NECESIDAD DURANTE TRASPLANTE HEPATICO POR METASTASIS DE ORIGEN NEUROENDOCRINO
C. Marín Hernández, R. Robles Campos, P. Ramirez Romero, F. Sanchez Bueno, T. Sansano, F. Acosta, M. Miras, J.A. Pons y P. Parrilla Paricio
Hospital Virgen de la Arrixaca. Murcia.
Introducción: El trasplante hepático (TH) es una opción terapeútica en el manejo de las metástasis hepáticas (MH) de tumores neuroendocrinos (TNE) cuando son irresecables y bilaterales. Si los órganos enfermos alcanzan tamaños importantes por la enfermedad, la hepatectomía durante el transplante puede ser dificultosa. Nuestro objetivo es presentar un caso de MHTNE que precisó bipartición hepática para realizar la hepatectomía.
Caso clínico: Mujer de 35 años que en mayo de 2005 se diagnostica de TNE no funcionante en cabeza de páncreas con metástasis hepáticas múltiples, sincrónicas. Se interviene realizando duodenopancreatectomía cefálica de Whipple y linfadenectomía del hilio hepático y retroperitoneal Recibió quimioterapia neoadyuvante a las MH (5-Fluoracilo i.v.) evidenciando progresión de la enfermedad en las pruebas radiológicas aunque sin afectación extrahepática. El 20-1-2006 se interviene realizando incisión subcostal bilateral ampliada a flancos y línea media encontrando hígado tumoral de grandes dimensiones, bloqueado por adherencias de la intervención previa siendo imposible la movilización hepática. Se realiza control vascular del pedículo portal, vena cava infrahepática (VCI) y vena cava inferior a nivel suprehepático. Bajo oclusión vascular total, se realiza bipartición hepática hasta VCI que se conserva. Se extirpa el lóbulo izquierdo conservando el pedículo de la VSH izquierda y media y se realiza hepatectomía derecha conservando el pedículo de la VSH derecha. Una vez extirpado el hígado, se convierte a técnica de Piggy-back colocando clamp en venas suprahepáticas y realizando patch común a las tres venas completando el TH. La anatomía patológica informó de pieza de 4.000 g y 40 x 45 cms. con múltiples MH blanquecinas con centro umbilicado y diámetro entre 0,4-4 cms. A la extensión, las células se tiñen intensamente para marcadores neuroendocrinos: cromogranina (+) y sinaptofisina (+), todo ello compatibles con MH de TNE. En el postoperatorio presenta fiebre de hasta 38º visualizando colección subhepática anterior que se trata con antibióticos y cuadro de rectorragias por lo que se realiza endoscopia en la que se aprecian 3 lesiones ulcerosas en la anastomosis gastroyeyunal que se esclerosan cediendo el cuadro hemorrágico. El 28-3-06 se da el alta volviendo a ingresar 3 días después por nuevo cuadro de rectorragias causadas nuevamente por las úlceras de la boca anastomótica. Dada la ineficacia de la esclerosis endoscópica se interviene realizando gastrotomía anterior con exéresis de las úlceras y se drena colección subhepática antigua dejando sistema de lavado. Actualmente está viva y asintomática.
Conclusión: la bipartición hepática es una técnica infrecuente durante el TH aunque en ocasiones necesaria dado el tamaño de los órganos enfermos. (tumores, enfermedad de Budd Chiari...)
CAMBIOS ELECTROLITICOS DURANTE EL PERIODO INTRAOPERATORIO EN EL TRASPLANTE HEPATICO ORTOTOPICO
F.M. Santiago Martín1, P. Bueno Laraño2, J. Santiago Martín3, M. Vidal Casas1, A. Garzón Gómez1, M. Galan Ortega1, E. Guzmán Malpica, P. Cuesta Santos1, S. Cervera Delgado1, E. Blanco Constantin1, K. Muffak Granero4, A. Ramírez Sánchez1 y J.A. Ferrón Orihuela4
1Servicio de Anestesiología, Reanimación y Terapéutica del dolor. Hospital Universitario. Virgen de las Nieves. Granada. 2Unidad de Cirugía Experimental. Hospital Universitario Virgen de las Nieves. Granada. 3Servicio de Anestesiología, Reanimación y Terapéutica del dolor. Complejo Hospitalario Torrecardenas. Almería. 4Servicio de Cirugía General y del Aparato Digestivo. Hospital Universitario Virgen de las Nieves. Granada.
Introducción: Los trastornos electrolíticos son muy frecuentes durante el período intraoperatorio del implante hepático, lo que obliga a un control exhaustivo y tratamiento oportuno de estas alteraciones por parte del Anestesiologo evitando la hipo o hiperkaliemia, hiper o hipocalcemia, hiper o hiponatremia, lo que condicionará una disminución de la incidencia de complicaciones tanto intra como postoperatorias (síndrome postreperfusión, alteraciones cardiovasculares, trastornos neurológicos etc.)
Objetivos: Evaluar los niveles de potasio, calcio iónico y sodio sérico, a lo largo de las distintas fases intraoperatorias (hepatectomía, anhepática y neohepática).
Metodología: Este estudio ha sido llevado a cabo en 40 pacientes (27 hombres y 13 mujeres) de edades comprendidas entre 23 y 66 años sometidos a trasplante hepático. El consentimiento informado ha sido obtenido en todos los pacientes y el protocolo de estudio aprobado por el Comité Etico del Hospital. Para evaluar los niveles de electrolitos principales (K, Na y calcio iónico) fueron extraidas muestras de suero en 7 ocasiones durante el período intraoperatorio del trasplante: i-0 (después de la inducción anestésica), A+15 (15 minutos tras el incicio de la fase anhepática), R-5 (5 minutos antes de la reperfusión), R+5 (5 minutos después de la reperfusion), R+20 (20 minutos después de la reperfusión), R+60 (60 minutos después de la reperfusión), y R-end (al final de la intervención).
Resultados: El K asciende hasta alcanzar su pico máximo alrededor de la reperfusión y posteriormente va descendiendo hasta alcanzar su nivel más bajo al final de la intervención. El Na mantiene una tendencia ascendente durante toda la intervención. El calcio iónico desciende hasta el inicio de la fase anhepática y posteriormente tiene un ascenso progresivo alcanzando su nivel más alto al finalizar la intervención (R-end).
Conclusiones: Los niveles de K más altos en la reperfusión y su relación con el síndrome postreperfusión propuesto en la literatura científica nos deben hacer extremar su control durante la fase de hepatectomía y anhepática. El Na sérico tiene un comportamiento ascendente prácticamente continuo relacionado con la administración de liquidos durante todo el período intraoperatorio. El calcio iónico desciende en la primera fase en relación con la administración de hemoderivados más importante por el sangrado durante la hepatectomía y asciende posteriormente tanto por la administración exógena como por la menor necesidad de transfusión en las siguientes fases.
Bibliografía
1. Chui AK, et al. Postreperfusion syndrome in orthotopic liver transplantation.Transplant Proc. 2000;32:2116-7.
2. Nanashima et al. Analisis of initial poor graft function after orthotopic liver transplantation: experience of an Australian single liver transplantation center. Transplant Proc. 2002;34:1231-5.
COMPLICACIONES BILIARES EN 1.000 TRASPLANTES HEPATICOS
M. Jiménez Fuertes, L. Richards Cantoral, F. Mingol Navarro, R. Lopez Andujar, F. Sanjuan Rodriguez, E. Montalva Oron, A. Moya Herraiz, E. Pareja Ibars, M. de Juan Burgueño, F. Orbis Castellano, A. Serralta Serra y J. Mir Pallardo
Hospital Universitario La Fe. Valencia.
Introducción: La incidencia de complicaciones biliares tras un trasplante hepático ha sido documentada entre el 16% al 20% en la mayoría de las series. El objetivo de este estudio es analizar la frecuencia, la forma de presentación clínica y el tratamiento de las complicaciones biliares en mil pacientes a los que se les ha realizado un trasplante hepático ortotópico (THO) en nuestro centro.
Material y métodos: Análisis retrospectivo de 1.000 trasplantes hepáticos consecutivos (676 hombres y 324 mujeres, con media de edad de 51,97 años) desde enero 1991 a diciembre del 2003, El tiempo de seguimiento oscila entre 2 a 15 años. Han sido excluidos los trasplantes pediátricos con el fin de homogenizar la muestra.
Resultados: La anastomosis biliar se realizó con unión colédoco-colédoco en el 92,4% de los pacientes, en el 6,7% con hepático-yeyunostomía y no se completó en el 0,9% por éxitus intraoperatorio. En el 91,9% se realizó sobre tubo de kehr. El 17,4% de los pacientes desarrollaron complicaciones biliares. Estas incluyeron: 1) coleperitoneo al retirar el kehr en el 8,1%. a) fístula biliar en el 3,7%. -asociada al tubo de kehr: 0,8%. -en la anastomosis en 2,6%: 0,7% en H-Y y 1,7% en C-C. -otras: 0,3%. b) - estenosis en el 4,9%. -anastomóticas: 3,5% (0,3% en hepático-yeyunostomía). -no anastomóticas: 1%.c) compresión extrínseca: 0,2%. d) Otras complicaciones: -Necrosis Vía Biliar: 20 pacientes -Estenosis papilar: 5 pacientes. -Bilioma: 15 pacientes -Bilioma Intrahepático: 1 paciente. -Coledocolitiasis: 11 pacientes -Malposición Tubo Kehr: 1 paciente. -Extracción accidental Tubo Kehr: 1 -Estenosis VB intrahepática derecha: 1, El tratamiento de las complicaciones fue individualizado: Coleperitoneo: Tratamiento conservador: 4,3%; Drenaje: 3,5%; Intervención quirúrgica: 0,1%; Prótesis y drenaje: 0,2%. Fistulas biliares: Conservador: 2,7%; Drenaje cutáneo: 0,9%; Drenaje Biliar: 0,1%. Estenosis. Sin tratamiento: 0,4%; Dilatación percutánea: 1´4%; Dilatación endoscópica: 0,3%; Hepático-yeyunostomía: 1,2%; Revisión quirúrgica: 0,2%; Drenaje Externo-Interno: 0,2%; Dilatación y Hepático-Yeyunostomía: 0,7%; Papilotomía y prótesis: 0,2%. Otras complicaciones: Drenaje de colección con intervencionismo: 1,7%; Drenaje vía biliar con intervencionismo: 0,2%; Drenaje de vía biliar con intervencionismo: 0,4%; Cloacoyeyunostomía: 0,2%; Revisión quirúrgica: 0,1%; Papilotomia y extracción de cálculos: 1%; Drenaje y cloacoyeyunostomía: 0,4%; Papilotomía endoscópica: 0,4%.
Conclusiones: Las complicaciones biliares ocurrieron en el 17,4% de los pacientes después del trasplante hepático. Estos resultados son comparables a los publicados en la bibliografía. El tratamiento de las mismas se realizó de forma individualizada, utilizando fundamentalmente procedimientos conservadores, endoscópicos y radiológicos.
COMPLICACIONES BILIARES EN EL TRASPLANTE HEPATICO PEDIATRICO CON INJERTO DE DONANTE VIVO
F. Hernández Oliveros, M. Lopez Santamaria, M. Gamez Arance, J. Murcia Zorita, N. Leal Hernando, J. Nuño, P. Lopez Hervas, E. Frauca y P. Jara
Servicio de trasplante hepático. Hospital Universitario La Paz. Madrid.
Introducción: Se sugiere que tras superar la curva de aprendizaje, las complicaciones biliares en el trasplante hepático con injerto de donante vivo (THDV) pediátrico siguen siendo elevadas, y quizás se trate de una complicación inherente al procedimiento.
Objetivo: Analizar las complicaciones biliares en una serie pediátrica de 42 THDV con el propósito de conocer: 1º sus tipos e incidencia. 2º relación con el incremento de experiencia con el procedimiento. 3º tratamiento y pronóstico (relación con pérdida del injerto o mortalidad).
Material y métodos: 42 casos de THDV pediátrico. Se consideran 2 grupos (A y B) que incluyen respectivamente los primeros y últimos 21 casos. La edad de los receptores osciló entre 5 meses y 14,8 años (mediana 1,2 años). Los injertos fueron: segmento lateral izquierdo (II-III): 34; hígado izquierdo (II-III-IV): 5; hígado derecho (V-VI-VII-VIII): 2; monosegmento (III): 1, La indicación de trasplante más frecuente fue la atresia biliar (32 casos), seguida de tumor (4). La reconstrucción biliar fue mediante hepaticoyeyunostomía en todos los casos, y se utilizó siempre la misma técnica (puntos sueltos PDS 7/0 bajo magnificación x 4 o x 3,5). En 4 casos la vía biliar era doble.
Resultados:1)- Complicaciones observadas: fístula biliar en la zona de corte (5 casos); fístula anastomótica (4 casos, uno asociado a trombosis arterial); estenosis anastomótica precoz (2 casos); estenosis tardía anastomótica (5 casos). 2)- Incidencia por grupos: todas las complicaciones biliares fueron más frecuentes en el Grupo A, a excepción de las fístulas biliares en zona de corte (Grupo A: 3/4 fístulas anastomóticas; 2/2 estenosis precoces, 4/5 estenosis tardías y 1/5 fístulas biliares en zona de corte). 3)- Todos los casos de fístula biliar en zona de corte fueron tratados de forma conservadora (drenaje, cerrando espontáneamente). Ninguno asoció otra complicación biliar. Todos los casos de fístula y estenosis anastomótica precoz fueron corregidos quirúrgicamente; los 5 casos de estenosis biliar tardía fueron tratados mediante dilatación percutánea, pero dos precisaron posteriormente de reconstrucción quirúrgica. Todos los niños que desarrollaron alguna complicación biliar están vivos, y a excepción del caso asociado a trombosis de la arteria hepática, conservan el injerto, con función hepática normal. El tiempo de evolución oscila entre 3 meses y 13 años.
Conclusiones: Conforme la experiencia con THDV es mayor, las complicaciones biliares relacionadas con la técnica (fístulas y estenosis precoces) disminuyen en nuestra serie a valores comparables a otros procedimientos de trasplante pediátrico. Las estenosis anastomóticas tardías no son comparables entre grupos, al ser el tiempo de evolución diferente, pero globalmente son elevadas (12%), y se relacionen por tanto con el procedimiento, o con el uso de injertos parciales. La fístula biliar en zona de corte, más elevada en el último grupo, puede relacionarse con el procedimiento de transacción hepática utilizado (procedimiento más frecuente utilizado: aspirador ultrasónico en Grupo A vs TissueLink en Grupo B).
COMPLICACIONES BILIARES POSTRASPLANTE HEPATICO: EVOLUCION HISTORICA TRAS 18 AÑOS, ESTUDIO DE CASOS Y CONTROLES
E.E. Rubio González, M. Jimenez Garrido, A. Garrido Botella, J.L. Lucena de la Poza, F. Martinez Arrieta, L. Alvira Gimenez, J. Garijo Alvarez, V. Cuervas-Mons y V. Sanchez Turrion
Hospital Universitario Puerta de Hierro. Madrid.
Introducción: Las complicaciones biliares siguen siendo el talón de Aquiles en el trasplante hepático y son siempre comunes al mismo. Su presentación inicial tras el trasplante hepático fue en uno de cada tres pacientes.
Objetivo: Estudiar la incidencia, factores de riesgo y repercusión clínicas de las complicaciones biliares en los pacientes adultos que son sometidos a trasplante ortotópico de hígado de cadáver y su evolución histórica.
Pacientes y métodos: Estudio clínico, observacional, retrospectivo, de todos los pacientes sometidos consecutivamente a un trasplante hepático ortotópico (TOH) en nuestro centro. Los casos correspondieron a todos los pacientes que desarrollaron algún tipo de complicación biliar en cualquier momento después del trasplante hepático. Como controles se eligieron pacientes trasplantados consecutivos posteriormente al caso, de similar edad, sexo, enfermedad hepática basal, sin ninguna complicación de la vía biliar.
Resultados: Desde marzo 1986 hasta diciembre de 2004 se realizaron 557 trasplantes en 493 pacientes y 108 pacientes presentaron complicaciones biliares (19,3%) tras el primer trasplante (n = 101) con una inidencia de 20,4% y 8 pacientes tras el segundo trasplante (10,5%). Se excluyó a los retrasplantes. Ciento un pacientes (20,48%) presentaron 124 comlicaciones biliares (en 493 trasplantes) durante el seguimiento y fueron los casos analizados. La edad promedio de los casos fue 45,14 (± 13,35) años, el 58,4% (n = 59) eran varones. El líquido de preservación utilizado fue solución Wisconsin en el 92,1% (n = 93), y el 7,9% (n = 8) con solución Eurocollins, la reconstrucción biliar fue anastomosis colédoco-colédoco en el 91,1% (n = 92) de los casos y 8,9% (9) fue anastomosis hepático-yeyunal. Las causas que originaron el trasplante destacan la cirrosis alcohólica en 21,8% (n = 22), virus C en 19,8% (n = 20), carcinoma hepatocelular en 11,9% (n = 11), cirrosis biliar primaria en 5,9% (n = 6), hepatitis autoinmune 5% (n = 5), insuficiencia hepática aguda grave 3% (n = 3), en el resto 32,6% (n = 34) la cirrosis fue originada en otras enfermedades hepáticas. Se presentaron inicialmente fístulas en un 45,16% (n = 56), las estenosis en un 35,2% (n = 46) y las litiasis en 17,74% (n = 22). De manera desglosada se presentaron de la siguiente manera: se identificaron solo fístulas en 41 (20,3%), estenosis solas 29 (14,4%) solo litiasis en 9 (4,5%), estenosis y litiasis en 7 (3,5,1%), estenosis y fístula en 9 (4,5%), litiasis y fístula en 5 (2,5%), además en un paciente (1%) se presentaron las tres complicaciones biliares (fístula, estenosis y litiasis). La supervivencia en las estenosis fue de 65,79%, la fístula con un 56,86% y la lesión de peor pronóstico fue la litiasis con un 41,67%. El análisis multivariante encontró que solo tres factores de riesgo puede ser determinantes en la producción de las complicaciones biliares de manera global y estas son:la edad del donante superior a 50 años. P < 0,039, RR = 1,7, IC[1,6-2,8],la edad del receptor superior a 50 años. P < 0,035, RR = 1,6, IC[0,95-2,7], la incidencia de rechazo crónico. P < 0,030, RR = 2,0, IC[1,08-3,7].
Conclusiones: La incidencia de complicaciones biliares tras el trasplante hepático es del 20,4%.Las fístulas son las complicaciones biliares más frecuentes e nuestra población trasplantada con una incidencia de 11,3% en los receptores de trasplante hepático.Las estenosis son la segunda causa de complicación biliar con un incidencia de 9,3% en los receptores de un injerto hepático. Las litiasis son la tercera causa de complicación biliar con un incidencia de 4,4% en los receptores de un primer injerto hepático. La edad > 50 años del donante y del receptor son un factor de riesgo para desarrollar una complicación biliar.
COMPLICACIONES NEUROLOGICAS EN EL TRASPLANTE HEPATICO
M.D. Espinosa Aguilar, F. Nogueras López, M.A. López Garrido, J. Villar del Moral, J.A. Ferrón Orihuela y R. Martín-Vivaldi Martínez
Hospital Universitario Virgen de las Nieves. Granada.
Objetivos: Las complicaciones neurológicas son una causa importante de morbilidad y mortalidad tras el trasplante hepático. Nuestro objetivo es revisar la incidencia de complicaciones neurológicas a nivel del SNC en nuestra serie de pacientes receptores de trasplante hepático.
Material y métodos: Desde el 1 de abril de 2002 hasta el 30 de abril de 2006 se han realizado 94 trasplantes hepáticos a 92 pacientes (65 varones y 27 mujeres), en nuestra unidad. Hemos revisado todas las historias de nuestros pacientes para detectar la presencia de complicaciones neurológicas mayores, calcular la incidencia de estas complicaciones, ver tipo de complicación, tiempo de inicio, presentación clínica, y etiología de la cirrosis.
Resultados: Han presentado complicaciones neurológicas mayores 13 pacientes (incidencia del 14,13%), 10 varones y 3 mujeres. La etiología de la cirrosis fue etílica en 6 casos y por VHC en los 7 restantes (53,84%). Las complicaciones presentadas fueron 6 casos de encefalopatía multifactorial (46,15%), 2 ACV hemorrágicos (15,38%), 2 casos de mielinolisis centropontina (15,38%), un ACV isquémico (7,69%), un cuadro confusional agudo (7,69%) y una neuritis óptica (7,69%). En cuanto al tiempo de inicio, 10 de los casos (76,92%) se presentaron en los primeros 15 días postrasplante, un caso a los 44 días, uno a los 79 días y uno a los 90 días postrasplante. Sólo un paciente falleció por una complicación derivada directamente del cuadro neurológico, y fue un caso de mielinolisis centropontina, que se manifestó como coma, lo que supone una mortalidad del 7,69% de las complicaciones neurológicas y un 1,08% de la mortalidad global en nuestra serie. La clínica de presentación fue en 7 casos una desorientación témporo-espacial, con agitación acompañante en tres de ellos, un caso de convulsiones, uno de cefaleas, uno de disartria, uno de pérdida súbita de visión unilateral, uno de coma y uno de tetraparesia espástica.
Conclusiones:1) Las complicaciones neurológicas constituyen una causa importante de morbilidad en nuestra serie, con una incidencia del 14%, pero no constituyen una causa importante de mortalidad. 2) La mayoría ocurrieron en el postrasplante precoz (15 primeros días), y todas ocurrieron en los tres primeros meses postrasplante. 3) No hubo diferencias en cuanto a la etiología de la cirrosis. 4) Afectaron mayoritariamente a varones. 5) La complicación más frecuente en nuestra serie fue la encefalopatía de etiología multifactorial.
EL HIGADO PROTEGE AL RIÑON DEL RECHAZO HIPERAGUDO EN EL TRASPLANTE COMBINADO HEPATORENAL CON PRUEBAS CRUZADAS POSITIVAS (CROSSMATCH POSITIVO)
P. Ramirez, A. Rios, L. Sanchez, C. Marin, J.A. Pons, M. Miras, F. Sanchez Bueno, R. Robles y P. Parrilla
Hospital Universitario Virgen de la Arrixaca. Murcia.
Introducción: En el trasplante hepático, el principal factor tenido en cuenta para determinar la compatibilidad entre donante y receptor es el grupo sanguíneo ABO. En el trasplante de riñón, se tienen en cuenta también la presencia o no de aloanticuerpos preformados frente al donante (citotoxicidad mediada por el complemento y anticuerpos anti-HLA) mediante el análisis de pruebas cruzadas (crossmatch). Presentamos un caso en el que se puede apreciar el factor protector que ejerce el hígado sobre el riñón injertado en un doble trasplante hepato-renal en una paciente con pruebas cruzadas positivas frente al donante.
Caso clínico: Mujer de 23 años, alérgica a frutos secos, trasplantada a la edad de 10 años por fallo hepático fulminante secundario a hepatitis A. Retrasplantada a los 15 años por rechazo crónico. Se le practica un nuevo retrasplante hepático un año después por desarrollar de nuevo en el injerto un rechazo crónico. Ingresó en el hospital por un cuadro de hiperpotasemia con elevación de la creatinina y un estudio durante el ingreso que incluyó una biopsia renal en la que se observaba una nefropatía crónica con esclerosis de más del 50% de los glomérulos con atrofia tubular y fibrosis intersticial, interpretándose como una nefropatía crónica secundaria a la ciclosporina que tomaba como inmunosupresor desde el primer trasplante. En abril del 2003 se diagnostica además de un nuevo rechazo crónico, proponiéndose para doble trasplante hepatorenal (cuarto injerto hepático), que se realiza sin complicaciones con un donante de su mismo grupo sanguíneo pero con pruebas cruzadas positivas. Se instaura tratamiento en UCI tras el trasplante con OKT3 por este motivo, siendo suspendido por el desarrollo de un distress respiratorio. La paciente es tratada con Tacrolimus y Micofenolato Mofetilo, con una buena función de ambos injertos 2 años después del trasplante.
Discusión y conclusiones: La determinación de aloanticuerpos preformados en el receptor contra el donante es fundamental en los programas de trasplante renal. Aunque se han descrito sobrevidas disminuidas del injerto hepático cuando las pruebas cruzadas receptor-donante son positivas, la alta resistencia del hígado a los anticuerpos preformados puede constituir un factor protector al riñón en el caso del doble trasplante hepatorenal con pruebas cruzadas positivas.
ENCEFALOPATIA EN EL TRASPLANTE HEPATICO
M.A. López Garrido, F. Nogueras López, M.D. Espinosa Aguilar, A. García Navarro, M.T. Villegas Herrera, D. Garrote Lara y R. Martín-Vivaldi Martínez
Hospital Universitario Virgen de las Nieves. Granada.
Objetivos: Determinar la incidencia de encefalopatía postrasplante en pacientes de nuestra serie.
Material y métodos: Se han revisado 94 casos de trasplante hepático en 92 pacientes, desde el 1 de abril de 2002 hasta el 30 de abril de 2006, siendo 65 varones y 27 mujeres. Se estudiaron todos los casos para determinar la existencia de alteraciones mentales compatibles con encefalopatía en el período postrasplante y calcular su incidencia, etiología de la cirrosis, tratamiento inmunosupresor recibido, tiempo de inicio y duración, pruebas diagnósticas realizadas y complicaciones posteriores.
Resultados: Presentaron encefalopatía postrasplante, 6 pacientes (incidencia del 6,5%), 5 varones y una mujer. La etiología de la cirrosis fue enolismo en 5 casos (83, 3%) con un caso asociado a VHC y otro caso a VHB, el caso restante fue por VHC más hepatocarcinoma. El tratamiento inmunosupresor empleado fue ciclosporina más corticoides en 2 pacientes (33,3%), tacrolimus más corticoides en 3 pacientes (50%) y mofetil micofenolato más daclizumab en un paciente (16,6%). En cuanto el tiempo de inicio en los 6 pacientes el cuadro clínico debutó en las primeros 72 horas postrasplante, con resolución de 3 casos entre la 1ª y 2ª semana postrasplante y los otros 3 casos entre la 3ª y 4ª semana. Ningún caso excedió del 1º mes postrasplante. Todos estos pacientes fueron sometidos a pruebas de imagen (Tomografía axial computerizada) no encontrado lesión orgánica subyacente. Todos se resolvieron sin secuelas neurológicas posteriores.
Conclusiones: - El 6,52% de nuestros pacientes han presentado trastornos mentales compatibles con encefalopatía después del trasplante. - En el 83,3% de los casos existía el antecedente de enolismo. - La presentación fue más frecuente en varones. - La totalidad de los casos se resolvieron de manera precoz y sin complicaciones.
¿ES LA TROMBOSIS PORTAL UN POTENCIAL INDICADOR DE COMPLICACIONES EN EL TRASPLANTE HEPATICO ORTOTOPICO?
G. Marín i Vivó*, X. Rodríguez Martínez*, J. Paunellas Albert*, J. Calixto Rodríguez* y S. Couñago Méndez**
*DUI. Hospital de la Vall d'Hebron. UCI. Equipo de anestesia de trasplantes. **Hospital Clínico de Barcelona. UCI.
Introducción: A pesar de la evolución de las técnicas quirúrgicas, la trombosis portal (TP) puede aparecer en el trasplante hepático ortotópico (THO) como una complicación que suele incrementar el proceso quirúrgico, así como la morbi/mortalidad del paciente. El objetivo del estudio es analizar como influye la TP en la evolución del paciente, mediante el seguimiento intra y postoperatorio de los pacientes sometidos a THO.
Pacientes y métodos: Estudio descriptivo y retrospectivo en pacientes sometidos a THO durante el período 2003-2004, Se incluyeron 86 pacientes, 62 varones con una edad media +/- 55,5 años, y 24 mujeres con una edad media +/- 52 años. 23 de estos casos presentaron trombosis portal (TP). Se dividieron en 2 grupos, el grupo 1 los que presentaron TP y grupo 2 los que no. La técnica quirúrgica utilizada en todos los THO realizados fue Piggy-Back + shunt porto-cava temporal. Trombectomia y anastomosis termino-terminal en aquellos pacientes con TP. Se llevó a cabo el registro de la duración del proceso quirúrgico, las pérdidas sanguíneas totales, los requerimientos totales de hemoderivados (concentrados hematíes, unidades de plasma y unidades de plaquetas), estancia en UCI y hospitalización, así como la mortalidad a los 6 meses. Para el estudio estadístico se usó el paquete Kruskal-Wallis y el Test χ2.
Resultados: De los 86 pacientes incluidos, 23 (26%) presentaron TP (grupo 1).
Conclusiones: Los pacientes sometidos a THO que presentan TP requieren una mayor duración en el proceso quirúrgico, presentan mayores pérdidas sanguíneas y precisan la transfusión de mayor cantidad de hemoderivados. La estancia en UCI y estancia total hospitalaria, así como la mortalidad a los 6 meses es similar en los dos grupos.
ESTADO ACTUAL DE RECEPTORES DE UN INJERTO HEPATICO EN EDAD INFANTIL CON SEGUIMIENTOS SUPERIORES A 10 AÑOS
J. Bueno Recio, A. Escartin, I. Bilbao, F.B. Bello y C. Joaquin Margarit
Hospital Vall d'Hebron. Barcelona.
En nuestro centro el primer trasplante hepático (TH) pediátrico se realizó en junio de 1985, Un porcentaje importante de pacientes ha superado los 10 años de seguimiento. Existen pocos estudios de qué ocurre con los receptores de TH a largo plazo.
Objetivo: Analizar el estado actual de pacientes que han vivido > 10 años después del TH en nuestro centro.
Material y métodos: Se analizan 52 pacientes (25M, 27H) con > 10 años de seguimiento tras un TH en edad infantil. La edad media al trasplante fue de 5,6 años (rango: 5m-15 años). El 25% se trasplantaron con peso < 10 kg. 46 recibieron un injerto completo y 6 reducidos. Las indicación del trasplante fue AVB (n = 30), otras enfermedades colestáticas (n = 5), fibrosis quística (n = 1), tirosinemias (n = 3), colesterolosis (n = 2), deficit alfa-1-antitripsina (n = 1), hepatitis autoinmune (n = 2), hepatitis fulminantes (n = 1), cirrosis postnecrótica (n = 1). Todos habían recibido ciclosporina (CSA) como principal inmunosupresor a excepción de uno (tacrolimus). Antes de los 10 años las complicaciones técnicas fueron 3 trombosis arteriales (días 2, 17 y 3 años), 2 portales (días 2 y 30), y 14 complicaciones biliares.
Resultados: No se ha perdido ningún paciente con > 10 años de seguimiento y todos presentan injertos funcionantes. 22 han sobrevivido > 15 años y 3 > 20 años. La edad media actual es de 20,5 años (rango: 10,333,4 años), 4 han sobrepasado los 30, 25 están entre 20-30 y 23 entre los 10-20 años. La incidencia de rechazo agudo ha sido 51%, rechazo crónico 19,2% y enfermedad linfoproliferativa 8%. Siete pacientes precisaron retrasplante a una media de 4,2 años (rango: 0,05-11 años) del primer trasplante. Sus causas fueron: rechazo crónico (n = 4), trombosis arterial (n = 2) y tras procedimiento radiológico (n = 1). Tras 10 años de seguimiento, no se ha detectado ninguna trombosis arterial, 1 venosa (a los 15,7 años), y 4 estenosis de vía biliar. Todos los pacientes permanecen con inmunosupresión. A 18 pacientes se les cambió a tacrolimus (n = 16) o rapamicina (n = 2). Un paciente con rechazo crónico está con tacrolimus y rapamicina. El rechazo agudo más tardió se ha producido a los 19,2 años. Siete presentan hepatitisC, uno de ellos con coinfección de hepatitis B. Tres han tenido descendencia.
Conclusiones: El TH es un tratamiento eficaz también a largo plazo. Después de los 10 años, los pacientes desarrollan pocas complicaciones técnicas, siendo las más frecuentes las de la vía biliar. Su reincorporación a la sociedad cuando llegan a edad adulta es un hecho.
ESTUDIO DE CITOKINAS Y POBLACIONES LINFOCITARIAS EN SANGRE PERIFÉRICA EN PACIENTES CON TRASPLANTE HEPATICO DURANTE LA RETIRADA DE LA INMUNOSUPRESION
J.A. Pons Miñano, P. Ramirez, P. Cascales, A. Rios, L. Sanchez, C. Marin, F. Sanchez Bueno, R. Robles y P. Parrilla
Hospital Universitario Virgen de la Arrixaca. Murcia.
Introducción: Algunos estudios han demostrado que es posible retirar completamente la inmunosupresión en los pacientes con trasplante hepático (TH). Sin embargo, los mecanismos de tolerancia en el TH en humanos no son bien conocidos. El objetivo de este estudio es Analizar de forma prospectiva el perfil celular y de citoquinas en sangre periférica de los pacientes sometidos a retirada de los inmunosupresores (IS).
Pacientes y métodos: Se estudiaron 8 pacientes con TH y más de dos años de supervivencia, tratados con ciclosporina (Cy) con /sin azatioprina, a los que se inició la retirada de los IS de forma controlada a lo largo de un año. Se analizaron de forma basal y mensualmente los niveles de IL-2, IL-10 y de poblaciones linfocitarias (CD3, CD4, CD4+CD28+ y CD8+CD28+) en sangre periférica.
Resultados: En 3 pacientes (37,5%) fue posible la retirada completa de los IS, con un período de seguimiento postretirada de 36 ± 0,8 meses. De los 5 pacientes en los que no se pudo completar la retirada de IS 3 (60%) presentaron en la histología hepática infiltrado portal sin rechazo, y 2 (40%) rechazo agudo, y ambas situaciones se resolvieron con reintroducción de Cy a las dosis basales (n = 3), o con conversión Tac (n = 2). En los pacientes que toleraron la retirada de IS se apreció una disminución de los niveles de IL2 durante el período de retirada de IS (99,2 ± 89 pg/ml, basal; 59 ± 42 pg/ml final), mientras que en los pacientes que no toleraron la retirada de IS se produjo un aumento en los niveles de IL2 durante la retirada de la misma (33 ± 59 pg/ml, basal; 114 ± 121 final). Los niveles de IL10 aumentaron en mayor proporción en los pacientes tolerantes (32 ± 23 pg/ml, basal; 65 ± 30 pg/ml, final) que en los pacientes no tolerantes (32 ± 16 pg/ml, basal; 39 ± 21 pg/ml, final). No se observaron cambios significativos en las poblaciones celulares linfocitarias estudiadas.
Conclusión: La retirada de IS es posible en algunos pacientes con TH sin que aparezca rechazo. Los niveles de IL2 disminuyen, y los niveles de IL10 aumentan durante el período de tolerancia tras retirada de inmunosupresión en los pacientes con TH Las poblaciones linfocitarias estudiadas a nivel periférico no aportan ninguna predicción sobre la respuesta del paciente a la retirada de inmunosupresión. Aunque el número de pacientes es pequeño, parece existir una tendencia a una infraregulación en la producción de citoquinas T helper 1 durante el proceso de tolerancia en el TH.
ESTUDIO DE LOS NIVELES PLASMATICOS DE INTERLEUQUINAS 6 Y 10 Y CORRELACION CON EL PERFIL GÉNICO DE LOS POLIMORFISMOS -174G/C DEL PROMOTOR DEL GEN DE IL-6 Y -1.082 G/A DEL PROMOTOR DEL GEN DE IL-10
P. Bueno Laraño, L. Hassan, M.D. Collado-Escobar, C. Olmedo, A.M. Comino, M. Serradilla, I. Ferrón-Celma, F. Nogueras, R. Martin-Vivaldi, J. Villar, D. Garrote y J.A. Ferron
Hospital Universitario Virgen de las Nieves. Granada.
Objetivos: El propósito de este trabajo ha sido evaluar los niveles de interleuquinas IL-6 e IL-10 en muestras de plasma obtenidas antes del trasplante hepático (T0) y a 1, 6, 12 horas, 1, 2, 3, 5 y 7 días post-trasplante hepático, Así como correlacionar estos niveles plasmáticos con el perfil génico de los polimorfismos -174G/C en el promotor del gen de IL-6 y -1082 G/A en el promotor del gen de IL-10,
Material y métodos: El estudio se ha realizado en 45 pacientes (21 hombres y 24 mujeres, con edades comprendidas entre 23 y 68 años) receptores de trasplante hepático en el Servicio de Cirugía General y del Aparato Digestivo del Hospital Universitario Virgen de las Nieves de Granada. De cada paciente receptor de trasplante hepático y en cada tiempo de toma de muestra se obtuvieron 3 ml de sangre periférica en tubos con EDTA como anticoagulante, los cuales se centrifugaron a 1.800 rpm durante 15 min obteniéndose un sobrenadante (plasma) y un precipitado ("pellet"). Los niveles de interleuquinas se determinaron en el plasma así obtenido mediante citometría de flujo en un citómetro FACScan (Becton Dickinson) utilizando la técnica de CBA que combina la técnica de ELISA con la citometría de flujo. La cuantificación de cada interleuquina estudiada se realizó mediante el software de CBA proporcionado por Becton Dickinson analizándose estadísticamente los valores mediante un test ANOVA de un factor. En cuanto a los polimorfismos -174G/C del gen de IL-6 y -1082 G/A del gen de IL-10 se determinaron en el ADN extraído del "pellet" obtenido anteriormente después de realizar lisis celular, desproteinización con acetato sódico, partición con etanol, y precipitación final con etanol. El ADN así obtenido se amplificó por PCR-RFLP mediante una modificación del método de Balding y col. de modo que se determina específicamente este polimorfismo y no otros adyacentes1. Los resultados para determinar las frecuencias genotípicas y alélicas se analizaron estadísticamente mediante el test exacto de Fisher con nivel de significación p < 0,05, empleando el programa EpiInfo software (Center for Disease Control, Atlanta, GA, USA, version 2002).
Resultados: Los valores plasmáticos (pg/ml) de interleuquinas, tanto IL-6 como IL-10, muestran un máximo 1h post-trasplante, descendiendo posteriormente, si bien los valores máximos que alcanza IL-6 son del orden de 3 veces superiores a los de IL-10, En cuanto al polimorfismo -174 de IL-6, el genotipo G/C muestra cierta asociación con niveles plasmáticos más reducidos, mientras los genotipos G/G y C/C muestran valores plasmáticos más elevados. En cuanto a -1.087 de IL-10, los genotipos G/A y A/A mostraron cierta asociación con unos niveles plasmáticos de IL-10 más reducidos, mientras el genotipo GG parece mostrar cierta asociación con unos niveles plasmáticos más elevados de IL-10,
Conclusiones: IL-6 e IL-10 muestran unos valores plasmáticos máximos 1 h después del trasplante hepático. Por otra parte, los polimorfismos -174 (G/C) del gen de IL-6 y -1.087 (G/A) del gen de IL-10 parecen influir en los niveles plasmáticos de estas interleuquinas.
Bibliografía
1. Collado-escobar MD, Nieto A, Mataran L., et al. J Rheumatol 2000; 27: 1461-3.
EVALUACION DEL COSTE ECONOMICO DEL USO SISTEMATICO DEL TUBO EN T EN LA RECONSTRUCCION BILIAR DEL TRASPLANTE HEPATICO CADAVÉRICO
R. Charco Torra, J. Martí Sanchez, M.A. Amador Marchante, J. Ferrer Fabrega, D. Calatayud Mizrahi, C. Fondevila Campo, J. Fuster Obregón y J.C. García-Valdecasas Salgado
Hospital Clinic i Provincial. Barcelona.
Objetivos: Evaluar el impacto económico del uso sistemático del tubo en T en la reconstrucción biliar del trasplante hepático de cadáver.
Material y métodos: Se diseñó un estudio prospectivo aleatorizado incluyendo receptores adultos de un primer injerto hepático completo. Los pacientes fueron aleatorizados para distribuirlos en el grupo de tubo en T o en el grupo sin tubo en T. Se analizaron las complicaciones biliares de cada grupo, la estancia hospitalaria debida a complicaciones, el número de pruebas radiológicas diagnósticas y los tratamientos necesarios y se realizó una estimación del coste económico de las complicaciones.
Resultados: De octubre 2002 a marzo 2004 se incluyeron 107 pacientes en el estudio, 53 de ellos en el grupo de tubo en T y 54 en el grupo sin tubo en T. No se encontraron diferencias demográficas y médicas entre los dos grupos. El seguimiento mínimo fue de 3 meses. La tasa de complicaciones biliares totales fue mayor en el grupo con tubo en T comparado con el grupo sin tubo en T (60,4% vs 11,1%, p < ,001). El número de intervenciones quirúrgicas y pruebas radiológicas por complicaciones biliares fue mayor en el grupo con tubo en T respecto al grupo sin tubo en T (9 y 81 vs 4 y 18 respectivamente, p < ,002). Si comparamos dentro del grupo de pacientes con tubo en T, la estancia hospitalaria por complicaciones después de la retirada del tubo en T se incrementó en 14 ± 8 días comparada con aquellos que no sufrieron ninguna complicación después de dicho procedimiento. La estancia hospitalaria total debida a complicaciones biliares fue mayor en el grupo con tubo en T comparada con la del grupo sin tubo en T (50 días vs 15 días, p < .001). El coste estimado debido a uso de recursos diagnósticos en el grupo con tubo en T fue similar comparado con el del grupo sin tubo en T (6,480 e vs 5,785 e respectivamente). Sin embargo, el coste estimado debido a uso de recursos terapéuticos fue mayor en el grupo con tubo en T (28,232 e vs 16,088 e, p < ,05).
Conclusiones: El uso sistemático del tubo en T en la reconstrucción biliar en el trasplante hepático de cadáver no está justificado. La cantidad de recursos diagnósticos y terapéuticos y la estancia hospitalaria es mayor en estos pacientes con el consiguiente incremento en los costes hospitalarios totales.
FACTORES PREDICTORES DE MORTALIDAD EN TRASPLANTE HEPATICO Y DISFUNCION RENAL AGUDA EN EL POSTOPERATORIO INMEDIATO
A. Lopez Lago, E. Varo Perez, J. Fernandez Villanueva, A. Mariño Rozados, C. Rivero Velasco y E. Ferrer Vizoso
Hospital Clinico Universitario. Santiago de Compostela.
Objetivo: Conocer los factores que pueden predecir la mortalidad en una serie de pacientes con trasplante hepático que han desarrollado insuficiencia renal aguda en el postrasplante inmediato, con un seguimiento a un año. Presentamos nuestra experiencia en el empleo de anti CD 25 en una serie de 52 pacientes seguidos prospectivamente desde marzo del año 99 y octubre de 04,
Método: Entre marzo del año 99 y octubre del año 04 se realizaron en nuestro hospital 178 trasplantes hepáticos (TH) ortotópicos de donante cadáver. Presentamos una serie de 52 pacientes sometidos a TH que desarrollaron IRA en postoperatorio inmediato (POI). Todos los pacientes recibieron inmunosupresión con Tacrolimus (T) a muy bajas dosis, esteroides y anti CD25, Se monitorizaron parámetros analíticos de función hepática y función renal y variables intra y preoperatorias y postoperatorias.
Resultados: La mortalidad fue del 28% (n = 15). La causa más frecuente de mortalidad fueron las infecciones. Existe mayor mortalidad en aquellos pacientes con estadío C de Child. La mortalidad es mayor en pacientes con cirrosis por hepatitis C. Son factores relacionados con la mortalidad las cifras elevadas de GOT (p = 0,01), GPT (p = 0,005), menor aclaramiento de creatinina (0,005), bilirrubina total (p = 0,002), hiperglucemia (p = 0,008). Son factores de riesgo independientes (analisis de regresión logística) para mortalidad el aclaramiento de creatinina menor de 40ml/min en el primer dia postrasplante y las cifras de GOT mayores de 350.
Conclusiones: Es un buen predictor de mortalidad postoperatoria la escala de severidad de Child-Puhg. Los pacientes portadores de cirrosis por virus C presentan mayor mortalidad. Cifras elevadas de glucemia en el primer mes son indicativas de mortalidad. Son predictores independientes de mortalidad perioperatoria en este grupo de pacientes el aclaramiento de creatinina menor de 40ml/min en el primer día postrasplante y las cifras de GOT mayores de 350 UI/L.
FACTORES PRONOSTICOS A CORTO PLAZO EN EL TRASPLANTE HEPATICO
A. Millar de León, E. Tenza, L. Barneo, L. Vazquez, L. G-Dieguez, M. Rodriguez, C. G-Bernardo, A. Linares y I. Gonzalez-Pinto
Hospital Universitario Central de Asturias. Oviedo.
Objetivo: Estudiar en un grupo de pacientes que han recibido un trasplante hepático ortotópico de donante cadáver, los diferentes factores que puedan tener un significado pronóstico durante los seis meses siguientes a el mismo.
Material y métodos: Durante el período comprendido entre abril del 2002 y diciembre 2004, se realizaron un total de 74 trasplante hepáticos en 71 pacientes. Analizamos una serie de variables, entre las que se encontraban: las características clínico-epidemiológicas del donante y el receptor, aspectos técnicos, complicaciones intra y postoperatorias, complicaciones durante su estancia en UCI, así como la evolución a los tres y seis meses.
Resultados: La mediana de supervivencia a los 6 meses fue del 86%. Diez pacientes, fueron exitus (cuatro intraoperatorio y seis por fallo multiorganico [FMO]). Un total de diecinueve pacientes (13,4%) tuvieron algún tipo de complicación médica o quirúrgica. Estas las dividimos en complicaciones precoces (primeros 30 dias) o tardías (dia 30 en adelante). Dentro las complicaciones médicas precoces las mas frecuente fueron las infecciones (leves o graves) en 20 casos, y la HTA en 13 casos. De las complicaciones quirúrgicas precoces, las más frecuentes fueron la fistula y/o estenosis biliar en seis casos, y en tres casos la trombosis de la arteria hepática. Treinta pacientes (21,3%) tuvieron rechazo celular agudo clínico y/o histológico. La complicación quirúrgica tardía más frecuente fue la estenosis biliar en 8 casos. Se realizaron 14 reintervenciones en 10 pacientes. En tres pacientes con fallo primario de injerto fue necesario un retrasplante. Los pacientes con injertos procedentes de donantes mas añosos, así como los receptores VHC, tenían significativamente más complicaciones. Ningún factor intraoperatorio analizado, tuvo influencia en el seguimiento La supervivencia, era significativamente peor, en aquellos pacientes que durante su estancia en UCI, estaban inestables hemodinamicamente con necesidad de drogas vasoactivas, presentaban algún tipo de infección, necesitaban más tiempo el soporte ventilatorio y requerían mayor numero de transfusión de hemoderivados.
Conclusiones: De las variables estudiadas, unicamente los niveles postoperatorios de urea, la necesidad de trasfusión de hemoderivados, y la presencia de complicaciones médicas o quirúrgicas, tenían una influencia significativa, en la evolución de estos enfermos durante los seis primeros meses.
HALLAZGOS ENDOSCOPICOS Y UTILIDAD DE LA COLONOSCOPIA EN PACIENTES CIRROTICOS CANDIDATOS A TRASPLANTE HEPATICO
A. Díaz Sánchez, O. Núñez Martínez, I. Beceiro Pedreño, A. Ponferrada Díaz, C. González Asanza, A. Matilla Peña, R. Bañares Cañizares, P. Menchén Fernández-Pacheco y G. Clemente Ricote
Hospital General Universitario Gregorio Marañón. Madrid.
Objetivo: Evaluar la presencia de lesiones colónicas preneoplásicas y neoplásicas, así como de las relacionadas con la vasculopatía hipertensiva colorrectal y su asociación con la enfermedad hepática y grado de hipertensión portal (HTP) en pacientes cirróticos candidatos a trasplante hepático ortotópico (THO)
Material y métodos: Entre octubre 2004 y diciembre 2005, a 92 pacientes evaluados como candidatos a trasplante hepático se les realizó colonoscopia siendo indicada en mayores de 50 años o con menor edad pero con indicación clínica. Se han recogido los hallazgos endoscópicos y datos epidemiológicos, clínicos y analíticos de la enfermedad hepática. Se realizó estudio hemodinámico hepático en 77 pacientes. Se definió colopatía hipertensiva (CH) como la presencia de eritema y/o edema de la mucosa (grado leve) o lesiones vasculares como angiectasias o puntos rojos difusos (grado moderado/grave).
Resultados: El 88% eran mayores de 50 años, edad media de 55,3 años (29-69) y varones (81,5%). La etiología más frecuente fue alcohólica (46,7%) seguida del virus C (31,5%) y su combinación (9,8%). Eran un grado A de Child el 21% (con hepatocarcinoma el 69%). El 33,7% presentaban hepatocarcinoma. La proporción de exploraciones normales fue del 20,7%. Se demostraron lesiones compatibles con CH en el 23,9%, varices rectales en el 7,6% y hemorroides internas o mixtas en el 50%. En el 38% de los pacientes (35/92) se encontraron pólipos (adenomatoso, 65,2%; tipo tubular, 86,7%). En 6 pacientes con pólipos adenomatosos se halló displasia leve. Un paciente asintomático tenía un adenocarcinoma de colon bien diferenciado. Se encontró asociación entre la presencia de pólipos y/o adenocarcinoma con el sexo masculino (44% varones vs 17,6% mujeres, p = 0,044) y con el grado de Child (63,2% Child A vs 32,9% Child B/C, p = 0,016), no existiendo con la edad, CEA o la etiología etílica. Se observó una relación entre la existencia de CH y de pólipos y/o adenocarcinoma, detectándose estos en el 61,9% de los pacientes con CH y en el 31,3% de los pacientes sin CH (p = 0,012). No se halló relación entre las manifestaciones de la HTP colorectal con la etiología de la hepatopatía ni con el grado de función hepática. El 90,5% de los pacientes con CH presentaban varices esófago-gástricas (VEG), y encontramos CH en el 27,5% de pacientes con VEG y en el 10,5% de pacientes sin VEG (p = 0,12). La CH no se asoció con la presencia de gastropatía ni duodenopatía hipertensiva. Se demostró asociación entre un mayor nivel de gradiente de presión venoso hepático y la presencia de CH (19,9 ± 6,2 vs 16,8 ± 5,4 mmHg; p = 0,045), pero no con el grado de CH (no: 16,8 ± 5,4 vs leve: 19,8 ± 7,2 vs moderada-grave: 20,2 ± 4 mmHg; p = 0,13).
Conclusiones: La prevalencia de lesiones preneoplásicas en el colon podría justificar la realización de colonoscopia en los pacientes que se evalúen para trasplante hepático. La presencia de vasculopatía hipertensiva es frecuente y se relaciona con la existencia de mayor grado de hipertensión portal.
HEMODINAMIA DURANTE EL TRASPLANTE HEPATICO ORTOTOPICO
F.M. Santiago Martín1, P. Bueno Laraño2, J. Santiago Martín3, M. Vidal Casas1, A. Garzón Gómez1, M. Galan Ortega, E. Guzmán Malpica1, P. Cuesta Santos1, S. Cervera Delgado1, E. Blanco Constantin1, K. Muffak Granero4, A. Ramírez Sánchez1 y J.A. Ferrón Orihuela4
1Servicio de Anestesiología, Reanimación y Terapéutica del dolor. Hospital Universitario Virgen de las Nieves. Granada. 2Unidad de Cirugía Experimental. Hospital Universitario Virgen de las Nieves. Granada. 3Servicio de Anestesiología, Reanimación y Terapéutica del dolor. Complejo Hospitalario Torrecardenas. Almería. 4Servicio de Cirugía General y del Aparato Digestivo. Hospital Universitario Virgen de las Nieves. Granada.
Introducción: Durante el trasplante hepático y a lo largo de sus tres fases se producen cambios hemodinámicos importantes que obligan a una monitorización invasiva, que permita un control estrecho y el tratamiento precoz de dichas alteraciones cardiovasculares para evitar complicaciones importantes en el período intraoperatorio y con repercusión en el postoperatorio, a veces condicionando la supervivencia del injerto o incluso el pronostico vital como ocurre en el síndrome postreperfusión.
Objetivos: Describir el patrón hemodinámico en el trasplante hepático ortotópico durante las fases de disección, anhepática y fase neohepática, realizado mediante la técnica de preservación de vena cava o piggy-back y bajo anestesia total intravenosa con propofol, fentanilo y cisatracurio en perfusión continua.
Metodología: Este estudio ha sido llevado a cabo en 40 pacientes (27 hombres y 13 mujeres) de edades comprendidas entre 23 y 66 años sometidos a trasplante hepático de forma consecutiva en el Hospital Universitario Virgen de las Nieves de Granada en el período de junio 2004 a marzo 2006, El consentimiento informado ha sido obtenido en todos los pacientes y el protocolo de estudio aprobado por el Comité Etico del Hospital. Para valorar las alteraciones del sistema cardiovascular fue insertado un catéter Swan-Ganz en arteria pulmonar tras la inducción anestésica y registradas la variables hemodinámicas: frecuencia cardiaca (FC), presión arterial media (PAM), presión arteria pulmonar media (PAPm), presión capilar pulmonar (PCP), presión venosa central (PVC), índice cardiaco (IC), índice de resistencias vasculares sistémicas (IRVS) e índice de resistencias vasculares pulmonares (IRVP); durante los momentos más relevantes de las distintas fases del período intraoperatorio: i-0 (después de la inducción anestésica), A+15 (15 minutos tras el inicio de la fase anhepática), R-5 (5 minutos antes de la reperfusión), R+5 (5 minutos después de la reperfusion), R+20 (20 minutos después de la reperfusión), R+60 (60 minutos después de la reperfusión), y R-end (al final de la intervención).
Resultados: Los resultados se muestran en la siguiente tabla. La PAM y el IC muestran un descenso discreto siendo su punto máximo en la reperfusión, mientras que la presiones de llenado y las resistencias vasculares muestran un ascenso progresivo hasta la reperfusión para luego descender de forma moderada durante la fase neohepática.
Conclusiones: Las modificaciones más significativas de los parámetros hemodinámicas y lo que es más importante el cambio en la tendencia se produce en la reperfusión una vez que se revasculariza el nuevo hígado. Hasta ese momento con el sangrado en la fase de disección y posteriormente la exclusión del territorio portal se produce descenso discreto de la PAM y gasto cardiaco alcanzando su máximo en el período inmediato postreperfusión, con aumento de resistencias vasculares y de presiones de llenado, volviendo a descender levemente después de reperfundir de nuevo.
Bibliografía
1. Lladó L., C. Lama C., Busquets J., Ibáñez L., Dalmau A.,Camprubí I.,Santol R., et al. Hemodinamia del paciente cirrótico durante el trasplante hepático. Influencia de la preservación del flujo portal y de la vena cava Rev. Esp. Anestesiol. Reanim. 2002;49:13-6.
2. Acosta F, Sansano T, Robles R, Contreras RF, Reche M, Beltrán R, et al. Hemodynamic consequences of portal and lateral clamping of the inferior vena cava during liver transplantation. Transpl Proc 1999;31:2413-44.
3. Steib A, Saada A, Clever B, Lehamnn C, Freys G, Levy S, et al. Orthotopic liver transplantation with preservation of portocaval flow compared with veno-venous by-pass. Liver Transpl Surg 1997;35:518-25.
HEPATITIS COLESTASICA FIBROSANTE POR VHC EN EL TRASPLANTE HEPATICO
M.A. López Garrido, M.D. Espinosa Aguilar, F. Nogueras López, J. Villar del Moral, A. Mansilla Roselló, J.A. Ferrón Orihuela y R. Martin-Vivaldi Martínez
Hospital Universitario Virgen de las Nieves. Granada.
Objetivos: La hepatitis colestásica fibrosante es una forma infrecuente y grave de hepatitis por VHB, descrita en receptores de transplante hepático que también se asocia al VHC por recurrencia de éste en el injerto. Nuestro objetivo es determinar la incidencia de esta variante de hepatitis en nuestra serie de pacientes.
Material y métodos: Se han recogido 94 casos de trasplante hepático en 92 pacientes, desde el 1 de abril de 2002 hasta el 30 de abril del 2006, siendo 65 varones y 27 mujeres. Se han revisado todos los casos para calcular la incidencia de disfunción colestásica del injerto por recidiva del VHC, valorar tratamiento inmusupresor y/o antiviral recibido, presentación clínica, datos histológicos y complicaciones posteriores.
Resultados: Se registraron 4 casos de pacientes con reinfección grave del injerto por VHC (incidencia del 4,34%), 3 varones y 1 mujer. De éstos, 3 pacientes recibieron tratamiento con tacrolimus más mofetil micofenolato (75%) y 1 con ciclosporina más corticoides. Sólo 1 de ellos recibió terapia antiviral (interferón pegilado más rivabirina) que tuvo que ser suspendido por efectos secundarios, el resto no recibió tratamiento por contraindicaciones. La presentación clínica en todos los casos fue con ictericia progresiva y prurito generalizado. Analíticamente todos presentaron datos de colestasis importante con hipertransaminemia moderada. En 3 casos (75%), la presentación fue en el primer año postransplante y uno de ellos (25%) en el segundo año. Respecto a los datos histológicos, todos los pacientes fueron biopsiados, mostrando 3 de ellos fibrosis, infiltrado de mononucleares sin polimorfos, necrosis erosiva y presencia de VHC y uno de ellos hepatitis aguda con cuerpos de Councilman con CMV negativo, HBs Ag negativo y HB Ac negativo. Se tuvo una mortalidad del 100% de los casos.
Conclusiones: - En nuestra serie la hepatitis colestasica fibrosante presenta una incidencia del 4,34%. - Afecta con mayor frecuencia a varones. - En el 75% de los casos aparece en el primer año postransplante. - Es una forma grave de disfunción del injerto que en nuestra serie presenta una mortalidad del 100% de los casos.
IDENTIFICACION DE LOS FACTORES PREDICTIVOS DE INFECCION EN TRASPLANTE HEPATICO CON INSUFICIENCIA RENAL AGUDA
A. López Lago, E. Varo Perez, J. Villanueva Fernández, A. Mariño Rozados, J.M. Garcia Acuña y E. Ferrer Vizoso
Hospital Clinico Universitario Santiago de Compostela.
Objetivo: Determinar cuales son los factores predictivos de desarrollo de infección en el postoperatorio de trasplante hepático (TH) en pacientes que desarrollan insuficiencia renal aguda (IRA) en el postoperatorio inmediato y son tratados con un régimen de inducción con bajas dosis de anticalcineurínicos (AC) y anti CD25.
Material y método: Es un estudio prospectivo desde marzo del 99 hasta octubre del 04 en el que se reclutaron 52 pacientes que sufrieron IRA en el postrasplante inmediato, definido como cifras de creatinina sérica > 1,5 mgrs/dl y/o aclaramiento creatinina < 50 ml/min en el post operatorio inmediato, todos ellos recibieron terapia inmunosupresora con tacrolimus y esteroides; en el momento en el que se detectó IRA se disminuyó la dosis de anticalcineurínico hasta 1 mg c/ 12 horas o se suspendió comenzando con terapia con micofenolato y se administró la primera dosis de anti CD25 (daclizumab o basiliximab), repitiendo la dosis a los siete días en el caso de daclizumab y a los cuatro en el caso de basiliximab. Se les administró profilaxis antibacteriana durante cinco días con ceftacidima (1 gr i.v c/8 horas), amoxicilina-clavulánico (1gr i.v c/8 horas) y metronidazol (1,5 gr i.v c/24 horas).Para la profilaxis antifúngica se utilizó fluconazol (100 mgrs i.v c/24 horas).Se utilizó descontaminación selectiva con quinolonas. Se utilizaron las definiciones de infección categorizadas según la localización y el agente productor descritas por Kusne et al. Se analizaron variables preoperatorias, intraoperatorias y postoperatorias.
Resultados: En el grupo de pacientes que desarrollaron infecciones se observó que presentaron mayor número de disfunción inicial del injerto (p = 0,02), precisaron en mayor medida técnicas de depuración extrarrenal (p = 0,008), las cifras de GOT y GPT así como de bilirrubina fueron significativamente más elevadas que en el otro grupo durante la primera semana post TH (p = 0,02), la cifra de aclaramiento de creatinina fue significativamente menores y se obtuvieron cifras más elevadas de glucemia entre el 5º y 15º día, alcanzando mayor significación en el 10º día (p = 0,002). En el análisis de regresión logística se observó que son predictores de riesgo independientes para desarrollar infecciones la necesidad de hemofiltración (OR = 6,03, IC95% 1,3-26,7; p < 0,01) y la hiperglucemia entre el 5º y los 15º primeros días de evolución postrasplante. Se observó que el área bajo la curva (ROC) para la glucemia > 140 mg/dl presentaba una sensibilidad del 75% y una especificidad del 78% para el desarrollo de infecciones (p = 0,02).
Conclusiones: La disfunción primaria del injerto está relacionada con el aumento del número de infecciones en el postrasplante hepático. Cifras más elevadas de transaminasas y bilirrubina se relacionan con el aumento de infecciones así como las cifras menores de aclaramiento de.creatinina. Son factores predictivos independientes de infección la hemodiafiltración en el postoratorio precoz del TH y las cifras elevadas de glucemia.
IMPACTO DE PAUTAS DE INMUNOSUPRESION ALTERNATIVAS A LOS ANTICALCINEURINICOS EN TRASPLANTADOS HÉPATICOS POR VIRUS C
J. de la Cruz Lombardo, M.P. España Contreras y M. Jimenez Pérez
Hospital Regional Universitario Carlos Haya. Málaga.
Introducción: Los ICN (anticalcineurínicos: ciclosporina y tacrolimus) constituyen la base de la inmunosupresión de mantenimiento actual en el trasplante hepático. Sin embargo, sus efectos adversos (renales, cardiovasculares, neurológicos, metabólicos...) pueden obligarnos a emplear pautas alternativas. En la mayoría de los casos se opta por: a) reducir la dosis de ICN e introducir mofetil-micofenolato (MMF); b) suspender la dosis de ICN y dejar MMF como monoterapia. En el grupo de pacientes con VHC, existe preocupación por el impacto que este cambio en la inmunosupresión pueda tener sobre el VHC y el injerto.
Objetivos:1) Conocer la tasa de pacientes trasplantados por VHC que reciben ICN y precisan un cambio del régimen inmunosupresor por la aparición de efectos adversos importantes. 2) Analizar la repercusión de este cambio sobre el injerto y el resto del organismo.
Material y métodos: Se analizó un total de 80 registros de pacientes trasplantados seguidos en una consulta de nuestra Unidad durante el período 2003-2005, Se seleccionó el grupo de 36 pacientes infectados por VHC (45% del total). 2 de los 36 pacientes con VHC habían recibido un retrasplante por cirrosis del injerto. Se analizó el subgrupo con efectos adversos atribuidos al ICN en los que se empleó una pauta alternativa: reducir la dosis de ICN e introducir MMF o cuando la reducción de la dosis de ICN no logró revertir el efecto adverso suspensión del ICN dejando a MMF como monoterapia. La repercusión del cambio de régimen inmunosupresor sobre el injerto se monitorizó a través de las pruebas bioquímicas de función hepática y el examen ultrasonográfico. Una biopsia hepática ecoguiada se realizaría cuando las pruebas anteriores mostraran disfunción del injerto.
Resultados:1) En 9 de los 36 pacientes (25%) se cambió la pauta inmunosupresora por presentar efectos secundarios importantes atribuidos al ICN. 2) 8 de los 9 pacientes (89%) presentaron como efecto adverso la disfunción renal progresiva (nefrotoxicidad); 1 de los 9 pacientes (11%) presentó una neuropatía sensitiva periférica muy severa que afectaba a los miembros inferiores y se resolvió al suspender tacrolimus; en 1 caso (11%) la introducción de MMF y la reducción de ciclosporina provocó efectos adversos sobre la médula ósea: leucopenia (neutropenia) severa y plaquetopenia reversibles al retirar MMF. 3) La disfunción renal mejoró en 7 de los 9 pacientes (77%), en uno permaneció estable y en otro empeoró (el paciente al que se le suspendió MMF por mielotoxicidad). 4) Ninguno de los pacientes presentaron disfunción del injerto objetivable por alteración del perfil bioquímico hepático o la ultrasonografía. 5) En 2 de los 9 pacientes (22%) apareció una neuritis herpética (zoster) en la región intercostal y en el trayecto del nervio ciático respectivamente.
Conclusiones:1) Las dos pautas inmunosupresoras alternativas empleadas fueron eficaces para controlar los efectos adversos de los ICN. 2) Su repercusión sobre el injerto ha sido inapreciable por lo que parecen seguras. 3) Sin embargo, el cambio ha provocado nuevos efectos adversos sobre el organismo (en nuestra serie: neuritis por herpes zoster y mielotoxicidad).
INCIDENCIA DEL SINDROME POSTREPERFUSION EN EL TRASPLANTE HEPATICO ORTOTOPICO EN NUESTRO MEDIO
F.M. Santiago Martín1, P. Bueno Larañ 2, J. Santiago Martín3, M. Vidal Casas1, A. Garzón Gómez1, E. Guzmán Malpica1, M. Galan Ortega, P. Cuesta Santos1, S. Cervera Delgado1, E. Blanco Constantin1, K. Muffak Granero4, A. Ramírez Sánchez1 y J.A. Ferrón Orihuela4
1Servicio de Anestesiología, Reanimación y Terapéutica del dolor. Hospital Universitario Virgen de las Nieves. Granada. 2Unidad de Cirugía Experimental. Hospital Universitario Virgen de las Nieves. Granada. 3Servicio de Anestesiología, Reanimación y Terapéutica del dolor. Complejo Hospitalario Torrecardenas. Almería. 4Servicio de Cirugía General y del Aparato Digestivo. Hospital Universitario Virgen de las Nieves. Granada.
Introducción: Desde 1987 en que fue descrito por primera vez el síndrome postreperfusión (SPR) en el trasplante hepático por Aggarwal y colaboradores, los distintos grupos de trabajo han ido comunicando su incidencia y realizando estudios sobre los distintos factores que pueden producirlo, aunque su etiología completa permanece aún desconocida. El SPR ocurre aproximadamente en un 30% de los casos y se caracteriza por hipotensión brusca (reducción de un 30% sobre la basal) que se desarrolla en los 5 minutos siguientes a la reperfusión y que dura más de 1 minuto. Se acompaña normalmente de presiones de llenado elevadas, bradicardia, RVS bajas y anormalidades de la conducción cardíaca.
Objetivos: Describir la incidencia de este síndrome en los pacientes receptores de trasplante hepático en nuestro Hospital.
Metodología: Este estudio ha sido llevado a cabo en 40 pacientes (27 hombres y 13 mujeres) de edades comprendidas entre 23 y 66 años sometidos a trasplante hepático de forma consecutiva en el Hospital Universitario Virgen de las Nieves de Granada en el período de junio 2004 a marzo 2006, El consentimiento informado ha sido obtenido en todos los pacientes y el protocolo de estudio aprobado por el Comité Etico del Hospital. Para evaluar los cambios en la presión arterial durante el intraoperatorio se procedió a la canalización de la arteria radial izquierda y se realizó una monitorización continua invasiva de esta, junto con el resto de monitorización habitual. Se tomó como referencia el descenso de la presión arterial media (PAM) ocurrido en los primeros cinco minutos tras la reperfusión y se comparó con las mediciones basales del mismo paciente. Se consideró que desarrollaron SPR cuando la caída de la PAM fue superior a un 30% sobre la basal.
Resultados: Del total de los 40 pacientes cumplieron criterios de SPR 9, mientras que 31 no, a pesar de que la tendencia es hacia la hipotensión en casi todos los pacientes en los minutos siguientes a la reperfusión, como se muestra en el grafico de tendencias. La incidencia de SPR en nuestro Hospital fue de un 22,5%.
Conclusiones: La incidencia de SPR permanece prácticamente invariable desde que fue descrita en 1987 por el grupo Pittsburg. Descrito por los distintos grupos entre un 12% y un 49% su presentación. Dada la trascendencia que puede llegar a tener este en la morbimortalidad de los receptores de trasplante hepático y el desconocimiento completo sobre su génesis es conveniente seguir investigando sobre los factores desencadenantes de este.
Bibliografía
1. Aggarwal S, Kang Y, Freeman JA, Fortunato FL, Pinsky MR. Postreperfusion syndrome: cardiovascular collapse following hepatic reperfusion during liver transplantation.Transplant Proc. 1987;19:54-5.
2. Aggarwal S, Kang Y, Freeman JA, Fortunato FL Jr, Pinsky MR. Postreperfusion syndrome: hypotension after reperfusion of the transplanted liver.J Crit Care. 1993;8:154-60.
3, Acosta F, Sabate A. El síndrome de posreperfusión en el trasplante ortotópico de higado. Rev Esp Anestesiol Reanim. 1996;43:276-80,
4, Chui AK, et al. Postreperfusion syndrome in orthotopic liver transplantation.Transplant Proc. 2000;32:2116-7,
INFECCION FUNGICA EN EL TRASPLANTE HEPATICO
M.D. Espinosa Aguilar, F. Nogueras López, M.A. López Garrido, A. García Navarro, A. Mansilla Roselló y R. Martin-Vivaldi Martínez
Hospital Universitario Virgen de las Nieves. Granada.
Objetivos: Determinar la incidencia de infección fúngica postrasplante hepático e identificar los patógenos fúngicos detectados en nuestros pacientes.
Material y métodos: Desde el 1 de abril de 2002 hasta el 30 de abril de 2006 se han realizado 94 trasplantes hepáticos a 92 pacientes (65 varones y 27 mujeres), en nuestra unidad, todos de donante cadáver e injerto hepático completo, con una edad media de 56 años (rango de 21 a 68 años) y una supervivencia del 78,16% de los pacientes. Revisamos los datos de estos pacientes para determinar la incidencia de infección fúngica en los primeros 120 días postrasplante. Consideramos infección fúngica la presencia de cultivos positivos de sangre, orina, líquido cefalorraquídeo, líquido peritoneal o aspirado broncoalveolar, e infección fúngica superficial o colonización a la presencia de cultivos positivos en muestras de esputo u otras muestras superficiales. Todos los pacientes recibieron terapia inmunosupresora de mantenimiento con inhibidor de la calcineurina ± MMF ± deflazacort y una profilaxis antifúngica con Nistatina oral y vaginal en mujeres desde su inclusión en lista de espera hasta su alta hospitalaria postrasplante y Cotrimoxazol desde el día +1 hasta el sexto mes postrasplante.
Resultados: Se registraron 4 casos de infección fúngica en nuestros pacientes, con una incidencia del 4,25%: una infección respiratoria por Penicillium sp, una infección de la herida cutánea con peritonitis por Aspergillus fumigatus, una candidemia y una colonización respiratoria por Aspergillus fumigatus (con cultivo de esputo positivo). La mortalidad fue del 75% (los tres casos de infección profunda). Tres de las cuatro infecciones ocurrieron de forma precoz, en el primer mes postrasplante y la candidemia algo después, en el dia +40 postrasplante. Los cuatro pacientes afectos fueron varones.
Conclusiones: - En nuestra serie encontramos una baja incidencia de infección fúngica, de un 4,25%. - Las infecciones fúngicas ocurrieron de forma precoz (un tiempo medio de 21,2 días postrasplante). - Se presentó una mortalidad muy elevada (75%) y supusieron un 20% de las causas de mortalidad global. - El patógeno implicado con más frecuencia fue Aspergillus, con un 50% de los casos.
INFECCION RESPIRATORIA POR PENICILLIUM SP. EN PACIENTE TRASPLANTADO HEPATICO
M.D. Espinosa Aguilar, F. Nogueras López, M.A. López Garrido, M.T. Villegas Herrera, M.J. Alvarez Martín y R. Martín-Vivaldi Martínez
Hospital Universitario Virgen De las Nieves. Granada.
Introducción: Las infecciones fúngicas son una causa importante de morbilidad y mortalidad tras el trasplante hepático. La mayoría están causadas por Cándida sp., Aspergillus sp. y Cryptococcus neoformans. No hemos encontrado en la literatura ningún caso descrito de infección por Penicillium en trasplantados hepáticos. Describimos el caso de un paciente trasplantado hepático que presentó infección respiratoria por Penicillium sp.
Caso clínico: Paciente de 55 años, con antecedentes de cirrosis hepática por VHC, diabetes mellitus y trombosis parcial de porta principal, sometido a trasplante hepático. El tiempo quirúrgico total fue de 16 horas, con elevadas necesidades transfusionales (7 concentrados de hematíes, 14 concentrados de plaquetas y 2,5 litros de plasma fresco congelado). El postoperatorio fue complicado, con estancia prolongada en UCI e intubación prolongada. El día +9 postrasplante presentó cuadro de distress respiratorio del adulto y fiebre. En la Rx de tórax había un infiltrado alveolar en base pulmonar derecha y un derrame pleural izquierdo; en la analítica había leucocitosis (15.000/mm3) con desviación izquierda (93% PMN). En el cultivo del aspirado bronquial hubo crecimiento de Penicillium sp. Se inició tratamiento con Anfotericina B liposomal a las dosis habituales, sin respuesta. El día +15 postrasplante se tomó una segunda muestra de aspirado bronquial, y de nuevo hubo crecimiento de Penicillium sp. en el cultivo. En los hemocultivos seriados se aisló un estreptococo beta hemolítico. Se añadió Vancomicina i.v. al tratamiento, pero el paciente presentó un cuadro de sangrado difuso por puntos de punción, junto con sangrado gastrointestinal, y se produjo el fallecimiento el día +32 postrasplante.
Discusión: La frecuencia de micosis en el trasplante hepático puede alcanzar cifras de hasta un 40%. En la mitad de los casos las infecciones son intra abdominales, mientras que las formas pulmonares, habituales en otros trasplantes, no suelen sobrepasar el 15-20% de casos. Más del 90% de las infecciones fúngicas ocurren en los dos primeros meses postrasplante. Nuestro paciente presentaba factores predisponentes para infección fúngica: cirugía prolongada, elevadas necesidades postransfusionales, diabetes mellitus y estancia prolongada en UCI. Penicillium es causa de infección generalizada en pacientes inmunocomprometidos, con mayor frecuencia en el sudeste asiático y en China. Se ha comunicado un rápido incremento de esta infección oportunista en pacientes con infección por VIH en estas regiones, y se han descrito casos en pacientes con neoplasias hematológicas malignas, receptores de trasplante de médula ósea y en trasplante pulmonar, como causa de infección de la anastomosis bronquial. No hemos encontrado ningún caso descrito en trasplante hepático.
INFLUENCIA DE LA EDAD DEL DONANTE Y DEL SEXO DEL RECEPTOR EN LA SUPERVIVENCIA DE LOS PACIENTES TRASPLANTADOS POR HEPATOCARCINOMA
M. Rodríguez Framil, E. Otero Antón, A. Gonzalez Quintela, S. Tome Martinez de Rituerto, J. Fernandez Castroagudin, E. Molina, M. Bustamante, J. Martinez, R. Conde, F. Segade y E. Varo
Hospital Clinico Universitario. Santiago de Compostela.
Introducción: El trasplante hepático (TH) es el tratamiento de elección de los pacientes con hepatocarcinoma (HCC) inicial asentado sobre un hígado cirrótico. La progresión tumoral pretrasplante es una de las principales limitaciones del TH en estos pacientes. El tratamiento coadyuvante mientras se encuentran en lista de espera unido al aumento de número de donantes son dos estrategias que podrían disminuir este efecto. Aunque hay pocos estudios, parece que la utilización de donantes añosos en pacientes con HCC se acompaña de buena supervivencia y permite reducir el tiempo de espera.
Materiales y métodos: Análisis retrospectivo de los pacientes con HCC trasplantados en el Hospital Clínico de Santiago entre julio de 1994 y diciembre de 2003, Se analizan la influencia de la edad del donante y del sexo del receptor en la supervivencia postrasplante. Se consideró como donantes añosos aquellos con más de 60 años.
Resultados: Durante el período del estudio se trasplantaron 78 pacientes con HCC (82% varones, edad media: 57,8 ± 6,4 años). En 31 casos (39,7%) asentaba sobre una cirrosis por VHC. El 53% de los pacientes estaba en estadio Chlid-Pugh A, el 24% B y 14% en C. En 29 casos (37%) la edad del donante fue mayor de 60 años. Los receptores femeninos fueron trasplantados con más frecuencia con un donante joven en el grupo VHC negativo (83,3% vs 63,4%) y con un donante añoso en el grupo VHC positivo (50% vs 61%). Durante el período del estudio fallecieron 28 pacientes (mortalidad: 35,9%).No hubo diferencias en el tiempo de isquemia ni en el estadio Chlid-Pugh entre los pacientes que fallecieron y los que evolucionaron bien. Aunque sin alcanzar significación estadística la supervivencia al año, a los 3 y a los 5 años fue mejor en los pacientes trasplantados con donantes añosos (93,1%, 85,7%, 66,7%) que los trasplantados con donantes jóvenes (79,6%, 63,9%, 42,1%). Estas diferencias se mantuvieron incluso en los casos con cirrosis por VHC trasplantados con donantes añosos: 93,3%, 81,8%, 50% vs donante joven: 68,8%, 56,3%, 22%. El sexo femenino del receptor se asoció a peor supervivencia tanto en el grupo VHC negativo (1 año: 66,7% vs 95%, 5 años: 0% vs 41,7%, p < 0,05) como en el VHC positivo (1 año: 62,5% vs 78,3%, 5 años: 0% vs 41,7%, p > 0,05). En el análisis multivariante mediante regresión de Cox los factores que más influyeron en la mortalidad fueron el sexo del receptor (HR: 2,5, IC95%: 1,12-5,93) y la edad del donante (HR: 0,99, IC 95%: 0,97-1,01).
Conclusiones: En esta serie la supervivencia de los pacientes trasplantados con HCC es peor en los receptores femeninos y tiende a ser mejor en los receptores de órganos añosos. Los pacientes con HCC podrían beneficiarse de la utilización de donantes añosos.
INFLUENCIA DE LAS CARACTERISTICAS DEL RECEPTOR, DEL DONANTE Y DE LAS VARIABLES PERIOPERATORIAS EN LA SUPERVIVENCIA DEL PACIENTE TRASPLANTADO HEPATICO
A. López Lago, E. Varo Perez, J. Fernandez Villanueva, D. Azuaje Sánchez, J.M. Garcia Acuña, A. Mariño y E. Ferrer Vizoso
Hospital Clínico Universitario. Santiago de Compostela.
Objetivo: Determinar los factores predictivos de mal pronóstico que van a influir en la evolución del trasplante hepático a partir de las características del receptor, del donante y de las variables perioperatorias.
Material y método: Se han evaluado 243 pacientes trasplantados hepáticos ingresados en nuestro centro de forma consecutiva, desde el año 2000 al 2006, En todos ellos se ha determinado la etiología por la cual se trasplantaron, estadío de su cirrosis siguiendo la clasificación de Child-Pugh, sexo, edad, peso, factores de riesgo cardiovascular, la existencia de síndrome hepatorrenal previo al trasplante y las serologías virales de cada paciente. Se han estudiado también las características de los donantes: tensión arterial diastólica y sistólica, sexo, edad, grupo sanguíneo y patología causante del éxitus. En cuanto a las variables perioperatorias se ha evaluado el tiempo de isquemia fría, necesidad se hemoderivados y las horas de intervención. Se realizó un análisis univariado y de regresión logística junto con las curvas de supervivencia de Kaplan-Meier y log-rank test.
Resultados: La mediana de seguimiento fue de 807 días. La etiología más frecuente causante del trasplante en nuestra serie fue la cirrosis alcohólica (57,6%), seguido de cirrosis víricas (21,4%). La supervivencia de los pacientes alcohólicos a cinco años fue más alta que el resto de las patologías (85% p = 0,035), los pacientes con serologías positivas para VHC presentan mayor mortalidad (32%, p = 0,033) al igual que los pacientes hipertensos (p = 0,056). Influyeron negativamente en la supervivencia de los pacientes trasplantados la mayor edad de los donantes (p = 0,008). Los receptores de sexo femenino presenta mayor mortalidad (p = 0,045). Aquellos pacientes que durante la intervención consumieron mayor número de concentrados de hematíes presentaron mayor mortalidad (p = 0,000). La estancia media de los pacientes ingresados en la unidad de medicina intensiva fue 7 días en los pacientes que sobrevivieron frente a 16 días en el caso de los que fallecieron (p = 0,000). La escala APACHE II es mayor en los pacientes con mayor mortalidad (p = 0,001). Fueron factores predictivos independientes de mortalidad el sexo femenino del receptor (OR:0,49, IC95%:0,25-0,93,p = 0,03); la edad del donante (OR:1,01, IC95%: 1-1,03, p = 0,05); APACHE II (OR: 1,06, IC95%: 1,02-1,10; p = 0,002); la presencia de hepatocarcinoma frente a su ausencia (OR: 0,40, IC95%: 0,75-1, p = 0,013) y los concentrados de hematíes (OR: 1,04, IC95%: 1,01-1,07, p = 0,009).
Conclusiones: Diversas características del receptor y del donante así como la etiología que indica el trasplante y la necesidad de trasfusión de hemoderivados influyen negativamente en la supervivencia del paciente trasplantado hepático.
INSUFICIENCIA RENAL AGUDA EN TRASPLANTE HEPATICO Y MUY BAJA DOSIS DE ANTICALCINEURINICOS. INFECCION: INCIDENCIA Y MORTALIDAD
A. Lopez Lago, E. Varo, A. Mariño, C. Rivero, I. Chico, R. Casado y E. Ferrer
Hospital Clínico Universitario. Santiago de Compostela.
Objetivo: Determinar la incidencia y gravedad de las infecciones postoperatorias en pacientes con insuficiencia renal aguda (IRA) al que se le aplica un régimen inmunosupresor con muy bajas dosis de anticalcineurínicos y anti CD25,
Material y método: Se trata de un estudio prospectivo donde se recoge las infecciones durante el primer año de 52 pacientes sometidos a TH desde marzo del 99 hasta octubre de 04. Todos ellos sufrieron (IRA) (creatinina sérica > 1,5 mgrs/dl y/o aclaramiento creatinina < 50 ml/min) en el post operatorio inmediato, todos ellos recibieron terapia inmunosupresora con tacrolimus y esteroides; en el momento en el que se detectó IRA se disminuyó la dosis de anticalcineurínico hasta 1 mg c/ 12 horas o se suspendió comenzando con terapia con micofenolato y se administró la primera dosis de anti CD25 (daclizumab o basiliximab), repitiendo la dosis a los siete días en el caso de daclizumab y a los cuatro en el caso de basiliximab. Se les administró profilaxis antibacteriana durante cinco días con ceftacidima (1 gr i.v c/8 horas), amoxicilina-clavulánico (1gr i.v c/8 horas) y metronidazol (1,5 gr i.v c/24 horas).Para la profilaxis antifúngica se utilizó fluconazol (100 mgrs i.v c/24 horas).Se utilizaron las definiciones de infección categorizadas según la localización y el agente productor descritas por Kusne et al.
Resultados: De los 52 pacientes, 47 correspondieron a un primer trasplante y 5 fueron retrasplantes. Las enfermedades de base indicadoras de los primeros trasplantes fueron: 63,7% (n = 33) cirrosis alcohólicas, el 15,3% (n = 8) cirrosis por VHC, 3,8% (n = 2) cirrosis por VHB, 5,6% (n = 3) hepatitis fulminantes, y un 11,6% (n = 6) cirrosis de otra etiología. Las causas de retrasplante fueron 1 trombosis de la arteria hepática, 1 por infarto hepático masivo, 2 por disfunción primaria del injerto y 1 por rechazo agudo. En 28 de los 52 trasplantes existió al menos un episodio infeccioso (incidencia de la infección de 53,84%), el número de episodios infecciosos fue de 53.
Las infecciones bacterianas fueron las más frecuentes (64,1%), seguidas de las fúngicas (12,6%) y de las virales (13,3%). En el primer mes se produjeron el 71,69% (n = 38) del total de las infecciones, siendo en su mayoría bacterianas. De ellas, el 34,2% (n = 13) fueron neumonías causadas en su mayor parte por estafilococos, seguido de enterococos. El 13,1% (n = 5) fueron bacteriemias sobre todo por cocos Gram positivos. Entre el primero y el sexto mes se produjeron el 24,5% (n = 13) de las infecciones. La mortalidad global al año fue del 28,8% (n = 15), de los cuales en 13 pacientes se atribuyó a la infección como causa de muerte (86,6% de mortalidad atribuida a infección).
Conclusiones: La incidencia de infección entre la población a estudio fue del 53,8%, siendo esta cifra similar a las descritas en la literatura para enfermos sometidos a TH, que no sufren IRA, y que son tratados con inmunosupresión standard. La etiología global más frecuente en la población estudiada fue la bacteriana. La mortalidad global de nuestra serie es menor que las publicadas en la literatura con pacientes que sufren IRA y son tratados con inmunosupresión con dosis standard de anticalcineurínicos.
LA UTILIZACION COMBINADA DE CICLOSPORINA NEORAL Y MOFETIL MICOFENOLATO EN LA INDUCCION Y MANTENIMIENTO DEL TRASPLANTE HEPATICO MEJORA LA FUNCION RENAL Y REDUCE LA TASA DE RECHAZO AGUDO DURANTE EL PRIMER MES POSTRASPLANTE
J.A. Pons Miñano, P. Ramirez, E. Terol, C. Marin, J.C. Navalón, J.A. Lujan, F. Sanchez Bueno, R. Robles y P. Parrilla
Hospital Universitario Virgen de la Arrixaca. Murcia.
Introducción: La morbimortalidad del primer mes postrasplante hepático se relaciona significativamente con la aparición de insuficiencia renal. Las pautas de inmunosupresión actuales tienden a asociar diferentes inmunosupresores para reducir al máximo la dosis de anticalcineurínicos. El objetivo del presente estudio ha sido estudiar en primer lugar la tasa de rechazo agudo y en segundo lugar la función renal durante el primer mes postrasplante hepático entre dos grupos de pacientes tratados con dos pautas diferentes de inmunosupresión: Pauta A: ciclosporina neoral, Micofenolato Mofetilo (MMF) y corticoides y Pauta B: FK506 y corticoides.
Pacientes y métodos: En este estudio se han incluido 122 pacientes de un total de 130 trasplantes hepáticos realizados entre enero del 2003 y julio del 2005). Se han excluido 8 pacientes fallecidos durante la primera semana postrasplante por causas no relacionadas con la inmunosupresión. Los pacientes se han dividido en dos grupos: a) Pauta A (n = 63). Recibieron Ciclosporina neoral, MMF y Corticoides. b) Pauta B (n = 59). Recibieron FK506 y corticoides Durante el primer mes postoperatorio (Planta de Hospitalización) se evaluaron los siguientes parámetros: incidencia y severidad del rechazo agudo, incidencia de infecciones mayores, tasa de reconversión de la inmunosupresión, éxitus, función renal evaluada por la creatinina, y niveles de ciclosporina y FK 506,
Resultados:a) Incidencia de Rechazo Agudo. En el grupo A, 12 pacientes (19%) presentaron un episodio de rechazo, frente a 16 pacientes del grupo B (27%) (p < 0,05). Sin embargo, 2 de los rechazos agudos de la Pauta A fueron episodios severos, que obligo a la conversión a la pauta B. b) Infecciones mayores: 13 pacientes del grupo A (20%) y 13 del grupo B (22%) (NS). c) Niveles de creatinina al alta: cifras de 1,1 ± 0,11 en el grupo A y de 1,5 ± 0,13 en el grupo B (p < 0,05), siendo los niveles de CyA en ese momento de 191 ± 17 y de FK506 de 15,9 ± 2, d) Conversión de las pautas de inmunosupresión: 6 pacientes del grupo A se convirtieron a la pauta B, 2 por rechazo severo y 4 por neurotoxicidad. 8 pacientes de la pauta B se convirtieron a la pauta A, 3 por neurotoxicidad, 4 por niveles bajos y 1 por sepsis.
Conclusiones: La asociación de MMF a CyA neoral permite manejar a los pacientes trasplantados de hígado con niveles mas bajos de ciclosporina, consiguiendo un efecto beneficioso sobre la función renal sin mayor riesgo de rechazo
MANEJO DIAGNOSTICO Y TERAPÉUTICO DE LA HIPERTENSION PORTOPULMONAR EN EL CANDIDATO A TRASPLANTE HEPATICO
J. de la Cruz Lombardo, M.P. España Contreras, M. Jimenez Perez y J.M. Lozano Rey
Hospital Regional Universitario Carlos Haya. Málaga.
Introducción: Según la Clasificación de Venecia de 2003, la Hipertensión Portopulmonar (HPP) puede definirse como la Hipertensión Arterial Pulmonar (HAP) que se asocia a la Hipertensión Portal. El 2% de los pacientes con cirrosis e hipertensión portal tienen HAP. En los sometidos a trasplante hepático la prevalencia es del 4%. La HPP aumenta considerablemente el riesgo asociado con el mismo: representa una sobrecarga de presión para el ventrículo derecho que puede conducir al fracaso cardíaco derecho durante la fase de reperfusión. El diagnóstico de HAP se basa en criterios hemodinámicos: Presión Media en arteria pulmonar (PAPm) > 25 mmHg, Presión Capilar Pulmonar (PCP) < 15 mmHg y Resistencias Vasculares Pulmonares (RVP) > 120 d.s.cm. Establecerlo requiere, por tanto, un Cateterismo Cardíaco Derecho (CCD). La ecocardiografía doppler transtorácica (ETT) es una excelente técnica de screening no invasiva de la HAP. Permite estimar en el 74% de los casos la Presión Sistólica en la Arteria Pulmonar (PAPs) y la medición obtenida tiene una alta correlación con la del CCD. La HAP se considera LEVE cuando la PAPs obtenida por ETT es < 50, Si la PAPs ≥ 50, el paciente debe someterse a un CCD para determinar la PAPm y las RVP. Cuando la PAPm ≥ 35 o las RCP > 250 d.s.cm. el trasplante está contraindicado.
Objetivos:1) Conocer la prevalencia de la Hipertensión Portopulmonar en los pacientes con cirrosis hepática evaluados para trasplante hepático en nuestra Unidad. 2) Determinar la utilidad de la ETT como técnica de screening no invasiva comparándola con el CCD. 3) Evaluar la eficacia del tratamiento con prostaciclina inhalada (iloprost) en pacientes con PAPm = 35 mm Hg.
Material y métodos: Se analizaron 217 registros de pacientes con cirrosis hepática evaluados para trasplante hepático en el período 2000-2005, A todos se les había realizado una ETT. Aquellos con PAPs ≥ 50 fueron sometidos a un CCD. Los pacientes con PAPm ≥ 35 mmHg iniciaron tratamiento con iloprost inhalado a 100 mcrg. x día (6 inhalaciones diarias) y se sometieron a un CCD cada 6 meses.
Resultados: La ETT halló una PAPs elevada en 14 de los 217 pacientes evaluados (6,4%). De los 14 casos, en 6 (2,6%) se estimó una PAPs ≥ 50 y fueron sometidos a CCD: 4 presentaron una PAPm < 35 mmHg. (HPP LEVE) y fueron aceptados para trasplante hepático. Ninguno presentó complicaciones cardíacas intraoperatorias. 2 casos mostraban PAPm ≥ 35 mmHg e iniciaron tratamiento con Iloprost inhalado. Al año de tratamiento el CCD mostró una PAPm = 28 mmHg en uno y una PAPm = 38 mmHg en el otro. El primero fue trasplantado con éxito. El segundo sigue excluido hasta la fecha.
Conclusiones:1) La prevalencia de HPP en nuestra serie es del 6%. 2) En casi la mitad de los casos (6/14) se requirió CCD para descartar HPP moderada o severa. 3) En un tercio (2/6) se confirmó el diagnóstico de HPP moderada o severa (PAPm ≥ 35 mmHg). 4) El tratamiento con Iloprost puede ser efectivo para rescatar algunos casos con HPP moderada. 5) Series más amplias son necesarias para confirmar estos resultados.
MANEJO RADIOLOGICO VERSUS LAPAROSCOPICO DE LAS PERITONITIS BILIARES TRAS LA RETIRADA DEL TUBO DE KEHR
J.A. Pons Miñano, P. Ramirez, A. Rios, C. Marin, J.M. Rodriguez, J.A. Fernandez, F. Sanchez Bueno, R. Robles y P. Parrilla
Hospital Universitario Virgen de la Arrixaca. Murcia.
Introducción: Las complicaciones biliares continúan siendo el talón de Aquiles del trasplante hepático. Una de las complicaciones más frecuentes es la peritonitis biliar, que aparece tras la retirada del tubo de Kehr. Analizamos la incidencia y el manejo de esta complicación en nuestros últimos 262 trasplantes hepáticos del (401 al 662).
Material y método: Desde enero del año 2000 hasta diciembre del año 2005 se han realizado en nuestro hospital 262 trasplantes hepáticos a 246 receptores. La técnica de anastomosis de la vía biliar ha sido la coledoco-coledocostomía en 244 pacientes, 125 con tubo de Kehr y 119 sin tubo de Kehr. En 18 pacientes se ha realizado una hepaticoyeyunostomía. Se indicó la colocación de un tubo de Kehr cuando existía disparidad de calibre entre el colédoco del donante y receptor o no quedaban alineados adecuadamente tras la anastomosis. El tubo de Kehr se retiró en todos los casos a entre el tercer y cuarto mes postrasplante.
Resultados: Se han desarrollado 23 peritonitis biliares tras la retirada de los 125 tubos de Kehr (18%). Se han tratado de forma conservadora con reposo y analgesia 12 de los 23 pacientes (52%). 3 pacientes se han beneficiado de la punción radioguiada (13%) y 8 pacientes han tenido que ser sometidos a una laparoscopia con limpieza y drenaje de la cavidad (35%). No hubo necesidad de realizar una laparotomía a ningún paciente afecto de esta complicación. No hubo mortalidad y la estancia hospitalaria media fue de 6 ± 1,8 días.
Conclusión: Defendemos el tratamiento conservador en las peritonitis biliares, con observación, analgesia y controles clínicos y ecográficos como primera opción, y punción radioguiada o laparoscopia con lavado y drenaje si no existe mejoría con el tratamiento conservador en las primeras 48 horas o aparecen signos precoces de peritonitis biliar.
MIELINOLISIS CENTRAL PONTINA Y EXTRAPONTINA EN PACIENTES SOMETIDOS A TRASPLANTE HEPATICO. PRESENTACION DE 3 CASOS EXCEPCIONALES
J.A. Pons Miñano, P. Ramirez, E. Terol, A. Rios, L. Sanchez, J.C. Navalón, C. Marin, F. Sanchez Bueno, R. Robles y P. Parrilla
Hospital Universitario Virgen de la Arrixaca. Murcia.
Introducción: La mielinolisis central pontina es una rara afectación neurológica. La corrección brusca de una hiponatremia es el factor etiopatogénicogico más aceptado. La RNM es el mejor método diagnóstico. La desmielinización adicional de regiones extrapontinas es especialmente infrecuente. Desde enero del 2000 hasta enero del 2006 se han realizado en nuestro servicio 280 trasplantes hepáticos sobre 262 receptores. Hemos tenido 3 casos de mielinolisis central pontina (1,1%), 2 de ellas además extrapontinas.
Casos clínicos:1) Caso Nº 1: varón de 61 años, con cirrosis hepática etanólica estadío B de Child, MELD 18, No presentaba trastornos hidroelectrolíticos pretrasplante. Trasplante hepático en agosto del 2004, En el tercer día postoperatorio comienza con deterioro del nivel de conciencia, anartria con afectación de pares craneales bajos y tetraplejia con Babinsky bilateral presente. En la RNM confirmó la mielinolisis central pontina y extrapontina. 2) Caso Nº 2: varón de 66 años con cirrosis hepática etanólica y virus B positivo en estadio C de child MELD 2, Hiponatremia previa al trasplante. Trasplante hepático en enero del 2006, 24 horas postrasplante con un deterioro del nivel de conciencia con convulsiones tras las cuales el paciente presentó un cuadro de tetraparesia con afectación de pares craneales, manteniendo la mirada y la capacidad de parpadear. La RNM confirmó el diagnóstico de mielinolisis central pontina y extrapontina 3) Caso Nº 3: mujer de 57 años, diabética, retraso mental leve afecta de una cirrosis criptongénica estadio B de Chile, MELD 16, trasplante hepático en septiembre del 2005, 6 días después del trasplante comienza con tetraparesia y tetrahipoestesia con reflejos osteotendinosos exaltados, Babinsky presente bilateralmente, con paralisis facial central. La RNM confimó el cuadro de mielinolisis central pontina.
Conclusión: La mielinolisis central pontina es una grave enfermedad que puede ocasionar secuelas neurológicas permanentes. La afectación extrapontina es muy poco frecuente en esta entidad, pero imprime peor pronóstico. Es fundamental la prevención de la misma, mediante la corrección lenta del sodio plasmético. No existe terapia específica para este cuadro salvo la prevención
NEUTROPENIA ASOCIADA AL TRATAMIENTO CON MICOFENOLATO MOFETIL EN EL TRASPLANTE HEPATICO
F. Nogueras López, M.D. Espinosa Aguilar, M.A. Lopez Garrido, J. Villar del Moral, J.A. Ferrón Orihuela y R. Martín-Vivaldi Martínez
S.A.S.
Objetivos: Evaluar la utilización de Micofenolato Mofetil (MMF), las indicaciones y el desarrollo de neutropenia en nuestra práctica clínica habitual en pacientes con trasplante hepático.
Material y métodos: Entre abril de 2002 y abril de 2006 hemos realizado 94 trasplantes de hígado en 92 pacientes, de los cuales hemos tratado 64 con MMF en algún momento de su evolución a dosis de 2 gr diarios y monitorizando niveles en sangre. 42 varones (65,6%) y 22 mujeres (34,4%) con una media de edad de 53,92 años (25-70). La indicación de trasplante hepático ha sido en 27 pacientes por cirrosis VHC (42%), en 23 por cirrosis etílica (36%), en 4 por hepatocarcinoma (6%), en 3 por cirrosis criptogenética (4,7%), en 2 por VHB (3%), en 2 por FHF (3%), por colangitis esclerosante primaria en 1 (1,6%), rechazo crónico en 1 (1,6%). La indicación más frecuente del MMF fue la insuficiencia renal en 48 pacientes (75%). En 9 se utilizó dentro de algún ensayo clínico (14%), en 5 por rechazo agudo (7,8%) y en 2 por rechazo crónico (3%). Se inició tratamiento en el postoperatorio inmediato: en 29 pacientes asociado a introducción tardía del anticalcineurínico (ICN) (46%) y en 9 según ensayo clínico. El tiempo medio de inicio del MMF en el resto de los casos ha sido de 26,58 días asociado a reducción de la dosis del ICN.
El seguimiento medio desde el inicio del MMF ha sido de 519,64 dias.
Resultados: De los 64 pacientes tratados con MMF 14 han desarrollado neutropenia (22%) en un tiempo medio de 142 dias, precisando la administración de factor estimulante de colonias de granulocitos (GCSF) en 9 de ellos (64,3%). Hemos interrumpido el tratamiento con MMF debido a neutropenia en 11 (17,5%). No hubo diferencias significativas en la edad ni en el sexo entre los pacientes con y sin neutropenia. La cifra media de niveles sanguíneos de MMF en los casos con neutropenia se encontaba en rango normal. Se han producido 15 fallecimientos (24%), no relacionados con dicho tratamiento (infección fúngica, trombosis portal masiva en postoperatorio precoz, recidiva de hepatocarcinoma, recidiva grave de hepatitis B y C, mielinolisis pontina).
Conclusiones: El MMF es un fármaco inmunosupresor potente utilizado como profilaxis del rechazo agudo, como rescate del rechazo agudo y crónico y para disminuir los efectos secundarios de los anticalcineurínicos, pero es necesario un control hematológico estrecho durante el mismo debido a su toxicidad hematológica independientemente de los niveles sanguíneos.
PALUDISMO POR PLASMODIUM VIVAX TRASMITIDO A TRAVÉS DE UN TRASPLANTE HEPATICO
C. Ponton, F. González Rodriguez, L. Vizcaino Gangotena, S. Tome, J. Castroagudin, E. Otero, E. Molina, J. Martínez Castro, M. Bustamante Montalvo y E. Varo Pérez
Hospital Clínico Universitario. Santiago de Compostela.
Introducción: Las complicaciones infecciosas son una importante causa de morbi-mortalidad en el período postrasplante. Entre ellas hay que tener en cuenta aquellas que puede trasmitir el donante. En los últimos años ha aumentado la población inmigrante, debido a esto también entre los donantes se encuentran inmigrantes (ONT/GESITRA). Por ello es importante conocer el lugar de procedencia de os mismos y la posible patología infecciosa parasitaria o tropical, que pueden trasmitir al receptor. En la literatura hay casos de paludismo trasmitidos a través de trasplante renal, hepático, cardíaco y de médula ósea (Turkmen, Bemelman, Nuesch, Fisher, Chiche, Cafra, Lefrere). Los cuatro tipos de plasmodium que infectan al ser humano se pueden trasmitir a través del trasplante. El pronóstico parece depender fundamentalmente del diagnóstico y tratamiento precoces (Chiche). Presentamos un caso de paludismo por P. vivax trasmitido a través de un injerto hepático.
Paciente y métodos: Varón de 30 años con insuficiencia hepática aguda grave por hepatitis B que motivo su inclusión en código cero. El donante fue un varón de 27 años, ecuatoriano, residente en España desde hace tres, con antecedente de paludismo tratado hace cinco años y que falleció como consecuencia de una hemorragia cerebral. En el momento de la donación se realizó gota gruesa que fue negativa. El pulmón, el corazón y los riñones fueron trasplantados en diferentes centros hospitalarios de España.
Se realizó trasplante hepático ortotópico, se inicio inmunosupresión estándar con tacrolimus y esteroides. El postoperatorio inmediato trascurrió sin incidencias. En el día +21 comenzó con fiebre de 38 grados C, e hipotensión arterial sin focalidad infecciosas, ante la sospecha de sepsis bacteriana se comenzó tratamiento empírico con antibiótico de amplio espectro a pesar de lo cual a las 48 horas presenta nuevo episodio de fiebre e hipotensión arterial. En la analítica se apreciaban datos de hemólisis, trombopenia, leucopenia con marcada desviación izquierda y numerosos parásitos intracelulares compatibles con Plasmodium (10% de parasitemia). El estudio microbiológico confirmó que se trataba de P. Vivax.
Resultados: Se inicio tratamiento con cloroquina y primaquina con desaparición de la fiebre y disminución de la parasitemia en 48 horas. La tolerancia a la medicación fue buena sin toxicidad hepática ni hematológica. Dos meses después ingreso por nuevo episodio de P. Vivax que requirió nuevo tratamiento con cloroquina y primaquina con resolución del cuadro y sin presentar recaída en el momento actual.
Conclusiones: El número creciente de viajes a zonas endémicas y el aumento de inmigrantes como potenciales donantes debe ponernos en alerta a cerca de infecciones no habituales que los receptores pueden adquirir a través del trasplante. La malaria debe incluirse en el diagnóstico diferencial del síndrome febril en receptores de órganos con estos factores de riesgo. En el caso de donantes multiorgánicos, deberían evaluarse todos los receptores aunque estuviesen asintomáticos (Chiche) o realizar periódicamente gota gruesa.
PAPEL DE LA CPRE COMO TRATAMIENTO DE ELECCION DE LAS COMPLICACIONES BILIARES POSTRASPLANTE HEPATICO
F. García Pajares, G. Sanchez Antolin, M. Perez-Miranda, L. Mata, A. Santamaria, E. Saracibar, F. Pons, D. Pacheco, R. Delicia y A. Caro-Paton
Hospital Universitario Rio Hortera. Valladolid.
Introducción: Las complicaciones biliares son una de las más frecuentes del trasplante hepático. El abordaje inicial de dichas complicaciones puede ser endoscópico, radiológico o quirúrgico. La terapéutica endoscópica mediante CPRE ha ido ganando terreno a las estrategias basadas en el intervencionismo percutáneo o la reintervención quirúrgica.
Objetivos: Evaluar la seguridad y eficacia a corto y medio plazo en nuestro centro de una estrategia basada en la CPRE como tratamiento inicial de las complicaciones biliares del TOH.
Pacientes y métodos: Entre noviembre de 2001 y abril de 2006 se realizaron 127 TOH en 123 pacientes (varones/mujeres: 90/33; edad media: 49,2 años, rango: 19-69). De ellos, 33 (varones/mujeres: 25/8; rango de edad: 21-68) desarrollaron fugas o estenosis post-TOH (26,8%), excluyendo 4 pacientes con complicaciones biliares isquémicas. Solo 2 de los 33 pacientes eran portadores de tubo de Kehr. La mediana hasta la primera CPRE fue de 28 días (rango: 2-927). Se revisan retrospectivamente los hallazgos endoscópicos, el éxito diagnóstico y terapeútico y la evolución clínica de los pacientes.
Resultados: La primera CPRE y esfinterotomía tuvo éxito en todos los pacientes excepto uno. De los 32 pacientes restantes, 22 pacientes tenían estenosis biliares (68%), 6 fuga (17%), 5 estenosis y fuga (15%). Además se observó coledocolitiasis en 2 (6%), barro biliar en 4 (12,5%) y malposición del tubo de Kehr en un paciente. Todas las estenosis biliares fueron anastomóticas. A 30 pacientes se les colocó 1-2 stents biliares de plástico, se realizaron 9 dilataciones, 2 extracciones de cálculos y se colocó un drenaje nasobiliar. El éxito global fue de 97% (32/33). El seguimiento inicial fue bueno (con resolución de la ictericia, pruebas hepáticas o de la fuga) en 31/32 pacientes. Sólo hubo dos complicaciones graves post-CPRE (una perforación retroperitoneal y una sepsis biliar, ambas resueltas con tratamiento conservador). Después de un seguimiento medio de 25 meses (rango: 7-52), se repitieron 115 CPRE en 32 pacientes para dilatación, recambio o retirada de stents, a intervalos de 3-12 meses. Al final del seguimiento (abril de 2006), la CPRE resultó eficaz en 29/33 pacientes (88%), 13 de ellos con resolución definitiva (40%) y 16 con resolución parcial, permaneciendo con recambios periódicos de stents (48%). Únicamente 2 pacientes necesitaron hepaticoyeyunostomía (6%). Además, 4 pacientes fallecieron por causas no relacionadas con la vía biliar.
Conclusiones: La CPRE es una técnica segura y muy eficaz en el tratamiento de las complicaciones biliares del TOH. Queda por definir su papel en el manejo a largo plazo de dichas complicaciones dada su alta eficacia y bajo riesgo. Pensamos que un abordaje endoscópico agresivo podría evitar la mayoría de reintervenciones.
PATRONES DE RECIDIVA TRAS EL TRASPLANTE HEPATICO POR HEPATOCARCINOMA
A. Escartín Arias, J. Grau, S. Vilallonga, R. Dopazo, C. Castro, E. Bergamini, S. Bueno, J. Bilbao e I. Balsells
Hospital Vall d' Hebron. Barcelona.
El trasplante hepático (TH) por hepatocarcinoma (HC) se realiza en nuestro centro sobre pacientes que cumplen los criterios de Milán, pero a pesar de una adecuada selección se producirán recidivas tumorales. Analizamos las características de los pacientes que presentan recidiva tumoral tras TH por HC.
Material: En el período comprendido entre 1988 y 2005 hemos realizado un total de 685 TH con un seguimiento mínimo de un año, de los que 203 (29,6%) fueron por HC. Para el estadiaje posttrasplante usamos los estadios del Barcelona Clinic Liver Cancer: A (un nódulo < 5cm); B (2 o 3 de < 3 cm); C (afectación extrahepática o invasión vascular macroscópica).
Resultados: De los 182 casos, 23 (12,6%) fueron incidentales. La edad media fue 59 ± 7 años, 74% varones. Hepatectomía previa por HCC: 16 (7,9%). Las principales indicaciones fueron VHC+ (74%), VHB+ (6%), y alcohol el (16%). Fueron estadio A: 119 (59%); estadio B: 38 (19%); Estadio C: 11 (5%). Hallamos tumor > 5 cm en el 7%, más de 3 nódulos en el 11%. La supervivencia actuarial a 1-3-5-10 años fue 82%-72%-65%-50% y la libre de enfermedad 80%-67%-58%-46%. Hubo 26 (12,8%) recidivas. La aparición fue similar (p > 0,05) en estadio A (10%) y B (14%), pero mayor en C (90%) p < 0,001, Diez recidivas del estadio C presentaban invasión vascular macroscópica no detectada en el estudio previo. Fueron factores de riesgo para la aparición de recidiva (p < 0,01): invasión vascular, satelitosis, mala diferenciación, y p < 0,05 hepatectomía previa. No se relacionaron con la recidiva el resto de factores analizados. Clasificamos las recidivas en precoces (n = 10 38,5%) y tardías (n = 16 61,5%) según aparecieran durante o después del primer año. La supervivencia media tras la recidiva precoz fue de 5,3 ± 7,6 meses y tras la tardía 14,7 ± 13 medes, mediana 12 meses (p = 0,03). Ninguno de los factores anteriormente analizados presentaron relación con el momento de la aparición. De los 26 pacientes con recidiva, la presentaron 7 en hígado y 22 sistémicas (11 pulmonares, 9 óseas, 5 peritoneales, 2 pleurales, 2 en piel, 1 en cerebro), siendo los lugares más frecuentes de aparición inicial hígado y pulmón. No hallamos relación entre la localización y el momento de la recidiva. En el 50% de los casos hubo elevación importante de la alfafetoproteina antes de la recidiva. Tras la misma, el 50% de pacientes falleció antes de los 6 meses. Las supervivencias más prolongadas tras la recidiva correspondieron a las pulmonares, siendo mucho más cortas las hepáticas y las óseas. Los tratamientos con radio o quimioterapia fueron paliativos, sin influir en la supervivencia postrecidiva. Tampoco se observó ningún efecto cuando se añadió la rapamicina como inmunosupresor una vez aparecida la recidiva.
Conclusión: Las técnicas radiológicas actuales permiten una mejor selección del paciente. La invasión vascular microscópica, satelitosis o mala diferenciación nos alertarán sobre el riesgo de recidiva, pero no sobre el momento en que ésta va a ocurrir. Tras la aparición de la recidiva, la supervivencia es muy corta si lo hace durante el primer año, siendo algo más larga y con más opciones terapéuticas si lo hace pasado el primer año en localización extrahepática.
PRACTICA ACTUAL DE INMUNOSUPRESION A LARGO PLAZO Y PROBLEMAS RELACIONADOS EN NIÑOS CON TRASPLANTE HEPATICO
M.C. Díaz, L. Hierro, E. Frauca, A. de la Vega, C. Camarena, R. Díez, G. Muñoz Bartolo, J. Murcia, M. Gámez, M. López-Santamaría y P. Jara
Servicio de hepatología y trasplante. Hospital infantil La Paz. Madrid.
Objetivos: Evaluar la inmunosupresión (IS) a largo plazo post-trasplante hepático (TH) en niños, y los problemas relacionados.
Métodos: Se analizan 95 niños sucesivos de una cohorte de 114(1998-2003, fallecidos 7 (6%), traslado a otro centro 12) La IS inicial fue ciclosporina (CSA = 37%) o tacrolimus (TAC = 63%). Hubo rechazo precoz en 33%. En el seguimiento total se efectuaron 38 cambios de IS en 31 niños, por síndrome linfoproliferativo (PTLD) (10, retirada), alergia alimentaria (9, conversión a CSA), disfunción del injerto (17, conversión o reinicio de TAC) o efectos adversos (2, conversión a TAC). Se evaluaron en las últimas 4 revisiones (2005), 1,75 a 7,75 años postTH (mediana 4,5):a) los niveles de fármacos y modificaciones, y b) los problemas observados.
Resultados:1) Uso de inmunosupresores: a) 28,4% reciben CSA, 64,2% TAC (7,4% ninguno, por PTLD), asociados a PRED en 96,8%, y a AZA o MMF en 13,7%. b) En grupo CSA(n = 27): dosis = 4,8± 1,2 mg/kg; nivel C2:643 ± 149 ng/ml. En grupo TAC(n = 61): dosis = 0,09 mg/kg; nivel: 7,3 ± 2 ng/ml. c) TAC vs CSA: no hubo diferencia significativa en la variabilidad individual del nivel (± 30%), el nº de modificaciones de dosis/año (media: 1) ni en dosis de PRED (dependió de edad: < 7 años: 0,16, > 7 años: 0,08 mg/kg/d). Hubo incumplimiento de TAC en 10 (vs 0 en CSA, p = 0,07). d) El nivel de CSA fue más alto en niños < 7 años, con menor tº post-TH, y con disfunción del injerto.En TAC no hubo diferente nivel con esos factores. 2) Problemas: a) DNA-VEB+:33,6% (TACvsCSA; ns), recibieron valganciclovir, pero no diferente nivel de TAC ó CSA respecto a niños DNA-EBV(-). b) PTLD nueva = 2,1%, PTLD previa (en remisión) = 8,4%. c) Disfunción del injerto: nueva = 26% (tratamiento: n = 1 reinicia IS, n = 4 intensificación IS, n = 9 ligero aumento PRED, n = 5 antibiótico, n = 7 expectante). Hubo persistente disfunción crónica previa en 20% (significativa en 11, muy leve en 8).Por rechazo crónico 1 fue retrasplantado, otro espera ReTH. d) Necesidad de hospitalización: 18%. Mortalidad: 1%. e) La evaluación final observó: Talla < P10 = 33% (relacionada con diagnóstico inicial de Colestasis genética y con mayor dosis de PRED por disfunción del injerto), IMC > P90 = 8,5%, triglicéridos altos = 23%, hipercolesterolemia (> 180 mg/dl) = 23%, hiperuricemia = 11,7%, FGE < 80 ml/min = 7,4%, tubulopatía con acidosis = 23,4%, uso de fludrocortisona = 11,7%, hipotensor = 2%.
Conclusiones: En el año final de seguimiento los principales problemas son: 2,1% PTLD y 2,1% rechazo crónico. La infección EBV activa es frecuente (33%) así como los episodios nuevos de disfunción del injerto (26%). En conjunto la IS es alta, se modificó poco según los niveles salvo para abordar los episodios de disfunción, habitualmente con éxito. Los efectos tóxicos renales o dislipemias significativos son poco frecuentes. Consideramos globalmente adecuados los resultados de la práctica realizada.
¿QUÉ RESULTADOS SON POSIBLES EN ESPAÑA CON EL TRASPLANTE HEPATICO PEDIATRICO?
N. Leal Hernando, M. López Santamaría, M. Gámez Arance, J. Murcia Zorita, F. Hernandez Oliveros, E. Frauca, G. Muños, L. Hierro, C. Camarena, A. de la Vega, M.C. Diaz y P. Jara
Servicio de trasplante hepático. Hospital Universitario La Paz. Madrid.
Introducción: Anualmente se realizan en España alrededor de 60 trasplantes hepáticos pediátricos (THP). A pesar del bajo número, es un procedimiento que requiere de un uso continuo de técnicas alternativas de trasplante y de una infraestructura hospitalaria pediátrica muy sofisticada.
Objetivo: Mostrar los resultados de un programa de THP de 20 años de actividad, centrados en el período más reciente (a partir del 1 de enero de 2000).
Material y métodos: Se incluyen 138 THP realizados sobre 122 niños. No se incluyen casos de trasplante hepático asociado a intestino (hepatointestinal, 16 casos y multivisceral 4 casos), pero si 3 casos de THP asociado a riñón. El grupo de edad más frecuente fueron niños menores de 1 año (27%), seguido de niños entre 1 y 2 años (24%). La atresia biliar fue la indicación de TH en el 46% de los casos. Los injertos utilizados fueron de hígado reducido (n = 49), entero (n = 36), donante vivo (n = 36), y bipartición (n = 17).
Resultados: La superviviencia del injerto a 6 meses, 1 y 5 años es de 92%, 91% y 91% respectivamente, sin que se aprecien diferencias significativas respecto al tipo de injerto utilizado. 6/16 injertos perdidos fueron en retrasplantes tardíos por rechazo crónico. La supervivencia de los enfermos (6 meses, 1 año y 5 años) fue de 99%, 98% y 98% respectivamente. La causa de muerte fue por recidiva tumoral en un caso, y en dos se relaciona con fallo multiorgánico pretrasplante. 8/10 niños trasplantados por insuficiencia hepática aguda grave están vivos. La superviviencia de los enfermos en niños menores de un año fue de 97,5% a 6 meses, 1 y 5 años. La estancia en Unidad de Cuidados Intensivos postrasplante fue de 8 dias (mediana); la duración de la ventilación mecánica de 38,5 horas (mediana) y la estancia hospitalaria de 42,5 días (mediana). Todos los niños vivos desarrollan actividades adecuadas para su edad.
Conclusiones: Estos resultados pueden ser considerados como un estándar de calidad con el que se pueden comparar aquellos centros con interés en el trasplante hepático pediátrico. No obstante, el escaso número de trasplantes hepáticos que se realizan en niños en España, junto a la infraestructura pediátrica que se precisa para su práctica, aconseja el consenso de una política nacional, basada en la demanda real del procedimiento.
QUIMIOEMBOLIZACION PRETASPLANTE EN EL HEPATOCARCINOMA. ¿ES UTIL?
V. Vargas, M. Moreiras, A. Escartin, S. Grau, L. Castells, I. Bilbao, J. Balsells y J. Guardia
Unidad Trasplante Hepatico. Hospital Vall d'Hebron. Barcelona.
El hepatocarcinoma sobre cirrosis es una indicación frecuente de trasplante hepático. En muchos centros se practica quimioembolización del tumor como terapia adyuvante mientas el paciente se halla en lista de espera.
Objetivos: Revisar la experiencia en nuestro centro con quimiembolización tumoral en lista de espera en el período 2002-2005, comparando su utilidad en relación a los pacientes con hepatocarcinoma trasplantados sin dicha terapia pretrasplante.
Material y métodos: Entre 2000-2005 se realizaron 65 trasplantes hepáticos (TH) en pacientes con hepatocarcinoma (CHC) sobre cirrosis hepática. Cincuenta y ocho (89,2%) de los pacientes incluidos en lista cumplían criterios de Milán en el momento de la valoración radiológica. En 37 de ellos (57%) se practicó quimiembolización pretrasplante (grupo QE) y en 28 (43%) no se realizó (grupo noQE). El tiempo de espera medio en lista de espera fue de 125 días (intervalo: 4-286 d). Las características pretrasplante de los pacientes del grupo QE fueron similares al grupo noQE en edad, sexo, etiología, estadio Pugh-Child, número de nódulos, localización bilobar del tumor, TNM pretrasplante y criterios de Milán. El grupo QE tenía un diámetro medio del mayor nódulo significativamente mayor que el grupo noQE; 3,25 ± 1,4 cm. vs. 2,45 ± 0,8 cm., respectivamente (p = 0,004). Se compararon entre ambos grupos los hallazgos patológicos del tumor en el trasplante (estadio Milán, pTNM, tamaño nódulo, número de nódulos, incremento tamaño tumoral), cambio en el estadiaje, supervivencia y recurrencia posttrasplante.
Resultados: En el grupo QE existió una disminución media del diámetro del mayor nódulo de 0,52 ± 1,2 cm. frente a un aumento medio de 0,25 ± 0,8 cm. en el grupo no QE (p < 0,05). En relación al estadiaje pTNM 9/37 (24,3%) en el grupo QE vs. 8/28 (28,5%) en el grupo noQE fueron infraestadiados en la valoración radiológica (p = n.s). En los 37 pacientes del grupo QE existió una necrosis tumoral > 90% en 18 (48,6%), y entre el 60-90% en 9 (24,2%). La supervivencia actuarial al año fue del 86% en el grupo QE vs. 88% en el grupo noQE (p:n.s.). Existieron 5/37 (13,5%) recurrencias tumorales en el grupo QE vs. 3/28 (10,7%) en el grupo noQE (p: n.s.).
Conclusión: En un programa de trasplante hepático con lista de espera corta, la quimioembolización pretrasplante consigue necrosis tumoral, disminuye el tamaño de los nódulos quimioembolizados, pero no demuestra eficacia en mejorar la supervivencia o en disminuir las recurrencias de los pacientes trasplantados con hepatocarcinoma sobre cirrosis.
RABDOMIOLISIS POR FLUVASTATINA EN PACIENTE TRASPLANTADA HEPATICA
M.D. Espinosa Aguilar, F. Nogueras López, M.A. López Garrido, M.J. Alvarez Martin, R. Martín-Vivaldi
Hospital Universitario Virgen de las Nieves. Granada.
Objetivo: Comunicar un caso de rabdomiolisis asociada a tratamiento con fluvastatina y presentar evidencias de que se trató de una reacción adversa a este fármaco.
Caso clínico: Paciente de 36 años de edad, con antecedentes de trasplante hepático ortotópico por cirrosis hepática criptogenética, diabetes mellitus postrasplante, HTA e hipercolesterolemia, en tratamiento con tacrolimus, nifedipino, insulina y fluvastatina, a dosis de 80 mg/dia iniciada en el tercer mes postrasplante. A los 8 meses postrasplante presentó disfunción del injerto, que se diagnosticó de rechazo agudo grave con ductopenia, y se instauró tratamiento con bolos de corticoides y MMF a dosis de 2 g/día, con mejoría del cuadro. A los 15 días del tratamiento esteroideo la paciente precisó ingreso hospitalario por cuadro de malestar general, debilidad, astenia y mialgias generalizadas, con elevación analítica de CPK (70512 UI/L), LDH (6716 UI/L) y mioglobina (> 4.000 UI/L), con función renal normal. La paciente presentó rabdomiolisis grave, con un pico de CPK de 183068 UI/L, e insuficiencia renal, que precisó hemodiálisis, con incapacidad para movilizar cuello, tronco y miembros, y afectación de pares craneales (dificultad deglutoria y paresia motora del V par) Se descartaron otras etiologías de rabdomiolisis (infecciosas, TSH normal, ANOES negativos, ecografía abdominal normal). Tras suspensión de la fluvastatina, tratamiento con hemodiálisis, nutrición parenteral total y soporte hidroelectrolítico, mejoró el cuadro, pero la paciente presentó una disfunción grave y progresiva del injerto que finalmente precisó retrasplante hepático, al año del primer trasplante. A los seis meses del retrasplante la paciente presenta buena función del injerto hepático, y una hipercolesterolemia, en tratamiento con ezetimiba.
Discusión: La fluvastatina es un inhibidor de la HMG-CoA reductasa, usado para tratar la hiperlipidemia. Las estatinas pueden causar miopatía y rabdomiolisis y la incidencia varía del 0,04% al 0,2%. De los 601 casos de rabdomiolisis por estatinas recogidos por la FDA hasta 2002, solamente 10 (1,7%) estaban originados por fluvastatina, siendo rara comparada con otras estatinas, y esto parece deberse a diferencias en sus propiedades bioquímicas, farmacológicas y farmacocinéticas con respecto a las otras estatinas, siendo un fármaco relativamente seguro. Nuestra paciente presentó un cuadro de rabdomiolisis grave, con riesgo vital, que creemos originada por fluvastatina, ya que se descartaron otras posibles causas, y el cuadro mejoró tras la suspensión del fármaco y el tratamiento con hemodiálisis.
Conclusión: Aunque no hay estudios publicados que hayan demostrado el desarrollo de rabdomiolisis en pacientes que hayan estado en tratamiento con fluvastatina y esta es un fármaco seguro, debemos tener presente dicha posibilidad, puesto que este cuadro sí se asocia a otros inhibidores de la HGM-CoA reductasa.
RELACION ENTRE EL SINDROME POSTREPERFUSION Y EL GRADO DE ALTERACION HISTOLOGICA HEPATICA TRAS LA REPERFUSION
F.M. Santiago Martín1, P. Bueno Laraño2, J. Santiago Martín3, M. Vidal Casas1, A. Garzón Gómez1, E. Guzmán Malpica1, M. Galan Ortega, P. Cuesta Santos1, S. Cervera Delgado1, E. Blanco Constantin1, K. Muffak Granero4, A. Ramírez Sánchez1 y J.A. Ferrón Orihuela 4
1Servicio de Anestesiología, Reanimación y Terapéutica del dolor. Hospital Universitario. Virgen de las Nieves. Granada. 2Unidad de Cirugía Experimental. Hospital Universitario Virgen de las Nieves. Granada. 3Servicio de Anestesiología, Reanimación y Terapéutica del dolor. Complejo Hospitalario Torrecardenas. Almería. 4Servicio de Cirugía General y del Aparato Digestivo. Hospital Universitario Virgen de las Nieves. Granada.
Introducción: En determinados estudios se ha relacionado la mayor prevalencia de síndrome de reperfusión (SPR) con un aumento del cuadro de "pobre función inicial del injerto". Además se ha encontrado una mayor incidencia de complicaciones biliares relacionadas con un infiltrado neutrofílico en la biopsia postreperfusión, así como la presencia de una moderada esteatosis macrovesicular con una peor función hepática postoperatoria.
Objetivos: Valorar la relación existente entre el SPR y el grado de alteración anatomopatológica en la biopsia hepática postreperfusión.
Metodología: Este estudio ha sido llevado a cabo en 40 pacientes (27 hombres y 13 mujeres) de edades comprendidas entre 23 y 66 años sometidos a trasplante hepático. El consentimiento informado ha sido obtenido en todos los pacientes y el protocolo de estudio aprobado por el Comité Etico del Hospital. Para evaluar los cambios en la presión arterial durante el intraoperatorio se procedió a la canalización de la arteria radial izquierda y se realizó una monitorización continua invasiva de esta, junto con el resto de monitorización habitual. Se tomó como referencia el descenso de la presión arterial media (PAM) ocurrido en los primeros cinco minutos tras la reperfusión y se comparó con las mediciones basales del mismo paciente. Se consideró que desarrollaron SPR cuando la caída de la PAM fue superior a un 30% sobre la basal. La alteración histológica hepática fue valorada por biopsia hepática postreperfusión. Desde el punto de vista histopatologico la lesión por isquemia-reperfusión fue clasificada en: 0) sin alteraciones significativas. 1) alteraciones leves secundarias a isquemia (esteatosis 10-30%, necrosis aisladas, infiltrado polinuclear leve). 2) alteraciones moderadas secundarias a isquemia (esteatosis 30-60%, necrosis focal, infiltrado polinuclear moderado). 3) alteraciones severas (esteatosis > 60%, necrosis zonal, infiltrado polinuclear intenso). Se realizó estudio de correlación entre ambas variables mediante el test estadístico Chi Cuadrado de Pearson, considerando significativo una P < 0,5,
Resultados: De los 40 pacientes un 22,5% presentó criterios de SPR, influyendo de forma evidente en la histopatología del injerto como se describe en la tabla inferior. Se halló una relación estadísticamente significativa (P < 0,005) entre la incidencia de SPR y un grado mayor de alteración en la biopsia postreperfusión.
Conclusiones: El SPR es un síndrome que va a condicionar la función inicial de los implantes hepáticos, aparte de la morbimortalidad intraoperatoria de la que se acompaña. La lesión por isquemia-reperfusión se da con más frecuencia y con mayor grado de alteración histopatológica en los pacientes que lo desarrollan. Por tanto es necesario realizar más estudios sobre sus consecuencias clínicas reales así, como sobre medidas conducentes a su prevención.
Bibliografía
1.Nanashima et al. Analisis of initial poor graft function after orthotopic liver transplantation: experience of an Australian single liver transplantation center. Transplant Proc. 2002;34:1231-5.
2.Chui AK, et al. Postreperfusion syndrome in orthotopic liver transplantation.Transplant Proc. 2000;32:2116-7.
3.Busquet J, Figueras J, Serrano T, Torras J, Ramos E, Rafecas A, et al. Postreperfusion biopsies are useful in predicting complications alter liver transplantation. Liver Tranplant 2004;5:432-5.
RESULTADOS DE UNA UNIDAD DE TRASPLANTE HEPATICO TRAS 4 AÑOS DE FUNCIONAMIENTO. EFECTO DE LA CURVA DE APRENDIZAJE
J.M. Villar del Moral, K. Muffak Granero, M.T. Villegas Herrera, M.J. Álvarez Martin, A. García Navarro, M.A. Lopez Garrido, M.D. Espinosa Aguilar, F. Nogueras Lopez, R. Martín Vivaldi Martinez, A. Mansilla Rosello, D. Garrote Lara y J.A.Ferrón Orihuela
Hospital Universitario Virgen de las Nieves. Granada.
Objetivos: Evaluar los resultados de una Unidad de Trasplante Hepático de reciente creación, valorando el efecto de la curva de aprendizaje en los mismos.
Material y métodos: Hemos analizado los datos de los trasplantados durante el tiempo de funcionamiento de la Unidad (abril de 2002 a abril de 2006), valorando epidemiología, etiología, gravedad (escala MELD), tiempo en lista de espera y técnica quirúrgica. Los datos en cuanto a estancia, morbimortalidad y supervivencia a tres y doce meses se han comparado, desglosando la actividad realizada en tres períodos: de abril de 2002 a diciembre de 2003 (período 1), año 2004 (período 2) y de enero de 2005 a abril de 2006 (período 3). Los datos se han analizado mediante el programa SPSS versión 12,0, usando para variables continuas el test ANOVA de un factor; y para variables discontinuas el test de chi cuadrado, ambos con un nivel de significación de p < 0,05, El estudio de supervivencia se ha efectuado mediante las curvas de Kaplan-Meier, usándose el test log-rank para investigar diferencias entre series. Se han efectuado 93 trasplantes de donante cadavérico a 91 pacientes (30 en el primer período, 30 en el segundo y 33 en el tercero). Edad media de receptores de 51,5 años (límites 19 y 68), y proporción varón/hembra próxima a 2/1, Indicación de trasplante: insuficiencia hepatocelular por cirrosis en un 72% de casos (35,4% enólica, 12,9% VHC, 10,7% mixta, 4,3% VHB, 10,7% otras causas), por hepatocarcinoma en un 19,3%, por insuficiencia hepática aguda en un 5,3%, un 2,1% fueron retrasplantes por rechazo crónico y un 1% por poliquistosis hepatorrenal. El tiempo medio en lista de espera fue de 113 días (límites 0-461). Puntuación media según MELD: 18,5 (límites 10-55). La hepatectomía se efectuó en todos los casos con preservación de vena cava. En 85 (91,3%) se efectuó coledococoledocostomía, con tubo en T en los primeros 17 (18,2%), y sin tutor en un 73,1%. En un 5,3% se realizó hepaticoyeyunostomía.
Resultados: Vienen resumidos en la siguiente tabla:
Conclusiones: Es detectable una mejora significativa de resultados (relacionada con la curva de aprendizaje) en las complicaciones técnicas vasculobiliares. Tendencia hacia la significación en reintervenciones y estancia hospitalaria. No se ha detectado una mejoría en cuanto a complicaciones sépticas, rechazo ni supervivencia del receptor a corto o medio plazo.
RESULTADOS DEL TRASPLANTE HEPATICO EN LAS METASTASIS HEPATICAS DE ORIGEN NEUROENDOCRINO
C. Marín Hernández, R. Robles Campos, F. Sánchez Bueno, P. Ramírez Romero y P. Parrilla Paricio
Hospital Virgen de la Arrixaca. Murcia.
Objetivo: El empleo del transplante hepático (TH) como tratamiento de las metástasis hepáticas (MH) de cualquier origen es muy discutido debido a la temprana recurrencia tumoral. Sin embargo y debido a su mejor comportamiento biológico, el TH es una opción terapéutica aceptada en las metástasis de tumores neuroendocrinos (MHTNE), por la mayoría de los grupos.
Pacientes y método: Entre enero de 1996 y abril 2006, 10 pacientes recibieron un TH por MH irresecables de origen neuroendocrino siendo 5 de ellos varones. La edad media fue de 42 años (rango: 30-62). Los tumores primarios se localizaron en cola de páncreas en 3 casos (1 carcinoide, 1 gastrinoma y 1 NE-no funcionante); en cabeza de páncreas en 3 casos (NE-no funcionantes), en ileon (carcinoide), en válvula ileocecal (carcinoide) y con origen bronquial en los 2 casos restantes (1 carcinoide y 1 NE-no funcionante). En 5 casos existían síntomas relacionados con una producción hormonal excesiva (4 carcinoides y 1 gastrinoma). En 7 casos las metástasis hepáticas fueron sincrónicas respecto al tumor primario. En 5 de ellos se realizó la exéresis del tumor primario y el TH de forma secuencial (2 pancreatectomías corporocaudales y 3 procedimientos de Whipple) y en 2 casos de forma simultánea (resección de intestino delgado por carcinoide en 1 caso y pancreatectomía corporocaudal en el caso restante). En los 3 pacientes que presentaron metástasis metacrónicas se realizaron 2 lobectomías pulmonares superiores derechas y el TH 3 y 10 años después tras la aparición de MHTNE irresecables y en el caso que presentó el carcinoide en la válvula iliocecal se realizó una hemicolectomía derecha, a los 3 años resección de 2 MH en segmento V y VI y 5 años más tarde el TH por recidiva irresecable de las MH.
Resultados: La supervivencia global media fue del 86%, 57% y 57% a 1 3 y 5 años. Un paciente falleció por complicaciones técnicas relacionadas con el TH (gastrinoma de cola de páncreas) y dos pacientes fallecieron por recurrencia de la enfermedad tumoral a los 15 (TNE-no funcionante de cabeza de páncreas) y 17 meses (carcinoide de cola de páncreas) post-TH. El resto de pacientes, 7 casos, tras un seguimiento medio de 4 años (rango: 6 años-1 mes) están vivos y libres de enfermedad.
Conclusión: El TH se puede considerar como una alternativa terapéutica potencialmente curativa en los pacientes con MH por tumores neuroendocrinos ya que, en nuestra experiencia, obtiene supervivencias similares a otras indicaciones aceptadas de TH.
RETRASPLANTE CON HIGADOS CIRUS C PARA RECEPTORES VIRUS C. ¿UNA NUEVA FORMA DE APROVECHAMIENTO?
J.A. Pons Miñano, P. Cascales, P. Ramirez, A. Rios, F. Sanchez Bueno, R. Robles, F. Gonzalez, D. Ruiz de Angulo y P. Parrilla
Hospital Universitario Virgen de la Arrixaca. Murcia.
Objetivo: El objetivo del presente estudio ha sido determinar qué resultados hemos obtenido con el retrasplante hepático por recidiva del virus C con donantes virus C positivos.
Material y métodos: Hemos estudiado a 4 pacientes trasplantados virus C positivos con donantes virus C positivos. Tres de estos casos se trataba de un retrasplante, siendo sólo uno de ellos trasplantado de novo: -Paciente 1: Trasplante de novo de receptor con cirrosis hepatica por virus C vivo en la actualidad, con recidiva histológica de la hepatitis viral en el injerto a los 24 meses del trasplante. -Paciente 2: Retrasplante tras seis meses del primer trasplante hepático, por recidiva precoz del virus C en el injerto, con una supervivencia de 2 meses, falleciendo el paciente a causa de una sepsis. -Paciente 3: Retrasplante a los 7 años del primer trasplante por infección por virus C de novo tras el primer trasplante, con una supervivencia tras el retrasplante de 26 meses, siendo éxitus por recidiva del virus C con fallo del injerto. -Paciente 4: Retrasplante a los seis años del primer trasplante por recidiva del virus C, falleciendo el paciente al mes y medio por insuficiencia renal.
Conclusiones: El retrasplante de paciente virus C, con injerto procedente de donante positivo para el VHC, presenta malos resultados con una alta mortalidad sobre todo en relación con el retrasplante y con recidivas precoces del VHC en el injerto.
SARCOMA DE KAPOSI EN EL PACIENTE CON TRASPLANTE HEPATICO: ANALISIS DE 15 CASOS
T. Canton Ortega, V. Cuervas-Mons, A. Noblezas, C. Jimenez, I. Herrero, R. Charco, F. Suarez, M.A. Gómez, M. Prieto, E. Fraga, M. Salcedo, P. Ramirez, F. Casafont, C. Ramos, M. Rodríguez, J. Marti, R. Bañares, M. de la Mata, en representacion del Registro de tumores de novo en trasplantados hepáticos
Hospital Universitario Puerta de Hierro. Madrid.
Objetivo: El objetivo del estudio fue analizar la incidencia, características clínicas y evolutivas de sarcomas de Kaposi que aparecen en los pacientes a los que se les realiza trasplante hepático.
Pacientes y métodos: Análisis de la base electrónica del registro multicéntrico de tumores de novo en pacientes con trasplante hepático
Resultados: De los 516 tumores malignos incluidos en el registro de tumores de novo en trasplante hepático aparecidos en 6.564 pacientes trasplantados en el período 1986-2002 se detectaron 15 pacientes (14 varones, 1 mujer, edad media 47,5 años ± 10,6) con sarcoma de Kaposi (incidencia 0,23%). Este tipo de tumor constituyó el 3% de los tumores del registro. El intervalo de tiempo entre el trasplante y el diagnóstico del sarcoma de Kaposi fue 18,9 meses (mediana 11,5 meses, valores extremos 4-70). Seis pacientes tenían afectación exclusivamente mucocutánea y los nueve restantes tenían afectación visceral. En 9 pacientes (73,3%) se modificación la inmunosupresión. Después de un seguimiento medio desde el diagnóstico de 24,09 meses, ocho pacientes (53,5%) habían fallecido, fundamentalmente por el tumor observándose mayor mortalidad en los cuatro pacientes en los que no se modificó o interrumpió la inmunosupresión (mortalidad 100%) que en los once en los que sí se hizo (mortalidad 36,4%).
Conclusiones: El sarcoma de Kaposi es un tumor poco frecuente en los pacientes con trasplante hepático, cuyo mal pronóstico puede mejorarse con la modificación o interrupción de la inmunosupresión.
SIMULECT COMO TRATAMIENTO DE RESCATE DEL RECHAZO AGUDO REFRACTARIO
M.A. Suárez Muñoz, J. Santoyo Santoyo, J.L. Fernández Aguilar, J.A. Pérez Daga, B. Sánchez Pérez, J.M. Aranda Narváez, A. Rodríguez Cañete y D. Sánchez Relinque
Hospital Universitario Carlos Haya. Málaga.
Introducción: Simulect® (Basiliximab) es un anticuerpo monoclonal quimérico cuyo efecto inmunosupresor viene determinado por el bloqueo del receptor de la interleuquina 2 a nivel de la superficie del linfocito T activado. Se emplea como terapia inmunosupresora de inducción en el trasplante hepático, en combinación con otros fármacos, normalmente en protocolos de baja toxicidad renal, permitiendo la introducción tardía, y a menor dosis, de anticalcineurínicos. El uso de Simulect® como tratamiento de rescate del rechazo agudo refractario ha sido escasamente comunicado en la literatura, recogiéndose casos anecdóticos, y especialmente en casos de trasplante hepático pediátrico.
Objetivo: Presentar nuestra experiencia de un caso con el empleo de Basiliximab como tratamiento de rescate del rechazo agudo refractario.
Caso clínico: Paciente mujer, de 49 años de edad, diagnosticada de cirrosis biliar primaria, en estadio funcional Child B8 y MELD 20, Fue trasplantada de manera electiva el día 12/10/2004, con un donante isogrupo. El tiempo de isquemia del órgano fue 325, y la duración de la intervención 260. La estancia en UCI fue de dos días. En la evolución posterior en planta la paciente presentó un biloma, tratado mediante drenaje percutáneo, así como un rechazo agudo celular grave confirmado por biopsia (valor máximo de bilirrubina 23,7), que no respondió a bolus de esteroides (3 x 1 gr. de 6 metilprednsiolona) ni al cambio de anticalcineurínico (conversión de ciclosporina a tacrolimus). En tal situación, y ante el grave deterioro clínico de la paciente, se planteó el uso de anticuerpos monoclonales, solicitándose a la Farmacia del hospital el uso compasivo de Basiliximab. Se administraron dos dosis de 20 mgr., separadas cuatro días, tras lo cual se obtuvo una rápida y favorable respuesta clínica y biológica, con descenso de los valores de bilirrubina, desaparición de la ictericia y franca mejoría general. Se realizó tratamiento profiláctico antibiótico, antifúngico y antivírico (por positividad de PCR de CMV en sangre). Dieciocho meses después de este evento clínico, la paciente se encuentra en perfecto estado general.
SUPERVIVENCIA A LARGO PLAZO DEL TRASPLANTE HEPATICO COMO TRATAMIENTO DEL CARCINOMA HEPATOCELULAR EN ESTADIO INICIAL: IMPACTO Y PERFIL CLINICO-PATOLOGICO DE LA RECURRENCIA TUMORAL
J. Fernández Castroagudin, E. Molina, S. Tome, M. Bustamante, E. Otero, J. Martinez, R. Conde, F. Rodriguez-Segade, F. Macias, J. Corteza y E. Varo
Hospital Clinico Universitario. Santiago de Compostela.
Introducción: El trasplante hepático constituye la alternativa más eficiente en el tratamiento del carcinoma hepatocelular en términos de supervivencia, cuando se aplican criterios restrictivos de selección. Se estima, no obstante, que la recurrencia tumoral ocurre en el 3,5-21% de los casos, y puede condicionar el pronóstico de estos enfermos.
Objetivo: Analizar la supervivencia a largo plazo y la tasa de recurrencia tumoral en una cohorte de sujetos con carcinoma hepatocelular sometidos a trasplante hepático.
Material y métodos: En el período comprendido entre julio de 2004 y abril de 2006 se realizaron 524 trasplantes hepáticos, de los cuales, en 109 enfermos (20,8%) (90 varones, edad 57,9 ± 7,1 años, rango 41-70) se identificó la presencia de nódulos de hepatocarcinoma en el hígado explantado. La etiología de la enfermedad hepática subyacente fue alcohólica en 50 pacientes (45,9%), infección por VHC en 40 (36,7%), infección por VHB en 8 (7,3%), hemocromatosis en 3 (2,7%), criptogénica en 3 (2,7%), y sendos casos de cirrosis autoinmune, cirrosis biliar primaria y porfiria hepato-cutánea. En dos enfermos, el parénquima hepático no tumoral fue normal. La AFP basal fue de 40,2 ± 177,4 ng/mL (rango 1-1042). El intervalo entre la inclusión en lista y el trasplante fue de 240,4 ± 182,3 días (rango 1-779).
Resultados: Tras una mediana de seguimiento de 1.450 días, 78 pacientes (71,5%) están vivos y sin evidencia de recurrencia tumoral. Nueve enfermos (8,2%) experimentaron recurrencia de la enfermedad neoplásica, localizada en el injerto hepático (44,4%), ganglios linfáticos (33,3%), hueso (33,3%), pulmón (22,2%) y glándulas suprarrenales (22,2%). Sólo tres de los enfermos con recurrencia presentaron datos de mal pronóstico en el hígado explantado (número de nódulos > 3, invasión portal y tres nódulos con diámetro superior a 30 mm, respectivamente). La supervivencia global fue del 82,8%, 74,3%, 66,3% y 53,2% a 1, 3, 5 y 10 años, respectivamente. La recurrencia tumoral fue el principal factor predictivo de supervivencia (55%, 22% y 11% a 1, 3 y 5 años, respectivamente; p = 0,0000).
Conclusiones: El trasplante hepático constituye una opción eficaz en el tratamiento del carcinoma hepatocelular, con una elevada supervivencia a largo plazo y baja tasa de recurrencia. Esta constituye, sin embargo, en nuestra serie el principal predictor de mortalidad en los sujetos trasplantados por hepatocarcinoma.
TRANSFUSION INTRAOPERATORIA DE SANGRE AUTOLOGA VS. HOMOLOGA EN EL TRANSPLANTE HEPATICO POR HEPATOCARCINOMA
G. Solares, J. Casanueva de la Cruz, F. Barredo, L. Herrera, M.A. Villanueva Egüaras y M. Gómez Fleitas
Hospital Universitario Marqués de Valdecilla. Santander.
Objetivos: La cirugía del Trasplante hepático (TH), demanda altas necesidades de hemoderivados. Considerando que uno de los efectos adversos de los mismos es su capacidad inmunomoduladora, su utilización en la cirugía del TH, puede ser especialmente onerosa en estos pacientes con tratamiento inmunosupresor. Por ello, en este tipo de cirugía, el uso de técnicas encaminadas a disminuir el uso de hemoderivados, CEL SALVAGE, es de gran utilidad.
Métodos: 342 pacientes diagnosticados de cirrosis hepática fueron intervenidos entre los años 1991 y 2004, para practicárseles un (TH). En todos los pacientes los hemoderivados que recibieron, tanto homólogos como autólogos, fueron lavados y procesados antes de su infusión, por un aparato CS (HAEMONETICS). Los concentrados de hematíes fueron diluidos con plasma fresco congelado y el compuesto resultante se administró según necesidades. Los criterios de exclusión para la utilización de sangre autóloga fue la existencia de hepatocarcinoma y/o la contaminación del campo quirúrgico. Para el análisis estadístico se utilizó el ANOVA, Chi-cuadrado y las curvas survival de KAPLAN-MEIER.
Resultados: Los 342 pacientes recibieron 379 TH. De éstos: 52 pacientes (grupo I) tenían Hepatocarcinoma conocido preoperatoriamente. En estos pacientes no se utilizó sangre autóloga del campo quirúrgico y recibieron una media de 2909±1613 ml de sangre homóloga procesada, una media de 7,6±3,9 unidades de concentrados de hematíes homólogos. 21 pacientes (grupo II) fueron autotransfundidos del campo quirúrgico, pero el estudio anatomo-patológico postoperatorio del hígado extraido, encontró hepatocarcinoma. Estos pacientes recibieron una media de 4065±1951 ml de sangre procesada (p < 0,01 significativa), y recibieron una media de 7,75±3,4 unidades de sangre homóloga (p = 0,3 NS). 28 pacientes del grupo I murieron (54%) y sólo 4 (19%) del grupo II (p < 0,01). En el grupo I las recidivas del hepatocarcinoma fueron 6 (12%) frente a 2 (9,5%) en el grupo II (p = 0,01 NS).
Conclusiones: Como cualquier estudio retrospectivo y observacional las conclusiones de este estudio deben ser consideradas con cautela. Sin embargo, nuestros datos sugieren, que la autotransfusión es un procedimiento seguro y efectivo en el TH con hepatocarcinoma. Además, hay que considerar, que aunque ambos grupos reciben cantidad similar de sangre homóloga, tiene distinta mortalidad, lo que parece indicar que de alguna forma la sangre autóloga puede influir de algún modo en los resultados finales.
TRASPLANTE HEPATICO EN EL TRATAMIENTO DE LAS METASTASIS DE LOS TUMORES NEUROENDOCRINOS
M. Bustamante Montalvo, R. Conde, J. Castroagudín, J. Martínez, S. Tomé, F.R. Segade, E. Otero, J. Paredes, E. Molina, C. Pontón, F. González y E. Varo
Introducción: Los tumores neuroendocrinos pancreáticos y carcinoides son tumores infrecuentes con un alto potencial de generar metástasis hepáticas en un 60-75%. Su comportamiento es incierto con un crecimiento lento y una supervivencia sin tratamiento que varía desde el 13 al 60% a los 5 años y con casos de supervivencias a los 20 años, es un grupo muy heterogéneo que en ocasiones desarrollan síndromes carcinoides u otros derivados de las hormonas que segregan los tumores y que en un porcentaje alto son controlados con la terapia con análogos de la somatostatina. El lugar del trasplante hepático en estas circunstancias no está claramente definido.
Pacientes y métodos: En los últimos 5 años hemos traplantado a 6 pacientes con metástasis de tumores neuroendocrinos o carcinoides. 5 mujeres y 1 varón. Las edades oscilaron entre los 19 y los 62 años con una media de 41 años. Los tumores primarios fueron 2 carcinoides bronquiales y 4 neuroendocrinos pancreáticos (1 gastrinoma de cabeza y 3 neuroendocrinos de cola).Sólo en 2 casos las metástasis fueron sincrónicas con el tumor original siendo éstos resecados previamente a realizarse el trasplante hepático. En el mismo período de tiempo se han intervenido quirúrgicamente otros dos pacientes una mujer y un varón a los que se sometió a hepatectomía con unas edades de 75 y 52 años.
Resultados: Todos los pacientes sobrevivieron con éxito al trasplante sin complicaciones postoperatorias dignas de mención. Actualmente 5 están vivos y uno ha fallecido. De los vivos 3 no presentan recidiva con un seguimiento medio de 37 meses (6-72) son 2 neuroendocrinos pancreáticos y un carcinoide operados con 19, 27 y 27 años. En los otros 3 pacientes (1 carcinoide bronquial y 2 neuroendocrinos) las edades oscilaron entre los 54, 58 y 62 años. Las recidivas se evidenciaron a los 12 meses, 14 meses y 30 meses. En los pacientes en los que se detectó enfermedad en el octreoscan potoperatorio se les trató con 111 In-penteotride. En dos pacientes se evidenciaron adenopatías infiltradas en la pieza de explante una de ellas fue tratada con el 111 In-penteotride estando viav actualmente y sin signos de enfermedad la otra no pudo ser tartada y falleció a los 18 meses del trasplante por enfermedad diseminada. De los otros dos casos de recidiva uno tenía un tumor pancreático con invasión vascular y el otro era un carcinoide bronquial operado 10 años antes y con una pieza de explante con enfermedad masiva sin otro dato de mal pronóstico. En los dos pacientes resecados en una se obtuvo presumiblemente un R0 y en el otro se resecó un 90% de la enfermedad. El segundo falleció a los tres años y la primera continua viva a los 48 meses.
Conclusiones: El trasplante hepático permite en pacientes seleccionados de metástasis de tumores neuroendocrinos supervivencias prolongadas y control a largo plazo de sintomatología. Quizás los resultados sean mejores en edades más jóvenes.
TRASPLANTE HEPATICO EN EL TUMOR DE KLASTKIN: CONTRAINDICADO, PALIATIVO O INDICADO
C. Marín Hernández, P. Ramirez Romero, P. Sánchez Bueno y P. Parrilla Paricio
Hospital Virgen de la Arrixaca. Murcia.
Introducción: Numerosos autores publican resultados desalentadores con el TH en el tumor de Klastkin, considerándolo contraindicado. Sin embargo, y debido a algunas supervivencias prolongadas, algunos autores consideraron el TH como paliativo en casos muy seleccionados, debido a la escasez de órganos. En la actualidad, en casos irresecables seleccionados con laparotomía y gracias a protocolos con quimioterapia y radioterapia neoadyuvante se publican supervivencias del 80% a 5 años.
Objetivo: Presentar nuestros resultados en TH en tumor de Klastkin en un grupo seleccionado de pacientes que fueron considerados localmente irresecables sin diseminación linfática ni hemática. La supervivencia a 1, 3 y 5 años se compara con un grupo de pacientes con tumor de Klastkin que pudieron ser quirúrgicamente resecados.
Pacientes y método: Entre enero 1992-abril 2006 hemos tratado en nuestra Unidad 66 pacientes con el diagnóstico de tumor de Klastkin. La edad media fue de 65 años (rango 38-88). En todos se realizó ecografía y TAC como métodos de diagnóstico y de extensión tumoral. El drenaje biliar con colangiografía transparietohepática se realizó en la mayoría de casos, y RMN desde el año 1998. En 45 casos se realizó laparotomía exploradora con intención de resección, consiguiendo la resección en 23 casos (50%). El resto fueron irresecables, estando diseminados 12 de ellos que pasaron a tratamiento paliativo. Los 10 pacientes restantes, irresecables sin diseminación del tumor, fueron sometidos a trasplante hepático. No empleamos tratamiento neoadyuvante con QMT ni RT durante la espera de trasplante. La edad media de los trasplantados fue de 51 años (rango 38-68), y solo 2 pacientes superaban los 60 años. Nueve fueron varones y 1 mujer. El trasplante se realizó con 2 receptores por si existiese diseminación durante la espera. En todos los casos se realizó extirpación completa de toda la vía biliar y hepáticoyeyunostomía. La inmunosupresión se basó en la triple terapia: anticalcineurínico, azatioprina y corticoides.
Resultados: La supervivencia acumulada (SA) de los 85 casos fue de 38 ± 5 meses con una supervivencia a 1, 3 y 5 años del 65%, 52% y 23%. Los pacientes sometidos a trasplante (n = 10) presentaron una supervivencia superior (62 ± 17 meses, 90%, 56% y 37% a 1, 3 y 5 años, respectivamente), viviendo dos de ellos más de 5 años. Esta supervivencia fue similar a los pacientes que pudieron ser sometidos a resección quirúrgica (88 ± 10 meses; 95%, 63% y 40% a 1, 3 y 5 años, respectivamente). Es de destacar, que la supervivencia de los pacientes irresecables que no pudieron ser trasplantados fue, de forma E.S, inferior a los otros dos grupos (SA de 8 ± 2 meses, con 12% y 0% de supervivencia a 1 y 3 años).
Conclusiones: La supervivencia a 5 años de los pacientes sometidos a TH por tumor de Klastkin, previamente irresecables, se iguala a los pacientes que pudieron ser resecados quirúrgicamente, y muy superior a los pacientes irresecables sin posibilidad de tratamiento. Por ello, y aunque la supervivencia con TH es inferior a la supervivencia con otras indicaciones, consideramos, que en casos seleccionados el TH se debe indicar siempre que el tumor no esté diseminado. Protocolos de selección y neoadyuvancia en estudios multicéntricos podrían mejorar estos resultados.
TRASPLANTE HEPATICO EN PACIENTES VIH POSITIVOS
M. Gastaca, M. Montejo, J.R. Fernandez, A. Valdivieso, G. Errazti, M.J. Suarez, J. Bustamante, M.J. Hernández, M. Testillano, P. Ruiz, J. Ortiz de Urbina
Hospital de Cruces. Barakaldo.
Objetivo: El Trasplante Hepático (TH) está siendo reevaluado como una opción terapéutica en los pacientes infectados por VIH bajo tratamiento con antirretrovirales de gran actividad (TARGA). Estudiamos prospectivamente los pacientes VIH positivos aceptados para TH en nuestra institución.
Pacientes y métodos: Los criterios de inclusión han sido publicados en el año 2005 en el Documento Español de Consenso (1). Desde noviembre 01 hasta abril 06, 20 pacientes VIH positivos fueron incluidos para trasplante. Todos eran VHC positivos y en 6 se asociaba un hepatocarcinoma. La edad media era 48,5 años (rango 33-60). El uso de drogas IV fue el factor de riesgo en el 79% de los pacientes. El estadio Child-Pugh fue A, B o C en 2,11 y 7 pacientes, respectivamente. La mediana de puntos MELD fue 17 (r 6-24). La media de CD4 fue de 309 cels/mm3 (r 65-743).
Resultados: Siete pacientes (35%) fallecieron el la lista de espera, todos ellos por complicaciones de su enfermedad hepática. Cuatro casos eran Child-Pugh estadio B y 3 estadio C; la mediana de puntos MELD fue 21 (r 12-24). Trece pacientes fueron finalmente trasplantados después de una espera en lista de 5,5 meses (r 3-8). La inmunosupresión se realizó con FK y esteroides. En 5 casos se añadió MMF por disfunción renal. Un paciente falleció el sexto día de postoperatorio (mortalidad postoperatoria 7,6%). Doce pacientes fueron dados de alta y su seguimiento medio fue 16 meses (r 1-29). Tres pacientes presentaron rechazo celular agudo (25%). El TARGA se inició el día 17 postrasplante (r 9-52). En 11 casos estaba basado en Efavirenz y en uno se basó en inhibidores de la transcriptasa inversa análogos de nucleótidos. El tratamiento con Efavirenz se acompañó de toxicidad en un paciente y de resistencia al tratamiento en otro. Seis pacientes han presentado recurrencia por virus VHC: uno falleció a los 16 meses postTH, 3 fueron tratados con Interferon pegilado y ribavirina (dos con respuesta virológica mantenida y uno con respuesta histológica), uno se encuentra actualmente en tratamiento y otro está esperando a iniciarlo. En la actualidad, todos los pacientes presentan carga viral VIH indetectable y una media de CD4 de 340 cels/mm3 (r 142-662). Ningún paciente ha presentado infecciones oportunistas en relación con la infección VIH. La supervivencia a 1 y 2 años es del 92% y 79% en los pacientes trasplantados pero solo del 60% y 52% si consideramos todos los pacientes incluidos en lista de espera para el TH.
Conclusiones: Los resultados iniciales parecen indicar que el TH es un tratamiento efectivo para los pacientes VIH positivos con enfermedad hepática terminal. Dada la alta mortalidad que se observa en la lista de espera, el momento de indicar el TH en estos pacientes debe definirse con más precisión.
Bibliografía:
Enferm Infecc Microbiol Clin 2005;23(6):353-62.
TRASPLANTE HEPATICO POR HEPATOCARCINOMA. RESULTADOS DE LA QUIMIOEMBOLIZACION TRANSARTERIAL COMO TRATAMIENTO PRETRASPLANTE EN LISTA DE ESPERA
F. Nogueras López, M.D. Espinosa Aguilar, M.A. Lopez Garrido, D. Garrote Lara, A. Mansilla Roselló, R. Martín-Vivaldi Martínez
S.A.S.
Objetivos: Analizar la evolución de los pacientes sometidos a un trasplante hepático (TH) por hepatocarcinoma, la eficacia de la quimioembolización transarterial (QETA) en pacientes en lista de espera, supervivencia y recurrencia tumoral postrasplante.
Material y métodos: Entre abril de 2002 y abril de 2006 hemos realizado 94 trasplantes hepáticos en un total de 92 pacientes. En 18 la indicación fue hepatocarcinoma (19%) cumpliendo los criterios de Milán. Esta indicación se asoció a cirrosis VHC+ en 16 (88,9%), cirrosis etílica en 1 (5,6%) y cirrosis criptogenética en 1, 14 eran varones y 4 mujeres (77,8 y 22,2%), con una media de la edad de 57,17 años (41-68). El tumor era único en 11 pacientes (61%) con un tamaño medio de 39,91mm (17-50 mm) y en 7, multicéntrico (no más de 3 nódulos). El seguimiento medio postrasplante ha sido de 19 meses (2-50 meses) durante el cual se han realizado ecografía, determinación de alfafetoproteina y gammagrafía ósea para control de probable recidiva tumoral.
Resultados: Se realizó QETA en 10 pacientes (55,6%) en lista de espera de TH (1-3 sesiones). El tiempo medio en lista de espera ha sido de 122,72 dias no habiéndose detectado durante el mismo, crecimiento tumoral ni desarrollo de nuevos nódulos. En el explante observamos necrosis completa tumoral en dos pacientes de los sometidos a QETA (20%) e invasión vascular en tres. El número medio de nódulos fue superior al número pretrasplante (2,47 vs 1,44; p = 0,081) con un tamaño medio de 33 mm (máximo 70 mm) no existiendo diferencias en el numero y tamaño entre los tratados con QETA. Dos pacientes han presentado recidiva local del hepatocarcinoma (11%) a los 2 y 24 meses postrasplante (el primero tenía invasión vascular y ambos mayor número de nódulos en el explante). No hemos observado metástasis. Se han producido tres fallecimientos (16,7%), dos por recidiva del hepatocarcinoma y uno por recidiva grave de la hepatitis C.
Conclusiones: La QETA del hepatocarcinoma en pacientes en lista de espera de TH se asocia con excelentes resultados en la prevención de la progresión tumoral constituyendo el tratamiento de elección como puente al trasplante hepático. Hemos observado necrosis completa tumoral en escaso número de pacientes y no hemos podido demostrar una reducción en el tamaño y número de los nódulos tras la QETA pero es necesario un mayor número de pacientes.
TRASPLANTE HEPATICO SPLIT PARA DOS ADULTOS
J.A. Pons Miñano, P. Ramirez, P. Cascales, L. Sanchez, C. Marin, J.A. Lujan, J.M. Rodriguez, J.A. Fernández, F. Sanchez Bueno, R. Robles y P. Parrilla
Hospital Universitario Virgen de la Arrixaca. Murcia.
Introducción: El split de adulto-adulto podría suponer un aumento teórico de hasta un 10 de injertos hepáticos. Presentamos un split que fue utilizado para dos receptores y sus resultados a los dos años del trasplante.
Pacientes y métodos: El donante fue un varón de 30 años y 85 kg de peso (Indice de Masa Corporal de 25), en muerte encefálica secundaria a un traumatismo craneoencefálico, sin antecedentes patológicos ni de ingesta alcohólica. Su estancia en UCI fue de 3 días, presentaba estabilidad hemodinámica, con pruebas funcionales hepáticas normales (GPT = 15 U/Lt y GOT = 12 U/Lt), el sodio plasmático de 152 mEq/Lt, estudios virales negativos y ecografía hepática normal sin esteatosis. Se realizó un split in situ, en el cual la porta principal y la vía biliar común se dejó con el injerto derecho, y el tronco celíaco, la vena hepática media y el segmento IV en el izquierdo. El receptor 1 fue un paciente (SEXO Y EDAD) de 60 kg de peso con un hepatocarcinoma sobre una cirrosis por virus de la hepatitis C. Presentaba un índice de Child B (9), un índice de MELD 20 y el porcentaje de peso del hígado frente al peso corporal de 1,4, Se realizó el trasplante del lóbulo hepático derecho, mediante técnica de piggy-back, con drenaje del segmento VIII, y una anastomosis del colédoco termino-terminal sobre tubo de Kerh. El postoperatorio fue satisfactorio, presentando una función hepática normal al año, falleciendo a los18 meses por recidiva del hepatocarcinoma con metástasis pulmonares. El receptor 2 era un paciente (SEXO Y EDAD) de 45 kg de peso con cirrosis biliar primaria. Presentaba a un índice de Child B (8), un índice de MELD 19 y el porcentaje de peso del hígado frente al peso corporal de 1,3, Se realizó el trasplante del lóbulo hepático izquierdo, mediante técnica de piggy-back, y se realizó una anastomosis del hepático izquierdo del donante al colédoco termino-terminal sobre tubo de Kehr. Durante el postoperatorio presentó un cuadro de rechazo agudo con presencia de ictericia que respondió a la terapia con esteroides. Presenta una función hepática normal a los 2 años del trasplante.
Comentarios y conclusión: La bipartición hepática es una técnica escasamente difundida por su complejidad técnica y logística, pero con un gran potencial que puede contribuir a reducir la lista de espera.
TRATAMIENTO DEL FALLO INTESTINAL EN UN PROGRAMA MULTIDISCIPLINAR DE REHABILITACION INTESTINAL
M. López Santamaría, F. Hernadez Oliveros, M. Gamez Arance, J. Murcia Zorita, N. Leal Hernando, E. Frauca, G. Muñoz, P. Jara, J. Sarria, M. Molina y G. Prieto
Hospital Universitario La Paz. Madrid.
Introducción: Aunque se han producido importantes avances en el terreno del fallo intestinal (FI), su tratamiento es a menudo aplicado por grupos compartimentados, con escasa interelación, y ello influye negativamente sobre los resultados.
Objetivo: Analizar los resultados en el tratamiento del FI en el niño a cargo de un programa multidisciplinar de "Rehabilitación Intestinal" que integra los tres procedimientos básicos: 1) - técnicas de soporte nutricional; 2) - farmacoterapia; 3) - cirugía (que incluye reconstrucción antóloga del intestino y trasplante intestinal -TI-).
Material y métodos: 71 casos de FI prolongado (40 niñas, 31 niños), entre julio 1997 y abril 2006, Solo se incluyen casos de FI considerados candidatos potenciales a TI.
Resultados: Las causas de FI fueron síndrome de intestino corto 52; trastornos de motilidad 16; diarreas intratables 3, En 56 casos el FI era de comienzo neonatal, asociado a prematuridad en 18. El 76% de los niños (n = 54) fueron referidos desde otros centros. Se obtuvo adaptación intestinal en 14 niños, en 7 tras reconstrucción autóloga (asociada en uno a hormona de crecimiento HC-), y optimización de la dieta en 5 (uno asociada a HC); otro niño referido para TI por pseudoobstrucción y pérdida de accesos venosos adaptó tras comprobar que padecía una enfermedad de Hirschsprung. Cuatro niños fallecieron antes de poder ser incluidos para TI; otros 3 presentaban comorbilidades que contraindicaron el TI; nueve permanecen estables con nutrición parenteral domiciliaria y 43 fueron puestos en lista (incluye dos niños que adaptaron tras ser incluidos y salieron de la lista). De ellos, 8 fallecieron en lista (todos candidatos a trasplante combinado incluyendo hígado), y 25 recibieron un total de 29 injertos (16 de hígado-intestino, 9 de intestino aislado, 3 multiviscerales y 1 hepático). Dieciséis de los niños trasplantados (64%) están vivos, de los cuales 14 libres de NP (incluyendo los 4 niños retrasplantados), y dos están anentéricos en espera de retrasplante. La mortalidad en los niños trasplantados se relacionó principalmente con el mal estado previo al TI. Dos niños fallecieron por linfoma.
Conclusiones: La integración de todas las modalidades de tratamiento del FI por un grupo multidisciplinar de profesionales con interés en el FI optimiza los resultados, gracias a la concentración de la experiencia, la posibilidad de interacción entre las distintas modalidades de tratamiento, y la agilidad para poder realizar cambios rápidos de indicación. La posibilidad de realizar trabajos clínicos experimentales útiles se ve igualmente favorecida por la implementación de centros de Rehabilitación Intestinal.
TUMORES DE NOVO TRAS EL TRASPLANTE HEPATICO: RESULTADOS DE CUATRO AÑOS DE EXPERIENCIA
F. Nogueras Lopez, M.D. Espinosa Aguilar, M.A. López Garrido, A. García Navarro, M.T. Villegas Herrera y R.Martín-Vivaldi Martínez
S.A.S.
Objetivos: Evaluar la frecuencia y características clínicas de las neoplasias de novo observadas en los receptores de trasplante hepático en nuestra unidad.
Material y métodos: Hemos analizado de forma retrospectiva 94 trasplantes de hígado en un total de 92 pacientes desde abril de 2002 hasta abril de 2006, Hemos detectado cuatro neoplasias de novo (4,3%). La indicación de trasplante hepático fue cirrosis alcohólica en dos pacientes y cirrosis por VHC y colangitis esclerosante primaria (CEP) en los otros dos. Dos eran varones y dos mujeres, con unas edades de 44, 45, 64 y 67 años de edad. Dos pacientes eran fumadores activos y tenían antecedentes de etilismo. La inmunosupresión utilizada fue un anticalcineurínico (1 ciclosporina y 3 tacrolimus) y Mofetil Micofenolato en los cuatro pacientes. En todos se realiza un seguimiento anual para despistaje de neoplasias de novo que incluye ecografía-TACH, marcadores tumorales, revisión por Dermatología, ORL (en antecedentes de tabaquismo y alcohol), Ginecología y colonoscopia si la indicación de trasplante fue CEP y colitis ulcerosa o existen antecedentes de poliposis.
Resultados: Los tumores descritos en nuestra serie, fueron 2 cutáneos, 1 de colon y 1 de orofaringe. Desde el punto de vista anatomopatológico, los cutáneos fueron carcinomas basocelulares (uno en surco nasogeniano y otro en región retroauricular), un adenocarcinoma de células en anillo de sello y un carcinoma epidermoide, respectivamente. El tiempo medio transcurrido desde el trasplante hasta su diagnóstico fue de 18 meses; 8 meses en el carcinoma epidermoide de orofaringe, 11 meses en el cáncer de colon (paciente con CEP y colitis ulcerosa), y alrededor de dos años en los carcinomas basocelulares (24 y 29 meses). El tratamiento aplicado en los tumores cutáneos ha sido la exéresis y en el carcinoma epidermoide, cirugía y radioterapia, estando actualmente libres de tumor. La paciente con cáncer de colon falleció por causa diferente a la neoplasia sin poder iniciar tratamiento.
Conclusiones: Las neoplasias de novo son frecuentes después del trasplante hepático, representan una causa nada despreciable de muerte a largo plazo por lo que es necesario un seguimiento dirigido y la educación del paciente para una detección y tratamiento precoz de las mismas.
VALORACION DE LOS RIESGOS Y BENEFICIOS DE LA PUNCION DIAGNOSTICA DE LAS LESIONES HEPATICAS EN PACIENTES CON CIRROSIS CANDIDATOS A TRASPLANTE HEPATICO (TH)
J.I. Herrero, B. Sangro, J. Quiroga, M. Iñarrairaegui, F. Pardo, F. Rotellar y J.Prieto
Unidad de Hepatología y Servicio de Cirugía General. Clínica Universitaria. Pamplona.
El documento de consenso de la European Association for the Study of the Liver considera que el hallazgo en un paciente con cirrosis de una lesión hepática mayor de 2 centímetros con características típicas de hepatocarcinoma (HCC), en dos técnicas radiológicas, es suficiente para hacer el diagnóstico de HCC. Sin embargo, se admite que en los candidatos a cirugía el diagnóstico puede confirmarse anatomopatológicamente, a pesar de los potenciales riesgos de la punción.
Objetivo: Valorar los riesgos y beneficios de la punción diagnóstica de lesiones sugestivas de HCC antes del TH.
Pacientes y métodos: Se evaluó de forma retrospectiva la precisión diagnóstica de las técnicas radiológicas y de la punción tumoral en el diagnóstico de HCC antes del TH. Además, se estudió el riesgo de recidiva tumoral en pacientes con seguimiento mayor de 6 meses y, específicamente el riesgo de diseminación a través del trayecto de la aguja de biopsia en los pacientes con más de un año de seguimiento.
Resultados: Entre marzo de 1991 y octubre de 2005 se trasplantaron 77 pacientes con evidencia radiológica de lesiones mayores de 2 centímetros sugestivas de HCC. De ellas, se excluyeron 3, por no haberse realizado punción diagnóstica antes del TH encontrarse totalmente necrosadas en el momento del TH. Se había realizado punción diagnóstica antes del TH a 26 de los 74 (35%) pacientes evaluables. En todos ellos el examen del hígado explantado dio el diagnóstico de HCC. La punción había confirmado el diagnóstico de HCC sólo en 19 casos (73%), los hallazgos no fueron concluyentes en 5 casos y 2 casos fueron falsos negativos. En los 48 casos de lesiones no puncionadas, el examen de la pieza de hepatectomía confirmó el diagnóstico radiológico de HCC. Se produjo recidiva tumoral en 4/44 (9%) pacientes sin punción previa (todas diseminadas) y en 5/22 (23%) pacientes con punción previa (tres diseminadas y dos en la pared torácica) (P = 0,15). Se produjo recidiva en la pared costal en 2/18 (11%) pacientes con punción pre-TH con supervivencia mayor de 1 año, 24 y 32 meses tras el TH, ambos pacientes fallecieron por recidiva tumoral 29 y 71 meses tras el TH.
Conclusión. La punción diagnóstica no mejora el rendimiento de las técnicas radiológicas en los candidatos a TH con lesiones de más de 2 centímetros y supone un riesgo de siembra tumoral.