La cirugía y la quimioterapia han aumentado la supervivencia de los pacientes con neoplasias pancreáticas. La disminución de la morbimortalidad postoperatoria y el aumento de la esperanza de vida han ampliado las indicaciones de la duodenopancreatectomía cefálica (DPC), aunque sigue siendo controvertida en la población geriátrica.
MétodosEstudio observacional retrospectivo sobre una base de datos prospectiva, de pacientes con adenocarcinoma ductal de páncreas sometidos a una DPC entre 2007-2018. El objetivo principal fue analizar la morbimortalidad y supervivencia asociada a la DPC en pacientes≥75 años (ancianos).
ResultadosSe incluyeron 79 pacientes, 21 de ellos mayores de 75 años (27%); dentro de este grupo el 23,9% tenían más de 80 años. El ASA de ambos grupos fue similar. Los pacientes≥75años requirieron más transfusiones. No se observaron diferencias en el tiempo operatorio, aunque en los ancianos se realizaron más resecciones vasculares (26 vs. 8,7%; p=0,037).
La morbilidad fue mayor en los ancianos (61,9 vs. 46,6%), aunque sin diferencias. Los≥75años presentaron más complicaciones no quirúrgicas (33,3%; p=0,050) siendo la neumonía la más frecuente. La mortalidad postoperatoria fue superior en los≥75años (9 vs. 0%; p=0,017), constituyendo la resección venosa un factor de riesgo (p=0,01). La supervivencia global y la supervivencia libre de enfermedad no mostraron diferencias significativas en ambos grupos.
ConclusionesLos pacientes ancianos presentaron una mayor mortalidad postoperatoria y más complicaciones no quirúrgicas. La supervivencia no mostró diferencias, por lo que, con una adecuada selección de pacientes, la edad no debe constituirse por sí misma como una contraindicación para la DPC.
Surgery and chemotherapy have increased the survival of pancreatic cancer. The decrease in postoperative morbidity and mortality and increase in life expectancy, has expanded the indications por cephalic pancreaticoduodenectomy (PDC), although it remains controversial in the geriatric population.
MethodsRetrospective study on a prospective database of patients with ductal adenocarcinoma of pancreas who underwent PDC between 2007-2018.The main objective was to analyse the morbidity-mortality and survival associated with PDC in patients≥75 years (elderly).
Results79 patients were included, 21 of them older than 75 years (27%); within this group, 23.9% were over 80 years old. The ASA of both groups was similar. Patients≥75 years required more transfusions. No differences in operating time were observed, although more vascular resection were performed in the elderly (26 vs. 8.7%; P=.037).
Morbidity was higher in the elderly (61.9 vs. 46.6%), although without differences. Patients aged≥75 years had more non-surgical complications (33.3%, P=.050), being pneumonia the most frequent. Postoperative mortality was higher in the≥75 years (9 vs. 0%; P=.017). The overall survival and disease-free survival did not show significant differences in both groups.
ConclusionsElderly patients had higher postoperative mortality and more non-surgical complications. Survival did not show differences, so with an adequate selection of patients, age should not be considered itself as a contraindication for PDC.
El envejecimiento de la población en España es un hecho, estimándose que en 2050 el 20% de la población será>65 años1. La incidencia de cáncer aumenta con la edad, siendo el 23,5% en>75 años2. Se estima que en 2030 el 75% de todas las neoplasias y el 85% de las muertes por cáncer ocurrirán en mayores de 65 años3,4. Asimismo, la incidencia del cáncer de páncreas incrementa con la edad, con una media de 72 años en el momento del diagnóstico; el 25,4% tienen entre 65-74 años, el 28,6% entre 75-84 y el 13,3%>85 años5,6.
El cáncer de páncreas supone la tercera causa de muerte por cáncer detrás del cáncer de pulmón y colorrectal. En 2019 en España se estima que 4.276 hombres y 3.893 mujeres fueron diagnosticados de una neoplasia pancreática. El adenocarcinoma ductal representa el 85% de los cánceres pancreáticos, con una supervivencia global del 6% a los 5 años7. La cirugía, junto con la quimioterapia neoadyuvante, han aumentado la supervivencia de los pacientes con enfermedad resecable, comparados con los irresecables (12,6 vs. 3,6 meses). Sin embargo, la tasa de resecabilidad solo alcanza el 20-25%8.
La duodenopancreatectomía cefálica (DPC) es la técnica de elección en los tumores de cabeza pancreática. La evolución de la técnica quirúrgica y los cuidados postoperatorios ha disminuido la mortalidad del 25% en 1960, a menos del 5% en centros de alto volumen. Sin embargo, la morbilidad postoperatoria oscila entre un 40-70%5,6,9. La disminución de las complicaciones, junto con el aumento de la esperanza de vida han ampliado las indicaciones de la DPC, si bien su indicación en los ancianos es controvertida, debido al mal pronóstico de la enfermedad, la mayor fragilidad y la menor reserva funcional de esta población10.
Las publicaciones sobre cirugía pancreática en ancianos son heterogéneas, desde la definición de «anciano», hasta la indicación de la cirugía y el tipo de resección pancreática, lo que hace difícil comparar los resultados4,10–15.
El objetivo principal del estudio fue analizar y comparar la morbilidad, mortalidad y supervivencia de la DPC en pacientes mayores de 75 años con adenocarcinoma ductal de páncreas, comparándolos con los de menor edad.
MétodosDiseño del estudio. Se realizó un estudio observacional retrospectivo sobre una base de datos prospectiva de los pacientes sometidos a una DPC por adenocarcinoma ductal de páncreas, entre 2007-2018. Todos los pacientes fueron evaluados en comité multidisciplinar de patología pancreática y se dividieron en 2 grupos de edad conforme a la clasificación de la Organización Mundial de la Salud: <75 años y ≥75 años11.
Evaluación de resecabilidad. La resecabilidad tumoral se estableció mediante tomografía computarizada trifásica con contraste intravenoso. Se definieron los tumores resecables, borderline e irresecable según los criterios de resecabilidad de las guías NCCN-201716,17. Los pacientes con otro tipo histológico u otra técnica quirúrgica diferente a la DPC fueron excluidos.
Técnica quirúrgica. La resección incluyó: antrectomía, linfadenectomía del ligamento hepatoduodenal, arteria hepática y cara lateral derecha de la arteria mesentérica superior. La reconstrucción se realizó mediante doble asa en Y de Roux, con anastomosis pancreático-yeyunal termino-lateral en 2 planos y la hepático-yeyunostomía termino-lateral. Todas las resecciones vasculares fueron venosas. Se realizaron 3 tipos de reconstrucciones vasculares según el grado de infiltración vascular: 1) sutura lateral de VMS/P si la infiltración era<50% de la circunferencia venosa; 2) resección segmentaria con anastomosis termino-terminal autóloga si la infiltración era>50% y 3) sustitución con prótesis de politetrafluoroetileno en un caso con infiltración de venosa de 3cm de longitud. Se realizó una ecografía doppler portal a las 24h en todos los pacientes con resección vascular. Se dejaron 2 drenajes próximos a la anastomosis pancreática
Variables del estudio. Se registraron variables: 1. Preoperatorias (demográficas, comorbilidad, escala «American Society of Anaesthesiology» [ASA], bilirrubina y hemoglobina preoperatoria). 2. Intraoperatorias (resección venosa, tiempo operatorio y trasfusión). 3. Postoperatorias (complicaciones según la clasificación de Clavien-Dindo18).
El diagnóstico de fístula pancreática19, hemorragia pospancreatectomía20 y retraso del vaciamiento gástrico se hizo según las definiciones del Grupo Internacional de Cirugía Pancreática (ISGPS)21.
La mortalidad perioperatoria se definió como los fallecimientos acontecidos durante la hospitalización, o en los primeros 60 días tras la cirugía. También se analizó la estancia hospitalaria y el porcentaje de reingresos. Asimismo, se registró el número de ganglios invadidos/resecados, afectación de márgenes de resección y tamaño tumoral. Se realizó un seguimiento postoperatorio para estimar la supervivencia global y libre de enfermedad al año, 3 y 5 años.
Análisis estadísticoLas variables cuantitativas se expresaron con la media y desviación estándar, comparándose con la t-Student. Las variables categóricas en números absolutos y porcentajes, comparándose con el test de Fischer o Chi-cuadrado. El análisis de mortalidad y morbilidad se realizó mediante un análisis bivariante, estimando razones de incidencia entre los 2 grupos de edad (riesgos relativos, RR) con sus correspondientes intervalos de confianza del 95% (IC95%). Las curvas de supervivencia global se construyeron con el estimador de Kaplan-Meier. El nivel de significación estadística alfa se fijó en 0,05. Y el análisis estadístico se realizó con el programa SPSS versión 24.
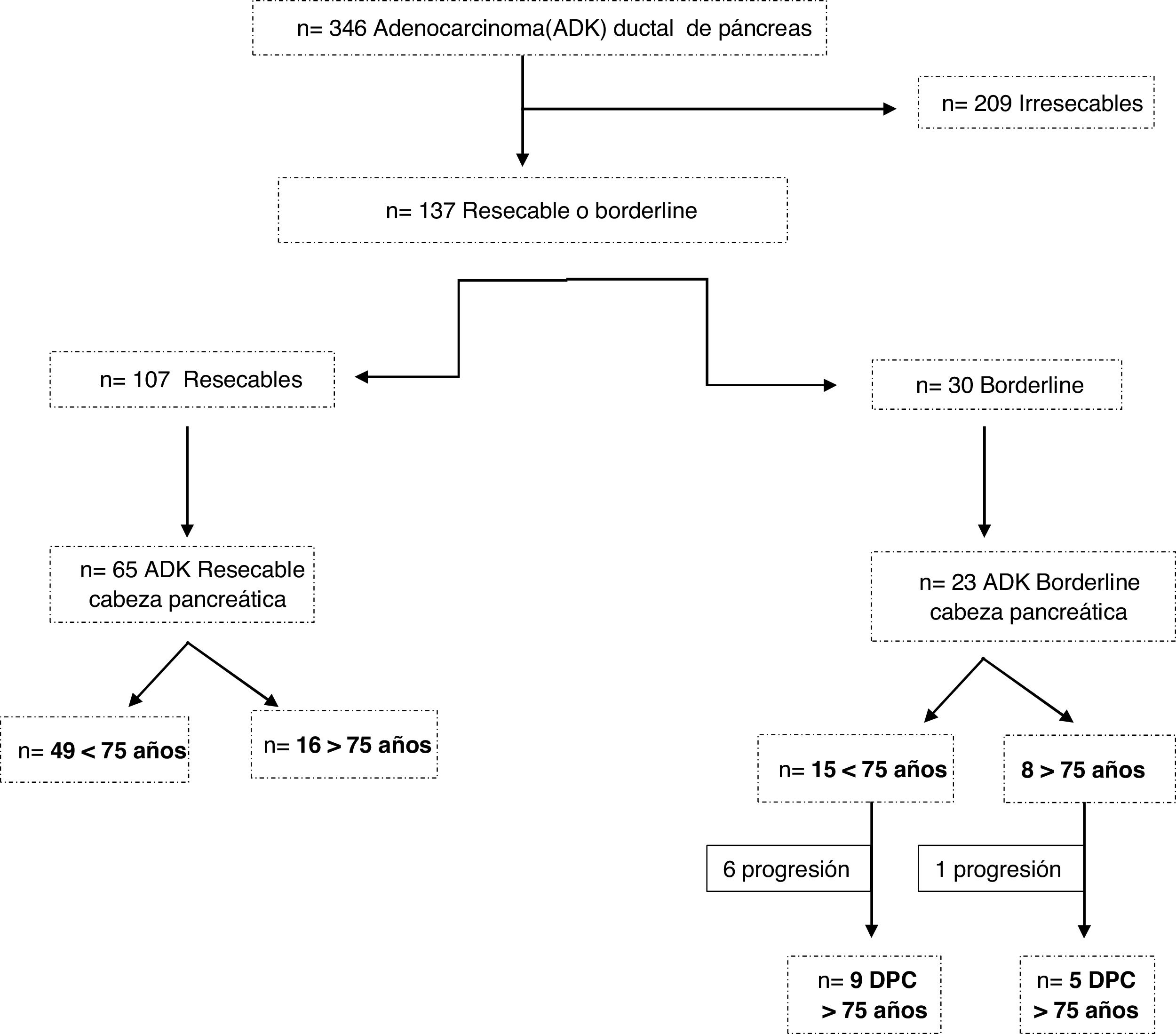
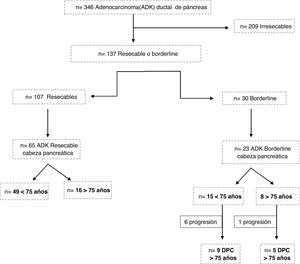
ResultadosEntre 2007 y 2018 fueron diagnosticados 309 pacientes con adenocarcinoma ductal de páncreas. De ellos, 209 se consideraron tumores irresecables, 107 resecables y 30 borderline (fig. 1). Se desestimó la cirugía en 5 pacientes≥75 años, 4 por la edad y comorbilidad (3 resecables y uno borderline) y uno borderline por progresión tumoral.
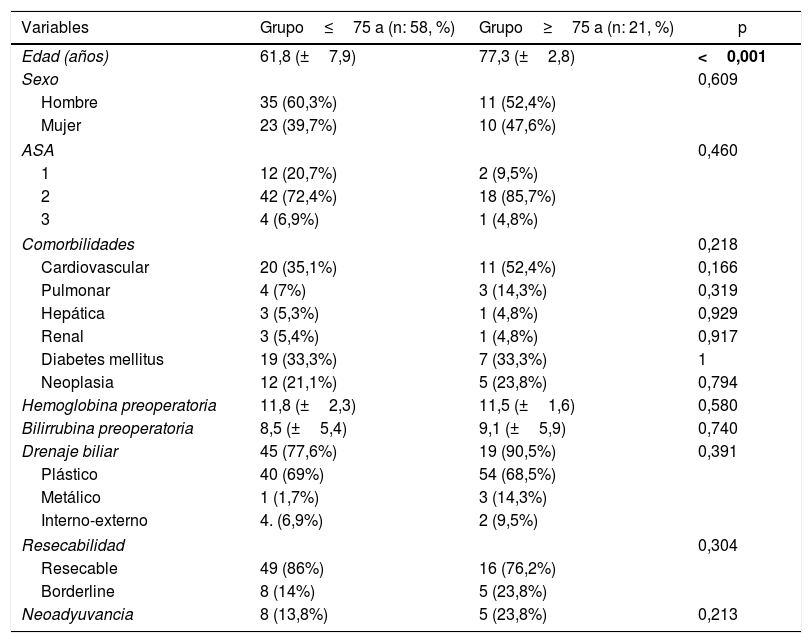
Fueron incluidos un total de 79 pacientes y se clasificaron en 2 grupos: <75 años (58 pacientes, 73%) y ≥75 años (21 pacientes, 27%); dentro de este último, 6 pacientes tenían≥80 años (23,9%). La edad media global fue de 66±9,7 años (62±7,9 años en los<75 años y de 77±2,8 en el grupo de≥75 años). Los pacientes ancianos presentaron un ASA mayor y más comorbilidad, aunque sin diferencias (tabla 1). Los pacientes con neoplasia borderline recibieron tratamiento neoadyuvante con gemcitabina-oxaliplatino, abraxane-gemcitabina o folfirinox, en función de la fecha de inclusión y el estado funcional, sin observarse diferencias significativas entre los 2 grupos.
Características preoperatorias
| Variables | Grupo≤75 a (n: 58, %) | Grupo≥75 a (n: 21, %) | p |
|---|---|---|---|
| Edad (años) | 61,8 (±7,9) | 77,3 (±2,8) | <0,001 |
| Sexo | 0,609 | ||
| Hombre | 35 (60,3%) | 11 (52,4%) | |
| Mujer | 23 (39,7%) | 10 (47,6%) | |
| ASA | 0,460 | ||
| 1 | 12 (20,7%) | 2 (9,5%) | |
| 2 | 42 (72,4%) | 18 (85,7%) | |
| 3 | 4 (6,9%) | 1 (4,8%) | |
| Comorbilidades | 0,218 | ||
| Cardiovascular | 20 (35,1%) | 11 (52,4%) | 0,166 |
| Pulmonar | 4 (7%) | 3 (14,3%) | 0,319 |
| Hepática | 3 (5,3%) | 1 (4,8%) | 0,929 |
| Renal | 3 (5,4%) | 1 (4,8%) | 0,917 |
| Diabetes mellitus | 19 (33,3%) | 7 (33,3%) | 1 |
| Neoplasia | 12 (21,1%) | 5 (23,8%) | 0,794 |
| Hemoglobina preoperatoria | 11,8 (±2,3) | 11,5 (±1,6) | 0,580 |
| Bilirrubina preoperatoria | 8,5 (±5,4) | 9,1 (±5,9) | 0,740 |
| Drenaje biliar | 45 (77,6%) | 19 (90,5%) | 0,391 |
| Plástico | 40 (69%) | 54 (68,5%) | |
| Metálico | 1 (1,7%) | 3 (14,3%) | |
| Interno-externo | 4. (6,9%) | 2 (9,5%) | |
| Resecabilidad | 0,304 | ||
| Resecable | 49 (86%) | 16 (76,2%) | |
| Borderline | 8 (14%) | 5 (23,8%) | |
| Neoadyuvancia | 8 (13,8%) | 5 (23,8%) | 0,213 |
En negrita, valores estadísticamente significativos.
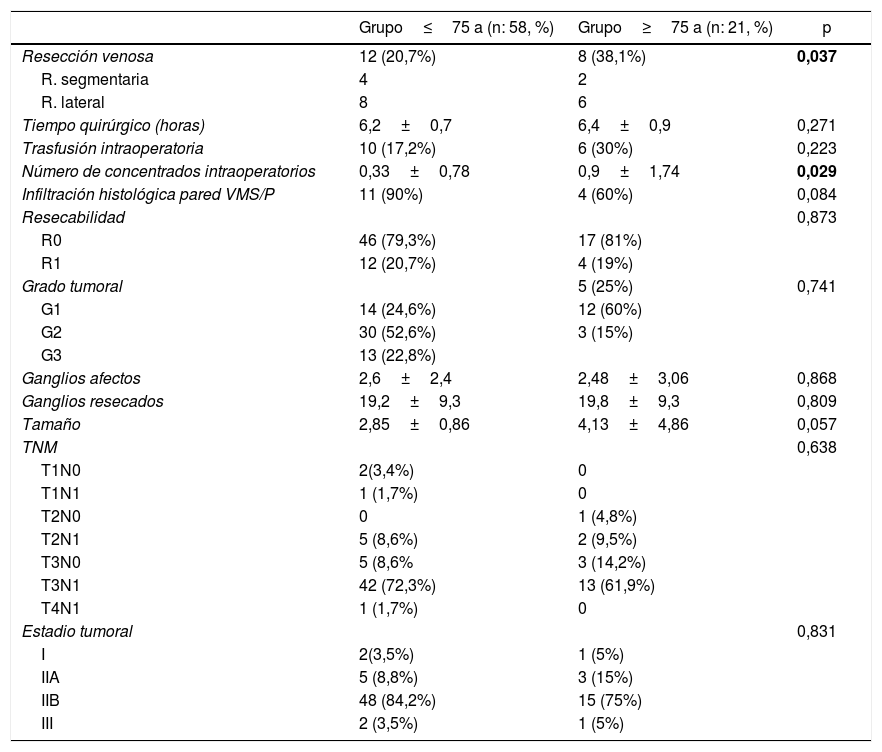
El índice transfusional global fue del 52%. Los pacientes≥75 años tuvieron un índice transfusional intraoperatorio mayor (RR=2,07; IC95%: 1,02-4,21) (tabla 2), con una media de 1,06±1,6 concentrados de hematíes. La transfusión postoperatoria también fue mayor en el grupo B (68 vs. 42,4%), con una media de concentrados de 0,33±0,78 vs. 0,9±1,74 (p=0,03) (tabla 3). Asimismo, se realizaron más resecciones vasculares en los pacientes ancianos (26 vs. 8,7%; p=0,037) (tabla 2) y en aquellos con neoplasias borderline (61,5 vs. neoplasias resecables 18,5%; p=0,01).
Resultados intraoperatorios y anatomopatológicos
| Grupo≤75 a (n: 58, %) | Grupo≥75 a (n: 21, %) | p | |
|---|---|---|---|
| Resección venosa | 12 (20,7%) | 8 (38,1%) | 0,037 |
| R. segmentaria | 4 | 2 | |
| R. lateral | 8 | 6 | |
| Tiempo quirúrgico (horas) | 6,2±0,7 | 6,4±0,9 | 0,271 |
| Trasfusión intraoperatoria | 10 (17,2%) | 6 (30%) | 0,223 |
| Número de concentrados intraoperatorios | 0,33±0,78 | 0,9±1,74 | 0,029 |
| Infiltración histológica pared VMS/P | 11 (90%) | 4 (60%) | 0,084 |
| Resecabilidad | 0,873 | ||
| R0 | 46 (79,3%) | 17 (81%) | |
| R1 | 12 (20,7%) | 4 (19%) | |
| Grado tumoral | 5 (25%) | 0,741 | |
| G1 | 14 (24,6%) | 12 (60%) | |
| G2 | 30 (52,6%) | 3 (15%) | |
| G3 | 13 (22,8%) | ||
| Ganglios afectos | 2,6±2,4 | 2,48±3,06 | 0,868 |
| Ganglios resecados | 19,2±9,3 | 19,8±9,3 | 0,809 |
| Tamaño | 2,85±0,86 | 4,13±4,86 | 0,057 |
| TNM | 0,638 | ||
| T1N0 | 2(3,4%) | 0 | |
| T1N1 | 1 (1,7%) | 0 | |
| T2N0 | 0 | 1 (4,8%) | |
| T2N1 | 5 (8,6%) | 2 (9,5%) | |
| T3N0 | 5 (8,6% | 3 (14,2%) | |
| T3N1 | 42 (72,3%) | 13 (61,9%) | |
| T4N1 | 1 (1,7%) | 0 | |
| Estadio tumoral | 0,831 | ||
| I | 2(3,5%) | 1 (5%) | |
| IIA | 5 (8,8%) | 3 (15%) | |
| IIB | 48 (84,2%) | 15 (75%) | |
| III | 2 (3,5%) | 1 (5%) |
En negrita, valores estadísticamente significativos.
Evolución postoperatoria
| Variables | Grupo≤75 a (n: 58, %) | Grupo≥75 a (n: 21, %) | p | RR (IC95%) |
|---|---|---|---|---|
| Morbilidad | 27 (46,6%) | 13 (61,9%) | 0,228 | 1,8 (0,67-5,17) |
| Clavien- Dindo | 0,382 | |||
| I | 3 (5,2%) | 0 | ||
| II | 18 (31%) | 8 (38,1%) | ||
| IIIa | 3 (5,2%) | 1 (4,8%) | ||
| IIIb | 3 (5,2%) | 1 (4,8%) | ||
| IVa | 1 (1,7%) | 0 | ||
| IVb | 3 (5,2%) | 1 (4,8%) | ||
| V | 0 | 2 (9,5%) | ||
| Reingreso en reanimación | 6 (17,6%) | 0 | 0,119 | 0,7 (0,57-0,86) |
| Trasfusión en el postoperatorio | 22 (38,6%) | 13 (65%) | 0,041 | 2,9 (1,02-8,54) |
| Número de concentrados en el postoperatorio | 1,1±2,1 | 1,3±1,2 | 0,629 | |
| Morbilidad quirúrgica | 28 (48,3%) | 8 (38,1%) | 0,422 | 0,66 (0,24-1,83) |
| Fístula pancreática | 9 (15,5%) | 0 | ||
| Fístula biliar | 3 (5,2%) | 1 (4,8%) | ||
| Hemorragia postoperatoria | 1 (1,7%) | 1 (4,8%) | ||
| Absceso intraabdominal | 3 (5,2%) | 4 (19%) | ||
| Retraso vaciamiento gástrico | 3 (5,2%) | 2 (9,5%) | ||
| Infección herida | 3 (5,2%) | 0 | ||
| Fístula intestinal | 2 (3,4%) | 0 | ||
| Tipo fístula pancreática | 0,387 | |||
| Fuga bioquímica | 4 (6,9%) | 0 | ||
| Grado B | 5 (8,6%) | 0 | ||
| Grado C | 1 (1,7%) | 0 | ||
| Tratamiento F. pancreática | 0,126 | |||
| Médico | 9 (15,5%) | 0 | ||
| Quirúrgico | 1 (1,7%) | 0 | ||
| Reintervención | 8 (13,8%) | 2 (9,5%) | 0,614 | 0,66 (0,13- 3,38) |
| Morbilidad no quirúrgica | 8 (13,8%) | 7 (33,3%) | 0,050 | 3,13 (0,97-10,11) |
| Neumonía | 2 (3,4%) | 1 (4,8%) | ||
| Trombosis | 1 (1,7%) | 1 (4,8%) | ||
| Insuficiencia respiratoria | 1 (1,7%) | 0 | ||
| Sepsis vía central | 3 (5,2%) | 3 (14,3%) | ||
| Fallo multiorgánico | 0 | 1 (4,8%) | ||
| Estancia hospitalaria (días) | 17±9,2 | 16±11,4 | 0,876 | |
| Mortalidad | 0 | 2 (9,5%) | 0,017 | 0,247 (0,167-0,365 |
| Reingreso | 7 (12,1%) | 1 (5,1%) | 0,369 | 0,38 (0,44-3,2) |
| QT adyuvante | 43 (74,1%) | 8 (38,1%) | 0,03 |
En negrita, valores estadísticamente significativos.
La morbilidad global fue del 50,6%, siendo mayor en el grupo de ancianos (61,9% vs. 46,6%), aunque sin diferencias (p=0,228). Las complicaciones graves (III,IV) fueron similares en ambos grupos (23,9 vs 23,3%). La complicación quirúrgica más frecuente fue la fístula pancreática (15,5%). Los pacientes ancianos presentaron más complicaciones no quirúrgicas (33,3%, p=0,050) (RR=3,13; 0,97-10,11), siendo la neumonía y la infección de vía central las más frecuentes.
La mortalidad postoperatoria fue del 2,2% (2 pacientes), siendo superior en los≥75 años (9 vs. 0%; p 0,017), con un RR de 0,247 (IC95%: 0,44-3,2) (tabla 3). Las causas de muerte fueron una sepsis abdominal por dehiscencia de la anastomosis hepático-yeyunal con fallo multiorgánico en un paciente y una trombosis precoz del injerto venoso de politetrafluoroetileno, en una paciente con resección venosa segmentaria. En el análisis multivariante, la edad no se mostró como factor de riesgo para la morbilidad ni la mortalidad. Sin embargo, la resección venosa mesentérico-portal se asoció con mayor mortalidad (p=0,01) y la transfusión perioperatoria con mayor morbilidad global (p=0,06).
No se observaron diferencias significativas en los márgenes de resección, ni el número de ganglios afectados/resecados. En el 77,1% de los pacientes se confirmó una infiltración histológica de la pared venosa (90 vs. 60%; p=0,084). Los pacientes ancianos recibieron menos quimioterapia adyuvante que los pacientes<75años; 38,1 vs. 74,1% (p=0,021).
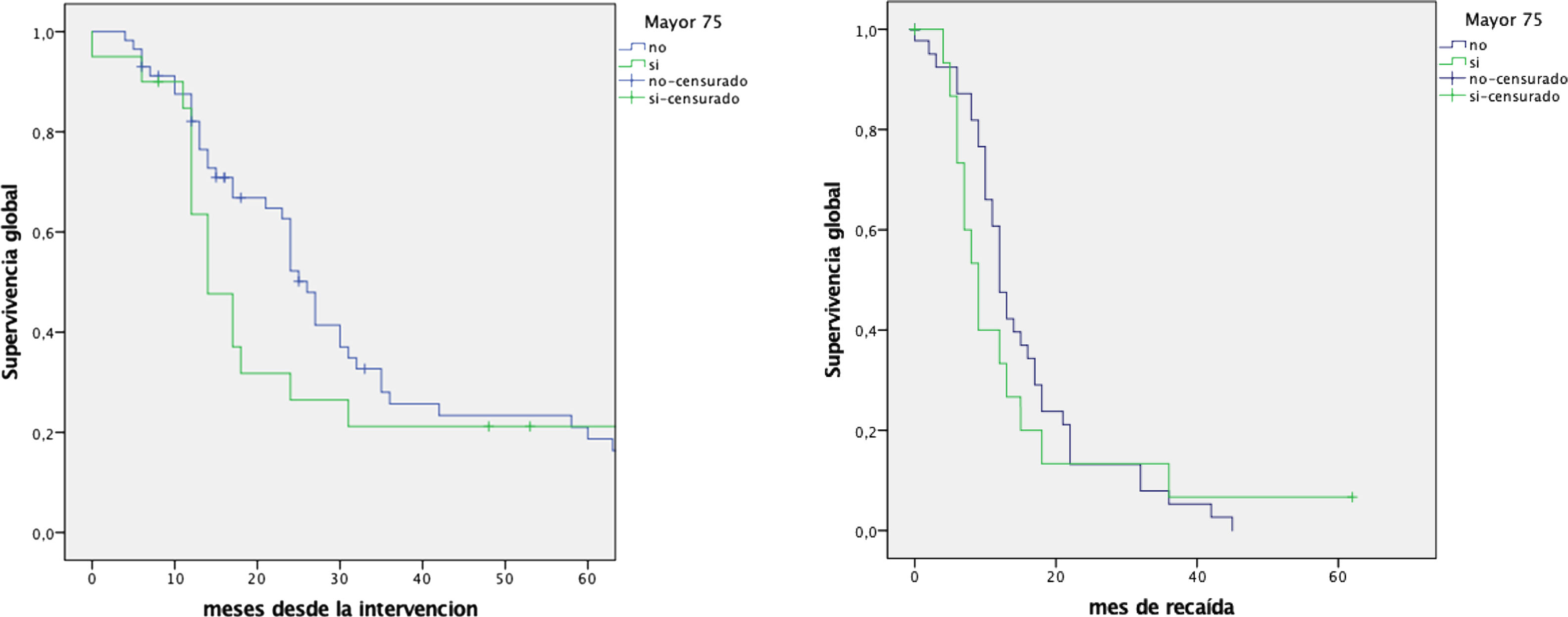
La supervivencia media global de la serie fue de 31±32,7 meses, con una mediana de 18 meses. La supervivencia al año, 3 y 5 años fue del 78, 25 y 13%, respectivamente (fig. 2). La supervivencia global no mostró diferencias significativas, aunque fue sensiblemente menor en el grupo de más edad (tabla 4). La mediana de supervivencia del subgrupo >80 años fue de 13,2 meses. El análisis multivariante evidenció que los pacientes que recibieron quimioterapia adyuvante presentaron una mayor supervivencia (p=0,01). Igualmente, la supervivencia libre de enfermedad no mostró diferencias (tabla 4).
Supervivencia global y supervivencia libre de enfermedad
| Grupo≤75 (n: 58, %) | Grupo≥75 (n: 21, %) | p | |
|---|---|---|---|
| SV-global (mediana) meses | 31,72±4,15 | 27,85±8,27 | 0,652 |
| - 1 año | 46 (80,7%) | 14 (70%) | 0,321 |
| - 3 años | 15 (26,3%) | 4 (20%) | 0,573 |
| - 5 años | 9 (15,8%) | 1 (5%) | 0,217 |
| SV-libre enfermedad (media) | 13,06±1,56 | 12,06±3,54 | 0,763 |
A medida que aumenta la población anciana, y mejora tanto su estado funcional como la esperanza de vida, nos enfrentamos a una demanda creciente de pacientes ancianos con cáncer de páncreas radiológicamente resecable. En el momento del diagnóstico, más del 50% de pacientes con adenocarcinoma de páncreas son mayores de 70 años4,17. No existe un acuerdo unánime para definir la población anciana, por lo que fijamos el punto de corte en 75 años, basándonos en la literatura y la clasificación de la Organización Mundial de la Salud10,12,17–19. En la presente serie, el 27% de los pacientes tenían más de 75 años, y de ellos el 23% eran octogenarios. En las series consultadas, la población geriátrica era menor del 10%5,10 y en pocas de ellas se describen pacientes mayores de 80 años.
Si bien la mortalidad de la DPC ha disminuido por debajo del 5%, la morbilidad postoperatoria sigue siendo elevada, por lo que la indicación de una DPC en pacientes ancianos suscita controversias10,11,14,15, dado que los pacientes mayores presentan una menor reserva funcional4,20,21. En el estudio de Barbas et al.6, los pacientes con antecedentes cardiovasculares tuvieron una mayor mortalidad postoperatoria. En nuestra serie, los pacientes>75 años presentaron un ASA y una comorbilidad similar, lo que indica una rigurosa selección preoperatoria. El 39,2% de los pacientes presentó una hemoglobina preoperatoria<12g. En este sentido, el tratamiento de la anemia preoperatoria puede tener un papel importante en los programas de prehabilitación preoperatoria4,21. Desde 2015, aplicamos un protocolo ERAS (Enhancend Recovery After Surgery) basado en los resultados publicados en un estudio de nuestro centro22.
En los últimos años se ha planteado la realización de resecciones vasculares para conseguir un mayor índice de resecabilidad con márgenes libres. Esto supone una mayor complejidad quirúrgica y morbilidad postoperatoria. Sin embargo, autores como Kanda et al.23 no registran más complicaciones en este subgrupo de pacientes y concluyen que la edad por sí misma no supone una contraindicación. A diferencia de otros estudios6,22,23, en nuestra serie, se hicieron más resecciones venosas en el grupo de mayor edad y en las neoplasias borderline, siendo la infiltración histológica de la pared venosa similar entre los 2 grupos, en consonancia con otras series24.
Morbilidad postoperatoria. La morbimortalidad de la DPC en pacientes geriátricos, presenta resultados contradictorios, tanto en contra9,20,21,25, como a favor4,5,17. Si bien la mortalidad ha disminuido, las complicaciones se mantienen entre el 40-70%4. En el metaanálisis de Tan et al., la morbilidad fue mayor en el grupo de ancianos, si bien las fístulas pancreáticas, hemorragia postoperatoria, abscesos intraabdominales y retraso del vaciamiento gástrico fueron comparables en ambos grupos, sugiriendo que estas complicaciones eran independientes de la edad4. El grupo de Renz, et al. no identificó factores de riesgo independientes en el desarrollo de complicaciones quirúrgicas, aunque indicó que la edad, el sexo masculino y la presencia de comorbilidades cardiovasculares lo eran para complicaciones no quirúrgicas, en especial las respiratorias4,5. En nuestra serie, los pacientes≥75 años no mostraron diferencias significativas en la morbilidad global, complicaciones graves, reintervenciones, ni en la estancia hospitalaria. Sin embargo, se observaron más complicaciones no quirúrgicas, en particular la neumonía y la infección de vía central. En el análisis multivariante, la trasfusión perioperatoria fue un factor de riesgo de mayor morbilidad global, pero no la edad ni la resección venosa.
Mortalidad postoperatoria. Se ha planteado que los pacientes ancianos presentan una menor reserva funcional, lo que podría indicar una mayor mortalidad en este grupo4,11,15. El estudio de Busquets et al. evidenció que la edad avanzada, la presencia de complicaciones médicas, así como las complicaciones quirúrgicas graves, como hemoperitoneo o dehiscencias anastomóticas, eran factores de riesgo de mortalidad postoperatoria24. Autores como Shamali y Turrini también encontraron diferencias significativas en la mortalidad entre ambos grupos11,25. Sin embargo, el metaanálisis de Sukharamwala et al. no mostró diferencias significativas5. En ninguno de estos estudios la edad figura como factor de riesgo independiente. En nuestra serie los≥75años presentaron una mayor mortalidad (9 vs. 0%) (p=0,02). En el análisis multivariante, la edad no se mostró como un factor de riesgo; si bien la resección venosa mesentérico-portal sí se asocio con una mayor mortalidad (p=0,01), aunque podría tratarse de un sesgo por el reducido tamaño poblacional.
Se han intentado identificar factores pronóstico con relación a la supervivencia. Turrini et al.25 han sugerido que los pacientes>70años reciben menos quimioterapia adyuvante, debido a su menor reserva funcional o complicaciones postoperatorias y este hecho podría relacionarse con una menor supervivencia. Sho et al.26 evidenciaron que solo el 30% de los pacientes>80 años recibían quimioterapia adyuvante, con una supervivencia global de 16,6 meses, frente a 23,2 meses en los más jóvenes. En su análisis multivariante, el único factor pronóstico independiente fue completar la quimioterapia adyuvante. Por contrapartida, el grupo de Lu, et al.27 estimó una mediana de supervivencia similar en ambos grupos de edad. En el estudio de Shamali et al.11, la invasión de los márgenes, el número de ganglios afectos, la presencia de invasión linfovascular y las resecciones vasculares, constituyeron factores de peor pronóstico, a diferencia de la edad que no mostró diferencias significativas. Tampoco Barbas et al. evidenciaron diferencias significativas en la supervivencia global, identificando como factores pronósticos los márgenes de resección, la diferenciación tumoral y la administración de quimioterapia adyuvante6. En nuestro estudio, los pacientes ancianos recibieron significativamente menos quimioterapia adyuvante, sin embargo, la supervivencia global y libre de enfermedad no mostró diferencias significativas. Cabe destacar que el subgrupo de pacientes octogenarios presentó una mediana de supervivencia de 13 meses, frente a la mediana global de 18 meses del resto de la serie. Estos resultados apuntan a considerar que la edad cronológica por sí sola no debe considerarse una contraindicación para este tipo de intervenciones.
Limitaciones. La principal limitación de este estudio es el reducido tamaño de la población geriátrica. Esta muestra pequeña impidió realizar análisis de subgrupo y estimar interacciones entre las variables estudiadas.
Conclusiones. La DPC supone un reto en pacientes ancianos, ya que presenta un mayor índice de transfusión, más complicaciones no quirúrgicas y mayor mortalidad postoperatoria, en especial cuando se plantea la necesidad de una resección venosa. Sin embargo, la similitud en los resultados de supervivencia en ambos grupos indica que, con una cuidadosa selección de los pacientes y una adecuada técnica quirúrgica y de cuidados postoperatorios, la edad por sí sola no debe considerarse una contraindicación para la cirugía.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.