El número de pacientes geriátricos con cáncer de pulmón se espera que aumente en las próximas décadas, especialmente por encima de los 80 años de edad, por tanto es importante conocer los límites terapéuticos. ¿Es una buena opción terapéutica la cirugía pulmonar en mayores de 80 años?
ObjetivoMostrar nuestros resultados en las resecciones pulmonares realizadas a mayores de 80 años para evaluar la seguridad y el pronóstico a corto plazo en estos pacientes.
Material y métodosEstudio retrospectivo de 21 pacientes sometidos a resección pulmonar entre octubre de 1999 a octubre de 2011.
ResultadosDe 21 pacientes con edad de 82±2 años, en los que se realizó 13 lobectomías, 5 resecciones transegmentarias, 2 segmentectomías regladas y una neumonectomía, las complicaciones postoperatorias (28,6%) fueron: 66,6% respiratorias, 16,7% cardíacas y 16,7% digestivas. La mortalidad perioperatoria fue del 9,5% (2). Observamos significación estadística entre la mortalidad postoperatoria y la edad (p=0,023), o la realización de neumonectomía (p=0,002). Estudiamos la EPOC como factor de riesgo de mortalidad apreciando significación estadística con la necesidad de UCI (p<0,007) y la aparición de complicaciones (p<0,044).
ConclusionesLa cirugía de resección pulmonar en mayores de 80 años es una buena opción terapéutica en pacientes seleccionados. En nuestra experiencia el carcinoma broncogénico epidermoide fue el más frecuente. La cirugía de elección fue la lobectomía, que demuestra ser una técnica segura con una baja tasa de complicaciones postoperatorias en pacientes añosos. La neumonectomía debe evitarse en estos pacientes, ya que hemos observado una asociación significativa con la mortalidad perioperatoria.
The number of geriatric patients with lung cancer is expected to increase in the next few years, especially patients over 80, and therefore it is important to know where the therapeutic limits should be drawn. Is surgery a good option in patients over 80?
ObjectiveTo show the results of lung resection in patients over 80 years of age to evaluate the safety and short-term results.
Material and methodsRetrospective study of 21 patients who underwent lung resection between October 1999 and October 2011.
ResultsThe mean age of the patients was 82±2; 13 lobectomies were performed,5 transegmental resections, 2 segmentectomies, and 1 pneumonectomy. Postoperative complications (28.6%) were: respiratory 66.6%, cardiological 16.7% and digestive 16,7%. Perioperative mortality was 9,5% (2). There was a significant association between mortality and age (P=.023), or pneumonectomy (P=.002). We studied COPD as a risk factor for mortality and found a statistically significant relation with the need for ICU (P<.007), and the appearance of complications (P<.044).
ConclusionsResective lung surgery is feasible and safe in selected patients over 80 years of age. In our experience, squamous cell carcinoma was the most frequent tumor. The most common procedure was lobectomy which is a safe technique with a low complicaction rate in elderly patients. Pneumonectomy s hould be avoided, as we have found a significant association with perioperative mortality.
El aumento de la esperanza de vida de los países desarrollados y la creciente prevalencia del cáncer del pulmón han hecho aumentar el porcentaje de pacientes mayores de 80 años. La edad es un factor de riesgo de morbimortalidad muy importante tras una resección pulmonar, que además suele ir acompañada de muchas enfermedades crónicas. Es por ello que el cirujano torácico en ocasiones tiene que rechazar el beneficio de una cirugía curativa para evitar un mayor riesgo de morbilidad postoperatoria y una disminución de la calidad de vida. El objetivo de nuestro estudio es describir los resultados de las resecciones pulmonares realizadas a pacientes mayores de 80 años en nuestro centro, para evaluar la seguridad y el pronóstico a corto plazo para los pacientes que se sometieron a cirugía pulmonar radical o limitada.
Material y métodosSe realiza un estudio retrospectivo de las historias clínicas de 21 pacientes sometidos a resección pulmonar entre octubre de 1999 a octubre de 2011.
Entre los datos recogidos se incluyen los antecedentes personales y la comorbilidad, el estudio preoperatorio, el tamaño y la localización del tumor medido mediante TC torácica, el tipo de cirugía realizada, la histología tumoral, el tratamiento complementario, la evolución postoperatoria y la morbimortalidad posquirúrgica. Se analizan con estadística descriptiva e inferencial mediante Chi cuadrado y «t» de Student, utilizando el SPSS-Statistics 20.0.
Nuestro proceder habitual en la evaluación de los pacientes para cirugía pulmonar incluye una recogida de su historia clínica, examen físico, análisis de sangre, electrocardiograma, análisis de gases en sangre, espirometría y la estimación de la capacidad de difusión del pulmón para el monóxido de carbono (DLCO). En caso de existir una historia de cardiopatía el paciente es valorado por el cardiólogo para ampliar el estudio con ecocardiografía. Realizamos gammagrafía a aquellos pacientes que tengan un FEV1 previsto postoperatorio menor de 40%. Para descartar las lesiones a otros niveles se han utilizado TC craneal y PET, y en los casos más antiguos ecografía abdominal.
Los criterios de inclusión fueron: una edad mayor o igual a 80 años y una cirugía pulmonar que haya implicado una resección pulmonar en pacientes con lesión pulmonar sugestiva de cáncer. Un total de 342 pacientes requirieron una resección pulmonar en dichas fechas. De ellos, 21 pacientes eran octogenarios y constituyeron la población del estudio.
ResultadosLos 21 pacientes, 17 varones (81%) y 4 mujeres (19%), con edad de 82±2 años (distribución: 80 [6], 81 [8], 82 [2], 83 [2], 84 [2], 88 [1]), presentaban la siguiente comorbilidad: hipertensión (7), diabetes mellitus (4), dislipidemia (3), insuficiencia renal (2), tabaquismo (16) con un consumo acumulado (CA) de 71,2 paquetes/año, enolismo (1), EPOC (11) y cardiopatía (5). El 62% tenía una neoplasia intervenida; la mayoría (30,8%) adenocarcinoma colorrectal.
Se detectaron 90,5% de masas unilobares y 9,5% bilobares, afectando con mayor frecuencia al lóbulo superior derecho (33,3%). La distribución según la estadificación clínica fue: cT1a (1), cT1b (8), cT2a (8), cT2b (1), cT3 (3), cN0 (13), cN1 (6), cN2 (2), cM0 (20), cMx 1.
El estudio preoperatorio requirió: TC-craneal (12), PET (11), ecografía cardíaca (7), ecografía abdominal (5), pruebas funcionales respiratorias (21) (Valores medios: FVC 2.593,6ml, FEV11752ml/s, Tiffeneau 77,8%), fibrobroncoscopia 13 pacientes con hallazgos patológicos en un caso y realización de cepillado bronquial en 16, punción-aspiración con aguja fina (7) (negativa 1, carcinoma epidermoide 3, adenocarcinoma 1, carcinoma de células grandes 1, carcinoma broncoalveolar 1), mediastinoscopias (6). El estudio preanestésico determinó: ASA-II (25%), ASA-III (75%), RISK-I (12,5%), RISK-II (25%) y RISK-III (62,5%).
La vía de abordaje fue la toracotomía en 20 casos y la videocirugía en un caso, realizándose 13 lobectomías, 5 resecciones transegmentarias, 2 segmentectomías regladas y una neumonectomía. Se cumplió con los márgenes de seguridad libres en todos los casos. Se realizaron un 60% de linfadenectomías: 25% de una estación ganglionar, 41,7% de 2 estaciones ganglionares y 33,3% de 3 estaciones ganglionares. En los resultados de estas solo existió afectación ganglionar en un caso, que determinó un N2. Se emplearon hemostáticos y aerostáticos en el 9,5% de los casos. En el 61,9% de los pacientes se dejaron 2 drenajes y en el 38,1% un drenaje, siendo este en todos los casos de 28F. Cinco pacientes (23,8%) ingresaron en la UCI tras la intervención: la neumonectomía, 3 pacientes con EPOC (2 por insuficiencia respiratoria y uno por neumonía) y una neumonía en paciente sin EPOC. Las complicaciones postoperatorias (28,6%) fueron: 66,6% respiratorias, 16,7% cardíacas y 16,7% digestivas. La estancia postoperatoria fue 9,2±6,4 días. La mortalidad perioperatoria fue del 9,5% (2).
El estudio anatomopatológico determinó que el 14% eran neoplasias pulmonares primarias (epidermoide 57,1%, adenocarcinoma 28,6%, carcinoma de células grandes 14,3%) y el 33,3% metástasis de otras neoplasias (4 adenocarcinomas colorrectales, un carcinoma renal de células claras, un adenocarcinoma de próstata y uncarcinoma de endometrio). La estadificación posquirúrgica de los carcinomas broncogénicos fue: pT1a 6,7%, pT1b 33,3%, pT2a 46,6%, pT2b 6,7%, pT3 6,7%, pN0 95,2%, pN1 0%, pN2 4,8%, pM0 100%. Estadios: ia 30,8%, ib 46,1%, iia 7,7%, iib 0%, iiia 15,4%, iiib 0%. Siete pacientes recibieron quimioterapia adyuvante y 2 pacientes radioterapia; en ningún caso neoadyuvancia.
Analizamos en nuestra serie la relación entre la mortalidad postoperatoria y otras variables. Hemos apreciado una relación significativa entre esta y la edad (p=0,023), la cT (p=0,015), la realización de neumonectomía (p=0,002), la histología de carcinoma de células grandes (p=0,047), la necesidad de UCI tras la intervención (p=0,008) y las complicaciones respiratorias en el postoperatorio (p=0,004).
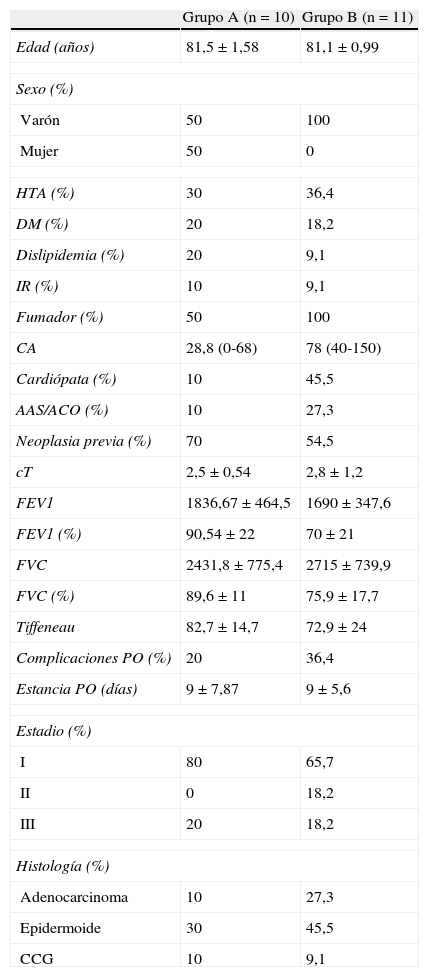
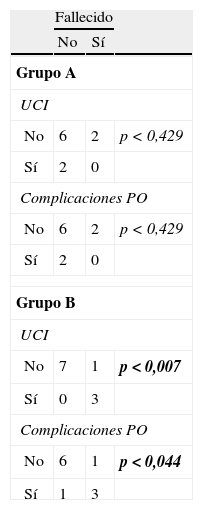
A la vista de que los 2 fallecimientos perioperatorios eran pacientes con EPOC, hemos creado 2 grupos (tabla 1) en función de dicho factor de riesgo, generando un grupo A (no EPOC) y un grupo B (EPOC). Hemos observado una asociación estadísticamente significativa en el grupo B entre la necesidad de UCI tras la intervención y el fallecimiento (p<0,007), así como entre la aparición de complicaciones postoperatorias y el fallecimiento (p<0,044) (tabla 2).
Datos poblacionales demográficos, clínicos y patológicos, en los grupos A (no EPOC) y B (EPOC)
| Grupo A (n=10) | Grupo B (n=11) | |
| Edad (años) | 81,5±1,58 | 81,1±0,99 |
| Sexo (%) | ||
| Varón | 50 | 100 |
| Mujer | 50 | 0 |
| HTA (%) | 30 | 36,4 |
| DM (%) | 20 | 18,2 |
| Dislipidemia (%) | 20 | 9,1 |
| IR (%) | 10 | 9,1 |
| Fumador (%) | 50 | 100 |
| CA | 28,8 (0-68) | 78 (40-150) |
| Cardiópata (%) | 10 | 45,5 |
| AAS/ACO (%) | 10 | 27,3 |
| Neoplasia previa (%) | 70 | 54,5 |
| cT | 2,5±0,54 | 2,8±1,2 |
| FEV1 | 1836,67±464,5 | 1690±347,6 |
| FEV1 (%) | 90,54±22 | 70±21 |
| FVC | 2431,8±775,4 | 2715±739,9 |
| FVC (%) | 89,6±11 | 75,9±17,7 |
| Tiffeneau | 82,7±14,7 | 72,9±24 |
| Complicaciones PO (%) | 20 | 36,4 |
| Estancia PO (días) | 9±7,87 | 9±5,6 |
| Estadio (%) | ||
| I | 80 | 65,7 |
| II | 0 | 18,2 |
| III | 20 | 18,2 |
| Histología (%) | ||
| Adenocarcinoma | 10 | 27,3 |
| Epidermoide | 30 | 45,5 |
| CCG | 10 | 9,1 |
Asociaciones estadísticas en los grupos A (no EPOC) y B (EPOC)
| Fallecido | |||
| No | Sí | ||
| Grupo A | |||
| UCI | |||
| No | 6 | 2 | p<0,429 |
| Sí | 2 | 0 | |
| Complicaciones PO | |||
| No | 6 | 2 | p<0,429 |
| Sí | 2 | 0 | |
| Grupo B | |||
| UCI | |||
| No | 7 | 1 | p<0,007 |
| Sí | 0 | 3 | |
| Complicaciones PO | |||
| No | 6 | 1 | p<0,044 |
| Sí | 1 | 3 | |
p en negrita: una significación estadística en el fallecimiento de aquellos pacientes EPOC que sufrieron complicaciones postoperatorias (p < 0,044) ó tuvieron la necesidad de UCI (p < 0,007).
El envejecimiento de la población, junto al aumento de incidencia del cáncer de pulmón, está provocando una mayor afluencia de pacientes añosos que generan un conflicto entre el cirujano torácico y el oncólogo a la hora de valorar un tratamiento óptimo para estos en los comités de cáncer de pulmón, puesto que la edad es un factor de riesgo de morbimortalidad muy importante que suele acompañarse de numerosas enfermedades crónicas, y los resultados obtenidos en la población joven no se pueden extrapolar automáticamente a los pacientes octogenarios1. El número de pacientes geriátricos con cáncer de pulmón se espera que aumente en las próximas décadas, especialmente por encima de los 80 años de edad, por tanto es importante conocer a qué límites terapéuticos nos enfrentamos. ¿Es una buena opción terapéutica la cirugía pulmonar en mayores de 80 años? Nuestra serie de 12 años muestra que la edad avanzada no contraindica la resección en pacientes con carcinoma broncogénico no célula pequeña o lesiones metastásicas pulmonares, siempre y cuando se realice una evaluación preoperatoria cuyo resultado sea apto y se seleccionen los pacientes con menores comorbilidades, puesto que enfermedades como la EPOC parecen aumentar el mal pronóstico a corto plazo2. Además, nuestra casuística reafirma, en concordancia con la literatura3–5, que las comorbilidades y la extensión de la resección predicen un aumento del riesgo operativo. En nuestra experiencia la cirugía de elección fue la lobectomía, que demostró ser una técnica segura con una baja tasa de complicaciones postoperatorias en estos pacientes añosos. En la literatura podemos encontrar que el mayor riesgo de complicaciones se debe a resecciones extensas, pacientes con pobre función pulmonar y al uso de toracotomías como método de abordaje en estos pacientes6–8, por lo que es necesaria una evaluación cuidadosa para seleccionar el método más apropiado en octogenarios9. Según lo observado en nuestra casuística, la neumonectomía podría ser un límite en estos pacientes, ya que existió una asociación significativa con la mortalidad perioperatoria, aunque solo se tratase de un caso. Algunos autores10 recomiendan realizar la cirugía limitada en mayores de 80 años, puesto que aluden un pronóstico similar a la cirugía radical, y una menor morbilidad postoperatoria, especialmente en aquellos pacientes con pobre reserva pulmonar.
El carcinoma epidermoide fue el diagnóstico histológico más frecuente. Actualmente este tipo de cáncer tiene una incidencia alta entre los diferentes tipos de cáncer de pulmón, por lo que existen estudios enfocados al desarrollo de terapias específicas para el mismo11.
Aunque algunos de los resultados estadísticos fuesen obvios, permiten revelar la importancia que tiene un buen control de comorbilidades al realizar una programación metódica, ya que los pacientes añosos poseen factores de riesgo derivados de enfermedades crónicas que dan lugar a un mayor riesgo de complicaciones de tipo cardiovascular, respiratorias y urinarias, al margen de las complicaciones típicas de la cirugía.
En conclusión, la cirugía de resección pulmonar en mayores de 80 años es una buena opción terapéutica en pacientes seleccionados. En nuestra experiencia el carcinoma broncogénico epidermoide fue el más frecuente. La cirugía de elección fue la lobectomía, que demuestra ser una técnica segura con una baja tasa de complicaciones postoperatorias en pacientes añosos. La neumonectomía podría marcar un límite en estos pacientes, ya que hemos observado una asociación significativa con la mortalidad perioperatoria en el caso realizado.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.