Los buenos resultados obtenidos con la implementación de los programas de colecistectomía laparoscópica ambulatoria han llevado a la ampliación de los criterios iniciales de inclusión. Como objetivo principal planteamos evaluar los resultados y el grado de satisfacción de los pacientes incluidos en un programa de colecistectomía laparoscópica sin ingreso, con criterios expandidos.
MétodosEstudio observacional de una cohorte de 260 pacientes intervenidos de colecistectomía laparoscópica ambulatoria entre abril del 2013 y marzo del 2016 en un hospital de tercer nivel. Clasificamos a los pacientes en 2grupos en función del cumplimiento de los criterios iniciales de inclusión del programa ambulatorio. El grupo i (criterios restrictivos) incluye a 164 pacientes, mientras que, en el grupo ii, se incluyen 96 pacientes (criterios expandidos: no cumplían alguno de los criterios de selección). Comparamos el tiempo quirúrgico, la tasa de ingresos no deseados, tasa de conversión, reintervenciones, mortalidad y el índice de satisfacción.
ResultadosEl porcentaje global de éxito de la colecistectomía laparoscópica ambulatoria fue del 92,8%. La causa más frecuente de ingresos no esperados fue por causas médicas. No se objetivaron diferencias estadísticamente significativas entre los 2grupos en la duración del procedimiento quirúrgico, en la tasa de conversión a cirugía abierta, ni en el número de complicaciones mayores posquirúrgicas. Cumplimentaron la encuesta el 88,5% de los pacientes, no encontrando diferencias entre los 2grupos en el índice de satisfacción de los pacientes. La calificación global del proceso fue significativamente mejor en el grupo ii (p=0,023).
ConclusionesLa colecistectomía laparoscópica ambulatoria es un procedimiento seguro y con una buena aceptación por parte del grupo de pacientes con criterios expandidos que fueron incluidos en el programa de cirugía sin ingreso.
The good results obtained with the implementation of ambulatory laparoscopic cholecystectomy programs have led to the expansion of the initial inclusion criteria. The main objective was to evaluate the results and the degree of satisfaction of the patients included in a program of laparoscopic cholecystectomy without admission, with expanded criteria.
MethodsObservational study of a cohort of 260 patients undergoing ambulatory laparoscopic cholecystectomy between April 2013 and March 2016 in a third level hospital. We classified the patients into 2groups based on compliance with the initial inclusion criteria of the outpatient program. Group I (restrictive criteria) includes 164 patients, while in group ii (expanded criteria) we counted 96 patients. We compared the surgical time, the rate of failures in ambulatory surgery, rate of conversion, reinterventions and mortality and the satisfaction index.
ResultsThe overall success rate of ambulatory laparoscopic cholecystectomy was 92.8%. The most frequent cause of unexpected income was for medical reasons. There was no statistically significant difference between the 2groups for total surgery time, the rate of conversion to open surgery and the number of major postoperative complications Do not demostrate differences in surgical time, nor in the number of perioperative complications (major complications 1,2%), or the number of failures in ambulatory surgery, nor the number of readmissions between both groups. There was no death. 88.5% of patients completed the survey, finding no differences between both groups in the patient satisfaction index. The overall score of the process was significantly better in group ii(P=.023).
ConclusionsAmbulatory laparoscopic cholecystectomy is a safe procedure with a good acceptance by patients with expanded criteria who were included in the surgery without admission program.
Las ventajas demostradas en el postoperatorio de los pacientes colecistectomizados por vía laparoscópica frente a la tradicional técnica laparotómica ha llevado a que esta técnica se haya difundido ampliamente en la comunidad quirúrgica, presentando una rápida aceptación.
Los avances tecnológicos en los campos de cirugía, anestesiología y farmacología junto con la necesidad de una mejora en el sistema sanitario han favorecido la aparición de modelos de atención sanitaria alternativos a la hospitalización tradicional entre los que se encuentra la cirugía mayor ambulatoria (CMA).
A principios de la década de los 90, Reddick y Olsen1 iniciaron las primeras colecistectomías laparoscópicas (CL) en régimen ambulatorio, demostrando una optimización de los recursos sanitarios por la disminución de la necesidad de camas hospitalarias, lo que permitía un incremento en el número de intervenciones y la consiguiente reducción de la lista de espera quirúrgica. De esta manera, demostraron una mejora en la calidad asistencial gracias a la disminución de infecciones hospitalarias y a la menor interrupción de la vida diaria del paciente y de su entorno, contribuyendo todo ello a la sostenibilidad del sistema sanitario2,3. En los años posteriores, otros equipos han publicado resultados aceptables en cuanto al porcentaje de fracaso ambulatorio (1-45%) junto con tasas ínfimas de morbimortalidad4-10.
Pero estos resultados provienen de estudios muy heterogéneos debido que no existen criterios de selección establecidos ni protocolos de ejecución homogéneos.
A pesar de ello, a finales del siglo xx en nuestro país la colecistectomía laparoscópica (CL) no había sido aceptada de forma general como uno de los procedimientos susceptibles de manejo ambulatorio debido a la reticencia de algunos cirujanos a su implantación por el posible retraso en la detección y, por tanto, en la solución de complicaciones postoperatorias.
Dicho rechazo quedó reflejado en la encuesta realizada en 2006 por la Asociación Española de Cirujanos, en la que se obtuvieron datos de 37 hospitales con 426 pacientes intervenidos de CL, de los cuales únicamente el 3,8% había sido operado en régimen de CMA. Dicha encuesta puso de manifiesto la escasa implantación de estos programas en nuestro país11.
Un aspecto importante en el desarrollo de un programa de cirugía ambulatoria es el criterio de inclusión de pacientes. La inadecuada selección de los mismos podría conllevar un aumento de la tasa de ingresos no esperados y, por tanto, un fracaso en el régimen ambulatorio. Esta variable constituye un índice de calidad del proceso, situándose el porcentaje descrito en las distintas series publicadas entre el 1 y el 39%. Las principales causas de ingresos no esperados son los síntomas postoperatorios (vómitos y dolor abdominal), la conversión a cirugía abierta y la inseguridad del paciente a ser dado de alta el mismo día de la intervención12-15.
Algunos autores han llegado a la conclusión de que los pacientes con menor probabilidad de fracaso de régimen ambulatorio son aquellos con edad menor de 65 años, una clasificación anestésica preoperatoria grado ASA I o II, sin cirugía previa abdominal, sin antecedentes de haber presentado episodios de colecistitis aguda y con una duración de la intervención inferior a 90 min1,16-24. Argumentan que la mayoría de las complicaciones postoperatorias son por causas médicas (intolerancia, náuseas o vómitos y dolor), mientras que las complicaciones graves, como hemorragia, fístulas biliares o lesión iatrogénica intestinal, son raras (0-2%). Las principales causas de reingreso o fallo de ambulatorización son por causas médicas o razones sociales.
Actualmente, hay estudios que analizan los resultados de colecistectomía en CMA con criterios menos restrictivos como edad > 65 años, episodios previos de colecistitis agudas o pancreatitis, clasificación ASA III estables, sin objetivar un mayor número de complicaciones graves e identificando tasas de fracaso de ambulatorización hasta un 20,9%, tasa de reingresos del 1,2 al 5%, tasa de reintervenciones <1% y tasa de conversión menor del 2%25-28.
La experiencia conseguida tras la implantación del programa de CL ambulatoria (CLA) en nuestra Unidad en el año 2010 llevó a la ampliación de los criterios iniciales de inclusión de los pacientes.
El objetivo principal de este estudio es comparar los resultados obtenidos en ambos grupos de pacientes (criterios restrictivos y criterios expandidos) intervenidos en un programa de CLA.
MétodosSe trata de un estudio observacional retrospectivo realizado entre abril del 2013 y marzo del 2016. Se analiza una muestra de 260 pacientes intervenidos de CLA. Esta muestra se dividió en 2grupos en función del cumplimiento o no de los criterios iniciales de inclusión.
Los criterios iniciales de selección se detallan en la tabla 1.
Criterios iniciales de selección
| Criterios de inclusión iniciales |
|---|
| • Edad <65 años |
| • IMC <30 kg/m2 |
| • Ausencia de cirugía supramesocólica previa |
| • Ausencia de anticoagulación oral |
| • Clasificación anestésica preoperatoria ASA I-II |
| • Ausencia de enfermedad biliar complicada: antecedentes de colecistitis, coledocolitiasis o pancreatitis |
| Criterios de cumplimentación obligatoria para inclusión en el programa de CMA |
| • Presencia en el hogar de un adulto acompañante competente durante las primeras 24 h tras la cirugía |
| • Domicilio situado a menos de 100km del lugar de la intervención |
ASA: puntuación de riesgo prequirúrgico de la American Society of Anesthesiologists (Sociedad Americana de Anestesistas); CMA: cirugía mayor ambulatoria; IMC: índice de masa corporal.
Los pacientes que cumplían todos los criterios de selección (criterios restrictivos) fueron incluidos en el grupo i.
El grupo ii estuvo integrado por los pacientes que no cumplían alguno de los criterios de selección.
Los últimos 2criterios fueron de obligatorio cumplimiento en los 2grupos de pacientes.
El grupo i (criterios iniciales) incluyó a 164 pacientes y el grupo ii (criterios expandidos), 96 casos.
Las variables analizadas fueron tiempo quirúrgico, morbimortalidad postoperatoria, fracaso de ambulatorización y satisfacción de los pacientes con el proceso.
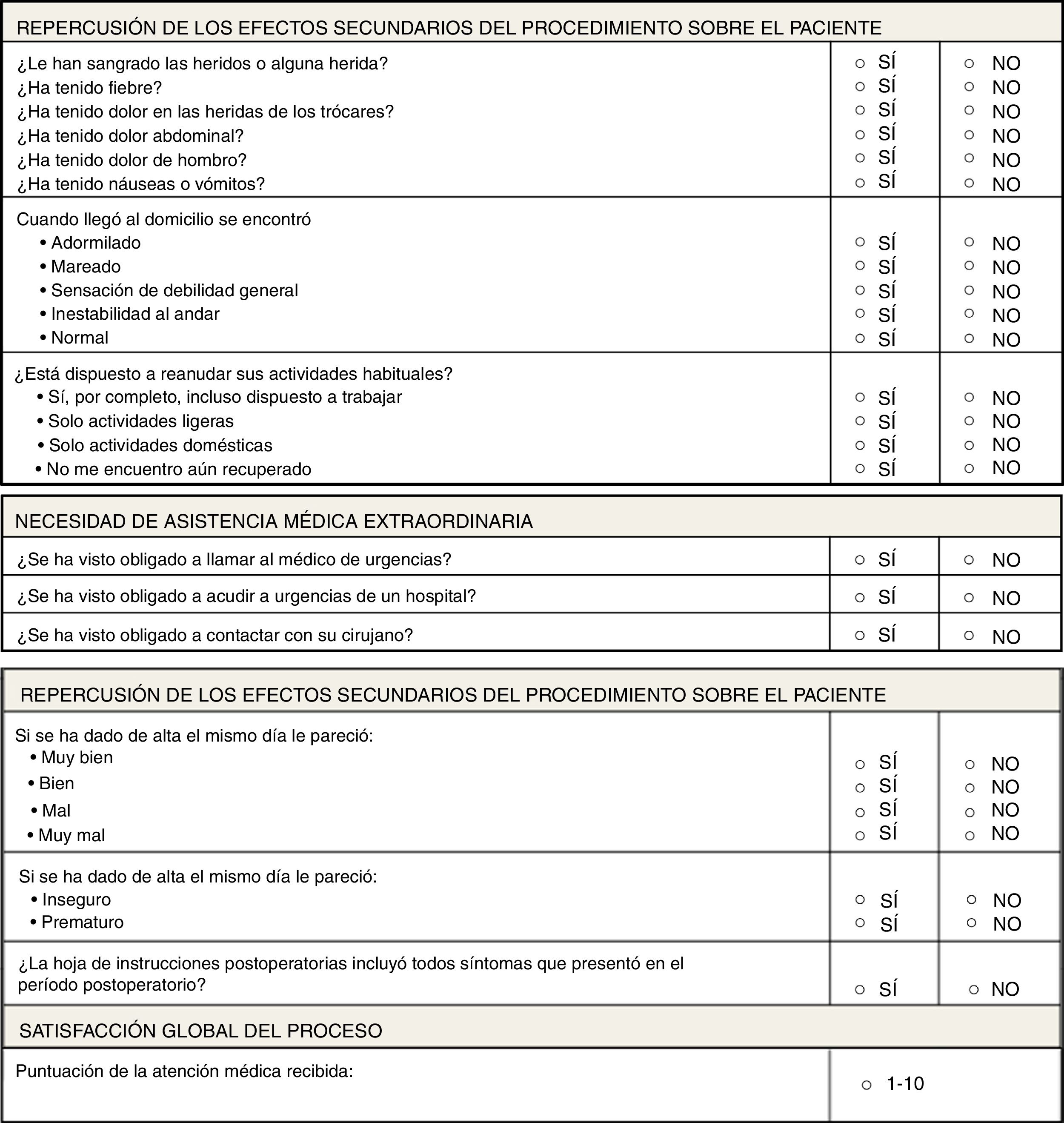
A todos los pacientes se les proporcionó una encuesta de satisfacción global de proceso confeccionada por la unidad de CMA del hospital que fue contestada en consultas externas o telefónicamente. La encuesta consta de varios apartados y analiza los síntomas postoperatorios y su repercusión en el paciente, el grado de aceptación, su consideración acerca del alta prematura y su valoración global de la asistencia recibida. Todos los ítems se reflejan en la figura 1.
Todas las intervenciones se programaron por la mañana y los pacientes acudieron entre una y 2h antes de la intervención quirúrgica al hospital, donde se les aplicó el protocolo de acogida preoperatoria.
El manejo postoperatorio se realizó en un régimen de «fast track» (técnica anestésica con mascarilla laríngea y pobre en opiáceos, administración de analgésicos tipo antiinflamatorios no esteroideos, profilaxis antiemética y la analgesia multimodal)29-31.
Tras la cirugía, el paciente fue trasladado a la unidad de recuperación postanestésica. Una vez tolerada la sedestación y superado un sistema de «score» basado en los criterios de Aldrete32, el paciente fue transferido a la sala de adaptación al medio donde inició la tolerancia a líquidos y la deambulación. Tras comprobar que se cumplían los criterios de alta, los pacientes fueron remitidos a su domicilio con instrucciones postoperatorias escritas y una serie de síntomas de alerta (fiebre superior a 38°C, dolor excesivo, inflamación en la zona de intervención o hemorragia importante y vómitos persistentes a pesar de la medicación).
Todos los pacientes que recibieron el alta desde la unidad de ambulatorización tuvieron una estancia entre 5 y 10 h, ya que dicha unidad está activa desde las 9 h hasta las 20 h.
Los pacientes recibieron al día siguiente la visita de un profesional de la unidad de hospitalización domiciliaria para confirmar su correcta evolución postoperatoria. Además, todos los pacientes fueron citados a Consultas Externas en la 3.a-4.a semana tras el alta hospitalaria.
Se consideró fracaso de ambulatorización cuando el paciente precisó traslado a sala de hospitalización o si acudió a urgencias en las siguientes 24 h y fue ingresado.
Los criterios para la hospitalización de los pacientes fueron: conversión a cirugía abierta, presencia de constantes fuera del rango normal, dolor no controlable con analgésicos orales, intolerancia oral o negativa del paciente.
Análisis estadísticoLas variables cualitativas se expresan como número de casos y porcentajes, mientras que las variables cuantitativas se expresan como mediana, rango, media y desviación estándar. Para comparar las variables cualitativas se utilizó el test de la χ2 o el test de Fischer, y para las cuantitativas el test de la t de Student. El análisis estadístico se realizó con IBM® SPSS® Statistics versión 22.
ResultadosDurante el periodo estudiado (abril del 2013-marzo del 2016), se realizaron 598 CL, de las cuales 260 fueron incluidas en el programa de cirugía ambulatoria.
El índice de sustitución de la serie global fue del 43%. Durante los años 2013 y 2014, las CLA constituían un 33,8% de las CL, mientras que durante 2015-2016 este porcentaje ascendió al 55,7%. Los pacientes incluidos en el grupo ii que excedían solo un criterio expandido fueron el 93,75% y el 6,25% cumplía 2criterios expandidos.
En los 2últimos años del estudio se incluyeron a más pacientes con criterios expandidos que durante los primeros 2años (51 y 45 pacientes, respectivamente) constituyendo el 17 y el 19,6% de las CLA.
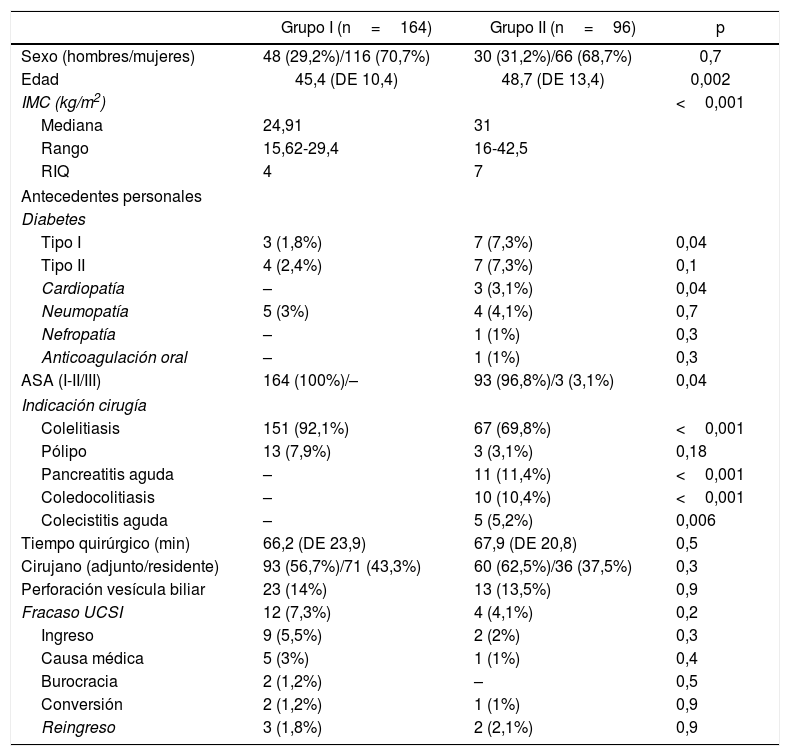
En la tabla 2 se observan las diferencias en los criterios de inclusión en los 2grupos. Los pacientes del segundo grupo presentan una edad media superior, siendo el 16,6% de ellos mayores de 65 años. El índice de masa corporal también se incrementa en el segundo grupo siendo su mediana de 31 (rango 16-42,5). Además observamos que el 11,5% de los pacientes del 2.° grupo tenían una obesidad de clase 2.
Características de los grupos en función del cumplimiento de los criterios iniciales de ambulatorización
| Grupo I (n=164) | Grupo II (n=96) | p | |
|---|---|---|---|
| Sexo (hombres/mujeres) | 48 (29,2%)/116 (70,7%) | 30 (31,2%)/66 (68,7%) | 0,7 |
| Edad | 45,4 (DE 10,4) | 48,7 (DE 13,4) | 0,002 |
| IMC (kg/m2) | <0,001 | ||
| Mediana | 24,91 | 31 | |
| Rango | 15,62-29,4 | 16-42,5 | |
| RIQ | 4 | 7 | |
| Antecedentes personales | |||
| Diabetes | |||
| Tipo I | 3 (1,8%) | 7 (7,3%) | 0,04 |
| Tipo II | 4 (2,4%) | 7 (7,3%) | 0,1 |
| Cardiopatía | – | 3 (3,1%) | 0,04 |
| Neumopatía | 5 (3%) | 4 (4,1%) | 0,7 |
| Nefropatía | – | 1 (1%) | 0,3 |
| Anticoagulación oral | – | 1 (1%) | 0,3 |
| ASA (I-II/III) | 164 (100%)/– | 93 (96,8%)/3 (3,1%) | 0,04 |
| Indicación cirugía | |||
| Colelitiasis | 151 (92,1%) | 67 (69,8%) | <0,001 |
| Pólipo | 13 (7,9%) | 3 (3,1%) | 0,18 |
| Pancreatitis aguda | – | 11 (11,4%) | <0,001 |
| Coledocolitiasis | – | 10 (10,4%) | <0,001 |
| Colecistitis aguda | – | 5 (5,2%) | 0,006 |
| Tiempo quirúrgico (min) | 66,2 (DE 23,9) | 67,9 (DE 20,8) | 0,5 |
| Cirujano (adjunto/residente) | 93 (56,7%)/71 (43,3%) | 60 (62,5%)/36 (37,5%) | 0,3 |
| Perforación vesícula biliar | 23 (14%) | 13 (13,5%) | 0,9 |
| Fracaso UCSI | 12 (7,3%) | 4 (4,1%) | 0,2 |
| Ingreso | 9 (5,5%) | 2 (2%) | 0,3 |
| Causa médica | 5 (3%) | 1 (1%) | 0,4 |
| Burocracia | 2 (1,2%) | – | 0,5 |
| Conversión | 2 (1,2%) | 1 (1%) | 0,9 |
| Reingreso | 3 (1,8%) | 2 (2,1%) | 0,9 |
ASA: puntuación de riesgo prequirúrgico de la American Society of Anesthesiologists (Sociedad Americana de Anestesistas); DE: desviación estándar; IMC: índice de masa corporal; RIQ: rango intercuartil; UCSI: Unidad de Cirugía sin Ingreso.
La diabetes y la cardiopatía son las comorbilidades que se diagnosticaron con más frecuencia entre los pacientes del grupo ii.
Los antecedentes de enfermedad biliar complicada, ausentes en el grupo i, estaban presentes en el 27% de la muestra del grupo ii. La mediana del tiempo transcurrido entre el ingreso por episodio agudo de pancreatitis o colecistitis y la intervención fue de 62,5 días (rango 3-228 días). A todos los pacientes que presentaron coledocolitiasis se les realizó una colangiopancreatografía retrógrada endoscópica (CPRE). La mediana de tiempo entre la prueba terapéutica y la colecistectomía fue de 30 días (rango 3-126 días).
No se observaron diferencias entre ambos grupos en cuanto al tiempo quirúrgico, el número de fracasos en la ambulatorización y el número de reingresos.
El porcentaje global de éxito de ambulatorización fue del 92,8%. Estos pacientes tuvieron una estancia en el área de recuperación posquirúrgica de 5 a 10 h, ya que la unidad de Unidad de Cirugía sin Ingreso presenta un horario de 9h hasta las 20 h.
El porcentaje de ingresos no esperados fue del 5,5 y el 2%, en el grupo i y el grupo ii, respectivamente. Las causas más frecuentes por la que los pacientes requirieron ingreso fueron médicas como las náuseas, vómitos y dolor abdominal (5 pacientes del grupo i y uno del grupo ii).
La tasa de conversión fue de un 1,2% en el grupo i por lesión de colédoco, que se resolvió con sutura primaria y la realización de CPRE y esfinterotomía, y otro paciente por perforación intestinal, resolviéndose con sutura primaria. En el grupo ii la tasa de conversión fue del 1% debido a una mala visualización del triángulo de Calot.
Estas complicaciones (mayores y menores) postoperatorias alargaron la estancia media hospitalaria a 34,66 h (DE 24,33) en el grupo i y de 36 h (DE 16,97) en grupo ii.
Todos los pacientes que precisaron ingreso en el grupo ii únicamente presentaban un criterio expandido, no se objetivó que la suma de los criterios expandidos fuera un factor de riesgo de reingresar.
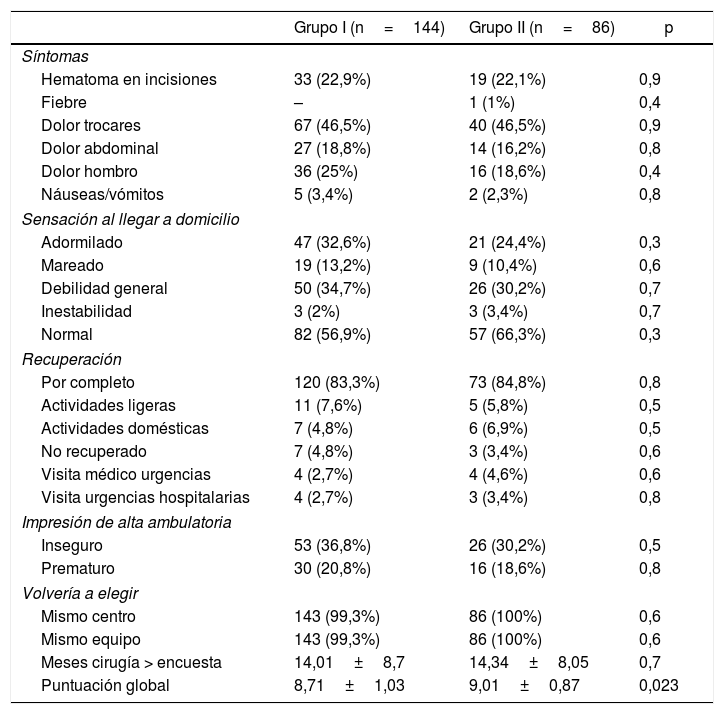
El 85,38% de las encuestas se cumplimentaron por vía telefónica. Y el tiempo medio entre la cirugía y la contestación de la encuesta fue de 14,01 ± 8,7 meses en el grupo i y 14,34 ± 8,05 en el grupo ii.
Cumplimentaron correctamente la encuesta el 87,80% del grupo i (144 de 164 pacientes) y el 89,58% en el grupo ii (86 de 96).
No se encontraron diferencias en cuanto a los síntomas postoperatorios ni al índice de satisfacción.
La calificación global del proceso de la ambulatorización fue mejor en el grupo ii (p=0,023) (tabla 3).
Resultados encuesta de satisfacción de los pacientes
| Grupo I (n=144) | Grupo II (n=86) | p | |
|---|---|---|---|
| Síntomas | |||
| Hematoma en incisiones | 33 (22,9%) | 19 (22,1%) | 0,9 |
| Fiebre | – | 1 (1%) | 0,4 |
| Dolor trocares | 67 (46,5%) | 40 (46,5%) | 0,9 |
| Dolor abdominal | 27 (18,8%) | 14 (16,2%) | 0,8 |
| Dolor hombro | 36 (25%) | 16 (18,6%) | 0,4 |
| Náuseas/vómitos | 5 (3,4%) | 2 (2,3%) | 0,8 |
| Sensación al llegar a domicilio | |||
| Adormilado | 47 (32,6%) | 21 (24,4%) | 0,3 |
| Mareado | 19 (13,2%) | 9 (10,4%) | 0,6 |
| Debilidad general | 50 (34,7%) | 26 (30,2%) | 0,7 |
| Inestabilidad | 3 (2%) | 3 (3,4%) | 0,7 |
| Normal | 82 (56,9%) | 57 (66,3%) | 0,3 |
| Recuperación | |||
| Por completo | 120 (83,3%) | 73 (84,8%) | 0,8 |
| Actividades ligeras | 11 (7,6%) | 5 (5,8%) | 0,5 |
| Actividades domésticas | 7 (4,8%) | 6 (6,9%) | 0,5 |
| No recuperado | 7 (4,8%) | 3 (3,4%) | 0,6 |
| Visita médico urgencias | 4 (2,7%) | 4 (4,6%) | 0,6 |
| Visita urgencias hospitalarias | 4 (2,7%) | 3 (3,4%) | 0,8 |
| Impresión de alta ambulatoria | |||
| Inseguro | 53 (36,8%) | 26 (30,2%) | 0,5 |
| Prematuro | 30 (20,8%) | 16 (18,6%) | 0,8 |
| Volvería a elegir | |||
| Mismo centro | 143 (99,3%) | 86 (100%) | 0,6 |
| Mismo equipo | 143 (99,3%) | 86 (100%) | 0,6 |
| Meses cirugía > encuesta | 14,01±8,7 | 14,34±8,05 | 0,7 |
| Puntuación global | 8,71±1,03 | 9,01±0,87 | 0,023 |
La aceptación actual de la CMA ha sido posible gracias al perfeccionamiento de las técnicas quirúrgicas y los avances en farmacología y anestesiología, y al desarrollo de las unidades de hospitalización domiciliaria.
En el desarrollo de un programa de CMA, el criterio de selección de los pacientes tiene un claro impacto en el índice de ingreso hospitalario, el cual constituye un índice de calidad del programa.
En nuestra serie, el 92,8% de los pacientes fueron dados el alta en el mismo día de la intervención. Únicamente necesitaron ingreso hospitalario el 7,2% (5,5% en el grupo i y 2% en el grupo ii) de los casos. Nuestros resultados son similares a los publicados en otras series con criterios de inclusión similares27-28,33.
Registramos una tasa de reingresos del 3,9% (2,1% en el grupo ii) y de conversión del 2,2% (el 1,2 y el 1,04% en el grupo i y ii, respectivamente). Estos datos concuerdan con lo publicado en la bibliografía25-28.
Cuando iniciamos el programa de CL sin ingreso los criterios de inclusión eran más estrictos que en la actualidad, con la intención de minimizar el porcentaje de ingresos no esperados o la aparición de alguna complicación postoperatoria.
A medida que se ha obtenido una mayor experiencia en el programa de CLA, los criterios de inclusión han sido revisados y consensuados con los anestesiólogos, haciéndolos más flexibles y más amplios con el objeto de abarcar grupos de pacientes que anteriormente no se consideraban aptos para el programa. Todos los pacientes fueron evaluados preoperatoriamente en visita preanestésica y cabe añadir que, además de los cirujanos, también los anestesiólogos eran un grupo reducido de profesionales dedicados a este programa.
En esta revisión no evidenciamos diferencias entre el grupo de pacientes intervenidos de CLA con y sin criterios expandidos en las siguientes variables: tiempo quirúrgico, número de conversión a cirugía abierta e ingresos no deseados.
Creemos que la realización de una encuesta de satisfacción es indispensable para evaluar las necesidades y las expectativas de los pacientes, además de conocer cuál es su grado de satisfacción percibida.
En esta serie observamos que únicamente un 6,5% de los pacientes indicaron que les pareció demasiado pronto el momento del alta y un 33,9% se sintieron inseguros por no ingresar. A pesar de ello el grado de satisfacción fue alto y similar en ambos grupos. Destaca que la calificación global de la atención recibida fue significativamente mejor en el grupo con criterios expandidos.
El estudio presenta limitaciones, siendo la principal que se trata de un estudio retrospectivo y no aleatorizado, sin cálculo de tamaño muestral y, probablemente con sesgos de selección de los pacientes ya que la inclusión de los mismos en el programa de CMA fue a criterio del cirujano. Puede existir un sesgo histórico ya que todos los pacientes del grupo ii fueron intervenidos en los 2últimos años del estudio y la mayoría del grupo i se incluyó al inicio del periodo, por lo que es previsible que la experiencia de nuestro grupo mejorara al final del estudio pudiendo influir en los resultados.
Desde nuestra experiencia podemos afirmar que la CLA es un procedimiento seguro y con una buena aceptación por parte de los pacientes incluidos con criterios expandidos, ya que no hemos encontrado diferencias en cuanto a los índices de calidad del periodo postoperatorio inmediato ni en el grado de satisfacción y de aceptación de los pacientes, a pesar de tratarse de un grupo de mayor fracaso de ambulatorización. Además, con este estudio observacional hemos obtenido unos índices de fracaso de ambulatorización y reingreso en nuestro medio, que nos permitirán tener unos valores de referencia para futuros trabajos.
Para corroborar esta hipótesis de trabajo debería plantearse un ensayo clínico que eliminara sesgos de selección de los pacientes, que invariablemente existen dado que la CLA no es una técnica que esté ampliamente difundida entre la población general.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.