El cáncer de colon y recto presenta una incidencia creciente en nuestra sociedad. Sin embargo, la realización de intervenciones por laparoscopia en este subcampo sigue sin incluirse de forma protocolizada en el Programa Nacional de Formación. Ante la falta de referencias, nuestro objetivo fue analizar la participación del residente en cirugía colorrectal laparoscópica y su posible efecto sobre la morbimortalidad y el pronóstico oncológico.
MétodosEstudio retrospectivo longitudinal unicéntrico que incluyó todas las intervenciones de cirugía colorrectal realizadas por residentes (grupo R) y adjuntos (grupo A) por laparoscopia entre el 01 de enero de 2009 y el 31 de diciembre de 2017, manteniendo el seguimiento hasta el 31 de diciembre de 2018. Se analizó la morbimortalidad postoperatoria, la supervivencia global (SVG) y libre de enfermedad (SLE), y su relación con la participación del residente como primer cirujano.
ResultadosSe analizaron 408 pacientes, de los cuáles 138 (33,8%) fueron intervenidos por parte de residentes bajo supervisión y 270 (66,2%) por parte de adjuntos. No se detectaron diferencias en la tasa de complicaciones postoperatorias entre ambos grupos (OR: 1,536; IC 95%: 0,947-2,409; p = 0,081). Asimismo, la participación del residente no tuvo influencia sobre la recidiva tumoral (grupo R:14,2% vs. grupo A: 16,9%; p = 0,588) ni sobre la SVG (p = 0,562) ni SLE (p = 0,305).
ConclusionesLa realización de cirugía laparoscópica colorrectal por parte del residente no tuvo influencia sobre la morbimortalidad ni el pronóstico oncológico en nuestro centro. La realización de estudios prospectivos y de mayor evidencia proporcionará un mayor conocimiento, posibilitando una mejora progresiva de la metodología docente.
Colorectal cancer has a growing incidence in our society. However, the performance of laparoscopic interventions in this field is still not included in the National Training Program. Given the lack of references, our objective was to analyze the resident's participation in laparoscopic colorectal surgery and its possible effect on morbidity and mortality and oncological prognosis.
MethodsA retrospective longitudinal single-center study that included all laparoscopic colorectal surgical procedures performed by residents (R group) and by attending surgeons (A group) between 01/01/2009 and 12/31/2017, maintaining follow-up until 12/31/2018. Postoperative morbidity and mortality, overall survival (OS) and disease-free survival (DFS), as well as their relationship with the resident involvement as first surgeon were analyzed.
Results408 patients were analyzed, of which 138 (33.8%) were operated by a supervised resident and 270 (66.2%) by the attending surgeon. No differences were detected in the rate of postoperative complications between both groups (OR: 1.536; 95% CI: 0.947-2.409; p=0.081). Furthermore, resident participation had no influence on tumor recurrence rate (R Group: 14.2% vs. A Group: 16.9%; p=0.588) or on overall (p = 0.562) or disease-free survival (p = 0.305).
ConclusionResident involvement in laparoscopic colorectal surgery had no influence on morbidity and mortality or oncological prognosis in our center. Conducting prospective studies in this regard will provide greater knowledge, enabling a progressive improvement of the training program.
La vía laparoscópica se ha desarrollado y extendido de forma exponencial en las últimas décadas en nuestro país. La adquisición progresiva de experiencia y habilidades técnicas, así como la publicación de trabajos que confirman sus ventajas sobre la vía abierta1,2 han contribuido a su consolidación como abordaje de elección en cirugía colorrectal.
Se deduce, por tanto, que la formación del residente debe incluir el aprendizaje y dominio de estas técnicas quirúrgicas. Si bien la Asociación Española de Cirugía (AEC) y la Sección de Cirugía Endoscópica han desarrollado cursos específicos en este sentido, la sensación de insuficiencia formativa persiste en nuestro país. Además, existe una falta de actualización del Programa Nacional de la Especialidad, al incluirse como formación en laparoscopia únicamente la realización de 15 colecistectomías durante la residencia3. Estos factores, unidos a la ausencia de control de la calidad docente de cada centro, complican la obtención de datos objetivos y la implementación de la docencia. Esta situación provoca que la comunicación de programas de formación locales cobre importancia, al servir de guía y ejemplo de mejora a otros centros.
En estos trabajos, la principal preocupación siempre ha sido la seguridad a nivel de morbimortalidad y pronóstico oncológico de los pacientes intervenidos por residentes. En este sentido, existen numerosas revisiones que refieren ausencia de diferencias entre estos pacientes y los intervenidos por adjuntos4,5. Sin embargo, a nivel nacional, si bien se han comunicado metodologías docentes y resultados de series relativamente amplias, en su mayoría se trata de estudios no comparativos y de bajo nivel de evidencia6,7. Así pues, nuestro propósito fue evaluar y comparar la morbimortalidad y el pronóstico oncológico de los pacientes intervenidos, bien por residentes bajo supervisión o por adjuntos especializados en cirugía colorrectal en nuestro centro.
MétodosDurante el período comprendido entre el 01 de enero de 2009 y el 31 de diciembre de 2017 se analizaron retrospectivamente todos los pacientes sometidos a cirugía colorrectal laparoscópica realizada por residentes bajo supervisión o por adjuntos especializados en este campo. El fin del seguimiento se fijó en diciembre del 2018. Los datos se obtuvieron a través de una base retrospectiva propia de nuestro servicio.
Nuestro centro es un hospital público de tercer nivel y cuenta con 500-600 camas. El Servicio incorpora dos residentes cada año que realizan rotaciones anuales de dos a tres meses en la Unidad de Coloproctología. Dicha unidad cuenta con cinco cirujanos y cuatro a cinco quirófanos semanales (aproximadamente 100-110 intervenciones de cáncer colorrectal/año). Al final del primer año de residencia, se completa el Curso de Formación Básica en cirugía laparoscópica de la AEC, y entre el tercer y cuarto año se lleva a cabo el curso de Fase II de la Sociedad Española de Cirugía de la Obesidad (SECO). Además, se realizan prácticas quirúrgicas sobre animales de experimentación dos veces al año.
La decisión sobre si el residente efectúa la intervención es llevada a cabo por el adjunto responsable. Dicha decisión se toma de forma individualizada según la experiencia del residente, su disponibilidad y la complejidad del caso. El abordaje inicial se realiza por vía laparoscópica salvo en casos con invasión tumoral de órganos adyacentes o múltiples cirugías abiertas previas. En las colectomías derechas se realiza una anastomosis extracorpórea manual biplano, mientras que en las resecciones izquierdas se efectúa a nivel intracorpóreo por vía transanal.
La totalidad de la investigación fue realizada siguiendo los principios de la iniciativa STROBE y de la Declaración de Helsinki8. Asimismo, fue obtenida la aprobación por parte del Comité ético de investigación clínica de nuestro centro.
Se incluyeron aquellos pacientes mayores de 18 años, con enfermedad benigna o maligna intervenidos inicialmente por vía laparoscópica de forma programada. Se excluyeron aquellos con seguimiento incompleto, las cirugías urgentes, las realizadas por vía abierta y las resecciones que incluyeran recto medio o bajo. Se dividió a los pacientes en dos grupos según fueran intervenidos por residentes (grupo R) o por adjuntos (grupo A). La cirugía se consideró como realizada por el residente si este completó con éxito todos los procedimientos técnicos de la misma. Se analizaron y compararon las siguientes variables: edad, género, riesgo anestésico ASA (American Society of Anesthesiologists), tipo de intervención, tiempo quirúrgico y morbimortalidad postoperatoria. Se aplicó la clasificación Clavien-Dindo9 para determinar la gravedad y el manejo de las complicaciones. Se registró por separado la supervivencia global (SVG) y libre de enfermedad (SLE) en pacientes oncológicos y no oncológicos.
Análisis estadísticoLas variables cuantitativas se expresaron según el valor de la media y desviación típica si seguían una distribución normal; o según el valor de la mediana y del rango intercuartílico si no cumplían dicha distribución. Como test de contraste de hipótesis se utilizó el X2 para variables cualitativas y la T de Student o la prueba U de Mann-Whitney para variables cuantitativas según el cumplimiento de la asunción de normalidad. Se empleó la corrección de Bonferroni en comparaciones múltiples. En el análisis de supervivencia, se utilizó el estimador de Kaplan-Meier y el test de log-rank y de regresión de Cox como pruebas comparativas.
El software utilizado fue el programa estadístico SPSS versión 25.0® (IBM, SPSS Statistics for Windows, Version 25.0. Amonk, NY: IBM Corp.).
ResultadosSe recogieron datos relativos a 408 pacientes, de los cuáles 138 (33,8%) fueron intervenidos por parte de residentes bajo supervisión y 270 (66,2%) por cirujanos adjuntos. Las características demográficas se muestran en la tabla 1. No se encontraron diferencias en la edad ni en la distribución por sexo. Sí se objetivó un mayor riesgo anestésico ASA III en el grupo R respecto al grupo A (23,9 vs. 14,1%; p = 0,013).
Características demográficas del paciente
| Grupo R | Grupo A | valor p | |
|---|---|---|---|
| n = 408 (%) | 138 (33,8) | 270 (66,2) | |
| Edad (años) (RIQ) | 70 (15) | 69 (13) | 0,215 |
| Sexo | |||
| Varón, n (%) | 82 (59,4) | 169 (62,6) | 0,533 |
| Mujer, n (%) | 56 (40,6) | 101 (37,4) | |
| Riesgo anestésico (ASA), n (%) | |||
| I | 9 (6,5) | 11 (4,1) | 0,279 |
| II | 92 (66,7) | 217 (80,4) | 0,002 |
| III | 33 (23,9) | 38 (14,1) | 0,013 |
| IV | 4 (2,9) | 4 (1,5) | 0,329 |
| Patología | |||
| Benigna, n (%) | 29 (21) | 51 (18,9) | 0,609 |
| Maligna, n (%) | 109 (79) | 219 (81,1) |
RIQ: rango intercuartil.
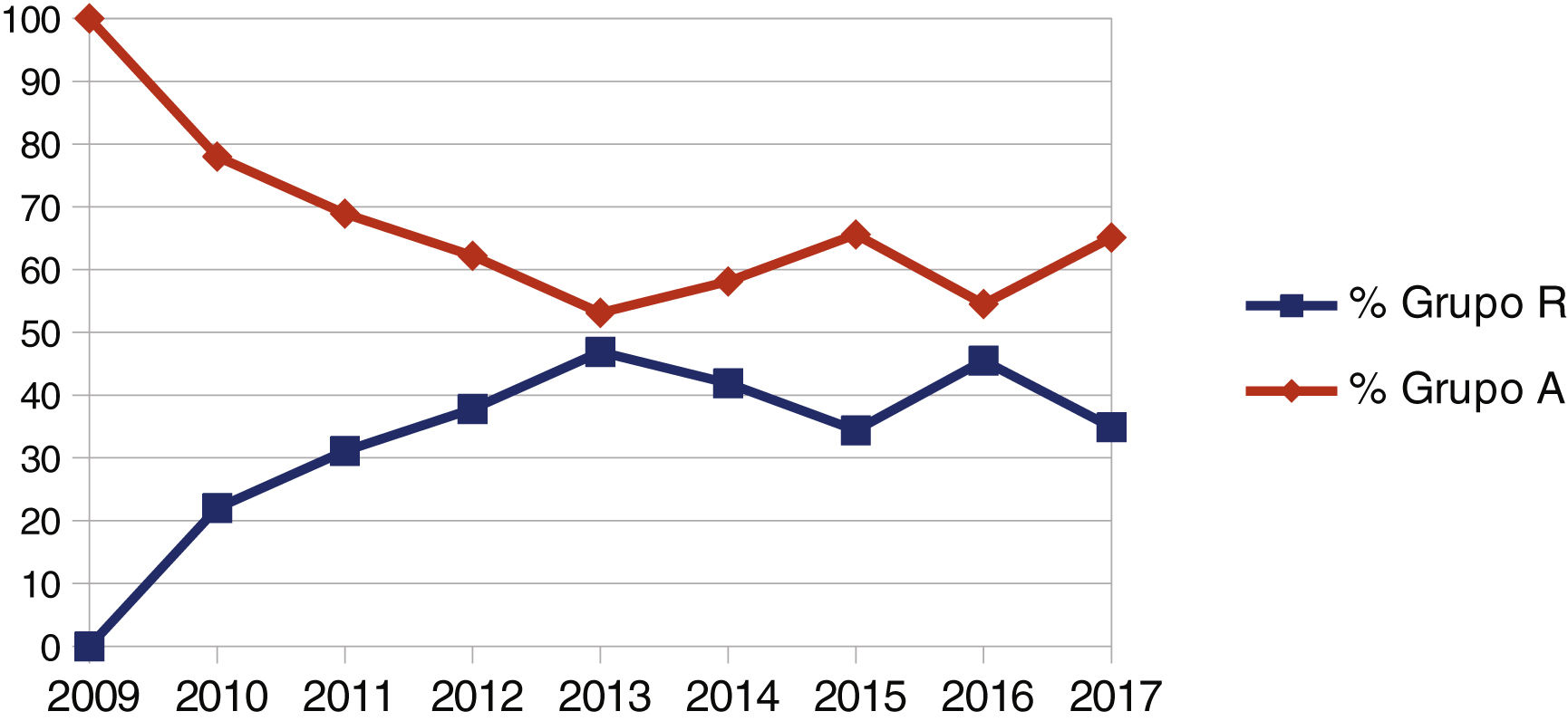
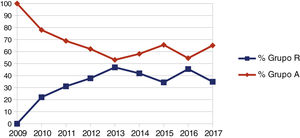
La evolución de la participación del residente como cirujano principal se resume en la figura 1. En ella, se observa un aumento progresivo porcentual de las cirugías realizadas, desde el 0% del año 2009 hasta una media del 39,17% entre 2014 y 2017, siendo dicha diferencia estadísticamente significativa (p = 0,001). También, cabe destacar que un 79% de los pacientes intervenidos por residentes presentaban patología maligna.
Los residentes completaron un mayor número de colectomías derechas que de izquierdas (44,1 vs. 24,4% del total; p = 0,001). Respecto a las variables quirúrgicas, no se detectaron diferencias a nivel de duración de la intervención, tasa de conversión ni número de estomas entre ambos grupos. Tampoco se detectaron diferencias significativas en el número de complicaciones totales (OR: 1,536; IC 95%: 0,947-2,409; p = 0,081) ni en las clasificadas como Clavien-Dindo III-IV (OR:1,548; IC 95%: 0,729-3,287; p = 0,253). Sí se objetivó una mayor tasa de absceso intraabdominal en el grupo R respecto al grupo A (5,8 vs. 1,5%; OR: 4,092; IC 95%: 1,210-13,839; p = 0,026). La estancia hospitalaria fue similar entre ambos grupos (seis días grupo R vs. siete días grupo A; p = 0,068) (tabla 2).
Características intervención y morbimortalidad postoperatoria
| Grupo R | Grupo A | valor p | |
|---|---|---|---|
| n = 408 (%) | 138 (33,8) | 270 (66,2) | |
| Tipo intervención | |||
| Colectomía derecha, n (%) | 86 (44,1) | 109 (55,9) | <0,001 |
| Colectomía izquierda, n (%) | 52 (24,4) | 161 (75,6) | |
| Tiempo quirúrgico (min) (RIQ) | 227,5 (90) | 210 (76) | 0,074 |
| Colectomía derecha | 222,5 (95) | 210 (70) | 0,296 |
| Colectomía izquierda | 237,5 (63) | 210 (90) | 0,057 |
| Conversión, n (%) | 17 (12,3) | 23 (8,5) | 0,116 |
| Colectomía derecha, n (%) | 7 (5,1) | 5 (4,3) | 0,306 |
| Colectomía izquierda, n (%) | 10 (7,2) | 18 (6,7) | 0,070 |
| Estoma, n (%) | 4 (2,9) | 5 (1,9) | 0,494 |
| Complicaciones, n (%) | 37 (26,8) | 52 (19,3) | 0,081 |
| Colectomía derecha, n (%) | 26 (30,2) | 24 (22) | 0,192 |
| Colectomía izquierda, n (%) | 11 (21,2) | 28 (17,4) | 0,542 |
| Gravedad, n (%) | |||
| Clavien-Dindo I | 10 (7,4) | 10 (3,7) | 0,117 |
| Clavien-Dindo II | 14 (10,1) | 23 (8,5) | 0,588 |
| Clavien-Dindo III-IV | 13 (9,4) | 17 (6,3) | 0,253 |
| Clavien-Dindo V | 0 (0,0) | 2 (0,7) | 0,551 |
| Tipo complicaciones, n (%) | |||
| Fuga anastomótica | 3 (2,2) | 10 (3,7) | 0,556 |
| Absceso intraabdominal | 8 (5,8) | 4 (1,5) | 0,026 |
| Íleo postoperatorio | 13 (8,7) | 12 (4,8) | 0,122 |
| Hemorragia | 3 (2,2) | 6 (2,2) | 1,000 |
| Infección herida quirúrgica (IHQ) | 1 (0,7) | 5 (1,9) | 0,668 |
| Evisceración | 2 (1,4) | 1 (0,4) | 0,265 |
| Obstrucción intestinal | 0 (0,0) | 2 (0,7) | 0,551 |
| Fístula pancreática | 1 (0,7) | 1 (0,4) | 1,000 |
| Isquemia intestinal | 1 (0,7) | 0 (0,0) | 0,338 |
| Médicas | 12 (8,7) | 16 (5,9) | 0,295 |
| Reintervención, n (%) | 4 (2,9) | 12 (4,4) | 0,447 |
| Necesidad UCI, n (%) | 3 (2,2) | 16 (5,9) | 0,089 |
| Estancia hospitalaria (días) (RIQ) | 6 (3) | 7 (2) | 0,068 |
RIQ: rango intercuartil; UCI: unidad de cuidados intensivos.
No se observaron diferencias en el número de ganglios identificados en el análisis anatomopatológico ni en la tasa de recidiva tumoral entre ambos grupos (tabla 3). El tipo de intervención (colectomía derecha o izquierda) no tuvo influencia sobre las dos variables anteriores. Se detectó un 12% más de tumores pT3-4 en el grupo A que en el grupo R, siendo esta diferencia significativa (p = 0,016). Asimismo, los adjuntos tendieron a intervenir pacientes con estadios más avanzados que los residentes (estadio TNM III-IV: 43,2% grupo A vs. 37,1% grupo R), si bien dicha tendencia no resultó significativa.
Estadio postoperatorio y número de ganglios resecados
| Grupo R | Grupo A | valor p | |
|---|---|---|---|
| n = 348 (%) | 126 (36,2) | 222 (63,8) | |
| Estadio pT, n (%) | |||
| pT1 | 10 (7,9) | 12 (5,2) | 0,318 |
| pT2 | 12 (9,4) | 17 (7,4) | 0,496 |
| pT3-pT4 | 82 (64,6) | 176 (76,5) | 0,016 |
| Estadio TNM, n (%) | |||
| 0 | 4 (3,7) | 11 (5,1) | 0,569 |
| I | 18 (16,7) | 21 (9,8) | 0,073 |
| II | 46 (42,6) | 90 (41,9) | 0,900 |
| III | 38 (35,2) | 80 (37,2) | 0,722 |
| IV | 2 (1,9) | 13 (6) | 0,091 |
| Ganglios resecados (n.°) (RIQ) | 18 (12) | 19 (12) | 0,536 |
| Colectomía derecha | 18 (12) | 21 (12) | 0,086 |
| Colectomía izquierda | 18,5 (14) | 18 (11) | 0,898 |
| Recidiva tumoral, n (%) | 18 (14,2) | 39 (16,9) | 0,588 |
| Local | 4 (3,1) | 11 (4,8) | 0,526 |
| Metastásica | 14 (11) | 28 (12,1) | 0,802 |
| Colectomía derecha | 10 (12) | 19 (18,1) | 0,287 |
| Colectomía izquierda | 8 (18,2) | 20 (15,9) | 0,612 |
pT: primary tumor size and invasion; TNM: American Joint Committee classification on Cancer stages I-IV; seventh edition; RIQ: rango intercuartil.
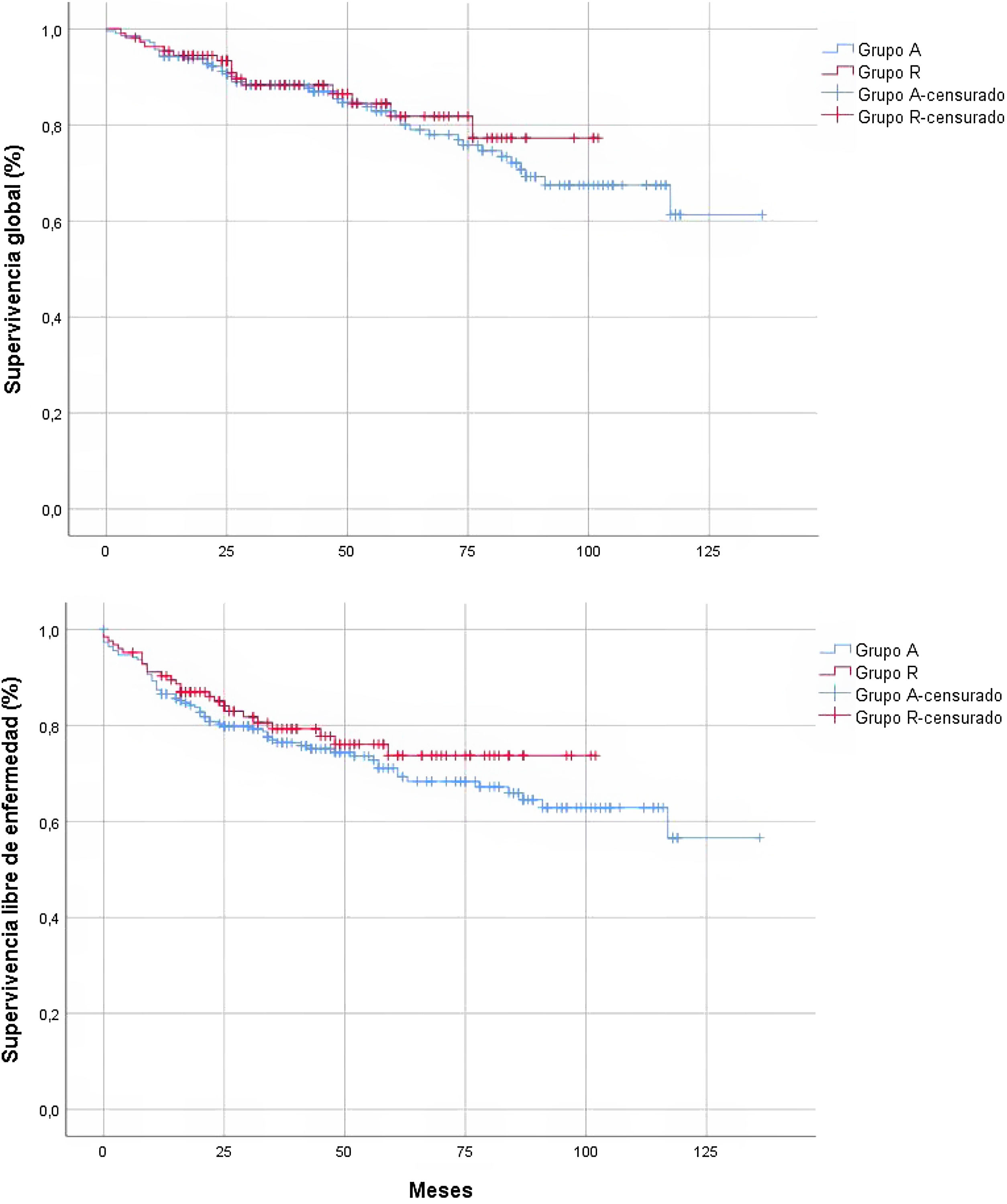
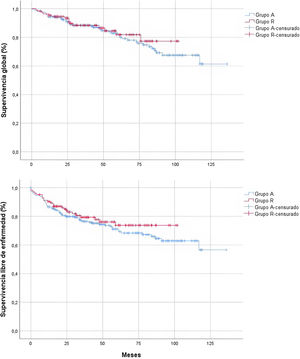
La mediana del tiempo de seguimiento, estimada por Kaplan-Meier inverso, fue de 56 meses (IC 95%: 51,116-60,884). En la figura 2 se muestra el análisis de supervivencia de la muestra a estudio. El hecho de que la intervención fuera completada por un residente no tuvo influencia sobre la SVG (HR: 0,847; IC 95%: 0,482-1,486; p = 0,562) ni sobre la SLE (HR: 0,788; IC 95%: 0,499-1,244; p = 0,305) de los pacientes oncológicos. Asimismo, en aquellos no oncológicos tampoco se detectaron diferencias significativas.
DiscusiónLas habilidades técnicas en cirugía laparoscópica inician su desarrollo durante la especialización en cirugía general. Para obtener capacitación en cirugía laparoscópica, el plan solo determina la necesidad de practicar 30 intervenciones, siendo 15 de ellas colecistectomías3. En otros procedimientos quirúrgicos mayores laparoscópicos, la curva de aprendizaje se encuentra más difuminada.
La laparoscopia es ampliamente aceptada como el abordaje de elección en la mayor parte de procedimientos de cirugía colorrectal, por las ventajas que confiere un abordaje mínimamente invasivo y la ausencia de diferencias a nivel oncológico10–13. Sin embargo, numerosos estudios han propugnado mejores resultados en este campo cuando esta es realizada por cirujanos expertos14–16. Esta idea, junto con el vacío en el plan formativo, entra en conflicto con el desarrollo de habilidades técnicas por parte del residente. En la última década, varios estudios han reflejado que la cirugía laparoscópica efectuada por residentes, supervisados por adjuntos con experiencia en coloproctología, es segura incluso con independencia del año de residencia4,5,17. Estos resultados influyen en el pronóstico de los pacientes y en los programas de formación.
En nuestro estudio, uno de cada tres pacientes (n total=138) fue intervenido por un residente bajo supervisión, con una participación creciente a lo largo del estudio (fig. 1). Si bien, puede parecer un volumen individual escaso, esa creciente participación y la concentración de las intervenciones en los residentes de cuarto y quinto año (114/138 = 86,8%) supone la realización de aproximadamente seis colectomías anuales/residente entre 2015 al 2017; y de 12 a 18 intervenciones al finalizar la formación. Dicha cifra se aleja sensiblemente de los 40 a 100 procedimientos que Targarona et al. afirman necesarios para adquirir una adecuada competencia técnica18. Esta limitación docente en nuestro caso es generada por el volumen quirúrgico de la unidad. La similar situación de la mayoría de los hospitales a nivel nacional y la alta participación del residente a nivel porcentual en nuestra serie hacen que consideremos correctos nuestros resultados.
Este déficit formativo no es específico de nuestro país. La formación posgraduada se ha desarrollado en EE. UU. mediante los programas tipo fellowship19, regulados a nivel nacional. En el viejo continente, si bien existen dichos programas y algunos son de gran calidad, su protocolización y reconocimiento estatal no es homogéneo. Ciertos países han elegido otro camino en este sentido, siendo el caso del Reino Unido un ejemplo a seguir, pues el desarrollo del programa nacional LAPCO de formación en cirugía laparoscópica colorrectal provocó un aumento del abordaje laparoscópico y un descenso generalizado de la morbimortalidad20. Una iniciativa similar para mejorar la formación sería de gran utilidad en nuestro medio.
La curva de aprendizaje puede medirse por variables como el tiempo quirúrgico. Algunos estudios no han encontrado diferencias en morbilidad, pero sí un mayor tiempo quirúrgico en las cirugías realizadas por residentes21. En nuestro caso, no hay diferencias en esta variable, hecho que puede estar justificado por una tendencia en la selección de los casos. Los pacientes con tumores más voluminosos y estadios más avanzados fueron intervenidos más frecuentemente por adjuntos especializados. Esta selección está justificada en varios trabajos para reducir la morbimortalidad y facilitar el aprendizaje4–5. Asimismo, factores como la experiencia del adjunto o la propia habilidad de residente también han podido influir en este sentido. Al ser compleja su cuantificación, dichos factores no fueron incluidos en el análisis. No obstante, se trata de sesgos presentes en la práctica totalidad de los estudios de formación y que, en nuestra opinión, no restan validez a nuestros resultados.
Los cirujanos residentes operaron casi el doble de colectomías derechas que de izquierdas (86 vs. 52), posiblemente debido a la realización de la anastomosis a nivel extracorpóreo en las resecciones derechas. Respecto al porcentaje de conversión, pese a que algunos grupos publican tasas en el grupo de residentes de hasta el 24 vs. el 4% de los adjuntos4, en nuestro caso no vimos esta diferencia. Cabe destacar un mayor número de conversiones en las resecciones izquierdas, si bien dicha diferencia no fue significativa. Asimismo, tampoco documentamos diferencias en la tasa de estoma de ambos grupos. Hay que tener en cuenta que en este estudio se excluyeron las cirugías de recto. Aunque este hecho pudiera tener un impacto en los resultados al tratarse de cirugías complejas con anastomosis de mayor riesgo de dehiscencia, algunos autores tampoco han publicado diferencias en las variables quirúrgicas cuando la cirugía del recto es realizada por residentes21. Debido al volumen de nuestra unidad, esta cirugía es llevada a cabo solo por algunos miembros del equipo.
En nuestra muestra, y acorde con los resultados del trabajo de Wojcik, las cirugías realizadas por residentes no tuvieron mayor morbimortalidad postoperatoria ni más estancia hospitalaria17. De acuerdo con la clasificación Clavien-Dindo, tampoco se objetivaron diferencias en cuanto a complicaciones mayores (III-IV). Si bien la tasa de abscesos intraabdominales fue mayor en el grupo de los residentes, este evento fue tratado con antibioterapia en la mayor parte de los casos. La igualdad a nivel de complicaciones se mantuvo a pesar de existir un mayor porcentaje de pacientes ASA III en el grupo R. El posible aumento de riesgo de complicaciones condicionado por el riesgo anestésico se pudo ver compensado por el menor estadio tumoral de los pacientes intervenidos por residentes, que pudo condicionar una menor dificultad técnica y un mejor estado nutricional preoperatorio.
Si bien existe una amplia evidencia sobre el efecto de la docencia sobre la morbimortalidad, la evidencia publicada de resultados oncológicos es limitada4,5,22,23. En nuestra serie, la naturaleza maligna de la enfermedad no fue un criterio para no realizar la cirugía por parte de los residentes, pues un 79% de los pacientes del grupo R presentaban dicha condición. En este subgrupo, no encontramos diferencias en el número de ganglios extraídos ni en la tasa de recidiva (14,2% grupo R vs. 16,9% grupo A; p = 0,588). Asimismo, y contando con un seguimiento medio de casi cinco años, las intervenciones realizadas por residentes no obtuvieron peores resultados en materia de SVG ni de SLE. La mayor estadificación tumoral de los pacientes intervenidos por adjuntos pudo haber influido sobre la igualdad a nivel pronóstico de nuestro trabajo.
Nuestro estudio cuenta con las limitaciones de los estudios retrospectivos de recolección de datos en relación con hallazgos intraoperatorios, dificultades técnicas y motivos de conversión. Asimismo, se trata de un estudio unicéntrico, hecho que limita la validez externa de los resultados. Por otro lado, existe un sesgo en la selección de los pacientes que eran operados por cada grupo, atendiendo a la complejidad de cada caso. En este sentido, pretendemos elaborar un protocolo propio de selección que garantice una correcta docencia sin comprometer la seguridad del paciente. Sin embargo, a pesar estas limitaciones, se trata de una serie extensa, extraída de una unidad con experiencia y que incluye un correcto análisis pronóstico de los pacientes oncológicos.
ConclusionesCon base en nuestros resultados, se puede concluir que la participación del residente en la cirugía laparoscópica colorrectal es una práctica segura en nuestro centro, al no tener efecto alguno sobre la morbimortalidad ni el pronóstico oncológico del paciente. La realización de trabajos de mayor evidencia a este respecto, así como un estudio detallado del efecto de la experiencia del residente y del adjunto sobre los resultados quirúrgicos, se antojan necesarios para mejorar la metodología docente en nuestro país.
FinanciaciónLa presente investigación no ha recibido financiación de ninguna entidad colaboradora.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses con la presente investigación.