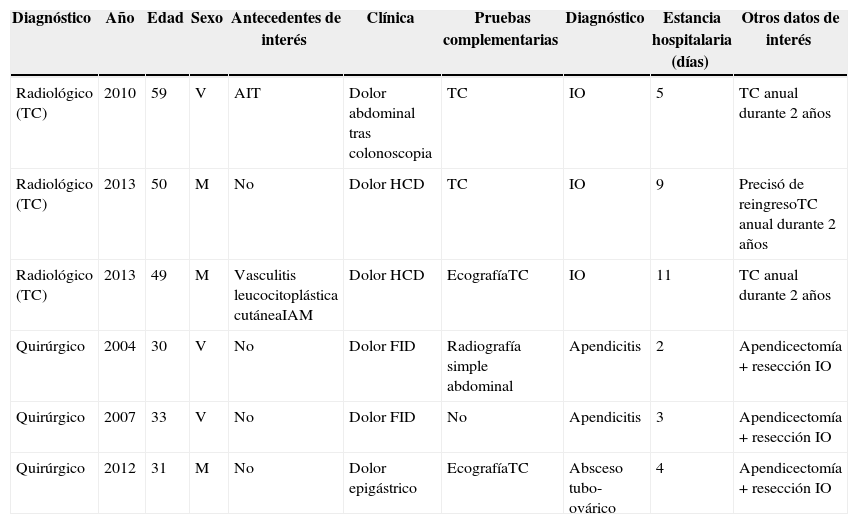
El infarto omental (IO) es una causa infrecuente de abdomen agudo1. La inclusión de los últimos avances radiológicos en la práctica clínica habitual cuestiona el manejo quirúrgico clásico de esta enfermedad2. Presentamos una revisión de los ingresados por IO en nuestro hospital en los últimos 10 años (6 casos) (tabla 1), de los que 3 recibieron tratamiento quirúrgico.
Descripción de los pacientes diagnosticados de infarto omental en nuestro hospital (periodo 2003-2013)
| Diagnóstico | Año | Edad | Sexo | Antecedentes de interés | Clínica | Pruebas complementarias | Diagnóstico | Estancia hospitalaria (días) | Otros datos de interés |
|---|---|---|---|---|---|---|---|---|---|
| Radiológico (TC) | 2010 | 59 | V | AIT | Dolor abdominal tras colonoscopia | TC | IO | 5 | TC anual durante 2 años |
| Radiológico (TC) | 2013 | 50 | M | No | Dolor HCD | TC | IO | 9 | Precisó de reingresoTC anual durante 2 años |
| Radiológico (TC) | 2013 | 49 | M | Vasculitis leucocitoplástica cutáneaIAM | Dolor HCD | EcografíaTC | IO | 11 | TC anual durante 2 años |
| Quirúrgico | 2004 | 30 | V | No | Dolor FID | Radiografía simple abdominal | Apendicitis | 2 | Apendicectomía + resección IO |
| Quirúrgico | 2007 | 33 | V | No | Dolor FID | No | Apendicitis | 3 | Apendicectomía + resección IO |
| Quirúrgico | 2012 | 31 | M | No | Dolor epigástrico | EcografíaTC | Absceso tubo-ovárico | 4 | Apendicectomía + resección IO |
AIT: accidente isquémico transitorio; FID: fosa ilíaca derecha; HCD: hipocondrio derecho; IAM: infarto agudo de miocardio; IO: infarto omental; M: mujer; TC: tomografía computarizada; V: varón.
Los pacientes tratados de forma conservadora fueron diagnosticados de IO mediante tomografía computarizada (TC), sin diagnóstico anatomopatológico de certeza. Uno de ellos reingresó por empeoramiento clínico a la semana del alta, precisando nueva TC y una colonoscopia para descartar enfermedad subyacente. Todos recibieron tratamiento analgésico, antiinflamatorio y antibiótico, tal y como realizan otros autores1,2, siendo el tratamiento antibiótico discutido en otros casos3,4. Tras la mejoría clínica fueron alta hospitalaria a los 5, 9 y 11 días, respectivamente. A los 2 años continúan asintomáticos, con TC anual de control donde se objetiva reducción de la masa inflamatoria3,4, así como ausencia de otras lesiones omentales1,5.
En los pacientes tratados quirúrgicamente no existía un diagnóstico preoperatorio de IO. En 2 casos se indicó la cirugía por sospecha de apendicitis aguda, y en un caso por sospecha de absceso tubo-ovárico. En los 3 casos se confirmó el diagnóstico de IO durante el acto quirúrgico. Se extirpó el epiplón afectado y el apéndice cecal en todos los casos, este último para evitar un error diagnóstico futuro2,5,6. La estancia hospitalaria fue de 2, 4 y 4 días, respectivamente, sin complicaciones postoperatorias. Fueron revisados al mes de la cirugía, estando asintomáticos.
Según la clasificación propuesta por Leitner et al., el IO se divide en primario y secundario en función de su patogénesis7. Puede ser secundario a una torsión por adherencias, quistes, tumores o hernias, o debido a procesos de trombosis por hipercoagulopatías, anomalías vasculares o traumas (como nuestro tercer caso). Cuando no se encuentra una causa discernible se denomina IO primario, siendo esta la etiología más frecuente, como ocurrió en 5 de nuestros pacientes. Se describen factores predisponentes como la obesidad, un traumatismo local, el consumo excesivo de alimentos o la tos5.
Dentro de la inespecificidad clínica predomina el dolor progresivo y localizado en hemiabdomen derecho2. Nuestros 6 casos debutaron con clínica compatible con abdomen agudo. En general, las náuseas, vómitos, anorexia u otros datos clínicos gastrointestinales están ausentes. Esta forma de presentación plantea un diagnóstico diferencial con una colecistitis, diverticulitis, apendicitis epiploica, tumores de contenido graso, mesenteritis esclerosante o causa ginecológica y, sobre todo, con la apendicitis aguda.
Mientras que la ecografía nos orienta en el diagnóstico de IO, la TC constituye la prueba de elección. Cuando el IO es causado por una torsión es característica la presencia de un patrón de rallas concéntricas hiperatenuadas en la masa grasa, llamado «signo del giro»3,4.
El IO puede presentar como complicaciones el desarrollo de adherencias y abscesos intraabdominales3,4,8, por lo que se aconseja una estrecha vigilancia en los primeros días, seguido de control ecográfico en el primer trimestre y TC anual durante los 3 primeros años3,4. El tratamiento quirúrgico, principalmente por laparoscopia, es aconsejable cuando los hallazgos radiológicos son inespecíficos y existe persistencia de la clínica. Como ventajas del abordaje laparoscópico destacan la menor estancia hospitalaria y la prevención de las complicaciones del manejo conservador, siendo sus inconvenientes los riesgos de la anestesia general y los propios del procedimiento quirúrgico9.
Aunque la TC ha supuesto un avance en el diagnóstico de esta enfermedad para optar por el tratamiento conservador, el abordaje quirúrgico sigue siendo la mejor alternativa para confirmar el diagnóstico y, fundamentalmente, para realizar un diagnóstico diferencial con una apendicitis aguda. En nuestra serie, el diagnóstico de IO en los pacientes manejados con tratamiento conservador, se obtuvo mediante la realización de una TC abdominal, pero aún así existían dudas diagnósticas que condicionaron la prolongación de la estancia hospitalaria. Sin embargo, en los casos de tratamiento quirúrgico, la anatomía patológica facilitó el diagnóstico definitivo de IO10.
Un aspecto a tener en cuenta a favor del tratamiento quirúrgico es que los pacientes tratados de forma conservadora precisaron de controles radiológicos durante 2 años para descartar complicaciones, mientras que el grupo que recibió tratamiento quirúrgico solo requirió de una revisión rutinaria al mes de la intervención.
La mayoría de autores recomiendan un manejo conservador ante un diagnóstico radiológico de IO, tal y como se describe en nuestra serie, optando por el abordaje laparoscópico solo en aquellos casos con empeoramiento clínico1,6.
Dada nuestra experiencia en los casos intervenidos, y a falta de estudios comparativos que demuestren diferencias significativas entre el manejo conservador y quirúrgico, se podría considerar el abordaje laparoscópico como herramienta diagnóstica y terapéutica de elección ante un paciente con diagnóstico radiológico de IO. El tratamiento quirúrgico favorece una pronta resolución de los síntomas y alta precoz8, con una baja tasa de complicaciones; evitando así las complicaciones propias del IO evolucionado o las derivadas de la demora de un diagnóstico de IO erróneo2,4,6,8, así como un menor número de pruebas complementarias y de seguimiento del paciente.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.