La cirugía es el único tratamiento potencialmente curativo del adenocarcinoma de páncreas. Sin embargo, solo el 15-20% de los pacientes son tributarios a tratamiento quirúrgico en el momento del diagnóstico. Los resultados del mismo dependen de varios factores, entre ellos, el tamaño tumoral, la afectación linfática y/o vascular, la enfermedad extrapancreática y la afectación de los márgenes de resección.
La invasión vascular es un hallazgo común durante el diagnóstico de tumores de cabeza y cuerpo de páncreas, y es actualmente indicación de tratamiento neoadyuvante1. Tras este, puede estar igualmente indicada una cirugía con resección vascular para obtener unos márgenes macroscópicos negativos a nivel oncológico2.
En ocasiones, la reconstrucción vascular venosa no puede realizarse mediante anastomosis primaria, requiriendo el uso de un injerto, ya sea protésico o autólogo. En cuanto a injertos autólogos, se dispone de los venosos, siendo la vena renal izquierda o la yugular las más idóneas para la reconstrucción del eje mesentérico-portal, por tener un diámetro similar3. Así mismo, el ligamento falciforme4 y peritoneo son adecuados para resecciones venosas parciales, y la vaina posterior del músculo recto anterior del abdomen es útil como injerto tubular tras resecciones venosas circunferenciales completas, donde debe sustituirse un segmento venoso largo5. No obstante, las prótesis sintéticas de politetrafluoroetileno (PTFE) y Dacron son las más utilizadas en la actualidad, con un riesgo mínimo de necrosis hepática o infección del injerto6–8.
Se presentan dos casos clínicos en los que se realizó una resección de la neoplasia pancreática y confluente espleno-mesentérico-portal, seguido de una reconstrucción vascular venosa mediante un injerto tubular autólogo de peritoneo y vaina posterior del músculo recto del abdomen.
Caso 1. (fig. 1) Paciente mujer de 51 años diagnosticada mediante tomografía computarizada abdominal (TC) de una neoplasia de cabeza de páncreas localmente avanzada, de unos 25 x 25mm, con infiltración del confluente espleno-portal y vía biliar intrapancreática. Se realizó una ecoendoscopia para estudio histológico, que fue compatible con adenocarcinoma.
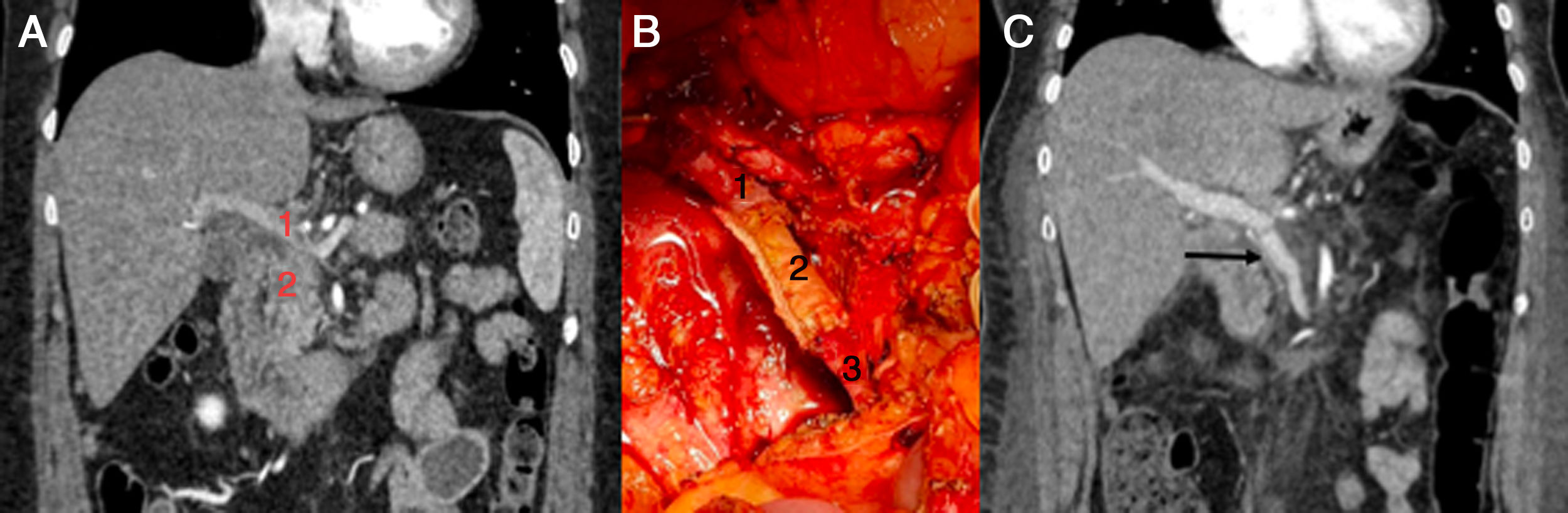
Imágenes correspondientes al caso 1. A) TC abdominal previo a cirugía. 1: confluente mesentérico-portal, 2: tumor pancreático. B) 1: vena porta, 2: injerto tubular de recto abdominal, 3: vena mesentérica superior. C) TC abdominal tras la cirugía. Correcto funcionamiento del injerto.
Inicialmente, se realizó tratamiento neoadyuvante mediante quimiorradioterapia. La TC de control de respuesta evidenció estabilidad de la enfermedad, por lo que se indicó tratamiento quirúrgico de rescate. Se comenzó por una duodenopancreatectomía cefálica y, debido a la imposibilidad para identificar la vena esplénica en su confluencia mesentérico-portal por afectación tumoral, se optó por realizar una pancreatectomía total con esplenectomía y resección vascular circunferencial completa del confluente espleno-mesentérico-portal. La anatomía patológica fue un adenocarcinoma moderadamente diferenciado con infiltración discontinua de todo el páncreas, infiltración de pared duodenal, invasión perineural y afectación focal del margen vascular, ningún ganglio afecto de los 15 aislados, ypT3pN0.
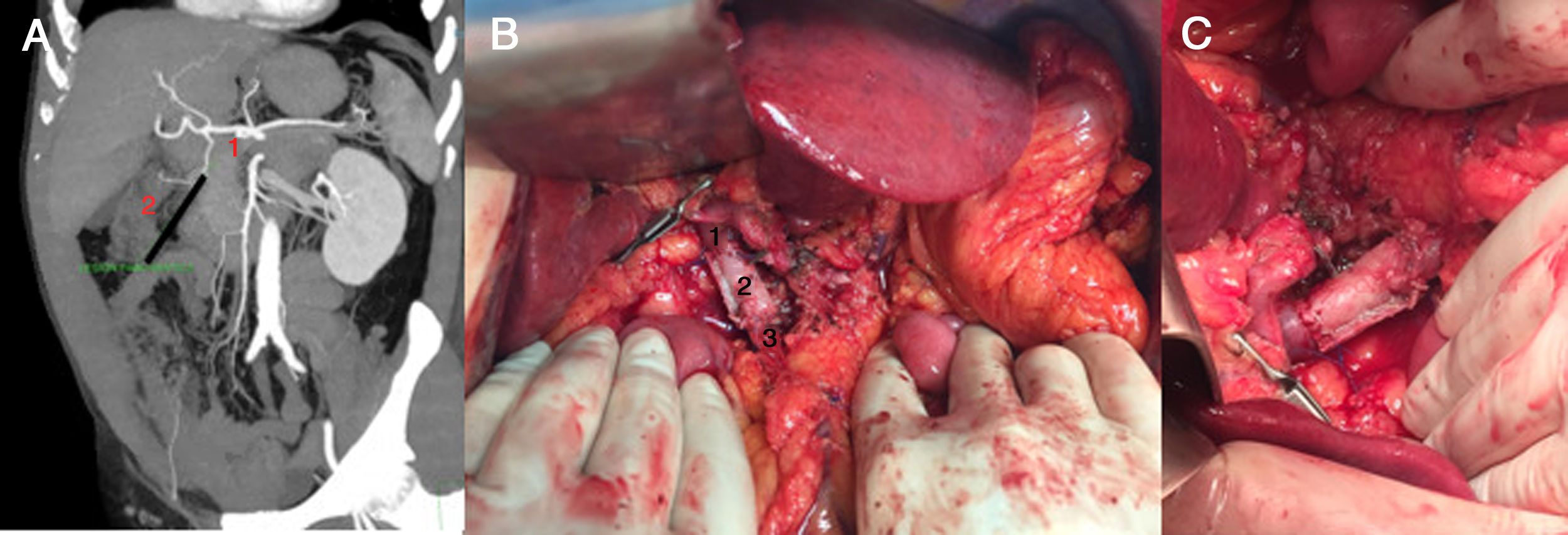
Caso 2. (fig. 2) Paciente varón de 63 años diagnosticado de neoplasia pancreática a raíz de un cuadro de prostatitis aguda, descrita inicialmente por ecografía como imagen hipodensa, mal definida, de 18 x 14mm. Se completó el estudio con un angio-TC y resonancia magnética pancreática, que informaron de tumoración quística en cabeza de páncreas, condicionando ectasia del conducto pancreático en cuerpo y cola, con múltiples adenopatías. La lesión se encontraba en íntimo contacto con la primera porción duodenal, sin observarse lesiones sugestivas de metástasis. Tras valoración en comité multidisciplinar, se consideró tributario a cirugía con intención curativa. Durante el acto quirúrgico, se objetivó una masa localmente avanzada con conglomerado adenopático que infiltraba vena porta y confluente espleno-mesentérico. Dados estos hallazgos, se decidió pancreatectomía total con colecistectomía, esplenectomía y resección portal. La anatomía patológica definitiva fue de adenocarcinoma tipo intestinal, moderadamente diferenciado, con invasión vascular venosa extramural y extensa permeación perineural, pT3N1.
Imágenes correspondientes al caso 2. A) Angio-TC abdominal previo a cirugía. Corte coronal en el que se observa la lesión pancreática. 1: confluente mesentérico-portal, 2: tumor pancreático. B) Injerto vascular ya posicionado previo al desclampaje. 1: vena porta, 2: injerto tubular de recto abdominal, 3: vena mesentérica superior. C) Injerto definitivo.
En ambos casos, la reconstrucción vascular se llevó a cabo mediante una resección en bloque de peritoneo y vaina posterior de músculo recto anterior del abdomen, según la técnica descrita por Elias et al9. Se marcó la cara peritoneal para que esta quedara orientada hacia el interior del injerto y se introdujo en una solución de glutaraldehido al 2,5% durante 5 minutos para solidificar el injerto, con posterior aclaración en suero fisiológico en dos ocasiones durante 2 minutos. Este procedimiento facilita la manipulación y reduce el riesgo de colapso una vez colocado. Para la confección del injerto tubular, este se colocó alrededor de una sonda rectal (CH 32) de un calibre similar al del vaso a reconstruir y se suturó lateralmente con una endograpadora lineal con carga vascular. Se procedió a la colocación del mismo, mediante dos suturas continuas semicirculares de Prolene 4/0 y growth factor a la pared del vaso, tanto en el extremo proximal como en el distal.
Ambos casos presentaron un curso postoperatorio correcto, pudiendo ser dados de alta únicamente con heparina de bajo peso molecular a dosis profilácticas, que recibieron durante el ingreso y primer mes postoperatorio (enoxaparina 40mg cada 24h subcutánea). En ambos casos se realizó una TC de control al mes de la cirugía, que mostró un correcto funcionamiento del injerto.
El injerto tubular autólogo de peritoneo y vaina posterior de músculo recto abdominal es una alternativa factible, segura y accesible en casos en que se requiera una resección y reconstrucción vascular en cirugía pancreática, especialmente en casos no planificados, como en el caso 2, en el que la afectación vascular venosa no se evidenció en el estudio preoperatorio y fue un hallazgo intraoperatorio.
Entre sus ventajas destacan su disponibilidad, fácil obtención sin necesidad de sacrificar vena yugular o renal autóloga, bajo riesgo de infección, la no necesidad de tratamiento anticoagulante a largo plazo y su bajo coste económico.