El empleo de toxina botulínica tipo A (TBA) junto con el neumoperitoneo progresivo preoperatorio (NPP) facilita la reparación quirúrgica de las hernias con «pérdida de derecho a domicilio», disminuyendo la morbimortalidad perioperatoria y la tasa de recidiva a medio y largo plazo. Estas técnicas, si bien tienen una baja tasa de complicaciones, no están exentas de riesgos. Presentamos el caso de una paciente con una hernia con «pérdida de derecho a domicilio» que presentó un neumotórax iatrogénico secundario al NPP.
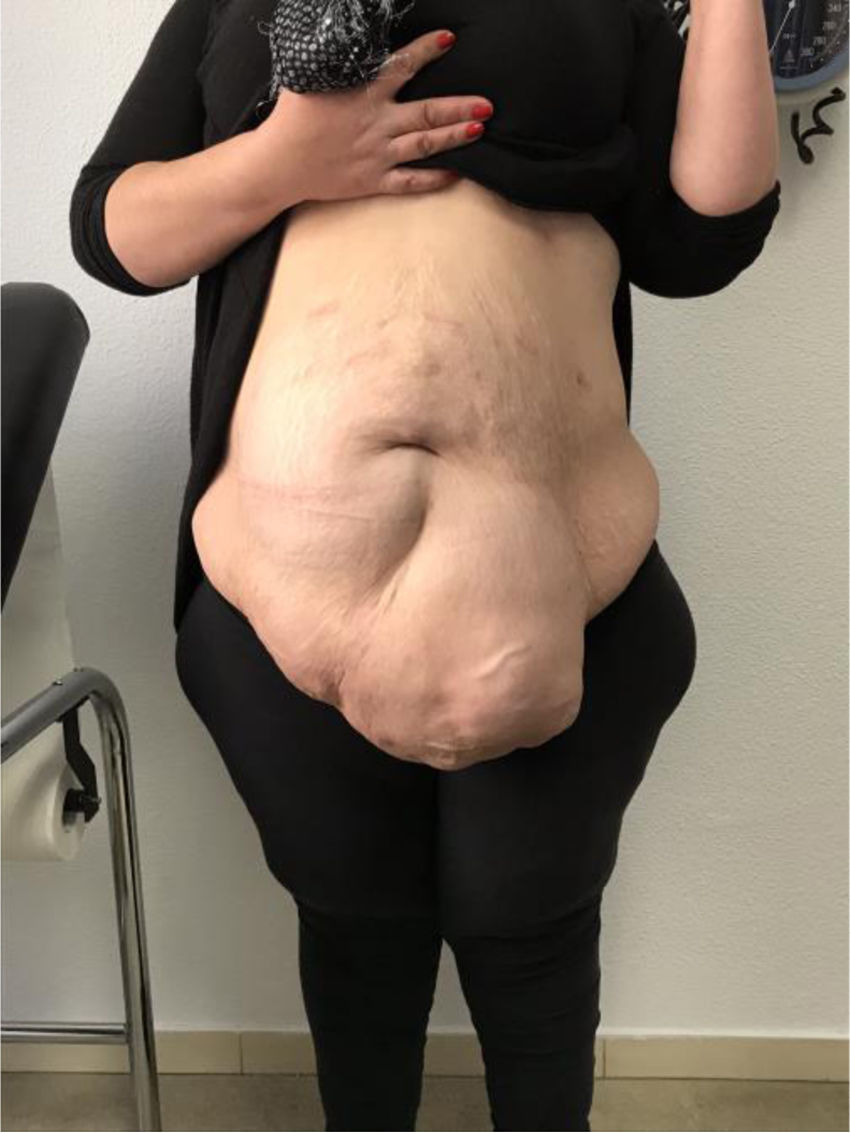
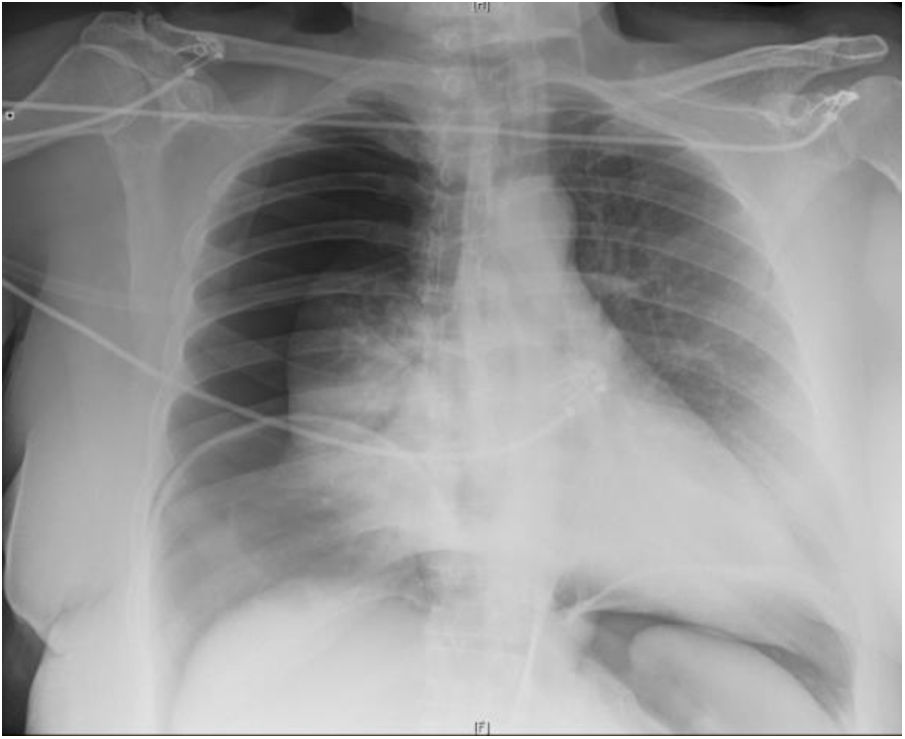
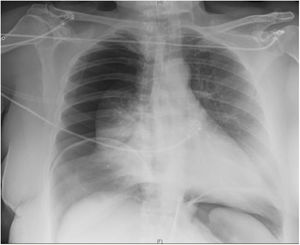
Mujer de 52 años de edad, hipertensa y con obesidad mórbida (IMC: 41) tras cirugía bariátrica y reganancia ponderal. Presenta eventración de línea media M4M5 W3 (fig. 1) secundaria a cesárea previa con un índice de Tanaka del 45%, y con importante afectación en su calidad de vida. Se decidió intervención quirúrgica para reparación quirúrgica de la eventración y dermolipectomía previa preparación con TBA y NPP. Se administraron 300UI de TBA bajo control ecográfico en los músculos laterales del abdomen (150UI en cada lado) 5 semanas preoperatorias. Se realizó NPP a través de un catéter Pigtail 8Fr colocado bajo control radiológico en hipocondrio izquierdo (punto de Palmer), administrando un volumen de 1.000-1.500cc de aire ambiente cada 48h de forma ambulatoria con buena tolerancia por parte de la paciente, recibiendo 5 sesiones en total de NPP. Tras la última sesión, la paciente acude a urgencias con dolor en hemitórax derecho de tipo pleurítico, que aumenta con los movimientos respiratorios. Además, refiere dolor en hombro derecho y disnea, diagnosticándose de neumotórax derecho completo (fig. 2), con reexpansión completa tras colocación de drenaje pleural. Al comprobarse la ausencia de fuga aérea a las 24h de la colocación del drenaje, se decidió alta hospitalaria con drenaje pleural conectado a dispositivo portátil. Se continuó con la administración de NPP, con 2 nuevas sesiones, hasta el día de la cirugía (volumen total NPP: 10.000cc), sin volver a presentar fuga a través del drenaje torácico. El NPP se suspendió los 5 días previos a la cirugía. La cirugía consistió en eventroplastia según la técnica de Rives-Stoppa y dermolipectomía. Se retiró el drenaje endotorácico el primer día del postoperatorio y se dio de alta a la paciente a las 72h de la cirugía. No hubo complicaciones postoperatorias reseñables y la paciente se encuentra asintomática y sin evidencia de recidiva al año de la intervención.
La reparación de hernias de pared abdominal con «pérdida de derecho a domicilio» supone un importante reto quirúrgico tanto por la complejidad de la técnica quirúrgica como por la morbimortalidad asociada, siendo la más grave el síndrome compartimental y la insuficiencia respiratoria aguda. No existe una definición universalmente aceptada de hernia con «pérdida de derecho a domicilio»1. De forma general, este concepto engloba a las hernias de pared abdominal en las que el volumen del contenido abdominal herniado es de tal magnitud que su reintroducción sin el empleo de técnicas especiales provocaría un síndrome compartimental abdominal. Tanaka et al. y Sabbagh et al. desarrollaron 2 métodos para definir este concepto de una forma objetiva y orientar la necesidad de empleo de técnicas preoperatorias. Ambos se basan en medidas volumétricas de la cavidad abdominal y del saco herniario mediante imágenes de tomografía axial computarizada (TAC)2,3. En nuestro centro, empleamos el NPP junto con TBA cuando el índice de Tanaka es mayor del 25%.
La TBA4,5 y el NPP6 son 2 técnicas empleadas para acondicionar la cavidad abdominal de forma preoperatoria con el objetivo de reducir la morbimortalidad perioperatoria. La TBA busca una relajación reversible de la musculatura plana abdominal para conseguir un cierre sin tensión de la pared abdominal, y el neumoperitoneo persigue aumentar el volumen de la cavidad abdominal para mejorar la funcionalidad pulmonar, así como producir una adhesiolisis que facilite la técnica quirúrgica5,7,8.
El empleo del NPP tiene baja tasa de complicaciones, si bien se han descrito casos de infección intraabdominal, infección de la zona de inserción del drenaje intraabdominal, enfisema subcutáneo, descompensación de enfermedades pulmonares de base o seroma6.
En nuestro caso, el neumotórax que desarrolló la paciente se produjo probablemente por la insuflación de un gran volumen de aire en un corto espacio de tiempo, mayor del que era capaz de albergar la cavidad abdominal de la paciente. Mouguin describe el neumotórax como una complicación posible tras la realización de NPP9. No hay recomendaciones claras ni estudios sobre la frecuencia o volumen de insuflación. Si bien algunos autores recomiendan medición de la presión intraabdominal para guiar el volumen de insuflación, con el objetivo de no sobrepasar 12-15mmHg, otros autores recomiendan basarse en la propia tolerancia del paciente, como es nuestro caso10. Es importante mantener un seguimiento estrecho de los pacientes mientras dure el NPP, manteniendo un alto grado de sospecha para identificar y tratar precozmente las complicaciones que pueden surgir10.
A pesar de la complicación grave que presentó la paciente, esta no impidió continuar con el plan preoperatorio previsto y permitió completar la cirugía con excelentes resultados.
El NPP es una técnica muy útil en el acondicionamiento preoperatorio de los pacientes con hernias gigantes de pared abdominal. Es una técnica segura, pero no está exenta de complicaciones. Es importante un seguimiento estrecho de los pacientes, y mantener un alto grado de sospecha para permitir el diagnóstico y tratamiento precoz. El desarrollo de complicaciones no impide, en la mayoría de los casos, completar con éxito la cirugía.