La escasez de órganos para trasplante ha hecho aumentar progresivamente la aceptación de donantes con criterios marginales, como la edad.
MétodosSe ha realizado un análisis comparativo de la evolución postrasplante dependiendo de la edad de los donantes (grupo I: edad inferior a 70 años [n=474] vs. grupo II: edad superior a 70 años [n=105]), a lo largo de un periodo de 10 años.
ResultadosNo había diferencias significativas entre ambos grupos en días de UCI, sexo, peso y requerimientos de fármacos vasoactivos. El grupo I presentó parada cardiaca de forma más frecuente (GI: 14 vs. GII: 3%; p=0,005). No hubo diferencias en la disfunción primaria (GI: 6 vs. GII: 7,7%; p=0,71), estancia en UCI (GI: 2,7±2 vs. GII: 3,3±3,8 días; p=0,46) y hospitalaria (GI: 13,5±10 vs. GII: 15,5±11; p=0,1), ni mortalidad hospitalaria (GI: 5,3 vs. GII: 5,8%; p=0,66). Tras una mediana de seguimiento de 42 meses, tampoco se encontraron diferencias en la incidencia de complicaciones biliares (GI: 17 vs. GII: 20%; p=0,40) ni vasculares (GI: 11 vs. GII: 9%; p=0,69). La supervivencia actuarial a 5 años fue similar entre ambos grupos de estudio (GI: 70 vs. GII: 76%; p = 0,54).
ConclusionesEn nuestra experiencia, la utilización de injertos de donantes mayores de 70 años, si se evitan factores de riesgo adicionales (tiempo de isquemia, esteatosis, hipernatremia), no empeora los resultados del trasplante hepático a corto ni a largo plazo.
Organ shortage has forced transplant teams to progressively expand the acceptance of marginal donors.
MethodsWe performed a comparative analysis of the post-transplant evolution depending on donor age (group I: less than 70 years old (n=474) vs. group II: 70 or more years old [n=105]) over a 10 year period (2002-2011).
ResultsDonors over 70 years old were similar to donors less than 70 years old in terms of ICU stay, gender, weight, laboratory results, and use of vasoactive drugs. However, the younger donor group presented with cardiac arrest more often (GI: 14 vs. GII: 3%, P=.005). There were no differences in initial poor function (GI: 6% vs. GII: 7,7%; P=.71), ICU stay (GI: 2.7±2 vs. GII: 3.3±3.8, P=.46), hospital stay (GI: 13.5±10 vs. GII: 15.5±11, P=.1), or hospital mortality (GI: 5.3 vs. GII: 5.8%, P=.66) between receptors of more or less than 70 year old grafts. After a median follow up of 32 months, no differences were found in the incidence of biliary tract complications (GI: 17 vs. GII: 20%, P=.4) or vascular complications (GI: 11 vs. GII: 9%, P=.69). The actuarial 5 year survival was similar for both study groups (GI: 70 vs. GII: 76%, P=.54).
ConclusionsIn our experience, the use of grafts from donors older than 70 years, when other risk factors are avoided (cold ischemia, steatosis, sodium levels), does not worsen the results of liver transplantation on the short or long term.
Los donantes mayores de 70 años son habitualmente considerados como donantes marginales. Tanto el Donor Risk Index desarrollado por Feng et al.1 con los datos del Organ Procurement and Transplantation Network (OPTN), como los factores de riesgo utilizados en la región Eurotrasplante para la donación hepática incluyen la edad como factor de riesgo para la donación. Estudios recientes muestran que la edad, el elevado IMC y la diabetes son factores de riesgo independientes para el fallo primario del injerto (FPI)2. Los donantes de mayor edad no solo pueden influir en una mayor incidencia de disfunción y FPI3, sino también en la incidencia de complicaciones arteriales4–6, recidiva del VHC7–10, y globalmente en la supervivencia después del trasplante hepático11 (TH).
A pesar de eso, la disparidad creciente entre la oferta y la demanda de órganos para trasplante hace necesaria la utilización de donantes con criterios expandidos, especialmente donantes mayores. El progresivo envejecimiento de la población de forma paralela a la disminución de los donantes de órganos como consecuencia de un traumatismo ha hecho aumentar la proporción de donantes mayores, la mayoría de ellos debidos a un accidente vascular cerebral. Así, el uso de donantes añosos se ha convertido en una necesidad para mantener la posibilidad del trasplante y evitar un aumento de la mortalidad en lista de espera.
En un estudio publicado en 2001 por nuestro grupo11 analizábamos la experiencia con el uso de donantes mayores; en dicho estudio se concluía que los pacientes trasplantados con injertos de donantes mayores de 70 años tenían una mayor incidencia de pérdida del injerto y una disminución de la supervivencia a largo plazo. Diez años más tarde hemos reevaluado nuestra experiencia con los donantes añosos. Por lo tanto, el objetivo del presente estudio es analizar el efecto de los donantes mayores de 70 años sobre la evolución posterior al TH.
MétodosSe han analizado los datos de todos los TH realizados en nuestro centro desde 2002 hasta 2011 (n=579). Para este estudio se cerró la inclusión de pacientes en 2011 para permitir un tiempo mínimo de seguimiento de 2 años. Todos los receptores eran adultos y todos los pacientes recibieron un injerto de un donante cadáver. El seguimiento medio de los pacientes trasplantados fue de 42 meses (rango 6-78 meses).
Las únicas contraindicaciones absolutas para ser donante de órganos fueron la positividad para el virus de la inmunodeficiencia humana (HIV), el antígeno de superficie de la hepatitis B (HbsAg), las enfermedades oncológicas (exceptuando algunas neoplasias cerebrales y cutáneas) y las infecciones no controladas. El resto de los donantes fueron considerados. Fueron biopsiados únicamente cuando se consideró necesario según el criterio del cirujano tras la valoración macroscópica del injerto hepático.
La técnica de extracción más habitual fue la extracción rápida, exceptuando la de los pacientes que también fueron donantes de páncreas. En estos casos se utilizó la técnica clásica con disección hiliar.
Los injertos fueron implantados en el primer paciente en lista de espera, exceptuando las urgencias. De 2002 a 2007 la lista de espera se basó en el tiempo transcurrido desde la inclusión en la lista de trasplante; desde 2007 la lista de espera se basó en los criterios Model for End-stage Liver Disease (MELD). En ambos periodos se tuvo en cuenta la desproporción de peso.
Los datos de los donantes y los receptores se obtuvieron de la base de datos prospectiva de la Unidad de Trasplante Hepático, con una anonimización de los datos previa al análisis.
Las características analizadas de los donantes fueron las siguientes: edad, sexo, bilirrubina, natremia sérica, tiempo de protrombina, alanina aminotransferasa (ALT), injertos shipped (extracción por un equipo de otro hospital y posterior traslado del órgano), días de UCI, necesidad de fármacos vasoactivos, episodios de hipotensión (TAS <60mmHg durante más de una hora), causa de muerte, parada cardiorrespiratoria, diabetes mellitus, cardiopatía, esteatosis hepática y presencia de AcHBc.
En cuanto a la evolución de los receptores se analizaron las siguientes variables: edad, sexo, peso, MELD, VHC, CMV, duración de la intervención, tiempo de isquemia fría, transfusión de concentrados de hematíes, días de UCI, días de ingreso, disfunción primaria del injerto (DPI), FPI, mortalidad hospitalaria, reintervención quirúrgica, retrasplante, episodios de rechazo, complicaciones biliares, colangitis isquémica, complicaciones arteriales, supervivencia del injerto y supervivencia actuarial a 5 años.
La DPI se definió como unos niveles de ALT > 25μkat/l o de aspartato aminotransferasa (AST)>25μkat/l, asociados a un tiempo de protrombina (TP)>24 s, durante la primera semana postrasplante. El FPI se definió como la muerte del paciente por insuficiencia hepática o la necesidad de retrasplante durante la primera semana, ante la ausencia de complicaciones técnicas.
El diagnóstico y manejo de cada paciente se discutió en un comité multidisciplinario de trasplante. A partir de los hallazgos clínicos y radiológicos, las complicaciones biliares se clasificaron de la siguiente forma: fístula biliar, estenosis anastomótica (EA: definida como una estenosis focal en la anastomosis biliar), estenosis no-anastomótica (ENA: estenosis biliar larga o estenosis intrahepática con/sin signos de necrosis y biloma) asociada o no a trombosis arterial, coledocolitiasis y otras complicaciones biliares (molde biliar, disfunción del esfínter de Oddi, etc.).
Para este estudio dentro de las complicaciones vasculares solo se tuvieron en cuenta las complicaciones arteriales (trombosis arterial precoz y tardía, y estenosis de la anastomosis arterial).
Análisis estadísticoLos pacientes se dividieron en 2 grupos: los que recibieron un injerto de un donante mayor de 70 años y los que lo recibieron de un donante menor de 70 años.
Para los 2 grupos, las variables categóricas se compararon mediante el test Chi-cuadrado, y las variables continuas mediante el test t de Student. Las diferencias se consideraron significativas si p<0,05. La supervivencia del injerto se calculó desde la fecha del TH hasta la fecha de la última visita, la fecha del fallecimiento o hasta la fecha de la pérdida del injerto. La supervivencia de los pacientes fue desde el trasplante hasta la última visita o el fallecimiento del paciente. La supervivencia actuarial se calculó mediante el método Kaplan-Meyer, y las diferencias entre grupos mediante el test long-rank. El análisis estadístico se llevó a cabo mediante el programa SPSS (SPSS version 3.0, Inc, Chicago, IL, EE. UU.).
ResultadosEn nuestra serie se incluyeron 579 TH, de los cuales el 18% (n=105) fueron con donantes de edad igual o superior a 70 años. Al inicio del periodo a estudio, en el año 2002, el porcentaje de donantes mayores de 70 años fue del 15%; en cambio, al final del periodo en el año 2011 el porcentaje había aumentado hasta el 25%.
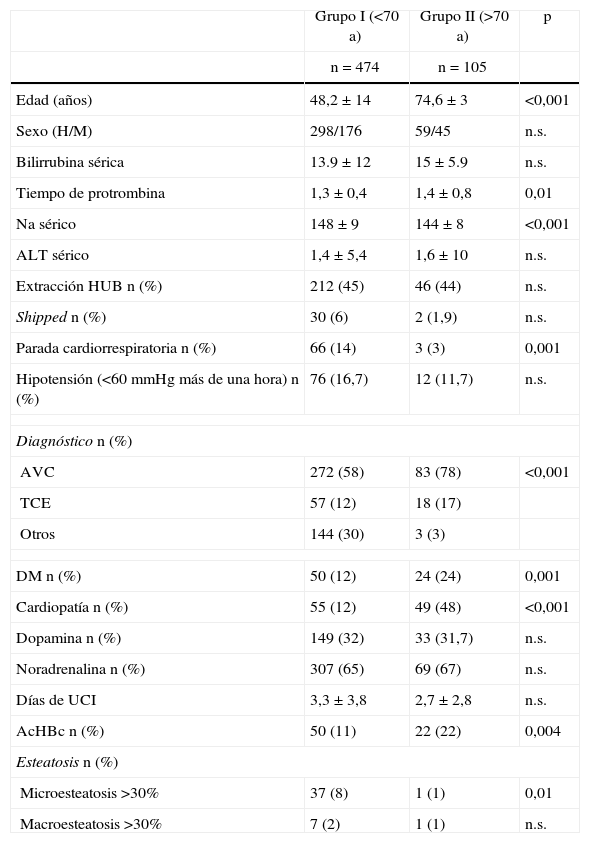
No hubo diferencias significativas entre los 2 grupos en cuanto a sexo, peso, estancia en UCI, bilirrubina ni tiempo de protrombina séricos, o requerimientos de fármacos vasoactivos. En los donantes mayores el sodio sérico fue significativamente inferior, así como los episodios de parada cardiorrespiratoria. El porcentaje de accidente vascular cerebral (AVC) como causa de muerte fue más frecuente en los donantes añosos; este grupo también presentó una prevalencia superior de comorbilidades como diabetes mellitus, cardiopatía de base y AcHBc positivo respecto al grupo de donantes menores de 70 años. Únicamente 2 donantes de más de 70 años tuvieron una esteatosis superior a 30% en la biopsia hepática (uno con macroesteatosis >30%, y otro con microesteatosis >30%) (tabla 1).
Comparación de las variables estudiadas en los donantes
| Grupo I (<70 a) | Grupo II (>70 a) | p | |
| n=474 | n=105 | ||
| Edad (años) | 48,2±14 | 74,6±3 | <0,001 |
| Sexo (H/M) | 298/176 | 59/45 | n.s. |
| Bilirrubina sérica | 13.9±12 | 15±5.9 | n.s. |
| Tiempo de protrombina | 1,3±0,4 | 1,4±0,8 | 0,01 |
| Na sérico | 148±9 | 144±8 | <0,001 |
| ALT sérico | 1,4±5,4 | 1,6±10 | n.s. |
| Extracción HUB n (%) | 212 (45) | 46 (44) | n.s. |
| Shipped n (%) | 30 (6) | 2 (1,9) | n.s. |
| Parada cardiorrespiratoria n (%) | 66 (14) | 3 (3) | 0,001 |
| Hipotensión (<60mmHg más de una hora) n (%) | 76 (16,7) | 12 (11,7) | n.s. |
| Diagnóstico n (%) | |||
| AVC | 272 (58) | 83 (78) | <0,001 |
| TCE | 57 (12) | 18 (17) | |
| Otros | 144 (30) | 3 (3) | |
| DM n (%) | 50 (12) | 24 (24) | 0,001 |
| Cardiopatía n (%) | 55 (12) | 49 (48) | <0,001 |
| Dopamina n (%) | 149 (32) | 33 (31,7) | n.s. |
| Noradrenalina n (%) | 307 (65) | 69 (67) | n.s. |
| Días de UCI | 3,3±3,8 | 2,7±2,8 | n.s. |
| AcHBc n (%) | 50 (11) | 22 (22) | 0,004 |
| Esteatosis n (%) | |||
| Microesteatosis >30% | 37 (8) | 1 (1) | 0,01 |
| Macroesteatosis >30% | 7 (2) | 1 (1) | n.s. |
ALT: alanina aminotransferasa; AVC: accidente vascular cerebral; DM: diabetes mellitus; HUB: Hospital Universitario de Bellvitge; n.s.: no significativo; Na: sodio; TCE: traumatismo craneoencefálico.
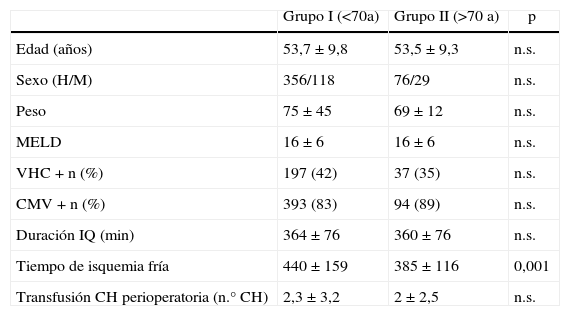
En cuanto a las variables de los receptores (tabla 2), la edad, sexo, peso, MELD, presencia de VHC o CMV, la duración de la intervención o la transfusión sanguínea perioperatoria fueron comparables en los 2 grupos de estudio independientemente de la edad de los donantes. La única variable con significación estadística fue el tiempo de isquemia fría del injerto hepático, que fue inferior en el grupo de donantes mayores.
Comparación de las variables estudiadas en los receptores
| Grupo I (<70a) | Grupo II (>70 a) | p | |
| Edad (años) | 53,7±9,8 | 53,5±9,3 | n.s. |
| Sexo (H/M) | 356/118 | 76/29 | n.s. |
| Peso | 75±45 | 69±12 | n.s. |
| MELD | 16±6 | 16±6 | n.s. |
| VHC + n (%) | 197 (42) | 37 (35) | n.s. |
| CMV + n (%) | 393 (83) | 94 (89) | n.s. |
| Duración IQ (min) | 364±76 | 360±76 | n.s. |
| Tiempo de isquemia fría | 440±159 | 385±116 | 0,001 |
| Transfusión CH perioperatoria (n.° CH) | 2,3±3,2 | 2±2,5 | n.s. |
CH: concentrados de hematíes; CMV: citomegalovirus; IQ: intervención quirúrgica; MELD: Model for End-stage Liver Disease; n.s.: no significativo; VHC: virus de la hepatitis C.
Los días de ingreso en UCI postrasplante, la estancia hospitalaria y la mortalidad hospitalaria fueron comparables en ambos grupos. Tampoco se encontraron diferencias entre la incidencia de DPI, episodios de rechazo o necesidad de retrasplante.
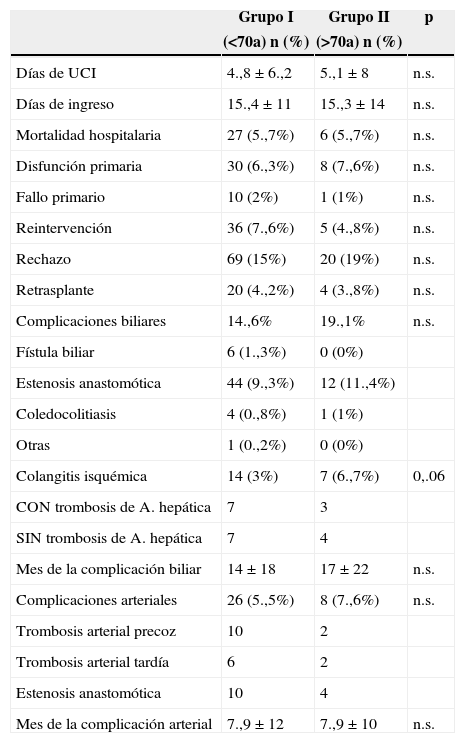
Al analizar las complicaciones biliares postrasplante, vimos que la aparición de fístula biliar postoperatoria, estenosis de la anastomosis biliar o coledocolitiasis fue comparable en los 2 grupos. De los 105 pacientes con injertos de donantes mayores de 70 años, 7 presentaron colangitis isquémica, respecto a 14 pacientes en el grupo de donantes menores de 70 años. La incidencia de complicaciones arteriales (trombosis arterial o estenosis anastomótica) en el grupo de pacientes con injertos de donantes más jóvenes fue del 5,5%, y en el grupo de donantes añosos fue del 7,6%, pero estas diferencias no fueron significativas (tabla 3).
Evolución y complicaciones postrasplante
| Grupo I | Grupo II | p | |
|---|---|---|---|
| (<70a) n (%) | (>70a) n (%) | ||
| Días de UCI | 4.,8±6.,2 | 5.,1±8 | n.s. |
| Días de ingreso | 15.,4±11 | 15.,3±14 | n.s. |
| Mortalidad hospitalaria | 27 (5.,7%) | 6 (5.,7%) | n.s. |
| Disfunción primaria | 30 (6.,3%) | 8 (7.,6%) | n.s. |
| Fallo primario | 10 (2%) | 1 (1%) | n.s. |
| Reintervención | 36 (7.,6%) | 5 (4.,8%) | n.s. |
| Rechazo | 69 (15%) | 20 (19%) | n.s. |
| Retrasplante | 20 (4.,2%) | 4 (3.,8%) | n.s. |
| Complicaciones biliares | 14.,6% | 19.,1% | n.s. |
| Fístula biliar | 6 (1.,3%) | 0 (0%) | |
| Estenosis anastomótica | 44 (9.,3%) | 12 (11.,4%) | |
| Coledocolitiasis | 4 (0.,8%) | 1 (1%) | |
| Otras | 1 (0.,2%) | 0 (0%) | |
| Colangitis isquémica | 14 (3%) | 7 (6.,7%) | 0,.06 |
| CON trombosis de A. hepática | 7 | 3 | |
| SIN trombosis de A. hepática | 7 | 4 | |
| Mes de la complicación biliar | 14±18 | 17±22 | n.s. |
| Complicaciones arteriales | 26 (5.,5%) | 8 (7.,6%) | n.s. |
| Trombosis arterial precoz | 10 | 2 | |
| Trombosis arterial tardía | 6 | 2 | |
| Estenosis anastomótica | 10 | 4 | |
| Mes de la complicación arterial | 7.,9±12 | 7.,9±10 | n.s. |
A.: arteria; n.s.: no significativo; UCI: Unidad de Cuidados Intensivos.
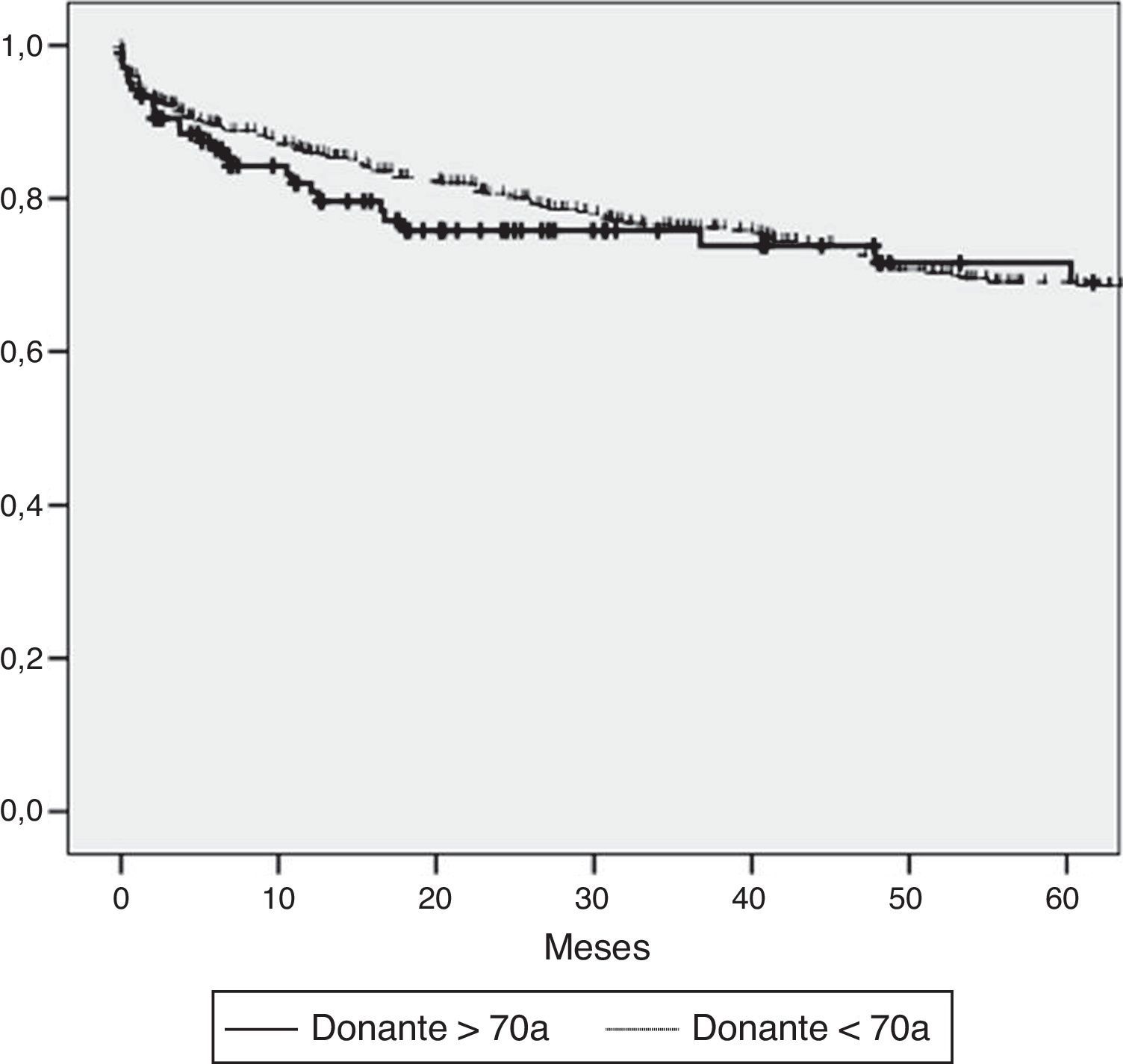
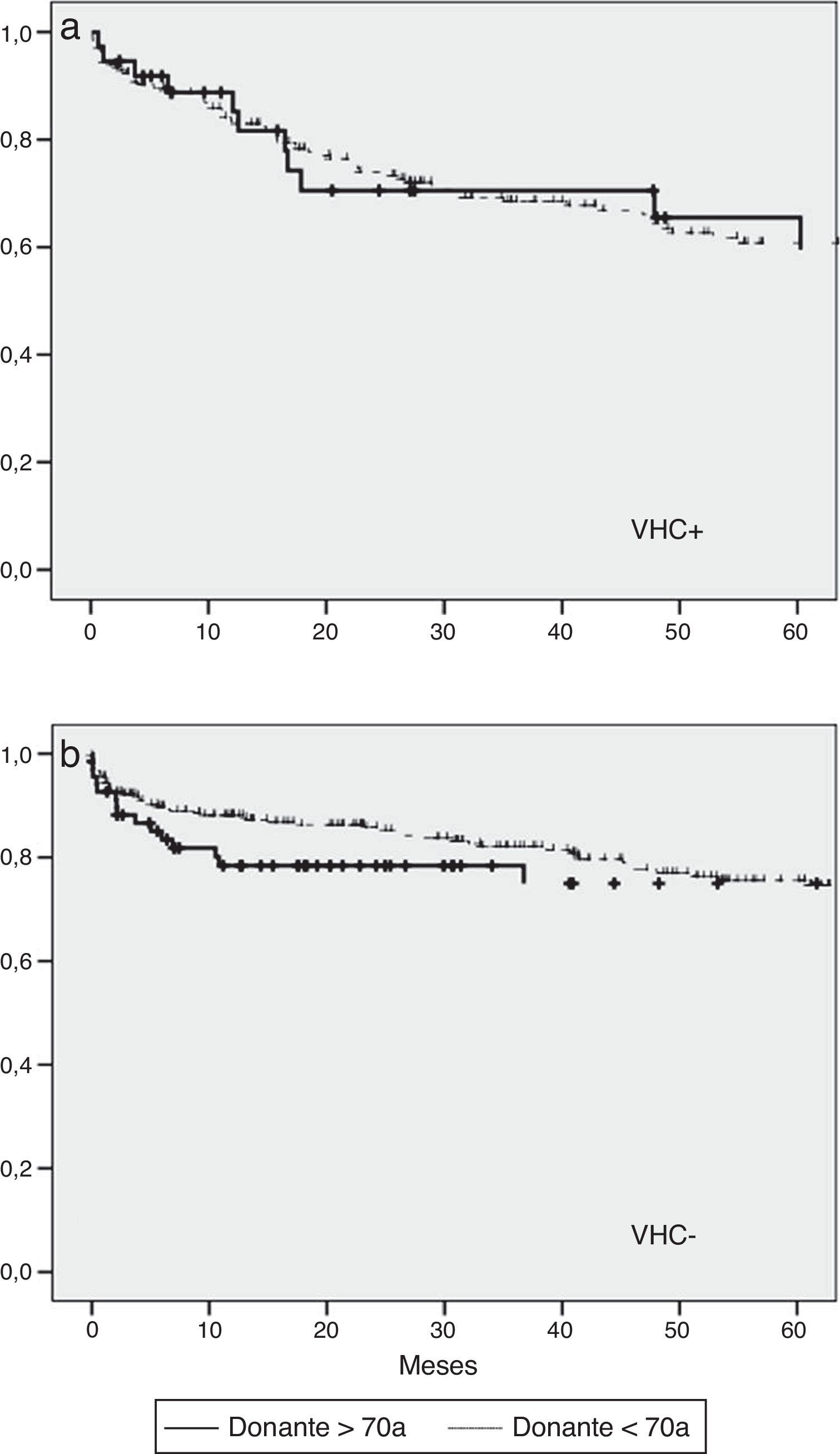
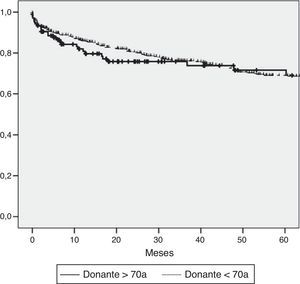
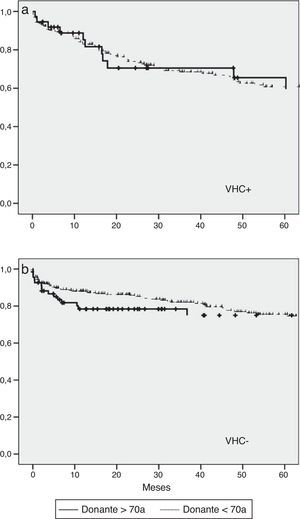
Se analizó la supervivencia actuarial a 5 años mediante el estimador Kaplan-Meier sin identificar diferencias estadísticamente significativas entre los 2 grupos de estudio (fig. 1). Si bien el estudio no estaba específicamente diseñado para evaluar la evolución postrasplante de los pacientes con VHC, dada la relevancia en la literatura del efecto de la edad de los donantes en los pacientes que se trasplantan por cirrosis por hepatitis C, hemos analizado la supervivencia dependiendo de la presencia de este virus. Cuando el análisis se hace por separado entre pacientes VHC positivos y negativos, tampoco se encuentran diferencias en la supervivencia dependiendo de la edad de los donantes (fig. 2). En cambio, la supervivencia global de los pacientes con VHC es inferior respecto a los no VHC, independientemente de la edad de los donantes.
Debido a la creciente necesidad de expandir el pool de donantes para trasplante hepático, se han desarrollado estrategias para aumentar los potenciales donantes. Una de estas estrategias ha sido el uso de injertos marginales o con criterios extendidos, de los que cabe esperar un aumento de riesgo de FPI y una disminución de la supervivencia del paciente y del injerto. Los donantes con criterios extendidos suponen en la actualidad más de un 50% del total de donantes en la región Eurotrasplante3,12.
La edad avanzada del donante hepático es considerada por muchos autores como un indicador de mala evolución postrasplante. Incluso algunos defienden que la edad del donante superior a 60 años es el mayor factor de riesgo para FPI1,11,13. No obstante, hay publicados resultados muy dispares respecto al TH con donantes mayores. Uno de los primeros grupos en publicar su experiencia con donantes mayores de 70 años fue Emre et al.14, que concluyeron que no había diferencias significativas en la evolución postrasplante cuando se comparaba con un grupo control con donantes menores de 70 años. Más recientemente otros grupos defienden que solo la edad no afecta de forma adversa a la evolución posterior al TH, sino que sería necesaria la suma de varios factores de riesgo para tener un efecto perjudicial en la evolución postrasplante3,15–17. En concreto, Anderson et al.17 indican que solo la edad no debería ser una contraindicación para la donación hepática, aunque, si bien es cierto que los injertos de donantes mayores son más susceptibles al daño en las células endoteliales por el efecto de la isquemia/reperfusión, si se mantienen tiempos de isquemia inferiores a 8 h, la función hepática postrasplante es comparable con los TH de donantes jóvenes.
En contraposición a estos resultados, en el estudio realizando en nuestro centro en el año 200011 se llegó a la conclusión de que los TH realizados con donantes mayores de 70 años tenían mayor mortalidad a largo plazo y mayor pérdida del injerto. A pesar de eso, en nuestro centro y ante la escasez de donantes de órganos, se siguieron empleando estos órganos, prestando especial atención a no añadir factores de riesgo adicionales como los tiempos de isquemia prolongados o la esteatosis macrovesicular >30%.
Tomando como referencia nuestro estudio publicado en el año 2000, hemos querido revisar los resultados en nuestro centro en los años posteriores a esa publicación.
En nuestro análisis tanto el FPI como la DPI fue similar en los 2 grupos estudiados. También fue comparable la supervivencia actuarial de los pacientes dependiendo de la edad de los donantes, como también lo fue la necesidad de retrasplante, lo que nos lleva a concluir que las supervivencias de los injertos hepáticos en ambos grupos también fueron similares.
En todos los casos el tiempo de isquemia en el grupo de donantes añosos fue inferior a 9h, tal y como recomienda el grupo de Cescon et al.18. Solamente un paciente de los 105 del grupo de donantes de mayor edad tuvo una esteatosis macrovesicular >30%. Esto se debe a que en los donantes mayores de 70 años el injerto hepático queda descartado ante la presencia de esteatosis macroscópica. También creemos que es relevante destacar que el grupo de pacientes mayores tuvo una natremia significativamente inferior (p=0,001) al grupo control, atribuible a un mejor mantenimiento de la homeostasis después de la muerte encefálica.
Creemos que tanto los tiempos de isquemia cortos como la ausencia de esteatosis macrovesicular y la selección de pacientes con un mantenimiento pretrasplante adecuado (como refleja la menor hipernatremia) han sido claves en la obtención de los resultados favorables de nuestro estudio, y han permitido aumentar de forma segura el pool de donantes mediante la utilización de este tipo de injertos hepáticos, tal y como se puede extrapolar del hecho de que los donantes añosos hayan aumentado en un 10% durante el periodo en estudio.
Stewart et al. indicaron un aumento de riesgo de pérdida del injerto por trombosis tardía de la arteria hepática con los donantes mayores de 70 años6, aunque publicaciones más recientes describen una disminución progresiva de la incidencia de esta complicación con el paso del tiempo debido a una mejoría en la técnica quirúrgica19. En nuestro análisis no encontramos diferencias en la incidencia de trombosis arterial precoz ni tardía, ni en estenosis de la anastomosis arterial entre los 2 grupos estudiados.
Nos parece relevante destacar que, a pesar de que las diferencias en la incidencia de colangitis isquémica no fueron significativas (p=0,06), el porcentaje de aparición de esta complicación en el grupo de donantes mayores de 70 años fue el doble que en el grupo control. Este dato no parece tener influencia en la evolución a corto ni a largo plazo, ya que la supervivencia de los pacientes y la necesidad de retrasplante son comparables en ambos grupos.
Finalmente, se ha relacionado el uso de injertos de donantes añosos en pacientes con VHC con una peor evolución posterior al TH, debido principalmente a una recidiva agresiva de este virus7. A pesar de que la intención de este estudio no era analizar en profundidad la evolución de los pacientes trasplantados con VHC, vimos que la supervivencia de estos pacientes no estaba relacionada con la edad de los donantes. Sí podemos concluir, como ya se conoce, que la supervivencia de los pacientes con VHC es globalmente inferior respecto a los pacientes sin VHC, independientemente de la edad de los donantes8–10.
Los resultados favorables obtenidos probablemente son secundarios a una aplicación de criterios de selección más estrictos en los donantes mayores de 70 años. Si bien no disponemos del dato, el porcentaje de rechazo de hígados del grupo de donantes añosos posiblemente sea superior al del grupo de menor edad, y este mayor rigor sea un factor clave para la obtención de los resultados descritos.
En conclusión, la utilización de injertos hepáticos de donantes mayores de 70 años en nuestra experiencia, cuando se evitan factores de riesgo adicionales como el tiempo de isquemia prolongado, la esteatosis o la hipernatremia, no compromete los resultados del TH a corto ni a largo plazo y permite reducir el número de pacientes en lista de espera.
AutoríaMils K (Adquisición y recogida de datos, análisis e interpretación de los resultados, redacción del artículo).
Lladó L (Diseño del estudio, adquisición y recogida de datos, análisis e interpretación de los resultados, redacción del artículo, revisión crítica y aprobación de la versión final).
Fabregat J (Adquisición y recogida de datos, revisión crítica y aprobación de la versión final).
Baliellas C (Adquisición y recogida de datos, revisión crítica y aprobación de la versión final).
Ramos E (Adquisición y recogida de datos, revisión crítica y aprobación de la versión final).
Secanella L (Adquisición y recogida de datos, revisión crítica y aprobación de la versión final).
Busquets J (Adquisición y recogida de datos, revisión crítica y aprobación de la versión final).
Pelaez N (Adquisición y recogida de datos, revisión crítica y aprobación de la versión final).
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
Este documento se ha presentado como comunicación oral en el 12.° Congreso Catalán de Trasplante de 2012 en Barcelona y como póster en el Congreso de la Sociedad Española de Trasplante Hepático de 2013 en Córdoba, donde recibió el Premio al Mejor Póster del congreso.