Las enfermedades cardiovasculares son la principal causa de muerte a nivel mundial. El objetivo es describir las características demográficas, los patrones de tratamiento, cumplimiento terapéutico y continuidad del tratamiento y explorar las variables relacionadas con la falta de adherencia de los pacientes inscritos en un programa de apoyo al paciente (PSP, por sus siglas en inglés) cardiovascular para al tratamiento con evolocumab en Colombia.
MétodosEstudio observacional-retrospectivo del registro de datos de los pacientes que ingresaron al programa PSP de evolocumab.
ResultadosEl análisis incluyó a 930 pacientes inscritos en el PSP (2017-2021). La edad media fue de 65,1 años (DE±1,1) y el 49,1% eran mujeres. La tasa media de cumplimiento del tratamiento con evolocumab fue del 70,5% (DE±21,8). Un total de 367 pacientes (40,5%) reportaron una tasa de cumplimiento superior al 80%. El análisis de continuidad incluyó a 739 pacientes (81,5%); el 87,8% de estos pacientes fueron considerados persistentes en el tratamiento. Un total de 871 pacientes (93,7%) reportaron al menos un evento adverso durante el período de seguimiento (en su mayoría no graves).
ConclusiónEste es el primer estudio de la vida real sobre el tratamiento para la dislipidemia en un programa de apoyo a pacientes en Colombia. La adherencia encontrada fue superior al 70%, cifra similar a los hallazgos de otros estudios de vida real. Entre las causas del bajo cumplimiento se destacan las barreras administrativas y médicas para la suspensión o abandono del tratamiento con evolocumab.
Cardiovascular diseases are considered the leading cause of death globally. This study describes the demographic characteristics, treatment patterns, self-reported compliance and persistence, and to explore variables related to non-adherence of patients enrolled in the cardiovascular patient support program (PSP) for evolocumab treatment in Colombia.
MethodsThis retrospective observational of the data registry of patients who entered the evolocumab PSP program.
ResultsThe analysis included 930 patients enrolled in the PSP (2017-2021). Mean age was 65.1 (SD±13.1) and49.1% patients were female. The mean compliance rate to evolocumab treatment was 70.5% (SD±21.8). A total of 367 patients (40.5%) reported compliance higher than 80%. Persistence analysis included 739 patients (81.5%) where 87.8% of these patients were considered persistent to treatment. A total of 871 patients (93.7%) reported the occurrence of at least one adverse event during the follow-up period (mostly non-serious).
ConclusionThis is the first real-life study describing patient characteristics, compliance and continuity of treatment for dyslipidemia in a patient support program in Colombia. The overall adherence found was higher than 70%; similar to findings reported in other real-life studies with iPCSK9. However, the reasons for low compliance were different, highlighting the high number of administrative and medical reasons for suspension or abandonment of treatment with evolocumab.
Las enfermedades cardiovasculares (ECV) se consideran como la principal causa de muerte a nivel global1,2. En el 2019, la Organización Mundial de la Salud calculó en 17,9 millones de muertes por ECV, lo que representa el 32% de todas las muertes a nivel global para ese año1. El desarrollo de las ECV está relacionado principalmente con factores de riesgo, los cuales pueden ser modificados a través de la implementación de cambios terapéuticos en el estilo de vida y del tratamiento complementario con medicamentos3.
Las estatinas son el pilar de la terapia hipolipidemiante, por lo que constituyen el tratamiento de primera elección debido a su comprobada efectividad para reducir el riesgo de desarrollar eventos vasculares al disminuir principalmente el colesterol de lipoproteínas de baja densidad (LDL-C). Sin embargo, para lograr los objetivos terapéuticos propuestos, es frecuente que sea necesario adicionar otros tratamientos3. En general, medicamentos como ezetimiba y los fibratos pueden combinarse con estatinas para lograr la reducción de diferentes fracciones lipídicas; sin embargo, en muchos casos es insuficiente, por lo que se requieren inhibidores de la proproteína convertasa subtilisina/kexina de tipo 9 (iPCSK9), que usualmente se utilizan en pacientes que requieren lograr bajos niveles de LDL-C debido a su riesgo cardiovascular (CV), así como, en pacientes que permanentemente presentan niveles muy altos de LDL-C o que presentan intolerancia al uso de estatinas3.
Entre las directrices sobre objetivos y metas de tratamiento para la prevención de ECV en pacientes con alto riesgo cardiovascular, se recomienda un régimen terapéutico que logre una reducción del LDL-C de ≥50% con respecto al valor basal y un objetivo de LDL-C entre <1,4mmol/L (<55mg/dL) y <1,8mmol/L (<70mg/dL)4,5.
Repatha® (evolocumab) es un anticuerpo de inmunoglobulina G2 monoclonal totalmente humano dirigido contra la PCSK9. Evolocumab permite una reducción en el colesterol circulante PCSK9, LDL-C, colesterol total, apolipoproteína B y colesterol no HDL, con un aumento de HDL-C y apolipoproteína I1 en pacientes con hipercolesterolemia primaria y dislipidemia mixta3. En Colombia, evolocumab está indicado como adyuvante de la dieta, en combinación con estatinas, o con otros tratamientos en pacientes con intolerancia a las estatinas o en quienes las estatinas no son un tratamiento clínicamente apropiado, para la reducción de niveles de colesterol LDL en el manejo de la hiperlipidemia primaria, dislipidemia mixta y la prevención de eventos cardiovasculares con una dosis de 140mg cada 2semanas y el manejo de la hipercolesterolemia familiar con una dosis de 420mg mensual6.
La adherencia a la terapia es el factor más importante para lograr el objetivo terapéutico en un tratamiento hipolipidemiante7. Las razones de la adherencia deficiente pueden incluir la naturaleza asintomática de las ECV en estadios tempranos y el alto número de tabletas asociadas con tratamientos específicos8. Los pacientes con antecedentes de hipertensión, insuficiencia cardíaca e infarto de miocardio que han mostrado una adherencia insuficiente a su tratamiento para la enfermedad (principalmente los tratamientos con estatinas) se han asociado con problemas como un control deficiente de la presión arterial, hospitalización y un incremento en la utilización de los recursos de la atención sanitaria8. Adicionalmente, se ha encontrado que alrededor del 50% de los pacientes con ECV tienen una adherencia deficiente al medicamento prescrito7.
En escenarios de vida real, el impacto de la no adherencia sobre los desenlaces clínicos ha sido descrito en la literatura. Estudios realizados en Europa han mostrado de forma consistente que los pacientes con niveles bajos de adherencia presentan menores probabilidades de lograr los objetivos terapéuticos de la reducción de LDL-C. Asimismo, la baja adherencia de estos pacientes se ha asociado con mayores frecuencias de eventos cardiacos adversos mayores10. En este sentido se han generado intervenciones para mejorar la adherencia a los tratamientos hipolipidemiantes: Deichmann et al. encontraron en su revisión sistemática de 27 ensayos clínicos que las intervenciones de atención intensificadas mostraron un incremento significativo en las tasas de adherencia comparado con el cuidado usual11. Por lo anterior, se requieren investigaciones locales para identificar estrategias que mejoren la adherencia e identifiquen barreras que afectan a la continuidad del tratamiento que permite lograr el beneficio clínico demostrado.
Estudios realizados en América Latina muestran que la baja adherencia al tratamiento antihipertensivo e hipolipidemiante se correlaciona con un mayor riesgo de eventos cardiovasculares y ECV12. Estudios realizados en Colombia describen la asociación entre factores como las características demográficas, los modelos de tratamiento y la adherencia de los pacientes9,10. En un estudio con 347 pacientes con hipertensión, se encontró que entre los factores asociados a una baja adherencia al tratamiento están el tipo de aseguramiento al sistema de salud (régimen subsidiado), un bajo nivel educativo y la falta de información acerca de los beneficios del tratamiento13.
Por otro lado, un estudio realizado con 293 pacientes inscritos en los programas de apoyo a las enfermedades crónicas (incluida hipertensión) mostró que el riesgo de no adherencia está asociado con deficiencias en las guías de práctica clínica, la falta de orientación para organizar los esquemas posológicos de los medicamentos, la falta de recomendaciones escritas sobre el tratamiento y la ausencia de una adecuada introspección sobre su estado de salud, que lleva a una baja percepción del riesgo de la ECV14. En contraste, este estudio demostró que los factores que mejoraron la adherencia fueron las redes de apoyo, el nivel socioeconómico, que permite cubrir las necesidades básicas, y los sistemas y equipos de salud organizados14.
El presente estudio busca describir las características demográficas de los pacientes inscritos en un programa de apoyo al paciente (PSP) cardiovascular para al tratamiento con evolocumab, así como describir los patrones de tratamiento, cumplimiento terapéutico y continuidad reportados por los pacientes o sus cuidadores/familiares y explorar las variables relacionadas con una baja adherencia.
Materiales y métodosEstudio observacional retrospectivo del registro de datos de los pacientes que ingresaron al PSP de evolocumab en Colombia desde su inicio en 2017 hasta 2021.
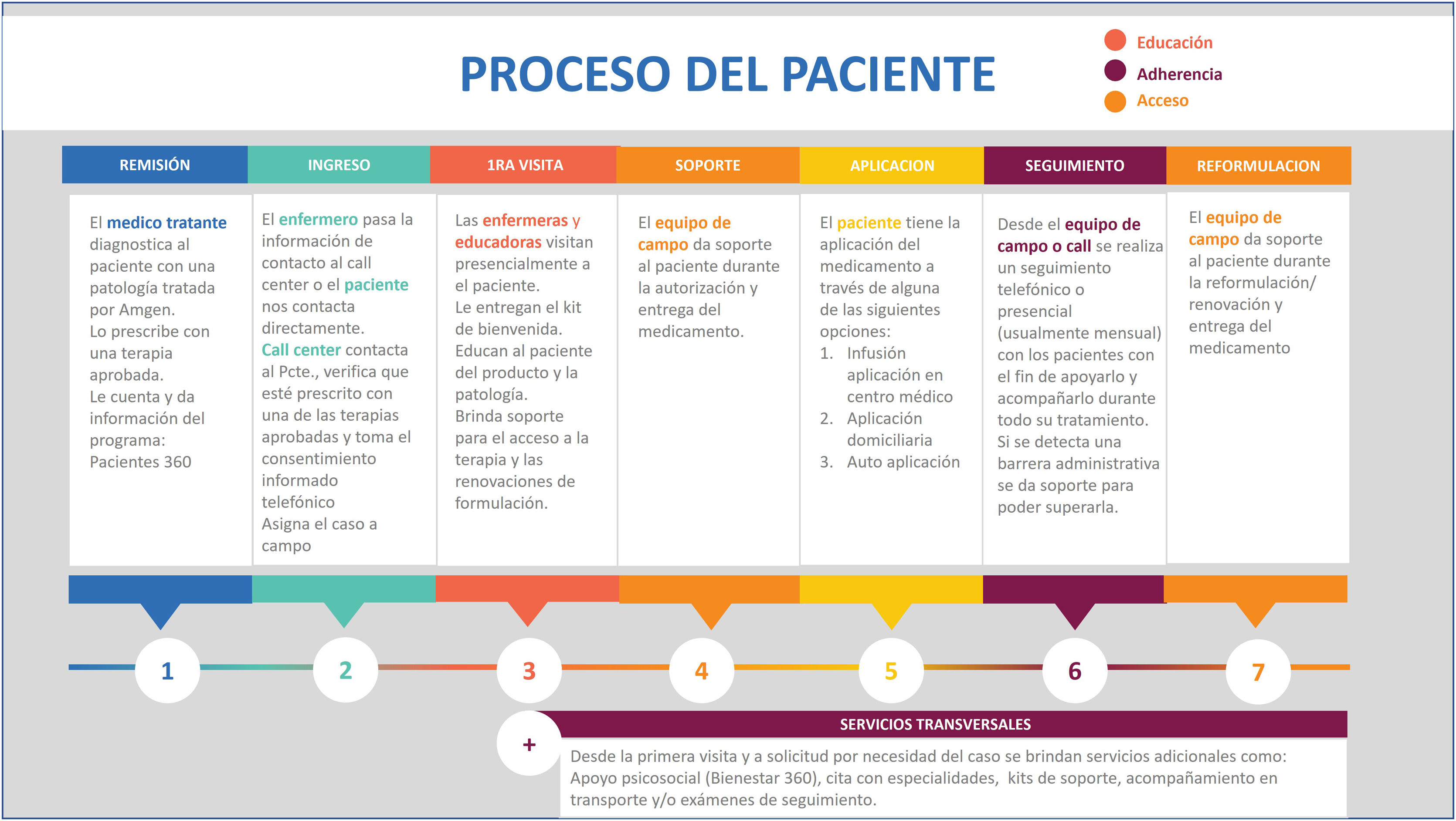
El PSP de evolocumab es un programa activo de apoyo al paciente, del sector privado, financiado por AMGEN y ejecutado por un proveedor externo. El principal objetivo del programa es favorecer el entendimiento de la condición de salud y el manejo integral del tratamiento, por lo cual se realizan actividades de educación sobre la enfermedad, asesoría integral sobre el medicamento y estilos de vida saludables, reporte y acompañamiento de adherencia al medicamento, mediante el apoyo de procesos de autorización, renovación o reformulación del medicamento, y el refuerzo de la importancia de seguir las recomendaciones del médico tratante. La figura 1 presenta una descripción detallada de la fases y actividades del PSP.
Una vez los pacientes reciben una prescripción de evolocumab, su médico podría referirlos al PSP y posteriormente, los centros de atención telefónica del programa hacen contacto con los pacientes para iniciar el soporte y seguimiento. El seguimiento es realizado por enfermeras entrenadas, al menos una vez al mes. Para ser incluidos en el PSP se requiere la verificación de la prescripción de evolocumab y el consentimiento informado del paciente. El PSP no ofrece ningún apoyo financiero a los pacientes.
Se evaluaron características demográficas (sexo, edad, región, tipo de aseguramiento), patrones de tratamiento (dosis, esquema posológico), así como su cumplimiento y continuidad, las cuales fueron definidas como variables relacionadas con la adherencia al tratamiento. También se evaluó la frecuencia de eventos adversos utilizando Common Terminology Criteria for Adverse Events. De forma exploratoria, se evaluaron las posibles asociaciones entre las características demográficas y los resultados del cumplimiento y continuidad del tratamiento.
Las características demográficas y los patrones de tratamiento (incluidos el autoinforme sobre el cumplimiento terapéutico y continuidad con el tratamiento) se obtuvieron de las llamadas telefónicas mensuales desde la inclusión hasta la salida del PSP. Este estudio fue aprobado por el Comité de Ética en Investigación de la Fundación del Caribe para la Investigación Biomédica bajo el acta CEI-BIOS 20210190APR01 del 21 de diciembre de 2021.
Análisis estadísticoLos datos continuos (edad, tiempo de tratamiento, dosis tomadas) se resumieron con medias o medianas, con su desviación estándar o rango intercuartílico, dependiendo del tipo de distribución Los datos categóricos (sexo, región geográfica, afiliación, régimen farmacológico) se resumieron con frecuencias y porcentajes.
Los desenlaces exploratorios incluyeron las posibles asociaciones entre variables demográficas y los resultados del cumplimiento y continuidad autoinformados. Se realizaron diferencias de medias de la prueba t y una prueba ANOVA unidireccional (con ajuste de Bonferroni) para evaluar las posibles diferencias entre los subgrupos para la relación de cumplimiento.
Considerando que los pacientes con menor tiempo de seguimiento podrían sobrestimar el cumplimiento y continuidad al tratamiento, los pacientes se agruparon de acuerdo con su tiempo de antigüedad en el programa, lo que permitió un análisis de acuerdo con períodos de tiempo de 6meses.
Cumplimiento terapéutico y continuidad del medicamento reportados por los pacientesEl cumplimiento se calculó de la estimación de la tasa de cumplimiento15:
Se consideró que un paciente cumplía plenamente si la tasa del cumplimiento terapéutico era ≥80%7. La continuidad se definió como el tiempo promedio desde el inicio del tratamiento hasta su interrupción definitiva y se calculó a partir de la cantidad de meses en que los pacientes continuaron con el uso de evolocumab de acuerdo con el plan del tratamiento médico15. Se consideró una continuidad adecuada del tratamiento con evolocumab si los pacientes permanecieron en tratamiento sin interrupciones definitivas antes de las indicaciones del médico tratante. Los pacientes en tratamiento al final del período de seguimiento fueron censurados, es decir, para quienes continuaban en tratamiento con evolocumab a la fecha del cierre de la base de datos se asignó como fecha de finalización del tratamiento el 30 de septiembre de 2021, de manera que se pudiera estimar el número de dosis totales.
ResultadosEl análisis incluyó a un total de 930 pacientes inscritos en el PSP desde su inicio en el 2017 hasta el corte de datos el 30 de septiembre de 2021. La tabla 1 presenta las características demográficas de la población incluida en el análisis.
Características demográficas de los pacientes
| Programa de apoyo a pacientes PSP(n=930) | |
|---|---|
| Sexo | n (%) |
| Mujer | 456 (49,1) |
| Hombre | 473 (50,9) |
| Desconocido | 1 (0,1) |
| Edad | |
| Media (DE) | 65,1 (13,1) |
| Mediana (RIQ) | 65,8 (57,8-73,3) |
| Edad (grupos) | |
| Menores de 30 años | 11 (1,2) |
| Entre 30 y 50 años | 74 (7,9) |
| Entre 50 y 70 años | 509 (54,7) |
| Mayores de 70 años | 336 (36,1) |
| Región | n (%) |
| Antioquia | 158 (17,1) |
| Centro | 277 (29,8) |
| Costa | 236 (25,4) |
| Eje Cafetero | 86 (9,2) |
| Occidente | 123 (13,2) |
| Santanderes | 50 (5,4) |
| Tipo de aseguramiento | n (%) |
| Contributivo | 846 (91,0) |
| Subsidiado | 68 (7,3) |
| Régimen especial | 16 (1,7) |
RIQ: rango intercuartílico.
El desenlace primario incluyó las características demográficas de los pacientes inscritos en el PSP. La distribución por sexo fue equilibrada entre los participantes (49,1% mujeres). La edad media fue de 65,1 (DE±13,1), la mayor cantidad de pacientes tenían entre 50 y 70 años (54,7%) y una menor proporción era mayor de 70 años (36,1%). La mayoría de los participantes pertenecían a la zona central de Colombia (29,8%), seguidos por los participantes de la región de la costa colombiana (25,4%). Finalmente, la mayoría de los pacientes pertenecían al régimen de salud contributivo (91,0%).
Un total de 919 pacientes tenían datos disponibles para los desenlaces relacionados con los patrones de tratamiento (98,8%). En relación con la frecuencia del tratamiento, la mayoría de los pacientes tenían un esquema quincenal de medicación (98,5%), 9pacientes tenían un esquema mensual (0,9%), otros esquemas fueron reportados para 3pacientes: 2con un esquema de 20 días (0,2%) y un paciente con aplicación cada 21 días (0,1%).
El tiempo promedio entre la entrega del medicamento y la fecha de aplicación fue de 1,2 días (DE±4,4), con un mínimo de 0 días entre la entrega y la aplicación y un máximo de 110 días entre ambas fechas. Los pacientes que interrumpieron completamente el programa fueron considerados como inactivos; los criterios de inactividad incluyeron el cambio o suspensión definitiva del tratamiento por criterio médico, la decisión del paciente, la pérdida de seguimiento mayor a 2meses, la ocurrencia de eventos adversos que llevaron al abandono del tratamiento, o el fallecimiento del paciente. Al finalizar el tiempo de seguimiento 219 pacientes estaban inactivos del programa (23,5%); entre estos pacientes, el tiempo promedio transcurrido desde la inscripción en el programa y la fecha de inactivación fue de 11,8 meses (DE±9,8).
Cumplimiento y continuidad autoinformada a evolocumabUn total de 906 (97,4%) pacientes fueron incluidos en el análisis de cumplimiento del tratamiento autoinformado. Las razones para excluir a los 24 pacientes restantes se presentan en la tabla suplementaria 1 del anexo.
Desde la inscripción en el PSP hasta su interrupción o el corte de datos, la duración promedio de los pacientes en el programa fue de 18 meses (DE±12,3), en los que el número medio de dosis recibidas por paciente fue de 35,9 (DE±24,7).
El cumplimiento se evaluó desde la inscripción del paciente en el PSP. La tasa de cumplimiento promedio del tratamiento con evolocumab fue del 70,5% (DE±21,8). Un total de 367 pacientes (40,5%) presentaron un cumplimiento superior al 80%, que corresponde al cumplimiento esperado para este tipo de terapias.
La continuidad se evaluó como el tiempo (meses) desde el inicio del tratamiento hasta su interrupción definitiva por motivos diferentes a la decisión del médico tratante. Es decir, los pacientes que interrumpieron el medicamento según criterios médicos no fueron incluidos en el análisis de continuidad. De los 906 pacientes incluidos en el análisis de cumplimiento, 257 (28,3%) informaron interrupción completa del tratamiento (inactivación) y el 64,9% (n=167) interrumpió el tratamiento debido a decisiones médicas.
Debido a lo anterior, el análisis de continuidad incluyó a 739 pacientes (81,5%). Al finalizar el seguimiento, el 87,8% de estos pacientes (n=649) continuaron siendo tratados con evolocumab; ergo, el 87,8% se consideraron persistentes al tratamiento. El tiempo promedio desde el inicio del tratamiento hasta su interrupción fue de 18,0 meses (DE±11,9).
La tabla 2 presenta resultados de cumplimiento y continuidad según el tiempo que los pacientes habían estado en el PSP. Las tasas de cumplimiento más altas (>70%) se encuentran en subgrupos de pacientes que han estado en el programa durante aproximadamente 2años y hasta 3años: esto muestra que cuanto más tiempo permanezcan los pacientes en el programa, mayor será la continuidad en el tratamiento.
Tasa de cumplimiento y continuidad según el tiempo de permanencia en el PSP
| Tiempo de permanencia en el PSP | Pacientes(n=906) | Tasa de cumplimiento media (DE) | Pacientes persistentes* (%) | Continuidad en meses media (DE) |
|---|---|---|---|---|
| Menos de 6 meses | 215 (23,7) | 68,3 (24,5) | 67,4 | 3,4 (1,5) |
| De 6 a 12 meses | 159 (17,5) | 68,8 (20,8) | 61,6 | 8,8 (1,9) |
| De 12 a 18 meses | 118 (13,0) | 66,8 (21,9) | 57,6 | 15,2 (2,0) |
| De 18 a 24 meses | 151 (16,6) | 77,1 (17,7) | 81,4 | 21,0 (1,8) |
| De 24 a 30 meses | 93 (10,3) | 73,4 (18,8) | 73,1 | 25,4 (3,2) |
| De 30 a 36 meses | 64 (7,0) | 69,1 (21,6) | 82,8 | 29,3 (5,5) |
| De 36 a 42 meses | 71 (7,8) | 72,6 (22,5) | 91,5 | 34,8 (7,4) |
| De 42 a 48 meses | 34 (3,8) | 74,8 (21,7) | 85,3 | 40,1 (7,8) |
Los resultados exploratorios incluyeron la asociación entre las variables demográficas con el cumplimiento y la continuidad al tratamiento. La tabla 3 presenta los resultados del cumplimiento y la continuidad autoinformada según el sexo, la edad, la región y el tipo de aseguramiento al sistema de salud.
Cumplimiento y persistencia autoinformados entre subgrupos
| Tasa de cumplimientoMedia (DE) | Continuidad en mesesMedia (DE) | |||
|---|---|---|---|---|
| Sexo | ||||
| Mujer (n=442) | 70,1 (21,8) | p=0,926 | 18,2 (12,2) | p=0,402 |
| Hombre (n=463) | 71,4 (21,9) | 17,8 (11,7) | ||
| Grupo de edad | ||||
| <30 años (n=11) | 63,3 (21,6) | p=0,689 | 23,2 (12,7) | p=0,784 |
| 30-50 años (n=71) | 70,0 (20,8) | 15,6 (11,3) | ||
| 50-70 años (n=496) | 71,3 (22,4) | 17,3 (11,7) | ||
| >70 años (n=328) | 70,2 (21,2) | 19,5 (12,3) | ||
| Región | ||||
| Antioquia (n=156) | 77,3 (20,6) | p=0,05 | 16,6 (11,5) | p=0,820 |
| Centro (n=271) | 71,3 (23,5) | 19,7 (12,3) | ||
| Costa (n=226) | 65,4 (20,0)* | 16,9 (12,1) | ||
| Eje Cafetero (n=81) | 71,2 (22,7) | 16,2 (11,7) | ||
| Occidente (n=123) | 71,0 (19,4) | 18,2 (11,0) | ||
| Santanderes (n=49) | 69,2 (23,2) | 19,5 (12,8) | ||
| Tipo de aseguramiento | ||||
| Contributivo (n=803) | 71,9 (21,2) | p=0,00 | 18,0 (12,0) | p=0,973 |
| Subsidiado (n=60) | 55,5 (24,2)* | 18,3 (12,3) | ||
| Régimen especial (n=16) | 64,8 (21,4) | 17,5 (11,6) | ||
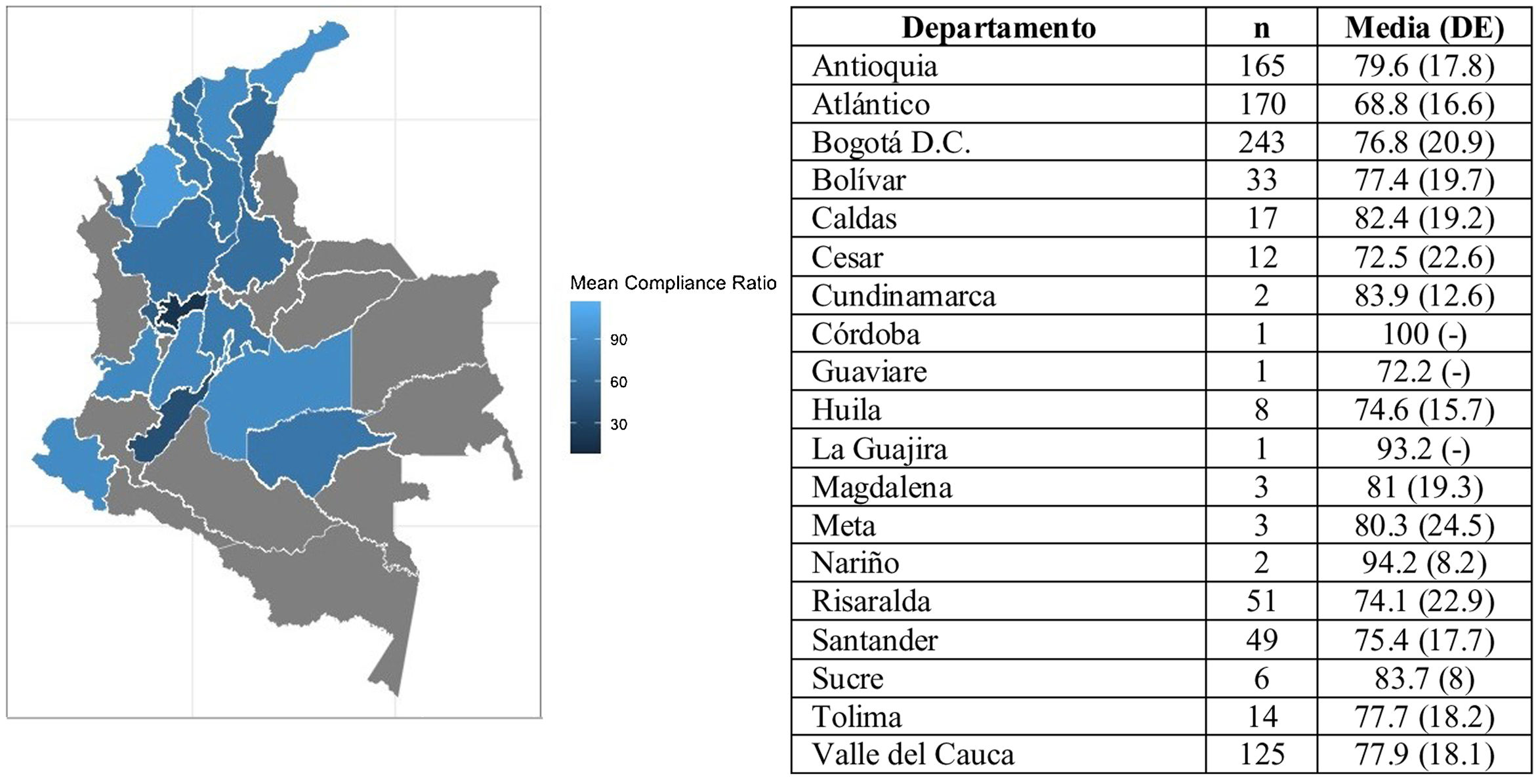
Los resultados mostraron que entre los subgrupos por sexo y por edad no hubo diferencias estadísticamente significativas con relación al cumplimiento. Por el contrario, para la distribución por regiones, se identificó que la tasa de cumplimiento de los pacientes de la Costa fue el 11,8% menor que la tasa reportada por los pacientes de Antioquia y el 5,9% menor que la tasa reportada por los pacientes del Centro. La figura 2 presenta la tasa media de cumplimiento según los departamentos de Colombia. La mayoría de los pacientes del PSP se encuentran localizados en los departamentos de Antioquia, Atlántico y Bogotá D.C., en donde la tasa de cumplimiento se reportó entre el 68,8% y el 79,6%. Otros departamentos, como Risaralda, Santander y Bolívar, en donde el número de pacientes es menor, informaron tasas de cumplimento superiores al 70%.
Por último, en cuanto al tipo de seguro, se identificó una diferencia estadísticamente significativa en la tasa de cumplimiento entre los pacientes en el régimen contributivo y los del régimen subsidiado, este último con una tasa de cumplimiento 16,4% menor, población que corresponde únicamente al 7,3% de la muestra.
En cuanto a la continuidad, en ninguno de los subgrupos se identificó una diferencia estadísticamente significativa en el tiempo desde el inicio del tratamiento hasta su interrupción.
Razones para la interrupción del tratamientoLa tabla 4 presenta las razones de la interrupción temporal y completa del tratamiento. Entre los 906 pacientes con datos de cumplimiento, el 47,1% de los participantes (n=427) informaron la suspensión temporal del tratamiento en algún momento del período de seguimiento (2017-2021). Entre estos, el 1,6% (n=7) se asoció con decisiones médicas y el 47,7% (n=204) se asoció con problemas de acceso. Por otro lado, el 28,3% de los participantes (n=257) informaron haber abandonado el tratamiento en el período de seguimiento. Entre estos, el 65% (n=167) de las interrupciones se debieron a decisiones médicas, a pesar ser un tratamiento crónico, mientras que el 1% (n=3) se relacionaron con problemas de acceso.
Motivos para la interrupción del tratamiento
| Interrupción temporal | (n=427) |
| Pendiente de definición de conducta médica* | 222 (52,0) |
| Problemas administrativos‡ (operador logístico) | 125 (29,3) |
| Problemas administrativos‡ (proveedor de atención médica) | 105 (24,6) |
| Paciente no pudo ser contactado | 82 (19,2) |
| El paciente rechaza la medicación | 43 (10,1) |
| Decisión del paciente - COVID-19 | 26 (6,1) |
| Decisión médica - COVID-19 | 7 (1,6) |
| Interrupción completa | (n=257) |
| Decisión médica | 154 (59,9) |
| Decisión del paciente | 59 (23,0) |
| Cambio de tratamiento | 13 (5,1) |
| Paciente no pudo ser contactado | 13 (5,1) |
| El paciente rechaza la medicación | 9 (3,5) |
| Evento adverso | 5 (1,9) |
| Fórmulas fallidas | 4 (1,6) |
| Problemas administrativos (proveedor de atención médica) | 3 (1,2) |
Los pacientes pueden reportar múltiples razones para la interrupción; por lo tanto, la suma de razones puede ser superior al 100%.
La tabla suplementaria 2 del anexo presenta los motivos para la interrupción temporal y completa del tratamiento según el nivel de cumplimiento terapéutico de los pacientes (cumplimiento <80% o ≥80%). El análisis estratificado de los motivos de interrupción mostró diferencias particularmente en los pacientes con una adecuada tasa de cumplimiento terapéutico (≥80%), en quienes la interrupción temporal estuvo menos asociada a la decisión médica (31,9%) y más asociada con la pérdida temporal de contacto (28,7%), sin que esta afectara tener un cumplimiento mayor al 80%.
Desenlaces de seguridadLos eventos adversos se definieron como «cualquier aparición inesperada y perjudicial en un paciente al que se le administró un producto farmacéutico que no tiene necesariamente una relación causal con el tratamiento»12. La clasificación de los eventos adversos se realizó siguiendo los Criterios terminológicos comunes para eventos adversos (Common Terminology Criteria for Adverse Events v5.0). Un total de 871 pacientes (93,7%) informaron la aparición de al menos un evento adverso durante el período de seguimiento.
La tabla suplementaria 3 del anexo presenta los 10eventos adversos reportados con mayor frecuencia, que ocurrieron en al menos el 3% de la población analizada. El informe de los eventos adversos no fue exclusivo de los eventos emergentes del tratamiento, por lo cual no se señala una relación causal entre el tratamiento con evolocumab y la ocurrencia de estos eventos, solo se registran los eventos reportados por los pacientes durante el período de seguimiento. La presencia de covid-19 (7,6%), cefalea (7,5%) y mareos (6,9%) fueron los eventos adversos informados con mayor frecuencia.
Los eventos adversos graves se definieron como cualquier experiencia indeseable asociada al uso de un producto médico en un paciente que pudiera provocar la muerte, una situación de riesgo vital, una hospitalización (inicial o prolongada), discapacidad, daño permanente, anomalía o discapacidad congénita16. La tabla suplementaria 3 del anexo también presenta los 10eventos adversos graves informados con mayor frecuencia. En total, 313 pacientes informaron al menos un evento adverso grave [33.6%). El reporte de eventos adversos graves tampoco fue exclusivo de los relacionados con el tratamiento. El evento adverso grave notificado con mayor frecuencia fue covid-19 [4.8%); otros eventos adversos graves informados frecuentemente fueron infarto de miocardio (2,1%) y angina inestable (1,4%). Tres fueron hospitalizados (0,3%) y 5pacientes murieron (0,5%) durante el estudio; el motivo de muerte no fue reportado por los familiares de los pacientes.
DiscusiónEl tratamiento continuo para la dislipidemia es esencial para prevenir la ECV; sin embargo, a pesar de la eficacia comprobada de las terapias hipolipidemiantes para reducir el riesgo cardiovascular, la baja adherencia al tratamiento compromete su beneficio17. La investigación sobre la adherencia a la terapia preventiva para las ECV ha demostrado que aproximadamente el 50% de los pacientes tienen una baja adherencia a la medicación prescrita7.
La baja adherencia al tratamiento hipolipidemiante se refleja sobre todo en escenarios de la vida real, asociados con un mayor riesgo de hospitalizaciones y mortalidad, en particular, en pacientes de alto riesgo17. Investigaciones que han comparado desenlaces clínicos según el nivel de adherencia han encontrado peores resultados clínicos en pacientes con baja adherencia al tratamiento. Mazhar et al., en un estudio observacional con 20.490 pacientes con antecedente de infarto de miocardio o tratados mediante una revascularización coronaria, encontraron que los pacientes con menor adherencia al tratamiento hipolipidemiante presentaban un mayor riesgo de eventos cardiacos mayores (HR: 0,91; IC 95%: 0,89-0,94)10. Asimismo, el impacto de la no adherencia en el cumplimiento de metas terapéuticas ha sido reportado: Guglielmi et al. encontraron en un análisis retrospectivo de 18.423 pacientes con riesgo cardiovascular muy alto, recién tratados con estatinas, ezetimiba o su combinación, que una alta adherencia aumentaba la posibilidad de alcanzar el objetivo terapéutico de LDL-C más de 2veces a 6 meses de seguimiento (OR: 2,74; IC 95%: 2,27-3,31)9.
La superioridad de los inhibidores de PCSK9 relacionada con la disponibilidad de dispositivos fáciles de usar y efectivos para la autoadministración se ha asociado con mejoras en la adherencia a la terapia hipolipidemiante17. De hecho, los estudios sobre los mecanismos de autoadministración de evolocumab en el hogar han demostrado que es seguro y efectivo usarlo con la capacitación e instrucciones adecuadas de un proveedor de atención médica: se ha logrado una autoadministración exitosa de evolocumab en el entorno de uso doméstico en aproximadamente el 95% de los intentos18.
En este estudio de la vida real, que incluyó a más de 900 pacientes tratados con evolocumab en Colombia pertenecientes a un PSP, se demostró que el cumplimiento del tratamiento fue superior al 70% en tiempos de pandemia. Asimismo, se encontró que el 87,8% se mantuvo activo en el tratamiento durante el período de seguimiento a pesar de los períodos de confinamiento. Estos resultados son consistentes con estudios en escenarios de la vida real, que muestran una alta adherencia al tratamiento con inhibidores de PCSK9, particularmente con evolocumab, con tasas de cumplimiento de hasta el 79%19, o incluso persistencias acumuladas mayores, como es el caso del estudio SAFEHEART realizado en España con pacientes tratados con inhibidores PCSK9 entre 2016 y 2021 y en el que se encontró una persistencia acumulada a 5 años del 96,1%20.
En contraste, el estudio Zerbini realizado también en Colombia con 114 pacientes que recibieron evolocumab para el tratamiento de la hipercolesterolemia reportó una tasas de persistencia del 72%21, lo que indica que la participación en el programa del PSP puede favorecer la persistencia. Sin embargo, para confirmar dicha afirmación se requeriría un estudio comparativo entre los pacientes incluidos y no incluidos en el PSP.
A pesar de identificar una tasa de cumplimiento mayor al 70% y una persistencia del 87,8%, los resultados de adherencia del presente estudio son menores a los señalados en otros países, incluyendo España20, lo cual podría estar relacionado con nuestros hallazgos sobre la existencia de barreras locales que afectan la adherencia al tratamiento.
Por un lado, entre los pacientes que interrumpieron permanentemente el tratamiento, el 65% de los casos se relacionaron con decisiones médicas en una terapia que requiere de continuidad para el logro de los beneficios en términos de reducción del riesgo, a pesar de que evolocumab ha demostrado de forma consistente su beneficio clínico en la reducción del LDL-C con reducciones del 74,1% en comparación con placebo a largo plazo en seguimientos de hasta de 8,4 años22, o en entornos de la vida real, con reducciones del 57,6% dentro de los primeros 3meses de tratamiento23. Como hallazgo del presente trabajo se evidencia la oportunidad de realizar acciones de educación médica dirigidas a concientizar sobre la importancia en la continuidad de terapias crónicas, como en el caso del uso de evolocumab en pacientes de alto y muy alto riesgo cardiovascular: el impacto de estas puede servir como un proyecto futuro para evaluar su efecto.
En cuanto a las interrupciones temporales, el presente estudio mostró que casi la mitad de los pacientes reportaron la suspensión temporal del tratamiento en algún momento del período de seguimiento, con un 47,7% por problemas de acceso. Los problemas administrativos han sido reportados en la literatura como una de las principales barreras en el tratamiento con evolocumab, debido a las dificultades para obtener el medicamento, sobre todo debido a problemas de cobertura17.
Los motivos identificados que limitan la persistencia del tratamiento son consistentes con otros estudios realizados en Colombia, en los que los pacientes tratados por hipertensión han reportado razones administrativas (como el tipo de afiliación en salud) como factores relacionados con la baja adherencia al tratamiento13.
El sistema de salud colombiano es un sistema solidario, el cual se encuentra compuesto por 2regímenes: el contributivo y el subsidiado. Los ciudadanos que se encuentran en capacidad económica, es decir, los empleados o trabajadores independientes, deben realizar aportes obligatorios al sistema de salud, lo que permite su financiación. Los ciudadanos que no tienen los medios económicos para realizar aportes mensuales son cubiertos por el aporte que realizan los afiliados del régimen contributivo y por aportes del Estado. Adicionalmente, las fuerzas militares, la policía nacional y los docentes, entre otros, pertenecen a un régimen especial.
En nuestro estudio, los pacientes afiliados el régimen subsidiado mostraron un cumplimiento el 16,4% menor que los pacientes en el régimen contributivo. Históricamente, el valor que el Estado provee a las entidades administradoras del riesgo en salud en Colombia es menor para la población en el régimen subsidiado que en el régimen contributivo. Si bien este valor se ha venido igualando en los últimos años, dicha inequidad en los recursos durante el período de análisis puede explicar parcialmente la menor adherencia, ya que la financiación diferencial puede tener un impacto en el acceso oportuno a los servicios de salud. En este punto, trabajos locales previos han analizado los motivos por los cuales la pertenencia a un régimen en salud en Colombia puede impactar los desenlaces en salud y han encontrado que el aseguramiento del régimen subsidiado presenta mayores barreras de acceso, incluyendo una atención diferencial (barrera organizacional), mayor tiempo de espera para la asignación de citas de medicina general y especializada, y una menor utilización de los servicios preventivos24.
Además, es importante mencionar que, durante el presente estudio, la dispensación de evolocumab requería una autorización adicional que debía ser solicitada por el médico (MIPRES), lo que podía afectar a la continuidad del tratamiento, factor que pudo impactar la adherencia de toda la población estudiada, con independencia del régimen de afiliación. Actualmente la dispensación de evolocumab ya no requiere la autorización por el sistema MIPRES, lo cual podría mejorar el tiempo de oportunidad de tratamiento. Asimismo, Colombia cuenta con un proceso de regulación de precios de medicamentos, en el cual se encuentra evolocumab, lo que permite garantizar su acceso en todas las regiones del país25.
Los problemas de acceso requieren una estrategia de concientización para reducir las barreras que podrían influir en el beneficio clínico del uso de evolocumab, las cuales deben ser equitativas con independencia del tipo de seguro del paciente o los procesos de autorización. Asimismo, es necesario reconsiderar el alto número de interrupciones debidas a decisiones médicas, a pesar de la evidencia científica que respalda el beneficio del evolocumab para prevenir ECV entre pacientes de alto y muy alto riesgo.
Un subgrupo adicional que mostró un bajo nivel de adherencia fue el de los pacientes provenientes de la región de la Costa en comparación con otras zonas del país. En contraste, no se identificaron diferencias estadísticamente significativas en el cumplimiento ni en la persistencia entre los diferentes grupos de edad. Una posible explicación tiene que ver con la falta de médicos y médicos especialistas en las zonas rurales del país, lo cual pudo impactar en la definición de conductas médicas necesarias para la continuidad o suspensión del tratamiento26. Se requieren más investigaciones para explorar lo que podría explicar los resultados por subgrupos encontrados en el análisis.
Adicionalmente, una posible variable relacionada con los problemas administrativos para recibir el medicamento pudo ser la crisis sanitaria generada por la pandemia de la covid-19, que afectó de forma drástica a la atención primaria de salud y a los servicios de farmacia durante el período de análisis del presente estudio. En particular en las enfermedades crónicas, la evidencia indica que la crisis por covid-19 se reflejó en el cierre de servicios, la falta de seguimientos o los cambios de comportamiento que impidieron el reclamo de medicamentos, lo que podría generar una disminución en la adherencia a los tratamientos crónicos debido a factores no relacionados con la medicación27,28.
En cuanto a los resultados de seguridad, los eventos adversos informados con mayor frecuencia (>3%) fueron consistentes con el perfil de seguridad informado de evolocumab29, con eventos como influenza, cefalea y mareos entre los más frecuentes. Sin embargo, las tasas fueron moderadamente diferentes en nuestro estudio, el cual mostró una mayor frecuencia de cefalea (7,5%) y mareos (6,9%) en comparación con el informe de la Food and Drug Administration de evolocumab (4,0 y 3,7%). Los resultados de seguridad son consistentes con el estudio clínico FOURIER-OLE, que reportó un perfil de seguridad favorable para evolocumab, con reducciones de hasta el 20% en el riesgo de eventos cardiovasculares mayores en comparación con placebo30. Sin embargo, es importante mencionar que los datos de eventos adversos informados en la base de datos PSP no corresponden necesariamente con los relacionados con el tratamiento, por lo cual, situaciones como la covid-19 pudieron haber exacerbado la frecuencia de notificación de algunos síntomas.
Este es un estudio observacional sobre adherencia que utiliza datos del mundo real. Los estudios del mundo real tienen limitaciones debido a su diseño y metodología. Además, teniendo en cuenta que la adherencia al tratamiento durante el período de seguimiento depende de forma mayoritaria de variables no controladas en los estudios observacionales (por ejemplo, cambios en el plan de tratamiento), la interrupción temporal o permanente del tratamiento se vio fuertemente afectada por las decisiones del médico tratante.
Otra limitación sobre los resultados de cumplimiento y la continuidad se relaciona con el autoinforme de estas variables, ya que son mediciones subjetivas de adherencia que se basan en la memoria del paciente o su cuidador para recordar el número de dosis tomadas, lo que puede llevar a posibles errores en la estimación de los resultados. Sin embargo, dado que el esquema de aplicación de evolocumab es mensual o cada 2semanas y la frecuencia del seguimiento fue mensual, se considera que el posible impacto del uso de informes subjetivos sobre los resultados de interés fue mínimo.
Por último, este estudio no evaluó los resultados de efectividad, como la reducción de LDL-C. Por lo tanto, no es posible relacionar el efecto de la adherencia al tratamiento con su impacto clínico. Los futuros estudios de evidencia del mundo real requerirán simultáneamente evaluar ambos tipos de resultados para concluir su asociación en entornos de la vida real.
El presente estudio proporciona información sobre los patrones de tratamiento y la adherencia a evolocumab para tratar la hiperlipidemia en Colombia, que es consistente con estudios del mundo real de evolocumab realizados en otros países. En la práctica clínica colombiana, la adherencia a evolocumab aumenta con mayor permanencia en el PSP, a pesar de la alta frecuencia de problemas para acceder a la medicación, un hallazgo crítico considerando que se trata de un tratamiento crónico.
ConclusiónA pesar del perfil de alta eficacia y seguridad de la terapia con evolocumab, el PSP permite conocer aspectos relacionados con los procesos de dispensación, formulación y cumplimiento del tratamiento con evolocumab y revela barreras locales que limitan la continuidad de la terapia en Colombia y que, por lo tanto, reducen los beneficios clínicos potenciales en pacientes con un perfil de riesgo cardiovascular alto o muy alto con dislipidemia.
La adherencia general encontrada en este estudio (superior al 70%) es similar a los hallazgos informados en otros estudios de la vida real con iPCSK9. Sin embargo, las causas del bajo cumplimiento en ciertos pacientes son diferentes entre las que destaca el elevado número de razones administrativas y médicas para la suspensión o abandono del tratamiento con evolocumab.
Las tasas de cumplimiento y continuidad fueron mayores en pacientes con un mayor tiempo de permanencia en el PSP de evolocumab, lo que indica la efectividad del programa para mejorar la adherencia al tratamiento.
FinanciaciónEl presente trabajo ha sido financiado por Amgen Biotecnológica SAS.
Conflicto de interesesEl autor Ángel Alberto García-Peña no declara tener conflicto de intereses. Los autores Mariana Pineda-Posada, Carol Páez-Canro, César Cruz declaran ser parte del equipo médico de Amgen Biotecnológica SAS y que las actividades realizadas en el estudio están incluidas en su contrato laboral. Daniel Samacá-Samacá es consultor de IQVIA y las actividades de consultoría metodológica, desarrollo de análisis estadísticos y redacción médica están incluidas en sus funciones laborales.
Queremos agradecer muy especialmente al equipo del PSP y de farmacovigilancia de Amgen (Colombia) por su continuo apoyo para lograr sacar adelante este estudio.