La importante morbilidad y mortalidad cardiovascular que va a generar, implicará unos costes socioeconómicos, que deben ser suficientemente valorados para minimizar sus efectos. La atención primaria juega un papel fundamental en el control de las enfermedades cardiovasculares y sus complicaciones.
Para facilitar la evaluación clínica y seguimiento del paciente diabético tipo 2, se describe un método clínico como parte de una metodología que consiste en:
1.o Realizar unas preguntas respecto al proceso a evaluar.
2.o Seguir unos pasos (uno por pregunta) que conducen a obtener unas respuestas. El paso indica lo que hay que hacer para obtener la respuesta, si no entendemos lo indicado, nos vemos obligados a buscar la información necesaria para proseguir la evaluación clínica.
3.o Las respuestas se obtienen siguiendo, de forma correlativa, los pasos descritos en la metodología. Sirven para definir el perfil clínico del paciente y prescribir su tratamiento.
4.o Finalmente, con los datos obtenidos se elabora un informe clínico para el paciente, al que explicamos su significado y lo que implica para su estado de salud.
The prevalence of diabetes in the next few decades has been attained sooner than expected. The increase foreseen in the next few years will turn this disease into the cardiovascular epidemic of the xxi century. The major cardiovascular morbidity and mortality generated will lead to socioeconomic costs that should be thoroughly evaluated to minimize their effects. Primary care plays an essential role in controlling cardiovascular diseases and their complications.
To aid the clinical evaluation and follow-up of patients with type 2 diabetes, we describe some clinical steps that form part of a methodology consisting of the following:
- 1.
Certain questions are asked on the process to be evaluated.
- 2.
Certain steps (one per question) are followed that allow responses to be obtained. The step indicates what has to be done to obtain the response. If we fail to understand the response, we must search for the information required to continue the clinical evaluation.
- 3.
The responses are obtained by correlatively following the steps described in the methodology and serve to define the patient's clinical profile and prescribe treatment.
- 4.
Finally, a clinical report for the patient is written with the data obtained. The patient is then given an explanation of the meaning of the report and its implications for his or her health status.
La estimación para la prevalencia de la diabetes en las próximas décadas ha sido alcanzada antes de lo previsto, por lo que el incremento esperado en los próximos años la convierte en la epidemia cardiovascular del siglo xxi1. La aceleración del proceso arteriosclerótico en el paciente diabético es un hecho constatado y probado, que ha llevado a establecer, desde el punto de vista de riesgo cardiovascular, la equivalencia entre ser diabético y la prevención secundaria de un evento coronario2. La evaluación y control de los factores de riesgo cardiovascular, por parte de médicos y enfermeros de atención primaria, es una prioridad para optimizar los recursos sanitarios utilizados en estos pacientes. Esto puede ser conseguido mejorando la calidad asistencial, al definir un perfil clínico del paciente en base a:
1.o Sus factores de riesgo cardiovascular.
2.o El tipo de prevención a realizar (primaria o secundaria).
3.o El grado de control metabólico.
4.o Las medidas terapéuticas, según la afectación orgánica y sistémica.
Los médicos de atención primaria, en general, no disponen del tiempo necesario que requiere el estudio y evaluación de la enfermedad crónica, y ello podría explicar la dificultad para seguir las guías clínicas.
MetodologíaEsta metodología es una herramienta de trabajo con la que diagnosticamos, clasificamos, valoramos el daño orgánico y/o sistémico, y finalmente prescribimos un tratamiento individualizado (anexo 3).
Sigue un método que consiste en: «hacer cinco preguntas referentes a la diabetes mellitus, seguir cinco pasos consecutivamente (uno por pregunta) y obtener cinco respuestas, que sirven para definir el perfil clínico del paciente y prescribir su tratamiento».
Las preguntas son:
1.a¿Corresponde la hiperglucemia a una diabetes mellitus?
2.a¿Qué tipo de diabetes tiene el paciente?
3.a¿Cuál es el daño orgánico y sistémico?
4.a¿Qué pruebas diagnósticas, propias de atención primaria, utilizamos para valorar el daño?
5.a¿Cuál es el tratamiento óptimo para cada paciente?
Cada pregunta conlleva el paso que conduce a obtener la respuesta. Así, el primer paso lleva a confirmar la hiperglucemia. El segundo a clasificarla. El tercero a evaluar las repercusiones clínicas del daño orgánico y/o sistémico. El cuarto a confirmar, con pruebas complementarias, el daño de órganos y sistemas. El quinto a definir el perfil de riesgo cardiovascular del paciente, y prescribir el tratamiento según este.
Primera pregunta: ¿Corresponde la hiperglucemia a una diabetes mellitus?La glucemia elevada en una persona asintomática debe ser verificada con otro análisis. Si persiste, comprobamos si cumple alguno de los criterios diagnósticos de diabetes3,4:
- •
Si el paciente presenta síntomas típicos de diabetes (poliuria, polidipsia, polifagia, pérdida de peso, etc.), que se acompañan de una hiperglucemia (≥11,1mmol/200mg/dl).
- •
Glucemia en ayunas de 12h (sangre venosa) ≥7,0mmol/126mg/dl, al menos en dos ocasiones diferentes.
- •
Glucemia en ayunas ≥11,1mmol/≥200mg/dl.
- •
Si con el test de la sobrecarga oral de glucosa se obtienen cifras de glucemia ≥11,1mmol/≥200mg/dl, a las dos horas.
Si los niveles de glucosa en sangre están entre 6,11 y 6,94mmol (110–125mg/dl), se solicita el «test de la sobrecarga oral de glucosa». Se mantiene al paciente, al menos tres días antes, con su dieta y ejercicio habitual. El test debe ser precedido (entre 8 y 14h) por un ayuno previo a la extracción de sangre, durante las cuales solo beberá agua. El día de la prueba bebe 75g de glucosa en 300cc de agua en 3–5min. A las dos horas, se realiza la extracción de sangre y se interpreta el resultado como:
- •
Glucemia alterada en ayunas, si los niveles de glucosa en sangre son menores de 7,8mmol (140mg/dl) a las dos horas posteriores al test.
- •
Tolerancia alterada a la glucosa, si los niveles de glucosa en sangre se encuentran entre 7,80 y 11,06mmol (140–199mg/dl) a las dos horas posteriores al test.
- •
Diabetes, si los niveles de glucosa en sangre son iguales o mayores de 11,1mmol (200mg/dl).
Un comité de expertos de la ADA, IDF y EASD ha establecido la hemoglobina glucosilada (HbA1c), que mide la glicemia promedio del paciente en los últimos 2–3 meses, como prueba diagnóstica de diabetes mellitus, si es ≥6,5%5.
Aquí concluye el primer paso y obtenemos la primera respuesta.
Segunda pregunta: ¿Qué tipo de diabetes es?El segundo paso nos lleva a clasificar la diabetes, para ello se utiliza la clasificación de la ADA de 1997/OMS 1999)3,4:
- •
Diabetes tipo 1.
- •
Diabetes tipo 2.
- •
Diabetes gestacional.
- •
Otro tipo de diabetes.
La glucemia basal alterada y la tolerancia alterada a la glucosa se consideran estados prediabéticos6.
Clasificando al paciente concluimos el segundo paso y obtenemos la segunda respuesta.
Estos pasos corresponden a funciones del facultativo/a.
Tercera pregunta: ¿Cuál es el daño orgánico y sistémico en el momento de diagnosticar la diabetes mellitus?Cuando el paciente viene a la consulta por primera vez, evaluamos el daño orgánico y sistémico que la diabetes ha provocado. El tercer paso indica como realizar la evaluación clínica, utilizando una hoja en la que registramos los siguientes datos.
Examen físico realizado por el enfermero/aSe registra la fecha de apertura de la historia clínica, edad, sexo y profesión del paciente.
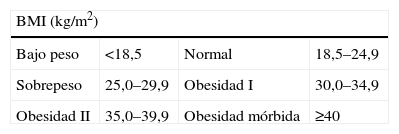
A/Peso y altura para calcular el IMC (índice de masa corporal)El índice se calcula con la siguiente fórmula: IMC=peso÷altura2.
Sus resultados indican7:
El enfermero/a explica al paciente lo que implica este índice para su salud, después le mide la cintura abdominal y registra los resultados (según utilice los criterios de ATP III o IDF)8,9:
- •
ATP III (cintura abdominal >102cm en hombres/>88cm en mujeres).
- •
IDF (cintura abdominal > 94cm en hombres/>80cm en mujeres).
Hay que considerar dos hechos importantes:
1.o ¿Tenemos en la consulta el manguito apropiado al perímetro del brazo?Si no es así, obtendremos lecturas erróneas de presión arterial.
Hay varios tamaños de manguitos disponibles10:
2.o ¿Está correctamente calibrado el esfigmomanómetro o el dispositivo electrónico?Inicialmente, la presión arterial es medida en ambos brazos para comprobar si las lecturas son similares. Asimismo, la presión se mide con el paciente en decúbito y de pie para detectar hipotensión ortostática. El enfermero/a toma el pulso radial al paciente, y si la frecuencia es mayor de 100l/m o el pulso no es rítmico, realiza interconsulta con el médico ese mismo día.
C/Registro de los factores de riesgo cardiovascular del paciente y familiares1.o Antecedentes familiares (primer grado) de diabetes, hipertensión arterial, dislipemia, cardiopatía isquémica y accidente cerebrovascular.
2.o Antecedentes personales de enfermedad coronaria, accidente cerebrovascular y enfermedad arterial periférica, que determinan el tipo de prevención a realizar (primaria/secundaria).
Para establecer las medidas higiénico-dietéticas, es importante preguntar al paciente:
1.o ¿Qué alimentos le gustan?
2.o ¿Qué clase de ejercicio hace?
3.o ¿Cuáles son sus hábitos tóxicos respecto a tabaco y alcohol?
La hipoglucemia se define como un nivel de glucosa en sangre por debajo de 2,78mmol/50mg/dl. Los pacientes que mantienen de forma crónica niveles de glucemia elevados, si presentan descensos acusados de la glucemia, pueden manifestar síntomas hipoglucémicos con niveles superiores a los considerados como hipoglucémicos (2,78mmol/50mg/dl)11.
El enfermero/a está entrenado en detectar signos y síntomas de hipoglucemia como: sudoración, taquicardia, temblor, hambre, ansiedad, dolor de cabeza, alteraciones visuales, irritabilidad, sincope, comportamiento anormal, confusión etc12. Debe enseñar al paciente y a las personas que convivan con él, a sospechar signos y síntomas hipoglucémicos y saber actuar en estas situaciones.
El enfermero/a consulta siempre con el facultativo, en el mismo día:
- •
Si presenta clínica sospechosa de hipoglucemia.
- •
Si la glucosa en sangre es mayor o igual a 300mg/dl.
- •
Si en el análisis de orina presenta cetonuria, glucosuria y/o proteinuria.
- •
Si la frecuencia cardiaca es mayor de 100l/m y/o el pulso no es rítmico.
- •
Si la cifra de presión arterial es mayor de 160/100mmHg.
Hay que observar el aspecto de la piel en los miembros inferiores (pies), registrando las alteraciones detectadas.
¿Cuál es la temperatura de los pies? ¿Están fríos o calientes? ¿Qué color tiene la piel? ¿Existe alguna herida en los pies?
Pequeñas heridas en los pies, no percibidas por el paciente, indican una neuropatía.
Si el paciente se administra insulina: ¿Qué aspecto tiene la piel donde la inyecta? ¿Se inyecta siempre en la misma área? La inyección de insulina no debe administrarse siempre en la misma área, ya que puede producir áreas de lipoatrofia o lipohipertrofia que interfieren la absorción13.
G/Petición de pruebas diagnósticasSon siempre solicitadas por protocolo y los resultados se recogen en la consulta del médico:
1.o Electrocardiograma.
2.o Análisis de sangre y orina.
La medición de la glucemia capilar pre o posprandial y la tira reactiva de orina, son funciones de enfermería.
H/Educación para la saludUna de las funciones más importantes de la enfermería es la educación sanitaria del paciente. Hay que tratar de cambiar sus hábitos no saludables. No debemos ignorar, que solemos «comer lo que nos gusta, que en muchos casos no es lo más saludable», por lo que es importante saber el tipo de comida que le gusta al paciente. El cambio será de forma progresiva y siempre pactado con el paciente, de lo contrario, es poco probable modificar sus hábitos. Si el paciente fuma, hay que hacerle comprender lo importante que es abandonar ese hábito. Solo se recomendará una ingesta moderada de alcohol (un vaso pequeño de vino tinto con las comidas), si es posible y lo solicita el paciente14.
El equipo para la educación sanitaria está integrado por:
1.o El medico/a como responsable de instaurar el tratamiento farmacológico y las medidas higiénico-dietéticas.
2.o El enfermero/a como responsable de controlar el grado de cumplimiento del tratamiento farmacológico y el seguimiento de las medidas higiénico-dietéticas. Asimismo, debe enseñar al paciente y a las personas que convivan con él, a como actuar ante una hipoglucemia, en este sentido, podría ser conveniente que el paciente tuviera en el domicilio una ampolla de glucagón.
Estos datos corresponden a la evaluación del daño en órganos y sistemas, en el momento que diagnosticamos al paciente como diabético. Se examina de forma sistemática los siguientes órganos y sistemas: sistema nervioso/corazón/vasos periféricos/ojos/riñones/piel/miembros inferiores (pies).
La exploración completa se realiza en varias consultas, por lo que son los signos y síntomas que presenta el paciente, los que determinarán el orden de la exploración, así si se queja de dificultad visual, los ojos serán los primeros órganos explorados.
A/Sistema nerviosoEl examen va dirigido a detectar complicaciones de la neuropatía diabética15, que puede manifestarse como:
1.o Neuropatía sensitiva que causa parestesias, hiperestesias, dolor, anestesia etc., en partes dístales al cerebro y médula espinal.
2.o Neuropatía motora que causa debilidad, amiotrofia, parálisis de los pares craneales (iii, iv, vi, v etc.).
3.o Neuropatía autonómica que puede manifestarse como:
- •
Alteraciones en la pupila con reacción lenta a la luz y midriáticos. Puede indicar un signo precoz de neuropatía autonómica.
- •
Hipotensión ortostática. Es una caída de más de 30mmHg en la presión sistólica o 15mmHg en la diastólica a los dos minutos de ponerse de pie, y no se acompaña de taquicardia compensadora.
- •
Alteraciones motoras en el tracto genitourinario: vejiga neurógena (caracterizada por la pérdida de sensación de llenado vesical), disfunción eréctil, eyaculación retrógrada.
- •
Alteraciones motoras en el tracto gastrointestinal: molestias en el esófago (disfagia, pirosis, etc.), plenitud prematura posprandial, estreñimiento, diarrea nocturna.
- •
Hipoglucemia inadvertida. Son pacientes que no advierten los síntomas y signos, por tener alterada la respuesta a la hipoglucemia de las hormonas contrareguladoras (adrenalina, GH, glugagón y cortisol).
- •
Inestabilidad vasomotora. Se manifiesta en forma de cambios en la temperatura cutánea (excesiva sudoración en la cara y parte superior del cuerpo con anhidrosis distal), taquicardia en reposo, apnea del sueño.
- •
La cardiopatía isquémica es frecuente en los diabéticos, por lo que debemos preguntar al paciente sobre síntomas que sugieran enfermedad coronaria16. Hay que mantener un alto índice de sospecha de isquemia silente, sobre todo si coexiste una neuropatía autonómica17,18.
En la auscultación se busca: la presencia de soplos, alteraciones de los ruidos y ritmo cardíaco.
C/Vasos periféricosLa arteriosclerosis en los vasos periféricos se manifiesta como arteriopatía periférica, muy frecuente en los pacientes diabéticos19, en forma de un cuadro de claudicación intermitente, dolor en las piernas en reposo o gangrena seca.
En la auscultación, buscamos soplos que indican estenosis vascular.
En la palpación, la simetría de pulsos.
Exploramos los siguientes pulsos: carotídeo/radial/cubital/femoral/poplíteo/tibial posterior y/o anterior (pedio).
D/OjosSe comprueba20:
- •
La simetría de las pupilas y su reacción a la luz.
- •
¿Existe una dilatación «perezosa» a los midriáticos?
- •
La agudeza visual.
- •
La movilidad de los pares craneales (iii, iv, vi).
Se ausculta el abdomen para detectar soplos, que pueden indicar la existencia de un aneurisma de la aorta abdominal21, así como una estenosis de la arteria renal.
Se palpa el abdomen en busca de masas.
F/PielDiversas lesiones pueden ser observadas: necrobiosis lipoidica, escleredema, piel cérea, dermopatía diabética, granuloma anular. Dermopatía por alteraciones lipídicas como xantelasmas y xantomas. Reacciones cutáneas a hipoglucemiantes orales e insulina. La inyección de insulina puede provocar áreas de lipoatrofia o lipohipertrofia. Son frecuentes las infecciones por hongos (cándida albicans), pudiendo debutar la diabetes como una candidiasis vaginal22.
G/Miembros inferiores y piesSe comprueba la sensibilidad, la temperatura (pies fríos/calientes) y la existencia de pequeñas heridas, que pueden ser no percibidas por el paciente afectado de neuropatía23,24.
Por último, corresponde al facultativo registrar los antecedentes personales de enfermedad cardiovascular y determinar el tipo de prevención a realizar (primaria o secundaria). Finalizada la exploración física, se pasa al 4.o paso para confirmar con pruebas diagnósticas del primer nivel asistencial, el daño orgánico y sistémico.
Cuarta pregunta: ¿Qué pruebas diagnósticas utilizamos para comprobar el daño orgánico y sistémico?A/Análisis de sangre y orina- •
Hemograma/Hb A1c (hemoglobina glucosilada)/glucosa/creatinina/urea/A. úrico/creatinina/aclaramiento de creatinina/sodio/potasio/colesterol total/Col-HDL/Col-LDL/triglicéridos/otros, si sospechamos diabetes secundaria.
- •
DRAS/microalbuminuria: Orina de 24h, si procede.
Con estas pruebas se puede comprobar el grado de control metabólico (la función renal, la función hepática, el perfil lipídico), y definir el objetivo a alcanzar en la reducción del colesterol LDL, según el perfil de riesgo cardiovascular del paciente25.
B/ElectrocardiogramaSe debe realizar un ECG anual. El trazo electrocardiográfico junto a los síntomas del paciente, verificará alteraciones electrocardiográficas de: Isquemia cardíaca/arritmias/hipertrofia ventricular izquierda/alteraciones hidroelectrolíticas (K/Ca).
El ECG también se utiliza para detectar una neuropatía autonómica cardiovascular26.
C/Fondo de ojo (oftalmoscopia/retinografía)La rentabilidad clínica de esta prueba se obtiene, si el médico de atención primaria es capaz de diferenciar un fondo de ojo normal del que no lo es. Ante la mínima duda diagnóstica, deriva al oftalmólogo, a quien corresponde determinar el grado de lesión.
Para realizar el examen de fondo de ojo con una visión aceptable, debemos dilatar las pupilas con drogas simpaticomiméticas como la tropicamida27. Antes de proceder a dilatar las pupilas, dos sencillas maniobras permiten sospechar una presión intraocular elevada, lo que contraindicaría la dilatación farmacológica. Primero se palpa el globo ocular para comprobar su dureza, y a continuación se ilumina con una linterna transversalmente la cámara anterior de la córnea para comprobar su profundidad. Un globo ocular duro y si hay dificultad para iluminar la cámara anterior, indica que estamos ante una cámara estrecha por presión intraocular aumentada (glaucoma) lo que contraindica la dilatación. Si dilatamos, es seguro disponer en la consulta de un colirio de pilocarpina.
En el fondo de ojo se examina:
1.o El borde papilar
Nitidez del borde y presencia de hemorragias.
Situación y aspecto de la excavación fisiológica.
Patologías que podemos detectar: glaucoma, hipertensión arterial, atrofia óptica.
2.o Las arterias y venas
Relación entre el tamaño de la vena y arteria, así como su trayecto en el parénquima retiniano.
Patologías que podemos detectar: hipertensión arterial, Diabetes.
3.o El parénquima retiniano
Hemorragias puntactas. Hemorragias preretiniana y/o vítrea.
Formación de neovasos y/o tejido fibroso.
Exudados duros/ blandos.
Con este sencillo aparato medimos el índice tobillo/brazo, también conocido como índice de YAO. Sirve para detectar enfermedad arterial periférica28. En condiciones normales, la presión arterial sistólica en los miembros inferiores es superior a la de los superiores. El índice se obtiene al dividir la presión sístólica del tobillo entre la presión sistólica del brazo. En condiciones normales, el cociente estará próximo a la unidad.
Hay que considerar que la calcificación arterial, puede alterar el índice.
E/Monofilamento 5.07/Diapasón 128HzCon estos instrumentos se comprueba la sensibilidad táctil y vibratoria29.
F/Pruebas de imagen. Radiología de tórax y ecografía abdominalEstas pruebas sirven para completar el estudio cardiovascular y renal.
1.o Radiología: se mide el tamaño de la aorta, el corazón y se observa si existen muescas costales.
2.o Ecografía: se mide el tamaño de los riñones, la aorta torácica y abdominal.
Con estas sencillas pruebas podemos comprobar el grado de daño orgánico y sistémico30,31.
Quinta pregunta: ¿Cuál es el óptimo tratamiento para cada paciente?Si hemos seguido cada uno de los pasos, habremos obtenido las respuestas para prescribir el tratamiento en base a:
A/El tipo de prevención a realizar (primaria o secundaria).
B/El daño orgánico y/o sistémico.
C/El grado de control metabólico.
E/Los factores de riesgo cardiovascular que presenta el paciente.
Esta última pregunta completa la metodología para la evaluación y seguimiento del paciente diabético tipo 2. Se basa en la práctica asistencial del médico de atención primaria, y como puede comprobarse es sencilla, fácil de utilizar y complementaria a las guías actuales.
Una consulta masificada no permite disponer del tiempo necesario que requiere la evaluación de una enfermedad crónica, esto podría explicar, en muchos casos, la dificultad que tienen los profesionales para seguir correctamente las guías de las enfermedades crónicas.
Esta metodología sigue un método, que aprendemos al seguir los pasos descritos para obtener las respuestas. En ella no encontramos las respuestas a nuestras dudas, si surgen, tendremos que buscar la solución en la diferente bibliografía, ello implica un aprendizaje.
Para implicar al paciente en su plan de salud cardiovascular, este recibe una información concisa, sencilla y comprensible, sobre los hallazgos de su examen físico que transcribimos en una hoja clínica, donde explicamos toda la información, asegurándonos que ha comprendido estos datos y que significan para su salud.
La hoja consta de los siguientes datos (anexo 1):
A/Perfil lipídico: colesterol total/colesterol HDL/colesterol LDL/triglicéridos.
B/Glucosa, hemoglobina glucosilada, ácido úrico
C/Presión arterial. Peso y altura. Índice de masa corporal. Cintura abdominal
D/Perfil de riesgo cardiovascular: bajo/moderado/alto/muy alto
Esta información es renovada en el tiempo, para que el paciente compruebe la evolución de su perfil clínico respecto a la enfermedad.
Asimismo, se ha elaborado una hoja asistencial de seguimiento (anexo 2).
1.a ¿Corresponde la hiperglucemia a una diabetes mellitus?
2.a ¿Que tipo de diabetes tiene el paciente?
3.a ¿Cuál es el daño orgánico y sistémico?
4.a ¿Que pruebas diagnósticas, propias de atención primaria, utilizamos para valorar el daño?
5.a ¿Cuál es el tratamiento óptimo para cada paciente?
1.o Establecer los criterios diagnósticos de diabetes
2.o Clasificar la diabetes
3.o Valorar el daño orgánico y sistémico por la exploración física del paciente
4.o Comprobar con pruebas diagnósticas el daño orgánico y sistémico
5.o Obtener un perfil clínico del paciente y su riesgo cardiovascular
Sirven para obtener información del paciente y elaborar un perfil clínico en base a:
1.o Tipo de prevención cardiovascular a realizar (primaria/secundaria)
2.o Factores de riesgo cardiovascular
3.o Perfil de riesgocardiovascular
4.o Grado de control metabólico
5.o Tratamiento según el perfil clínico