Las guías de práctica clínica (GPC) han contribuido a la difusión de la información científica que respalda la toma de decisiones en diferentes situaciones clínicas. Las GPC se han ido haciendo más necesarias, a medida que la información científica ha ido creciendo, a veces ofreciendo datos contradictorios, lo que dificulta que el clínico pueda tomar fácilmente la decisión más adecuada. En este contexto, las GPC resumen y simplifican la información científica disponible, poniéndola al alcance del médico que debe tomar las decisiones. La publicación de una GPC no quiere decir que se aplique en la práctica, y mucho menos que se adopte de forma rápida. De hecho, a pesar de la mejoría en la calidad de las GPC, se observa que no acaban de llevarse a la práctica en un gran número de casos, lo que evita que termine trasladándose a la práctica clínica información relevante, con el consiguiente impacto en la calidad de la asistencia. En este artículo revisaremos de forma breve las estrategias adoptadas para conseguir que las recomendaciones científicas recogidas en las GPC acaben trasladándose a los pacientes y, como consecuencia, consiguiendo una reducción en el impacto de las enfermedades cardiovasculares.
The clinical practice guidelines (CPG) have contributed to the dissemination of scientific information that supports decision-making in different clinical situations. CPGs have become more necessary as scientific information has grown, sometimes offering contradictory data, which makes it difficult for the clinician to easily make the most appropriate decision. In this context, the CPGs summarize and simplify the available scientific information, making it available to the doctor who must make the decisions. The publication of a CPG does not mean that it is applied in practice, much less that it is adopted quickly. In fact, despite the improvement in the quality of the CPGs, it is observed that they have not been fully implemented in a large number of cases, which prevents relevant information from ending up being transferred to clinical practice, with the consequent impact on the quality of care. In this article we will briefly review the strategies adopted to ensure that the scientific recommendations contained in the CPGs end up being transferred to patients and, asa consequence, achieving a reduction in the impact of cardiovascular diseases.
Las guías de práctica clínica (GPC) ha contribuido a la difusión de la información científica que respalda la toma de decisiones en diferentes situaciones clínicas. Las GPC se han ido haciendo más necesarias, a medida que la información científica ha ido creciendo, a veces ofreciendo datos contradictorios, lo que dificulta que el clínico pueda tomar fácilmente la decisión más adecuada. En este contexto, las GPC resumen y simplifican la información científica disponible, poniéndola al alcance del médico que debe tomar las decisiones. Obviamente, han supuesto un gran avance en la aplicación de la medicina basada en la evidencia.
A pesar de esta gran ventaja, muchas de las recomendaciones de las GPC no tienen un suficiente respaldo en estudios de calidad, lo que obliga a basarlas en opiniones de expertos y limita la credibilidad entre los médicos y, como consecuencia, su aplicación y seguimiento1; no obstante, lo cierto es que a falta de información clínica de calidad, las decisiones de los médicos deben basarse en el mejor uso de la información científica disponible en cada momento, además de trabajar para obtener información capaz de responder las cuestiones clínicas no resueltas.
Es obvio que la publicación de una GPC no quiere decir que se aplique en la práctica, y mucho menos que se adopte de forma rápida. De hecho, a pesar de la mejoría en la calidad de las GPC, se observa que no acaban de llevarse a la práctica en un gran número de casos, lo que evita que termine trasladándose a la práctica clínica información relevante, con el consiguiente impacto en la calidad de la asistencia2. La falta de aplicación práctica de las GPC es un problema serio que genera gran preocupación en las sociedades científicas, que realizan esfuerzos para conseguir una mayor aceptación y aplicación de las recomendaciones dadas3.
En este artículo revisaremos de forma breve las estrategias adoptadas para conseguir que las recomendaciones científicas recogidas en las GPC acaben trasladándose a los pacientes y, como consecuencia, consiguiendo una reducción en el impacto de las enfermedades cardiovasculares.
Situación actual de la aplicación de las guías de práctica clínica en dislipemiaLos diversos estudios que se han realizado para comprobar el grado de cumplimiento de las GPC han mostrado resultados decepcionantes. Si bien este cumplimiento ha ido mejorando a lo largo del tiempo, lo cierto es que aún se está muy lejos de alcanzar una aplicación óptima de las GPC. Y esto a pesar de que se ha ido disponiendo de fármacos más potentes que, como han demostrado en los estudios de eficacia, han permitido alcanzar los objetivos terapéuticos planteados en las GPC de dislipemia, en un elevado número de pacientes.
En el estudio EUROASPIRE V, un registro de pacientes en prevención secundaria de la Sociedad Europea de Cardiología, que incluyó 8.261 pacientes de 27 países, se ha observado que el 71% de los pacientes en prevención primaria tenía un colesterol LDL por encima del objetivo terapéutico en este grupo de edad4. De hecho, en los sucesivos informes EUROASPIRE, aunque se observa una muy lenta progresión en la mejoría de la obtención de objetivos terapéuticos en los diversos factores de riesgo cardiovascular, continúa repitiéndose el mal grado de control5.
Una revisión sistemática reciente que analiza el porcentaje de pacientes de alto y muy alto riesgo cardiovascular que cumplen los objetivos terapéuticos de las guías de práctica clínica de la Sociedad Europea de Cardiología de 2016, ha hallado que solo el 20,5-55,2% de los pacientes de alto riesgo lo hacen y que el porcentaje es aun menor en los pacientes de muy alto riesgo cardiovascular: 13,5-25%6. En este mismo sentido, un estudio observacional de pacientes en tratamiento con terapia hipolipemiante para prevención primaria y secundaria desarrollado en 18 países europeos ha analizado cómo se cumplen los objetivos terapéuticos, según las guías 2016 y 2019. El objetivo general de colesterol LDL de las guías de 2016 se alcanzó en el 54% de los pacientes. Al analizar la consecución de este objetivo estratificado por riesgo bajo, moderado, alto y muy alto fue respectivamente del 63, 75, 63 y 39%. En este mismo estudio, si se aplican los objetivos de LDL de las guías de 2019, el objetivo global alcanzado solo sería del 33%, con una menor probabilidad de alcanzar objetivos en los pacientes de más riesgo, de forma que solo el 18% alcanzaría los niveles recomendados de colesterol LDL7.
En España, el registro REPAR8, que ha analizado la situación en los pacientes coronarios, ha hallado que solo el 26% de ellos tenían un colesterol LDL < 70 mg/dL, pese a que el 95,2% de los enfermos recibían fármacos hipolipemiantes y el 45% de ellos estatinas de alta intensidad.
A la luz de estos datos queda claro que estamos lejos de que se apliquen adecuadamente las GPC y de que los pacientes se aprovechen de los beneficios que pueda aportarles la información científica disponible.
Barreras para la implementación de las guíasAunque las principales barreras en el control de las dislipemias se tratan en otro capítulo de esta monografía, resumiremos aquí las barreras más importantes para la implementación de las GPC2,9, para justificar las estrategias dirigidas a implementarlas. Tras la publicación de una guía, y cumplido un tiempo mínimo de difusión en la que se asume el conocimiento de esta por los clínicos, ¿por qué no se produce un cambio en las recomendaciones de forma efectiva por parte de estos? En general, los clínicos no realizan un cuidado de peor calidad intencionadamente, sino que existen una serie de condicionantes que impiden que la aplicación de las recomendaciones de las guías se implanten de forma rápida y sistemática. Como se indica en la tabla 1, las barreras para la implementación de las GPC pueden afectar a múltiples esferas de su aplicación, y pueden deberse a las propias GPC, a los pacientes, al personal sanitario, a la organización sanitaria e, incluso, a políticas gubernamentales inadecuadas.
Barreras para la implementación de las guías de práctica clínica
| Relacionadas con las guías de práctica clínica: |
| • Mala calidad de la evidencia utilizada |
| • Pertinencia práctica y aplicabilidad inadecuadas para diferentes audiencias objetivo (es decir, médicos, enfermeras, pacientes) |
| • Falta de claridad de las pautas (complicado, confuso, demasiada información) |
| • Escasa accesibilidad y difusión de las directrices |
| Relacionadas con los pacientes: |
| • Poca comprensión, conocimientos y habilidades |
| • Dificultades con la adherencia y el cumplimiento, especialmente en comportamientos de autocuidado |
| Relacionadas con el personal sanitario: |
| • Formación insuficiente, habilidades deficientes |
| • Falta de familiaridad y conocimiento |
| • Actitudes deficientes conciencia, motivación y autoeficacia |
| • Falta de fe en la eficacia de la recomendación de la guía/resultado deseado |
| Relacionadas con la organización: |
| • Tiempo inadecuado y presión de trabajo excesiva |
| • Escasez de personal y otros recursos |
| • Presupuesto y remuneración inadecuados |
| • Liderazgo y apoyo inadecuados de los compañeros de trabajo |
| • Falta de incentivos para el cumplimiento de las guías |
| Barreras externas: |
| • Políticas gubernamentales de salud poco útiles |
Modificada de: Uchmanowicz I. et al.
La consecuencia final de todas estas barreras es que el paciente deje de adoptar los estilos de vida indicados y de tomar la medicación. Se ha observado que incluso los pacientes incluidos en los estudios dejan de tomar la medicación hasta en un 40% de los casos10, lo que ocurre hasta en un 50% al año en los registros de pacientes con enfermedad aterosclerótica11. Y esto a pesar de que se ha observado un incremento de la mortalidad en los pacientes que dejan la medicación12.
Habitualmente, las barreras son varias y afectan a distintas áreas de las indicadas en la tabla 1, lo que dificulta que una sola acción pueda corregir la falta de implementación de las GPC.
Estrategias dirigidas a mejorar la implementación de las guías. Superando las barrerasComo se ha visto, las barreras que limitan la aplicación de las GPC son varias y están interrelacionadas entre sí. Por ello, las estrategias dirigidas a superar dichas barreras deben ir dirigidas a cada una de las mismas, como se indica en la tabla 2, aunque suelen ser más fructíferas cuando se realiza un abordaje global de las mismas, dirigido a resolver todos los problemas detectados de forma simultánea, si es posible. Quizás la primera medida para poder abordar este problema es la necesidad de medir el cumplimiento de las recomendaciones que se intentan mejorar. La medida de la adherencia a las guías debe ser estructurada, sistemática y con componentes globales e individuales, seguido de una información de los resultados tanto para el clínico, como para el paciente y la administración sanitaria proveedora. Existen múltiples estudios que demuestran que tanto los clínicos como los pacientes tienen una percepción superior de la calidad de sus actuaciones frente a la real.
Estrategias conocidas para abordar las barreras a la implementación
| Relacionadas con las GPC: |
| • Formato breve, fácil de usar y de escasa complejidad |
| • Mejorar la difusión y la accesibilidad mediante el uso de listas de verificación, tabletas, teléfonos inteligentes y herramientas de toma de decisiones |
| • Incluir recomendaciones sobre comorbilidades |
| • Establecer objetivos de intervención claros |
| Relacionadas con el paciente: |
| • Dar información y responsabilidad a los pacientes a través de la educación y el apoyo para mejorar el conocimiento, la comprensión, las habilidades y la adherencia a los tratamientos |
| Personal sanitario: |
| • Mejorar el conocimiento, la familiaridad, el acuerdo y la conciencia de: |
| aprendizaje activo con líderes de opinión expertos |
| ○ compromiso entre los líderes de opinión locales y el personal para desarrollar estrategias adaptadas localmente |
| ○ reuniones educativas, visitas de divulgación, auditorías, talleres, capacitación de posgrado interactiva en grupos pequeños y educación continua |
| ○ suministro de materiales educativos, incluidos materiales escritos, presentaciones didácticas y conferencias interactivas |
| De la organización: |
| • Aplicación de un sistema de apoyo a la toma de decisiones manual o automatizado para facilitar el seguimiento de las recomendaciones |
| • Desarrollo y uso de procesos, procedimientos y protocolos estándar |
| • Establecer roles claros mediante órdenes permanentes |
| • Ofrecer incentivos económicos |
| • Desarrollar una mayor colaboración multiprofesional |
Modificada de: Uchmanowicz I. et al.
Dentro de las diferentes causas de esta reducida adherencia se encuentran también cuestiones de género. Las mujeres acuden menos a los programas de prevención secundaria y rehabilitación cardiaca, los tratamientos empleados para las mujeres que padecen cardiopatía isquémica son menos agresivos que los usados para los hombres, lo cual empeora el pronóstico de las mujeres, el gasto sanitario invertido en las mujeres con dolor torácico es inferior al de los hombres, etc.13 Es por ello que se deberían plantear nuevas estrategias de abordaje para mejorar los resultados de la prevención secundaría cardiovascular en la mujer14.
Las GPC de dislipemias de la Sociedad Europea de Cardiología15 recomiendan adoptar programas formales de prevención cardiovascular, dirigidos a cambiar de forma eficaz los hábitos de vida de los pacientes; esto es debido a que suelen ser necesarias múltiples visitas y un abordaje multidisciplinar. En la clínica diaria sigue siendo un gran reto, tanto para el paciente como para el profesional sanitario, la adherencia a las recomendaciones de hábitos de vida y a la toma de la medicación. Se trata de un cambio de conducta, con las importantes implicaciones que conlleva.
Cuando sea posible, las GPC recomiendan una estrategia global, centrada en el paciente y su familia, que se lleve a cabo en un único centro, en lugar de realizar el seguimiento y abordaje de cada factor de riesgo individual en distintos centros. No se puede considerar como un apéndice de la actividad asistencial, ni como algo aislado, sino que deben integrarse como parte de todo el tratamiento, cuya intervención debe ser multidisciplinar e interdisciplinar entre los ámbitos de atención hospitalaria y atención primaria.
Recomendaciones para optimizar la adhesión al cambio en el estilo de vidaLos cambios en el estilo de vida de los pacientes son esenciales en el control del riesgo cardiovascular, dado que debe conseguirse un cambio en la conducta de los sujetos. Las medidas generales, como la adopción de una dieta saludable y la realización de ejercicio físico, deben complementarse con consejos específicos para el estilo de vida de un paciente individual. Pero conseguir cambios en el estilo de vida de las personas no es fácil, por lo que se recomienda seguir estrategias específicas para este objetivo.
Recomendaciones para optimizar la adhesión a la medicaciónA pesar de que la medicación utilizada para el control de los lípidos, especialmente las estatinas, ha demostrado su eficacia y seguridad, lo cierto es que muchos pacientes continúan teniendo recelos para tomarlas. Esto hace que haya un porcentaje significativo de pacientes (> 50%) que dejan de tomarlas a lo largo del tratamiento; la adherencia al tratamiento disminuye a medida que pasa el tiempo16, de forma más marcada en prevención primaria17. El abandono del tratamiento es menos frecuente en los pacientes que han participado en ensayos clínicos18.
Es de destacar que esta falta de adherencia al tratamiento tiene significativas repercusiones negativas en la incidencia de complicaciones cardiovasculares, ingresos hospitalarios y mortalidad19.
El abandono de la medicación hipolipemiante obedece a diversas causas, entre las que destacan la mala percepción que los pacientes y algunos profesionales tienen de la eficacia y seguridad de las mismas. En ocasiones, los pacientes tienen dificultades para realizar la elección más adecuada de fármaco y dosis en cada caso, de forma que se obtenga el objetivo terapéutico lo antes posible y de la forma más segura. En este sentido, las sociedades científicas están elaborando GPC cada vez más sencillas, y con recomendaciones más claras para los clínicos.
Se han utilizado algunos modelos de análisis y cambio de la conducta en relación con la salud20,21, que han permitido detectar algunas características que ayudan a predecir el riesgo de abandono de la medicación. Entre estas destacan los malos hábitos de vida y la escasa percepción de autocontrol de la conducta. Por el contrario, la gravedad de la enfermedad, la elevada motivación y la autoeficacia se han relacionado con menor abandono de la medicación. No obstante, estos modelos de análisis de la conducta no tienen en cuenta factores importantes como son los económicos, sociales y del sistema sanitario, lo que limita su validez.
Con respecto a las estatinas, se han identificado predictores de no adherencia, entre los que se incluyen su uso en individuos para prevención primaria, en comparación con su uso en pacientes con enfermedad o con múltiples factores de riesgo, menores ingresos, ancianos, polifarmacia, costo y olvido debido a la falta de síntomas y comorbilidades psiquiátricas22. En una revisión Cochrane publicada en 201023, se analizaron las intervenciones para mejorar la adherencia a todas las formas de terapia hipolipemiante. Los procedimientos más efectivos fueron los recordatorios, como configurar alarmas, vincular la toma de medicamentos con otras tareas para activar la memoria y recordatorios telefónicos realizados por personal de enfermería. Los sistemas de recordatorios tienen potencial para ser desarrollados con la ayuda de las nuevas tecnologías, como el uso de mensajes de texto, internet y aplicaciones para teléfonos móviles o tabletas que ayuden en el autocontrol y la gestión. El uso de las nuevas tecnologías para facilitar la adherencia es un campo cambiante que de seguro ofrecerá nuevas y eficientes posibilidades en un futuro próximo24.
El estudio TEXTME ha demostrado mejorar el control de la presión arterial, de los lípidos y la disminución de la obesidad mediante el uso de mensajes de texto25, aunque las experiencias de este tipo de estrategias para recordar la medicación son limitadas y de corta duración. Se desconoce, por tanto, su papel en una estrategia de prevención a largo plazo.
En un estudio, se evaluaron en California los motivos por los que los pacientes no recogían de la farmacia la primera prescripción de estatinas. Las razones comentadas con mayor frecuencia fueron: preocupaciones generales sobre la medicación, querer probar primero las medidas del estilo de vida y el miedo a los efectos adversos; sin embargo, una proporción significativa también indicó dificultades económicas o falta de comprensión de los motivos por los que necesitaban tomar el medicamento. Esto, obviamente, indica la necesidad de abordar al paciente con escasa alfabetización sanitaria, lo que suele ser más frecuente en sujetos ancianos, polimedicados y con bajo nivel educativo.
Recomendaciones para el desarrollo de guías de práctica clínica que faciliten el seguimiento de las mismasUno de los problemas que dificultan la aplicación de las GPC es que estas sean confusas y no planteen objetivos claros. Por ello, es fundamental elaborar unas recomendaciones que sean fácilmente aplicables. La Sociedad Europea de Cardiología recomienda para elaborar futuras GPC los aspectos esenciales, que deberían ser realizar un cambio en la estrategia utilizada en su elaboración, incorporando grupos sociales involucrados en el problema que quieren abordar las GPC, fortalecer el conocimiento de las GPC y ayudar a realizar los cambios necesarios en la organización para conseguir una aplicación adecuada de las recomendaciones.
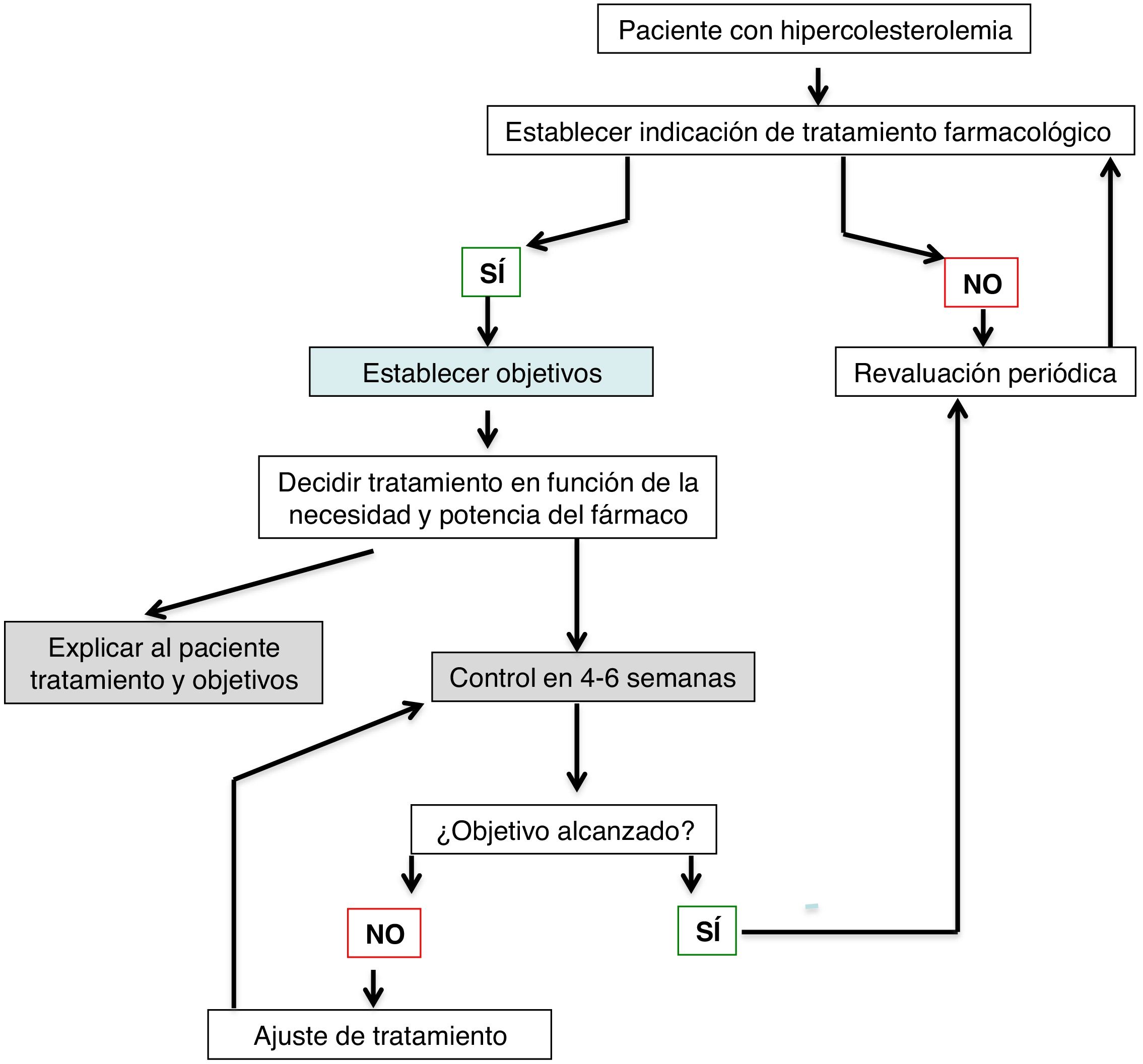
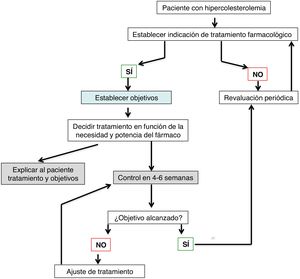
La Sociedad Española de Cardiología ha publicado recientemente un documento científico con algoritmos que, con base al colesterol basal, al objetivo terapéutico de cada paciente y a la potencia de los fármacos hipolipemiantes, facilitan prescribir el fármaco más adecuado para conseguir el objetivo terapéutico de la manera más rápida y segura posible3. En la figura 1 se muestra un algoritmo que puede utilizarse para facilitar el tratamiento hipolipemiante y la obtención de objetivos terapéuticos en los pacientes con patología cardiovascular.
Estrategia en pacientes ancianosLas personas de edad constituyen un grupo muy importante y creciente de los pacientes en los que deben adoptarse estrategias para la reducción del riesgo cardiovascular. En ellos existen problemas especiales, entre los que destacan la escasez de evidencia científica, en algunos casos, y el desacuerdo existente entre las GPC.
En el caso de la prevención secundaria, las pruebas científicas son claras y las guías recomiendan el uso de estatinas, habitualmente con dosis menores a las recomendadas en la población general, dada la mayor frecuencia de efectos secundarios.
En prevención primaria se añaden otros problemas, como las diferencias en las recomendaciones de las GPC. Estas discrepancias entre las guías se basan en las herramientas utilizadas para determinar el riesgo cardiovascular de estos pacientes que, por su edad, no han sido incluidos en la mayoría de estudios. El sistema de puntuación SCORE, recomendado por las guías de la Sociedad Europea de Cardiología, no es aplicable en pacientes mayores de 65 años; el sistema de puntuación de Framingham es aplicable hasta los 75 años.
La edad es uno de los factores de riesgo cardiovascular más potentes, por lo que se incorpora en casi todos los sistemas de cálculo de riesgo; de hecho, es posible que los pacientes mayores sean los que obtengan mayor beneficio neto del uso de las estatinas. Obviamente, debe tenerse en cuenta la expectativa de vida del individuo, de forma que cuando esta es menor de dos años, puede ser razonable no iniciar o no continuar un tratamiento con estatinas en la mayoría de los pacientes.
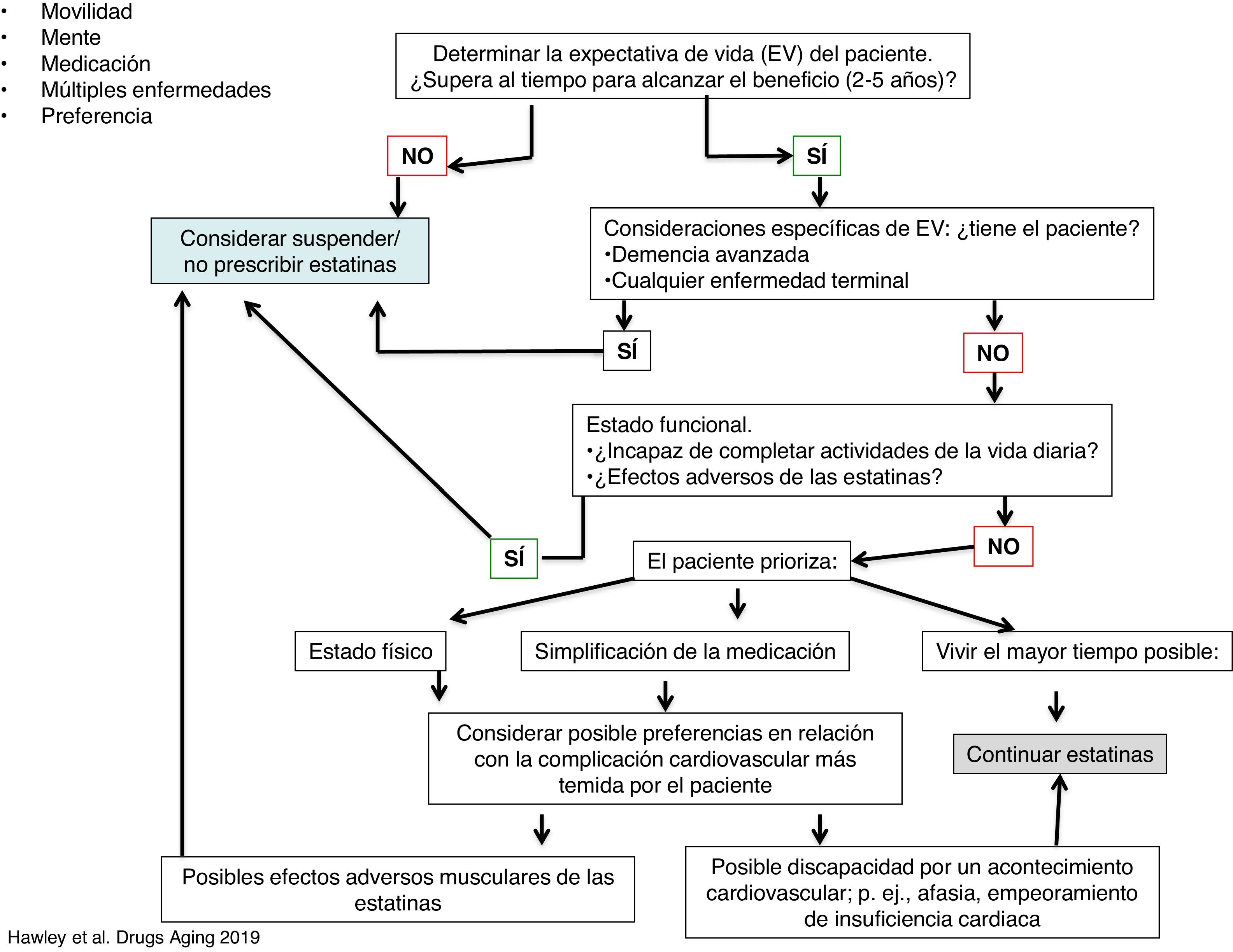
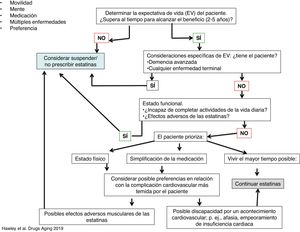
En algunos casos, la decisión puede ser compleja, dado que los pacientes de mayor edad suelen tener importantes patologías asociadas (multicomplejidad), toman múltiples tratamientos (medicación), deterioro cognitivo de grado variable (mente), problemas de motilidad e intereses personales que le hagan decidir uno u otro tratamiento. Estos cinco aspectos forman el marco de las «5 M geriátricas» (del inglés mobility, mind, medication, multi-complexity and matter most), que nos pueden ayudar a tomar la decisión más adecuada para estos pacientes, lo que, obviamente, mejorará el seguimiento de la terapia26. En la figura 2 se muestra un algoritmo que sugiere una forma de integrar estas características de los pacientes ancianos para tomar la decisión más apropiada. La misma estrategia puede ser útil en pacientes de menor edad.
ConclusionesLas GPC son una herramienta útil para homogeneizar la practica clínica, pero el mero hecho de su realización y difusión no garantiza su aplicación de forma individual en cada paciente subsidiario de ser tratado. Existen múltiples barreras de diversa índole para su implementación, y solo desde un abordaje muy global es posible superar esas dificultades. Estrategias y algoritmos como los que aquí se plantean, que hacen simple su aplicación, permiten que no perdamos los objetivos planteados con el fenómeno de «lost in translation»27.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
Nota al suplementoEste artículo forma parte del suplemento «Lípidos y nuevos tratamientos en dislipemias», que cuenta con el patrocinio de Daiichi-Sankyo. El patrocinador no ha intervenido en la elaboración ni en el contenido del mismo, que solo expresa la opinión de los autores.