Se presenta la cuarta actualización de las tablas de planificación terapéutica. Esta tabla es una sencilla herramienta de sobremesa que permite determinar la terapia hipocolesterolemiante oral más apropiada para su paciente, bien con monoterapia, bien con terapia combinada (estatinas más ezetimiba), teniendo en cuenta su colesterol ligado a lipoproteínas de baja densidad (c-LDL) de partida y el objetivo terapéutico a alcanzar. Estas indicaciones terapéuticas se basan en 2 principios fundamentales: la causalidad del c-LDL y que el efecto de protección cardiovascular depende del descenso del c-LDL. Se han diseñado como un código de colores que señala los fármacos que tienen la potencia necesaria para llevar a su paciente a objetivos terapéuticos. Se establecen unas recomendaciones sobre la estrategia a seguir para implementar el tratamiento más eficaz. También se muestra hasta qué niveles podemos esperar un descenso de c-LDL al añadir un inhibidor de PCSK9.
This is the fourth update of the therapeutic planning tables. These tables are a simple desktop tool, to help in determining the most appropriate oral cholesterol-lowering therapy for patient. This can either be with monotherapy or combination therapy (statins plus ezetimibe), taking into account the patient LDL cholesterol (LDL-C) and the therapeutic objective to be achieved. These therapeutic indications are based on 2 fundamental principles: the causality of LDL-C, and that the effect of cardiovascular protection depends on the decrease in LDL-C. It is based on a colour code that indicates the drugs that have the necessary power to meet the therapeutic objectives of the patient. We provide some recommendations on the strategy to follow to implement the most effective treatment. It is assessed up to what levels a decrease in LDL-C can be expected by adding a PCSK9 inhibitor.
Hace 15 años se publicó una tabla sencilla y práctica para facilitar la prescripción de la terapia hipocolesterolemiante más adecuada a cada paciente basada en la eficacia de los distintos fármacos de los que disponíamos1. La aparición de nuevas moléculas y criterios clínicos para el control de las dislipidemias llevó a la publicación de sucesivas actualizaciones en 2010 y 20152,3. Esta herramienta ha sido ampliamente utilizada en el ámbito de la atención primaria y versiones más completas e informatizadas han validado su uso como medio para incrementar el número de pacientes que alcanzan objetivos terapéuticos4. Recientemente, un estudio realizado por un grupo independiente a nosotros ha validado su utilidad demostrando que su uso incrementa de forma muy significativa el número de pacientes que alcanzan los objetivos terapéuticos5.
Desde la publicación de la última edición de la tabla han aparecido nuevas evidencias científicas, se han introducido nuevos fármacos hipolipidemiantes como los inhibidores de proproteína convertasa subtilisina/kexina tipo 9 (iPCSK9) y se han publicado nuevas guías terapéuticas por diversas sociedades científicas. Por todo ello, consideramos necesario actualizar dicha tabla aportando además una visión del impacto que puede tener el tratamiento con iPCSK9 sobre las concentraciones de colesterol ligado a lipoproteínas de baja densidad (c-LDL).
Situación actual del control de la dislipidemia para la prevención cardiovascular. El problema continúaA pesar de las múltiples evidencias, recomendaciones de expertos y guías clínicas aconsejando alcanzar unas cifras determinadas de c-LDL para optimizar el riesgo vascular de la población acorde con su riesgo global, el número de pacientes que no alcanzan los objetivos terapéuticos sigue siendo alarmantemente alto.
Los datos del registro EUROASPIRE V son preocupantes en cuanto al nivel de control de c-LDL. Solamente un 29% de los pacientes que han presentado una enfermedad coronaria tienen unas cifras de c-LDL inferiores a 70mg/dL y un 31% presentan valores superiores a 100mg/dL. Es llamativo el hecho de que incluso con estas cifras la cuarta parte de los pacientes no son conscientes de que deben controlar su colesterol.
En cuanto a la terapia administrada, llama la atención que si bien un porcentaje elevado (84%) seguían tratamiento hipolipidemiante, la mitad usaban dosis inadecuadamente bajas6.
La no obtención de objetivos terapéuticos conlleva sin duda alguna un exceso evitable de morbimortalidad cardiovascular. El estudio DYSIS mostró que aquellos pacientes que no alcanzan los objetivos terapéuticos mantienen unas concentraciones de c-LDL alejadas casi 1mmol/L de los objetivos recomendados. Esto implica que dejamos de reducir hasta un 20% el riesgo de estos pacientes7.
Este porcentaje es muy relevante si tenemos en cuenta que en España se producen cerca de 120.000 casos de síndrome coronario agudo por año, de los que la tercera parte fallece antes de llegar al hospital, es decir, en los que la prevención es su única oportunidad8.
Estatinas como elemento central en la prevención cardiovascularLos resultados del Scandinavian Simvastatin Survival Study cambiaron el enfoque de la prevención de las enfermedades cardiovasculares (ECV)9. Varios estudios aleatorizados y controlados (EAC) ratificaron los datos del Scandinavian Simvastatin Survival Study y además demostraron que cuanto mayor es la potencia y la dosis de la estatina, mayor será el beneficio. Con base en estos datos, diversas sociedades científicas establecieron unos objetivos terapéuticos de c-LDL a alcanzar según el riesgo cardiovascular, que para pacientes de muy alto riesgo debe ser inferior a 70mg/dL10.
Debido a que otros fármacos moduladores de los lípidos, como los fibratos, la niacina o los inhibidores de la CETP, no proporcionaron beneficios adicionales en la prevención cardiovascular cuando se probaron junto con las estatinas y que los estudios con estatinas no se diseñaron estrictamente para lograr un objetivo de c-LDL, la American College of Cardiology y la American Heart Association publicaron nuevas directrices en 2013 poniendo el acento en prescribir estatinas a los grupos de riesgo en lugar de recomendar la obtención de un objetivo de c-LDL en particular11. Este punto de vista es diferente a la perspectiva de las sociedades europeas que recomiendan alcanzar un objetivo de c-LDL10.
Desde 2013 han aparecido estudios que permiten reforzar la idea de que el c-LDL debe ser el objetivo terapéutico, y ello se basa en el reconocimiento de 2 principios: primero, que c-LDL es un factor etiológico de la arteriosclerosis; segundo, que los efectos protectores cardiovasculares de los fármacos hipolipidemiantes están mediados por la reducción del c-LDL.
Las pruebas científicas de estas 2 afirmaciones provienen de diferentes tipos de evidencias: nuevos EAC de fármacos hipolipidemiantes no estatínicos, nuevos metaanálisis y datos genéticos basados en estudios de aleatorización mendeliana.
Nuevos estudios aleatorizados y controladosDesde 2013, 5 estudios con fármacos hipolipidemiantes han mostrado su eficacia sobre el riesgo cardiovascular.
En el IMPROVE-IT, 18.144 pacientes con síndrome coronario agudo se asignaron a recibir ezetimiba más simvastatina vs. simvastatina sola. La media de c-LDL alcanzado fue de 69,5 y 53,7mg/dL en los brazos de simvastatina y combinación, respectivamente. Después de 7 años de seguimiento, se observó una reducción significativa del 2% en el riesgo absoluto (HR 0,936; IC 95%: 0,89 a 0,99; p=0,016)12. El efecto clínico fue exactamente el esperado según los metaanálisis del Cholesterol Treatment Trialist Collaboration, que establecen una reducción del riesgo relativo del 22% por disminución de 1mmol/L (38,67mg/dL) de c-LDL13.
Tres EAC con los nuevos iPCSK9 también han demostrado el efecto protector de la reducción de c-LDL más allá del efecto de las estatinas. En el estudio FOURIER, los pacientes con ECV establecida fueron asignados al azar a evolocumab, un anticuerpo monoclonal anti-PCSK9 completamente humano, o placebo en pacientes con terapia con estatinas optimizada. El brazo activo tuvo una reducción significativa de episodios del 15% en comparación con el placebo en solo 2,2 años de seguimiento14. Alirocumab, otro anticuerpo anti-PCSK9 completamente humano, obtuvo datos similares en el estudio ODYSSEY OUTCOMES en pacientes con síndrome coronario agudo. En el brazo activo se observó una reducción significativa del 15% en el objetivo primario después de 2,8 años15. Los estudios SPIRE 1 y 2 tuvieron un diseño similar, utilizando bococizumab, que obtuvo resultados confirmatorios a pesar de que el estudio se detuvo debido a una falta progresiva de efectividad del anticuerpo, en este caso un anticuerpo monoclonal «humanizado»16. En los 3 estudios se produjo la reducción de episodios esperada teniendo en cuenta la disminución de c-LDL y el tiempo de exposición, de acuerdo con los metaanálisis de CTT. Anacetrapib es un inhibidor de la CETP que también ha demostrado un efecto significativo en la reducción de episodios cardiovasculares. La magnitud del efecto nuevamente fue la esperada según la reducción de c-LDL cuando se evaluó mediante la cuantificación β17.
La conclusión general de estos estudios es que los agentes reductores de c-LDL no estatínicos inducen una disminución del riesgo relativo de ECV alineada con la de las estatinas por unidad de colesterol disminuido y tiempo de exposición, lo que apoya que lo importante es la reducción de c-LDL, independientemente del fármaco utilizado.
Metaanálisis confirmatoriosEl concepto anterior fue reafirmado por un metaanálisis extenso que muestra que el principal determinante de la reducción del riesgo relativo es la magnitud de la reducción de c-LDL, independientemente del fármaco o el método de reducción de lípidos utilizado. El impacto de la cirugía, la dieta o los medicamentos como resinas, ezetimiba, iPCSK9 o estatinas fue similar18.
Estudios de aleatorización mendelianaLos estudios denominados de aleatorización mendeliana aportan nuevas evidencias. Estos estudios son similares a los EAC, pero en este caso la aleatorización está determinada por la naturaleza. Los seres humanos tienen diversidad genética, por eso somos diferentes. Variaciones en los genes implicados en el metabolismo de los lípidos determinan aumentos o reducciones de sus concentraciones plasmáticas: variantes genéticas en los genes HMGCoAR, LDLR, PCSK9, NPC1L1, ABCG5/G8, que afectan la síntesis de colesterol, el receptor de LDL, la expresión de PCSK9 y la absorción de colesterol, imitan el efecto de las estatinas, los iPCSK9, ezetimiba o resinas. Estos determinan niveles más bajos de c-LDL y están asociados a un menor número de episodios cardiovasculares de forma idéntica por unidad de c-LDL reducida e independiente de la vía metabólica afectada. Los estudios de aleatorización mendeliana demuestran, además, que pequeñas diferencias en el c-LDL, pero presentes a lo largo de toda la vida por estar condicionadas genéticamente, se asocian a una mayor reducción de riesgo que la inducida a más corto plazo por la terapia farmacológica, apuntando a la importancia de la carga de colesterol a lo largo del tiempo y, por tanto, a la importancia del control precoz de esta alteración metabólica19.
Una vez más, estas evidencias confirman que el beneficio de los fármacos hipolipidemiantes está mediado por su efecto sobre las c-LDL, por lo que el concepto de «tratamiento con estatinas de alta intensidad» debería sustituirse por el de «tratamiento hipocolesterolemiante de alta intensidad»20.
Este nuevo concepto implica que lo que debe dirigir la terapia hipolipidemiante es el objetivo de c-LDL a alcanzar, independientemente de la forma en que se consiga, ya sea con dosis máximas de estatinas, dosis intermedias combinadas con ezetimiba o dosis máximas de estatinas con ezetimiba cuando el objetivo terapéutico está muy alejado. La reducción del riesgo relativo será la que corresponda a la disminución de c-LDL que se produzca.
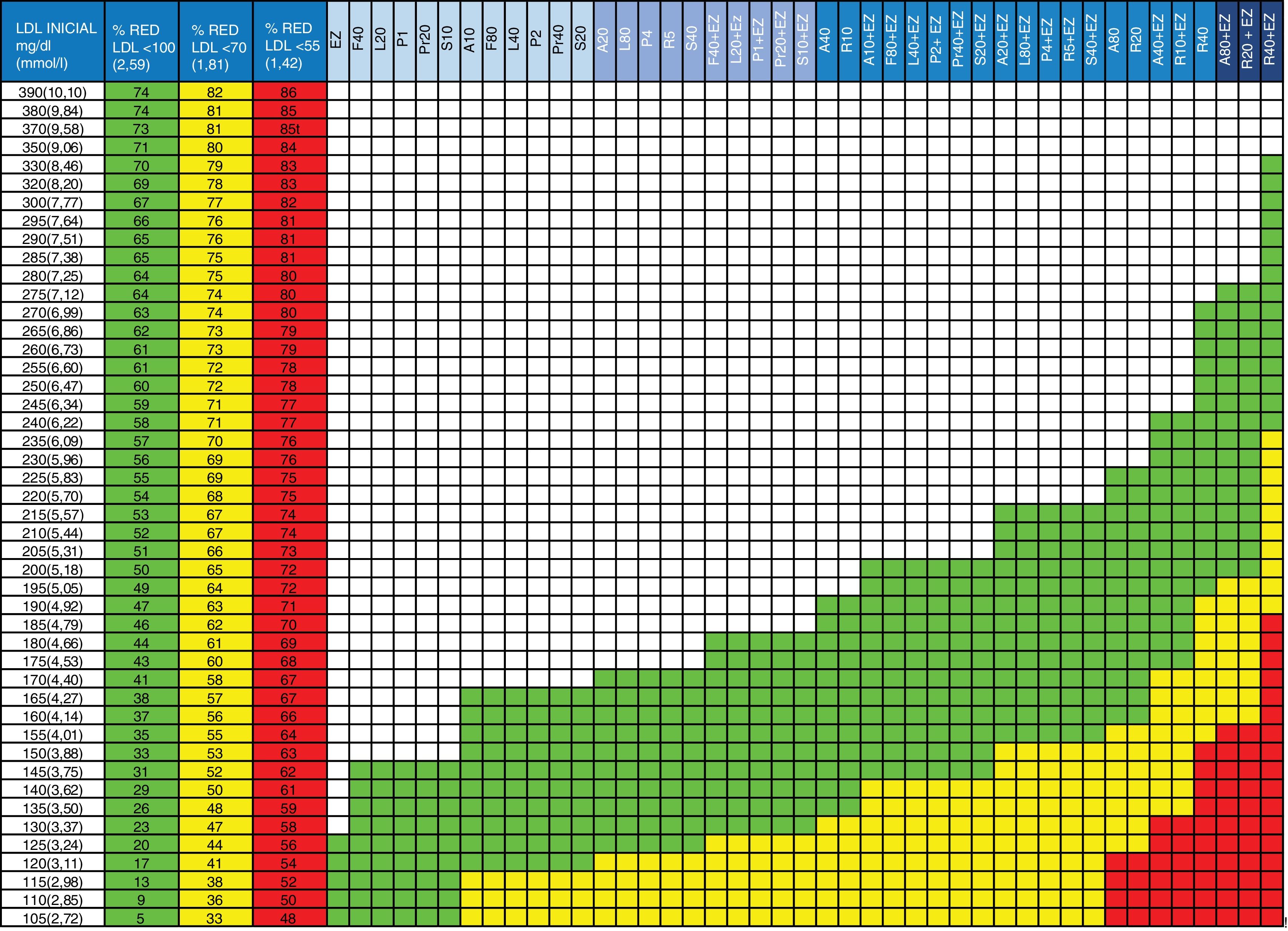
Novedades de la tablaEn la nueva versión de la tabla (fig. 1) se han actualizado las columnas de objetivos terapéuticos considerando solo los objetivos a alcanzar en pacientes de alto y muy alto riesgo (<100 y<70mg/dL, respectivamente) según las últimas guías europeas y se ha añadido una columna con el objetivo<55mg/dL, dada la evidencia existente de grupos con riesgo extremo y siguiendo las recomendaciones de la Sociedad Americana de Endocrinólogos Clínicos y el Colegio Americano de Endocrinólogos21 y los datos derivados de los recientes EAC. Se han ordenado las estatinas y la terapia combinada (estatina+ezetimiba) de forma progresiva de menos a más eficacia terapéutica para que el médico decida, en cada rango de acción, la estrategia a utilizar con su paciente: monoterapia o combinación. También se ha añadido el efecto de ezetimiba en monoterapia, útil en aquellos casos en los que los pacientes no toleren las estatinas. Los cálculos realizados para esta nueva figura no son el resultado del sumatorio directo de los efectos de los fármacos, sino que se ha calculado el impacto de la reducción de uno de ellos sobre el la eficacia del siguiente al valorar el efecto sobre la concentración basal de c-LDL. Este concepto y la fórmula aplicada están explicados en otra publicación3,22.
Guía para la prescripción de tratamiento hipocolesterolemiante orientado a la obtención de objetivos terapéuticos.
Columna 1: valor de c-LDL inicial del paciente a tratar.
Columnas 2, 3 y 4: porcentaje de c-LDL que debe reducirse para alcanzar los objetivos terapéuticos. Columna 2 (verde): en pacientes con riesgo cardiovascular global alto (c-LDL<100mg/dL). Columna 3 (amarillo): en pacientes en prevención secundaria o riesgo cardiovascular global muy alto (c-LDL<70mg/dL). Columna 4 (rojo): en pacientes con riesgo extremadamente elevado (c-LDL<55mg/dL).
Columnas 5 a 47: fármacos o combinación de fármacos (estatinas+ezetimiba) que permitirán la reducción de c-LDL necesaria para alcanzar los objetivos terapéuticos. En verde: para riesgo cardiovascular global alto (c-LDL<100mg/dL). En amarillo: prevención secundaria o riesgo cardiovascular global muy alto (c-LDL<70mg/dL). En rojo: para riesgo cardiovascular extremadamente elevado (c-LDL<55mg/dL).
A: atorvastatina; EZ: ezetimiba; F: fluvastatina; L: lovastatina; LDL: colesterol LDL; P: pitavastatina; Pr: pravastatina; R: rosuvastatina; S: simvastatina; %RED: % reducción.
El número junto a la letra indica la dosis, por ejemplo, A20 es atorvastatina 20mg. La dosis de ezetimiba es siempre 10mg/día.
Aunque no se ha incluido en la figura, mencionamos que las resinas de intercambio iónico (colestiramina, coleveselam) pueden producir un efecto similar al de ezetimiba. No se menciona el ácido bempedoico, que puede ser una realidad clínica en los próximos años y con un efecto hipocolesterolemiante similar a ezetimiba, dado que no está comercializado en el momento de redactar este manuscrito.
Así mismo, se han añadido en las instrucciones de uso los consejos para tener a los pacientes en las dosis y las terapias adecuadas. La utilización de la figura es idéntica a la de ediciones anteriores (tabla 1 y figura 1).
Modo de empleo de la tabla e implementación terapéutica
| 1. Localizar el valor de c-LDL de partida en la columna 1. Si el paciente está tratado con estatinas, calcular el c-LDL basal aproximado multiplicando el valor por 1,52. Comprobar el descenso requerido para conseguir el objetivo de c-LDL<100, <70 o <55mg/dL en columnas adyacentes 2, 3 o 43. Seguir la fila hacia la derecha4. Las celdas en verde señalan las terapias que permitirán alcanzar el objetivo<100mg/dL (ver fila de encabezamiento en azul)5. Las celdas en amarillo señalan las terapias que permitirán alcanzar el objetivo<70mg/dL (ver fila de encabezamiento en azul)6. Las celdas en rojo señalan las terapias que permitirán alcanzar el objetivo<55mg/dL (ver fila de encabezamiento en azul)7. Aplicar la terapia adecuada a la obtención de objetivos. Si se opta por tratamientos con estatinas a dosis máximas recomendamos empezar con la dosis media en pacientes de más de 75 años o que puedan ser más susceptibles de toxicidad por estatinas |
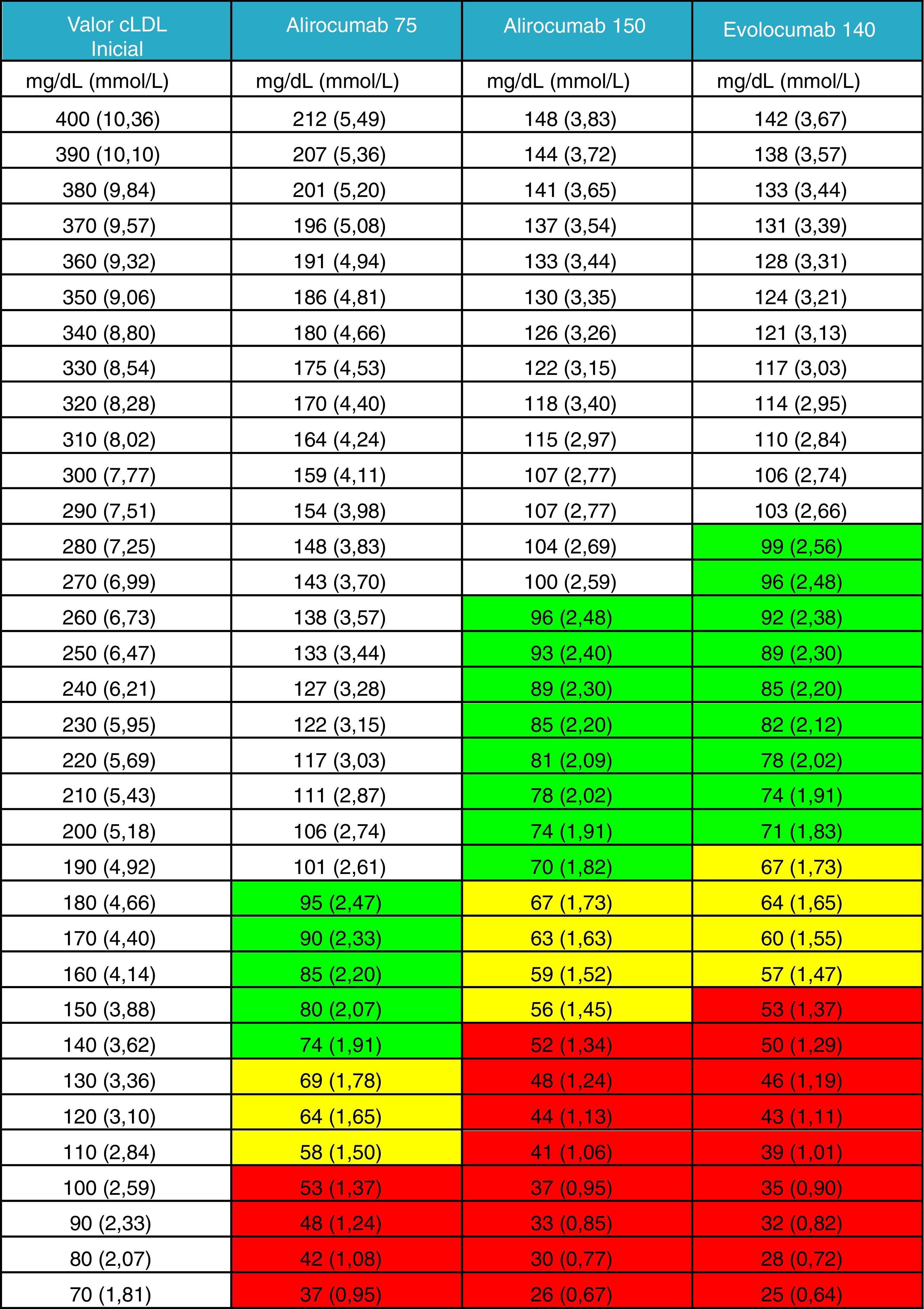
No se ha considerado oportuno añadir a la figura general el efecto de una triple asociación con la inclusión de iPCSK9, dado que esta terapia debe ser prescrita después de la terapia habitual oral. En su lugar, se aporta una nueva tabla en la que el clínico puede obtener una orientación sobre los niveles de c-LDL que puede alcanzar su paciente a partir de unas cifras basales determinadas, en general tras tratamiento oral hipolipidemiante optimizado. Hemos considerado que esta información es más relevante y de más utilidad clínica en el momento actual (fig. 2).
Valor de c-LDL alcanzado tras la administración de iPCSK9.
Valor teórico medio que se alcanzaría al tratar con alguna de las 3 opciones terapéuticas disponibles de iPCSK9 teniendo en cuenta el valor de c-LDL del paciente en el momento de la indicación, con terapia previa o sin terapia previa en caso de pacientes intolerantes.
La eficacia de los iPCSK9 se ha definido como el valor intermedio de los reportados en ficha técnica para alirocumab 75mg y evolocumab 140mg. El valor de alirocumab 150mg se ha basado en los datos del estudio ODYSSEY LONG TERM23.
Lluís Masana ha recibido honorarios por conferencias y/o consultorías de Amgen, Sanofi, MSD, Mylan. Núria Plana ha recibido honorarios por conferencias de MSD, Amgen, Sanofi, Alexion.