La estrategia de prevención cardiovascular en las comunidades autónomas (CCAA) puede ser variable, al estar transferidas las competencias en sanidad. El objetivo del estudio fue conocer el control de la dislipemia y la terapia hipolipemiante utilizada en pacientes de alto/muy alto riesgo cardiovascular (RCV) por CCAA.
MétodosEstudio descriptivo, transversal, multicéntrico no aleatorizado basado en una metodología de consenso. Se recogió información de práctica clínica en 145 áreas sanitarias de 17CCAA españolas mediante reuniones presenciales y cuestionarios realizados a los 435 médicos participantes. Se recopilaron datos agregados no identificables de 10 pacientes dislipémicos consecutivos que cada participante hubiera visitado recientemente.
ResultadosDe los 4.010 pacientes compilados, 649 (16%) eran de alto y 2.458 (61%) de muy alto RCV. La distribución de los 3.107 pacientes de alto/muy alto RCV fue equilibrada entre regiones, pero hubo diferencias interterritoriales (p<0,0001) en la consecución del objetivo de cLDL<70 e <55mg/dl, respectivamente. Las estatinas de alta intensidad en monoterapia o combinadas con ezetimiba y/o inhibidores PCSK9 se utilizaron en el 44, el 21 y el 4% de los pacientes de alto RCV, mientras que en los de muy alto RCV era del 38, del 45 y del 6%, respectivamente. El uso de estas terapias hipolipemiantes a nivel nacional fue significativamente diferente entre regiones (p=0,0079).
ConclusionesA pesar de que la distribución de los pacientes de alto/muy alto RCV fue similar entre CCAA, se identificaron diferencias interterritoriales en el grado de consecución del objetivo terapéutico en cLDL y de utilización de la terapia hipolipemiante.
The cardiovascular prevention strategy by autonomous communities can be variable since the competences in health are transferred. The objective of the study was to determine the degree of dyslipidaemia control and the lipid-lowering pharmacological therapy used in patients at high/very high cardiovascular risk (CVR) by autonomous communities.
MethodsObservational, cross-sectional, descriptive study based on a consensus methodology. Information on the clinical practice of 145 health areas belonging to 17 Spanish autonomous communities was collected through face-to-face meetings and questionnaires administered to the 435 participating physicians. Furthermore, aggregate non-identifiable data were compiled from 10 consecutive dyslipidaemic patients that each participant had recently visited.
ResultsOf the 4010 patients collected, 649 (16%) had high and 2458 (61%) very high CVR. The distribution of the 3107 high/very high CVR patients was balanced across regions, but there were inter-regional differences (P<.0001) in the achievement of target LDL-C <70 and <55mg/dL, respectively. High-intensity statins in monotherapy or in combination with ezetimibe and/or PCSK9 inhibitors were used in 44, 21 and 4% of high CVR patients, while in those at very high CVR it rose to 38, 45 and 6%, respectively. The use of these lipid-lowering therapies at national level was significantly different between regions (P=.0079).
ConclusionsEven though the distribution of patients at high/very high CVR was similar between autonomous communities, inter-territorial differences were identified in the degree of achievement of LDL cholesterol therapeutic goal and use of lipid-lowering therapy.
Las enfermedades del sistema circulatorio continúan siendo la primera causa de muerte según datos del Instituto Nacional de Estadística (INE) de 20201, con 119.853 fallecimientos, lo que representa el 24,3% de todas las defunciones. A pesar del origen multifactorial de la enfermedad cardiovascular aterosclerótica y del gran número de factores de riesgo descritos, el estudio INTERHEART2 demostró que nueve factores modificables acumulan el 90% del riesgo poblacional atribuible en los varones y el 94% en las mujeres. Concretamente, la dislipemia, valorada con el cociente apolipoproteína (Apo) B/Apo A1, fue responsable del 54% del riesgo atribuible de infarto de miocardio. En España, el estudio ZACARIS3 señaló que la obesidad, el tabaquismo y la hipercolesterolemia fueron, por este orden, los factores con un mayor impacto poblacional en la cardiopatía isquémica, independientemente del sexo, de la edad y de otros factores de riesgo.
A pesar de las sólidas evidencias científicas que refrendan el papel causal del colesterol de las lipoproteínas de baja densidad (LDL)4,5 en la aterogénesis, los estudios de práctica clínica multicéntricos tanto internacionales6,7 como nacionales8,9 indican de forma repetitiva que los pacientes dislipémicos, sobre todo aquellos de alto/muy alto riesgo cardiovascular (RCV), están infratratados y, en consecuencia, la tasa de éxitos en el logro de los objetivos terapéuticos en colesterol LDL es inadmisiblemente baja. Las causas del deficiente control son diversas y afectan a los diferentes estratos involucrados en la atención sanitaria, y representados por la administración, los profesionales de la salud y los pacientes.
Las diferencias en el acceso y en la utilización de los sistemas sanitarios, junto al estado de salud poblacional, contribuyen a que el lugar de residencia sea uno de los determinantes esenciales de la salud10,11. En el Estado español, las competencias en sanidad están transferidas a las comunidades autónomas (CCAA), por lo que las estrategias para llevar a cabo una prevención cardiovascular eficaz pueden ser variables y heterogéneas. En este sentido, un estudio nacional que esbozó el mapa asistencial del paciente dislipémico puso de manifiesto que la mayor parte de las diferencias fueron de índole geográfica, así como una cierta desconexión en el uso de un protocolo compartido entre los niveles asistenciales12. Sin embargo, se desconoce si existen diferencias regionales en el control de la colesterolemia en España y, de forma específica, en los pacientes de alto/muy alto RCV.
La creación del Observatorio del Manejo del Paciente Dislipémico13, proyecto liderado por la Sociedad Española de Cardiología (SEC) y la Sociedad Española de Arteriosclerosis (SEA), ha permitido conocer la práctica asistencial real en el control de las dislipemias, tomando como referencia los objetivos lipídicos recomendados por la guía europea 201914. Aprovechando esta experiencia, el objetivo del presente estudio fue determinar las diferentes realidades asistenciales por CCAA a través de la tasa de consecución de los objetivos terapéuticos en colesterol LDL de los pacientes de alto/muy alto RCV y la estrategia farmacológica hipocolesterolemiante utilizada.
MétodosEl Observatorio del Manejo del Paciente Dislipémico en España es un estudio descriptivo, transversal y multicéntrico no aleatorizado, cuyo diseño, selección de participantes, áreas sanitarias y materiales de análisis han sido descritos previamente13. Brevemente, se recogió información de la práctica clínica en 145 áreas sanitarias, que representan el 86% de las áreas sanitarias nacionales, pertenecientes a 17CCAA españolas a través de reuniones presenciales multidisciplinares y cuestionarios realizados a los médicos participantes (3 por área sanitaria). De los 435 médicos participantes en las entrevistas, 125 (28,7%) eran especialistas en medicina familiar y comunitaria, 142 (32,6%) en cardiología, 103 (23,7%) en medicina interna, 61 (14%) en endocrinología, 3 (0,7%) en nefrología y 1 (0,2%) en neurología. Además, se recogieron datos agregados de 10 pacientes dislipémicos consecutivos que cada participante hubiera visitado recientemente: tipo de paciente (prevención primaria/secundaria), comorbilidades relevantes, perfil de RCV, tratamiento hipolipemiante recibido (grupo terapéutico) y rango de colesterol LDL alcanzado. Toda la información acopiada partió de la experiencia y de la percepción de los diferentes médicos participantes, de los cuales 401 (92,2%) remitieron cuestionarios válidos. Al no registrarse datos individuales de pacientes, ni de historia clínica, no se requirió la aprobación por el Comité Ético de referencia, ni la firma de consentimiento informado del paciente.
Análisis estadísticoLos datos cuantitativos fueron analizados de manera descriptiva incluyendo media, desviación estándar (DE), mediana y rango intercuartílico, máximo y mínimo, para las variables continuas; y n (%) para las variables categóricas. Los resultados fueron desagregados por CCAA. Para la comparación entre las CCAA del porcentaje de consecución de los objetivos terapéuticos en colesterol LDL, así como del uso de la terapia farmacológica hipolipemiante, se realizó la prueba de la Ji al cuadrado (χ2). Un valor de p <0,05 se consideró estadísticamente significativo. El análisis estadístico se realizó con el paquete estadístico SPSS (versión 19.0, Chicago, IL, EE.UU.).
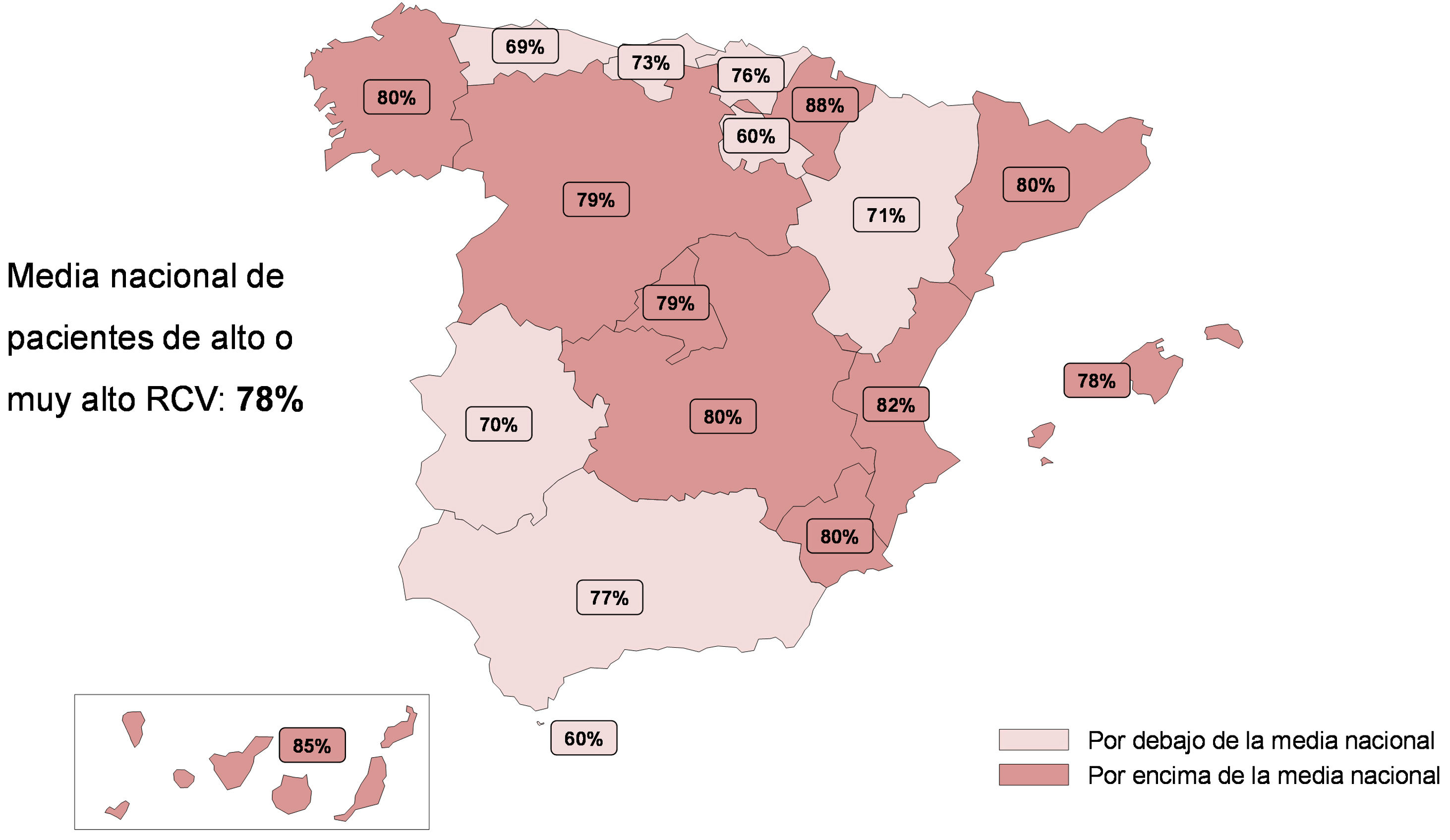
ResultadosLa representatividad de las reuniones multidisciplinares por CCAA fue proporcional a la de la población general sobre el total de la población española. Los 401 médicos que remitieron los cuestionarios válidos aportaron una muestra de 4.010 pacientes con datos agregados de práctica clínica real. De los 4.010 pacientes, 649 (16%) eran de alto y 2.458 (61%) de muy alto RCV. El 89% de los pacientes de muy alto RCV estaban en prevención secundaria. Además, el 14% de los pacientes de alto/muy alto RCV tenían una hipercolesterolemia familiar, el 56% diabetes mellitus y el 27% enfermedad renal crónica. La distribución de los 3.107 pacientes de alto/muy alto RCV fue equilibrada entre regiones, oscilando entre el 88% en la Comunidad Foral de Navarra y el 60% en La Rioja y Ceuta (fig. 1).
Distribución de los pacientes de alto/muy alto riesgo cardiovascular por comunidad autónoma. Todos los pacientes en prevención secundaria fueron considerados de muy alto riesgo cardiovascular, independientemente de la clasificación de riesgo por el médico participante.
RCV: riesgo cardiovascular.
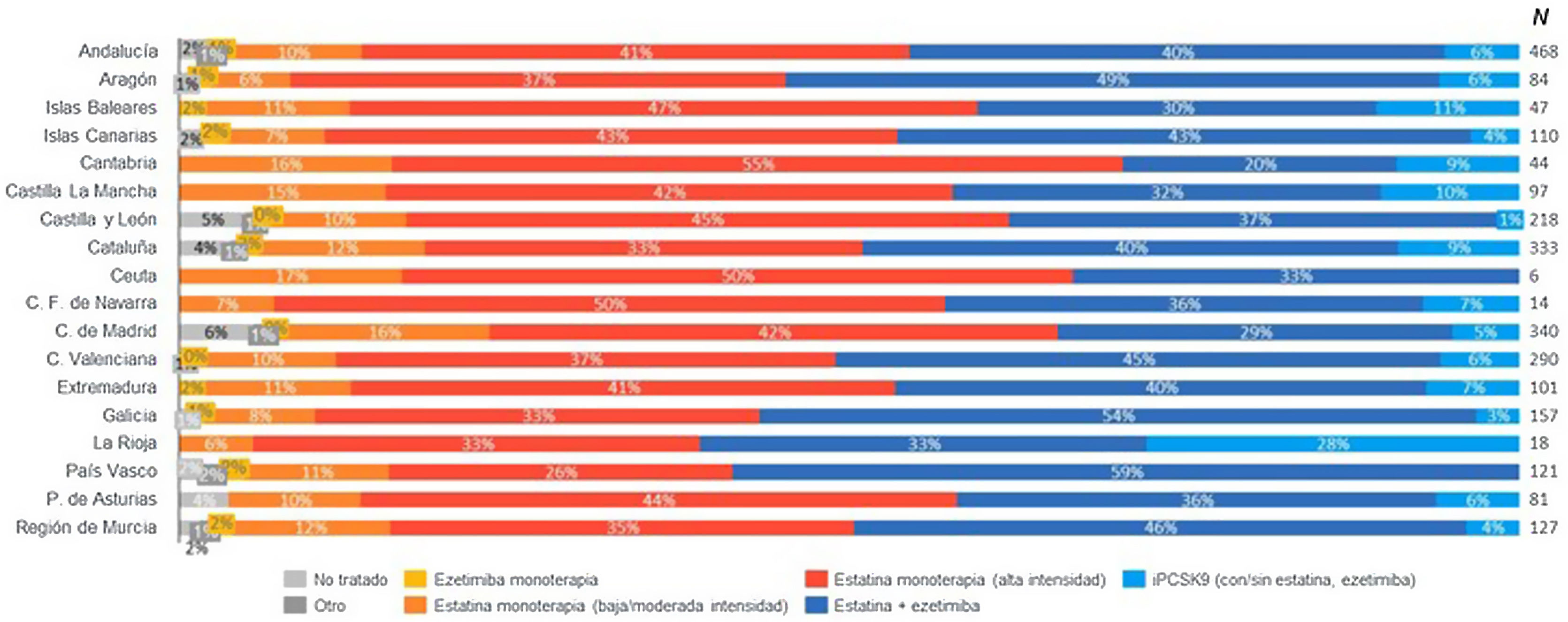
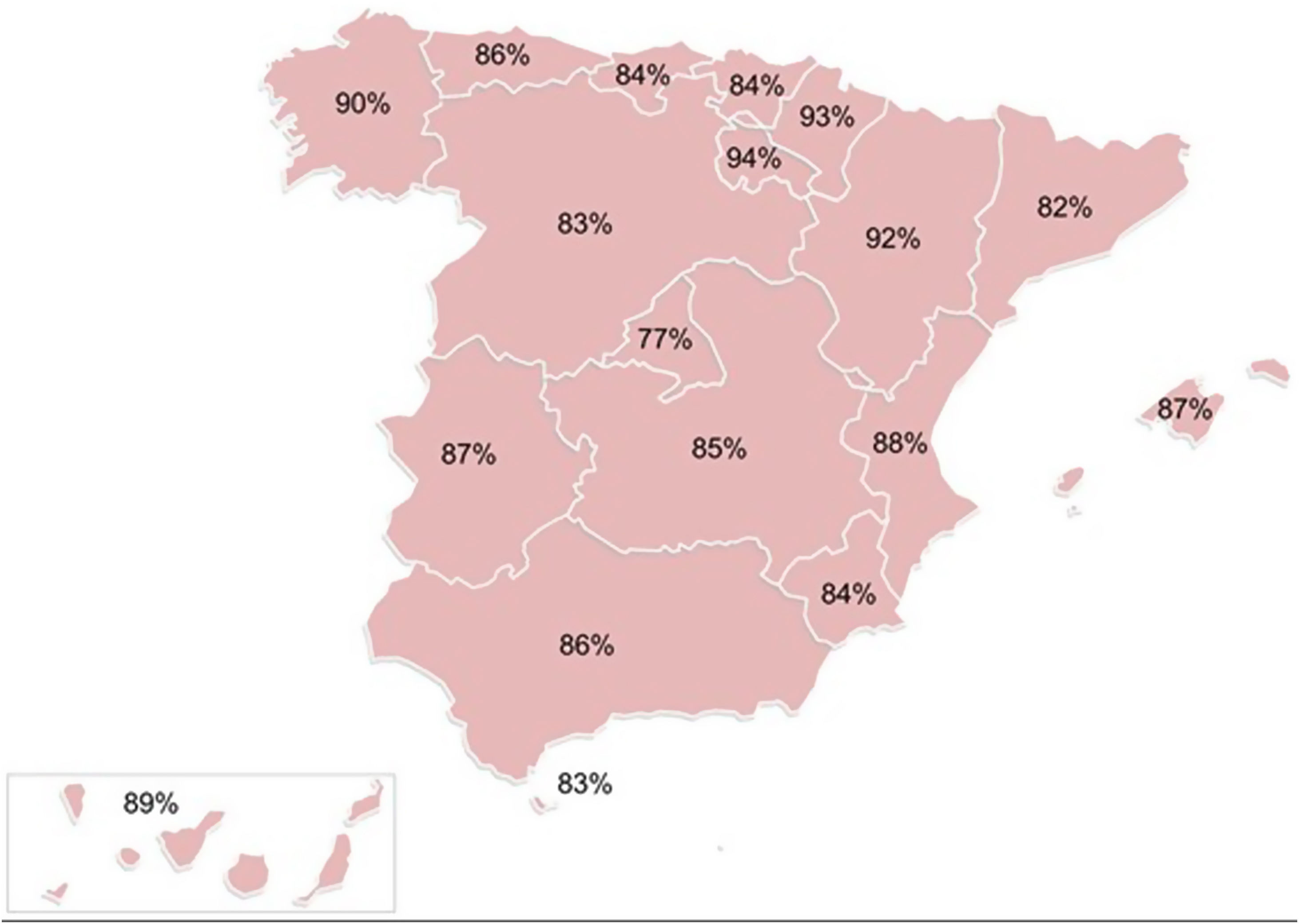
Cabe señalar que en los pacientes de alto RCV las estrategias terapéuticas más utilizadas fueron, por orden decreciente, las estatinas de alta intensidad en monoterapia (44%), seguidas de las estatinas de baja/moderada intensidad (21%) y de la terapia combinada estatina más ezetimiba (21%); en cambio, en los pacientes de muy alto RCV la combinación estatina más ezetimiba fue el tratamiento más utilizado (45%), seguido de la estatina de alta intensidad en monoterapia (38%). Concretamente, las estatinas de alta intensidad en monoterapia se usaron hasta en el 55% en Cantabria y las estatinas con ezetimiba hasta en el 59% en el País Vasco. No sería justo dejar de mencionar en este punto que en los pacientes de alto/muy alto RCV las estatinas en monoterapia de intensidad baja/moderada siguen utilizándose en más del 15% en distintas CCAA, como Cantabria, Castilla-La Mancha, Madrid o Ceuta (fig. 2). Al analizar a nivel nacional, el uso del tratamiento con estatinas de alta intensidad en monoterapia o estatinas en combinación con ezetimiba y/o un inhibidor de la proproteína convertasa subtilisina/kexina tipo9 (PCSK9) se hallaron diferencias estadísticamente significativas entre regiones (p=0,0079), oscilando entre el 94% en La Rioja y el 77% en la Comunidad de Madrid (fig. 3).
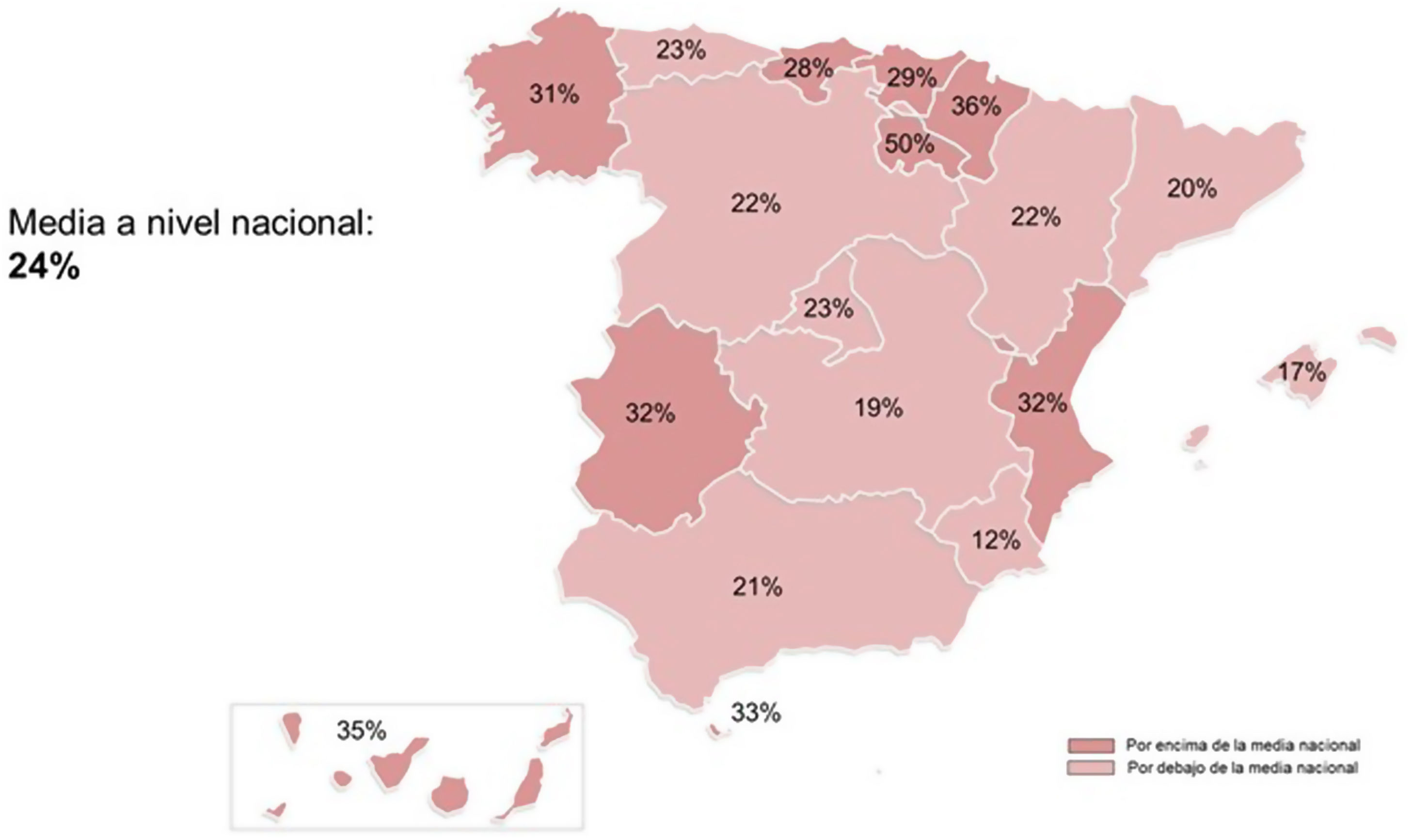
De los pacientes de alto RCV, solo el 22% alcanzaron el objetivo terapéutico de colesterol LDL <70mg/dl, y de los de muy alto RCV, el 25% consiguieron un colesterol LDL <55mg/dl. Si agrupamos los pacientes de alto/muy alto RCV que alcanzaron el objetivo terapéutico, cabe remarcar en primer lugar la existencia de diferencias interterritoriales (p<0,0001), fluctuando entre el 50% en La Rioja y el 12% en la Región de Murcia (fig. 4). Y, en segundo lugar, la utilización de la terapia combinada estatina más ezetimiba y/o un inhibidor de PCSK9 tuvo un impacto decisivo en la consecución del objetivo en colesterol LDL de los pacientes de alto y muy alto RCV, llegando a tasas de éxito del 52% y del 69%, respectivamente.
Distribución de los pacientes de alto/muy alto riesgo cardiovascular que alcanzan el objetivo terapéutico en colesterol LDL según las guías ESC/EAS 201914 por comunidad autónoma.
El presente estudio pone de relieve la disparidad en el control de la hipercolesterolemia de los pacientes de alto/muy alto RCV entre las distintas CCAA españolas, fruto del uso de diferentes estrategias farmacológicas de reducción del colesterol LDL.
La pauta farmacológica más utilizada en los pacientes de alto RCV fueron las estatinas de alta intensidad en monoterapia, y en los de muy alto RCV, el tratamiento de combinación estatina más ezetimiba. En este sentido, cabe resaltar que la tasa de utilización de la combinación estatina más ezetimiba fue del 45% en los pacientes de muy alto RCV, porcentaje netamente superior al descrito en otros estudios6,7. Sin embargo, en distintas regiones, como Cantabria, Castilla-La Mancha, Comunidad de Madrid o Ceuta, más del 15% de los pacientes de alto/muy alto RCV siguen recibiendo estatinas de baja/moderada intensidad en monoterapia. Si bien estos datos muestran una clara mejoría con respecto a estudios previos6-9, no debemos olvidar que esta pauta hipolipemiante en los pacientes de alto/muy alto RCV suele comportar un infratratamiento, al ser improbable que comporte una reducción de al menos un 50% en el colesterol LDL.
Cabe destacar del presente estudio la existencia de diferencias entre CCAA (p=0,0079) en el uso del tratamiento con estatinas de alta intensidad en monoterapia o estatinas en combinación con ezetimiba y/o un inhibidor de PCSK9. A pesar de la infrautilización de los inhibidores de PCSK9 (5% y 6% de los pacientes de alto y muy alto RCV, respectivamente), su utilización con/sin estatina y/o ezetimiba alcanzó una tasa de consecución del objetivo terapéutico en los pacientes de muy alto RCV del 69%. Una reciente encuesta nacional de los requerimientos para la utilización de inhibidores de PCSK9 puso de manifiesto importantes diferencias entre CCAA, fruto de las barreras en la prescripción de inhibidores de PCSK9 por las agencias reguladoras regionales y las comisiones de farmacia hospitalaria. En general, el uso de los inhibidores de PCSK9 estaba más extendido en los hospitales y en las CCAA que cuentan con unidades de lípidos de la SEA15.
A nivel nacional, el 22% de los pacientes de alto y el 25% de los de muy alto RCV alcanzaron los objetivos terapéuticos en colesterol LDL de acuerdo con las guías europeas 201914, datos que, si bien representan una clara oportunidad de mejora, son superiores a los reportados en los estudios DA VINCI7 y, recientemente, REALITY16. Las variaciones oscilaron entre el 50% de pacientes de alto/muy alto RCV controlados en La Rioja y el 12% en la región de Murcia. Globalmente, estos datos ratifican la deficiente tasa de consecución de los objetivos terapéuticos en colesterol LDL, hecho atribuible en parte a la infrautilización de los fármacos hipolipemiantes disponibles en la actualidad. Estas diferencias regionales podrían estar relacionadas con la diferente presencia de médicos de unidades especializadas (rehabilitación cardiaca o unidades de lípidos) en los grupos participantes como factor determinante de la óptima utilización del tratamiento farmacológico hipolipemiante, aunque este estudio no fue diseñado para dicho objetivo. En este contexto, consideramos oportuno preconizar un cambio conceptual en la prevención cardiovascular haciendo hincapié, en base a los resultados de los nuevos estudios de regresión con inhibidores de PCSK9 utilizando técnicas de imagen intravascular innovadoras17, que en los pacientes con enfermedad cardiovascular la consecución de los niveles recomendados o inferiores de colesterol LDL se acompaña de una reducción de la carga aterosclerótica y de efectos beneficiosos en la composición de la placa, por lo que podemos afirmar que estamos realizando un tratamiento etiológico de la enfermedad.
El presente estudio no está exento de limitaciones. Así, debido al tipo de estudio no aleatorizado, los parámetros cuantitativos de los pacientes para valorar la consecución del objetivo en colesterol LDL se recopilaron en rango de concentraciones. Por otra parte, los médicos participantes tenían un especial interés clínico por el control de la dislipemia y del RCV, y pertenecían en un porcentaje no despreciable de casos a unidades de rehabilitación cardiaca de la SEC o de lípidos y RCV de la SEA. Por tanto, es posible que los resultados reales de práctica clínica sean incluso peores a los descritos.
ConclusiónLa consecución de los objetivos de control lipídico constituye la piedra angular para llevar a cabo una prevención cardiovascular eficaz, pero estamos lejos de conseguirlo. A pesar de que la distribución de pacientes de alto/muy alto RCV fue similar entre CCAA, se identificaron diferencias interterritoriales en el control de la dislipemia y en la utilización de la terapia farmacológica hipolipemiante. Estos datos ponen de manifiesto las desigualdades existentes en el territorio español, destacando la necesidad de realizar acciones para cubrir las necesidades no cubiertas, mejorar el control de la dislipemia y alcanzar los objetivos terapéuticos en colesterol LDL, especialmente en aquellas comunidades con un grado de control subóptimo.
FinanciaciónEl presente trabajo es un estudio de la Agencia de Investigación de la Sociedad Española de Cardiología y la Sociedad Española de Arteriosclerosis, patrocinado por una beca no condicionada Daiichi Sankyo España.
Conflicto de interesesJuan Cosin-Sales ha recibido honorarios por conferencias de Almirall, Amgen, Daiichi Sankyo, Ferrer, MSD, Novartis, Organon, Rovi y Sanofi; ha participado en asesorías de Almirall, Amgen, MSD y Sanofi; y ha recibido ayudas a la investigación de Amgen, Ferrer, MSD y Sanofi.
Raquel Campuzano ha recibido honorarios por conferencias de Amgen, Daiichi Sankyo, Ferrer, Mylan, MSD, Organon, Sanofi, Servier y Novartis; ha participado en asesorías de Novartis, Amgen, Sanofi y Servier; y ha recibido colaboraciones a proyectos científicos o de investigación de Amgen, Daiichi Sankyo, Ferrer, Organon, Servier y Novartis.
José Luis Díaz ha recibido honorarios por ponencias, asesorías o colaboraciones científicas de Amgen, Bayer, Boëringher, BMS, Lilly, MSD, Mylan, Novartis, Novo-Nordisk, Pfizer, Rovi, Rubió, Sanofi, Daiichi Sankyo y Servier.
Carlos Escobar ha recibido honorarios por conferencias/asesorías de Almirall, Amgen, Daiichi Sankyo, Esteve, Ferrer, MSD, Novartis, Organon, Rovi, Sanofi, Servier y Viatris.
María Rosa Fernández ha recibido honorarios por conferencias de Amgen, Sanofi, Ferrer, Daiichi Sankyo, Organon y Rovi; ha participado en asesorías de Novartis, Amgen, Sanofi y Amarin.
Juan José Gómez-Doblas ha recibido honorarios por conferencias de Amgen, Sanofi, Daiichi Sankyo, Organon y MSD; ha participado en asesorías de Amgen, Sanofi y Amarin; y ha recibido colaboraciones a proyectos científicos o de investigación de Amgen, Sanofi, Ferrer y Daiichi Sankyo.
José María Mostaza ha participado en asesorías y/o conferencias, o ha realizado proyectos para Pfizer, Amarin, Ferrer, Sanofi, Amgen, Alter, Servier, Novartis y Daiichi Sankyo.
Juan Pedro-Botet ha recibido honorarios por conferencias de Amarin, Amgen, Daiichi Sankyo, Esteve, MSD, Sanofi y Viatris; y ha participado en asesorías de Amarin, Amgen, Daiichi Sankyo, Esteve, Ferrer, Sanofi y Viatris.
Núria Plana ha recibido honorarios por conferencias de Amgen, Sanofi, Daiichi Sankyo Mylan y Alexion.
Pedro Valdivielso ha recibido honorarios por conferencias de Amgen, Sanofi, Ferrer, Amarin, Akcea, Sobi, MSD, Novartis, Viatris, PTC therapeutics y Daiichi Sankyo; ha participado en asesorías de Daiichi Sankyo, Amgen, Sanofi, Akcea, Alexiony Amarin; y ha recibido ayudas a la investigación de Ferrer, Akcea y Sobi.
A todos los participantes en el Observatorio de las dislipemias por la información aportada para la identificación de potenciales áreas de mejora en el control de los pacientes dislipémicos desde cada área asistencial. El desarrollo del estudio ha contado con el apoyo de IQVIA para la realización y la moderación de las sesiones.