El tratamiento de las dislipemias presenta gran variabilidad en la práctica clínica e importantes limitaciones que dificultan la consecución de los objetivos terapéuticos. Por ello, se ha diseñado un proyecto para evaluar el control de la dislipemia en España, identificar los puntos de mejora y tratar de optimizarlo. El objetivo de este artículo es describir la metodología del observatorio del tratamiento del paciente dislipémico en España.
MétodosObservatorio de recogida de información basada en la práctica clínica habitual y experiencia de los profesionales de la salud que atienden a pacientes dislipémicos en España. El observatorio recoge información por área sanitaria, a través de: (i) reunión presencial con tres especialidades médicas diferentes y (ii) información cuantitativa de manejo de pacientes con hipercolesterolemia (cuestionario ad hoc). La información incluye perfiles de paciente atendidos, carga asistencial, guías y protocolos utilizados, grado de control alcanzado, limitaciones y oportunidades de mejora en práctica clínica.
ResultadosSe busca incluir 145 áreas sanitarias, contando con la participación de hasta 435 profesionales médicos de las 17 Comunidades Autónomas de España. La información recogida de los participantes permitirá disponer de datos agregados de más de 4.000 pacientes.
ConclusionesEste observatorio pretende conocer cómo se está tratando la hipercolesterolemia en la práctica clínica en España. Aunque los resultados preliminares muestran una importante área de mejora en el tratamiento de las dislipemias, se identifican también mecanismos para impulsar un cambio hacia la optimización de resultados en salud.
The treatment of dyslipidemia exhibits wide variability in clinical practice and important limitations that make lipid-lowering goals more difficult to attain. Getting to know the management of these patients in clinical practice is key to understand the existing barriers and to define actions that contribute to achieving the therapeutic goals from the most recent Clinical Practice Guidelines.
MethodsObservatory where the information gathered is based on routine clinical practice and the experience from the healthcare professionals involved in the treatment of dyslipidemia in Spain. The information is collected by health area through: (i) face-to-face meeting with three different medical specialties and (ii) quantitative information related to hypercholesterolemia patients’ management (ad-hoc questionnaire). Information includes patients’ profiles, assistance burden, guidelines and protocols used, goal attainment, limitations and opportunities in clinical practice.
Results145 health areas are planned to be included, with the participation of up to 435 healthcare professionals from the 17 Autonomous Regions of Spain. Information collection will result in aggregated data from over four thousand patients.
ConclusionsThis observatory aims to understand how hypercholesterolemia is being treated in routine clinical practice in Spain. Even though the preliminary results show important improvement areas in the treatment of dyslipidemias, mechanisms to drive a change towards health outcomes optimization are also identified.
La dislipemia (o dislipidemia) está relacionada con la aparición de enfermedades cardiovasculares (ECV) como el infarto de miocardio o el ictus, principal causa de morbimortalidad a nivel mundial1–3. En España, según datos del Instituto Nacional de Estadística, las enfermedades del sistema circulatorio fueron la primera causa de muerte en 2018 (120.859 fallecimientos, 28,3% de las defunciones totales), por delante del cáncer (26,4%)4, lo que hace que su adecuada prevención y tratamiento deba ser considerada como una prioridad asistencial en práctica clínica.
Las dislipemias se encuentran entre los principales factores riesgo cardiovascular (RCV) modificables5. En España, un 50% de la población adulta presenta un colesterol total (CT) > 200 mg/dL6. De éstos, el 69% corresponde a hipercolesterolemias puras, el 26% a dislipemias mixtas y el 5% a hipertrigliceridemias7. Entre las dislipemias, la hipercolesterolemia se considera causa del 54% del riesgo potencial de padecer un infarto de miocardio3, y se ha observado que alrededor del 86,8% de los pacientes con diagnóstico de dislipemia presenta algún otro factor de RCV adicional, principalmente una ECV establecida7.
El control de la hipercolesterolemia puede alcanzarse mediante reducción de los niveles de C-LDL, basado en medidas higiénico-dietéticas y/o farmacológicas5. Con el uso de estatinas, se estima que por cada reducción en los niveles de C-LDL de 1 mmol/L (39 mg/dL), se reduce el riesgo relativo cardiovascular en un 22%8. Las guías de tratamiento de las dislipemias más recientes indican unos umbrales objetivo que dependen del RCV del paciente y que, en pacientes que presenten una ECV establecida o de muy alto RCV, la reducción debe ser al menos del 50% del valor basal y alcanzar un C-LDL< 55 mg/dL9,10.
En la actualidad, se disponen de diferentes herramientas terapéuticas que podrían permitir alcanzar los niveles objetivo de control de C-LDL11; sin embargo, la realidad indica que aún se está muy lejos de poder lograrlo. En España, diferentes estudios indican el C-LDL objetivo solo se alcanza en el 26-28% de los pacientes de alto o muy alto RCV12,13, llegando hasta el 39% en pacientes con terapia hipolipemiante optimizada14, pero esto según los objetivos previos, menos exigentes que los actuales. Otros estudios en población europea muestran que solo el 33% de los pacientes dislipémicos alcanza los objetivos de C-LDL, siendo el 18-20% en pacientes de muy alto RCV15,16.
A este bajo nivel de control observado en la práctica clínica, se añade que la publicación de las guías de referencia del 2019 no haya tenido la difusión e implementación necesaria en parte debido a la pandemia por COVID-19 que se ha vivido. Por otro lado, las nuevas guías introducen objetivos de control C-LDL mucho más ambiciosos y difíciles de conseguir.
Todo esto propicia la necesidad por parte de las sociedades científicas de conocer cómo se está controlando actualmente al paciente dislipémico en España, y cómo se puede apoyar al profesional de la salud para que, cada uno desde su ámbito asistencial, pueda contribuir en la reducción potencial del RCV de estos pacientes, logrando así mejoras en resultados en salud. Además, es necesario, no solo conocer los resultados de reducción de C-LDL, sino también las diferencias entre regiones, derivadas entre otras causas, por un distinto acceso a determinados tratamientos hipolipemiantes17,18.
Por todo ello, surge el Observatorio de tratamiento del paciente dislipémico en España, proyecto liderado por la Sociedad Española de Cardiología (SEC) y la Sociedad Española de Arterioesclerosis (SEA), con el fin de conocer la práctica asistencial relativa al tratamiento del paciente dislipémico y a la identificación de medidas que puedan aproximar la realidad de la práctica clínica habitual a los objetivos recomendados por las actuales guías de práctica clínica. En este artículo se describe el diseño del observatorio.
MétodosDiseño del estudioEl observatorio de las dislipemias corresponde a una iniciativa de dos sociedades científicas (SEC y SEA), por lo que su diseño, selección de participantes y áreas sanitarias, materiales de estudio y resultados han sido validados por parte de un Comité Científico formado por un total de 10 expertos (cinco de cada sociedad).
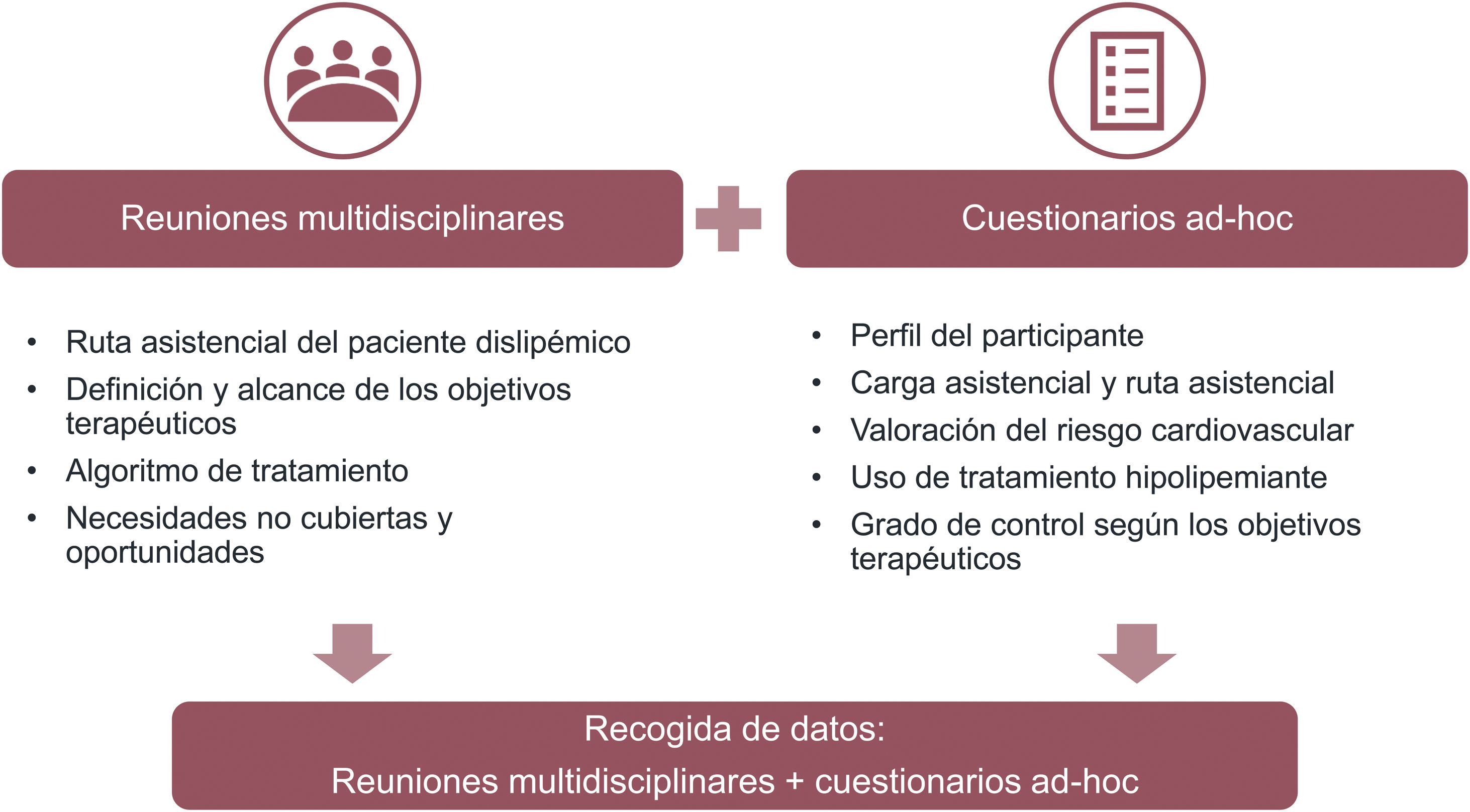
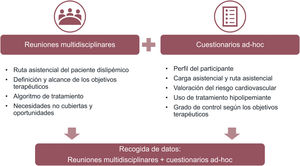
El estudio se basa en metodologías de consenso con las que poder integrar información cualitativa basada en la experiencia y percepción de los médicos participantes en el estudio, y cuantitativa, recogida a través de un cuestionario ad hoc de estudio (fig. 1).
Inicialmente, el estudio fue diseñado para recoger información de la práctica clínica de 89 áreas sanitarias (267 médicos participantes). En junio de 2021, dado el valor potencial de la información que estaba siendo recogida, se decidió ampliar el número de áreas sanitarias a 145 (435 médicos participantes).
Población de estudioA efectos del estudio se definieron cuatro perfiles de pacientes con hipercolesterolemia, no excluyentes entre sí: (i) pacientes en prevención primaria; (ii) pacientes en prevención secundaria; (iii) pacientes con diabetes mellitus; (iv) pacientes con hipercolesterolemia familiar. Otros perfiles de pacientes fueron también considerados en caso de mención espontánea durante las reuniones de trabajo.
Recogida de datosTodos los datos (cualitativos y cuantitativos) fueron gestionados y analizados de forma centralizada a través de la organización de investigación por contrato (CRO) del estudio (IQVIA). Así mismo, IQVIA llevó a cabo la moderación de las reuniones presenciales.
Recogida de datos cualitativos – reuniones presencialesLa información cualitativa fue recogida a partir de los comentarios y discusión generada en las diferentes sesiones presenciales de trabajo con expertos en el control de las hipercolesterolemias. En cada reunión participaron tres expertos en el tratamiento de las dislipemias con diferente perfil profesional y pertenecientes a la misma área sanitaria (zona geográfica formada por uno o varios centros de atención primaria y un hospital de referencia): medicina familiar y comunitaria, cardiología, medicina interna y endocrinología, principalmente (puntualmente, fueron incluidas otras especialidades en función de la realidad asistencial del área sanitaria).
La moderación de las sesiones estuvo basada en una guía de discusión consensuada común, incluyendo cuatro bloques temáticos:
- •
Ruta asistencial: manejo asistencial del paciente con hipercolesterolemia, incluyendo desde el momento del diagnóstico, hasta su seguimiento a largo plazo. Para cada perfil de paciente, se generó discusión acerca del proceso diagnóstico y profesionales involucrados en el mismo, proceso de toma de decisión referente al manejo (terapéutico o no) del paciente, monitorización del paciente (durante el primer año y a largo plazo) y procesos de derivación (si procedía).
- •
Objetivos terapéuticos y valoración del RCV: procedimientos para la valoración del RCV en cada caso, variables o parámetros clave en la definición de objetivos de C-LDL para cada perfil de RCV, y grado o potencial de consecución de estos objetivos en la práctica clínica.
- •
Control terapéutico: principales algoritmos terapéuticos utilizados en práctica clínica para el tratamiento de los diferentes perfiles de pacientes con hipercolesterolemia (tipo de fármacos utilizados y líneas de tratamiento).
- •
Necesidades no cubiertas y oportunidades de mejora: principales necesidades no cubiertas percibidas por los profesionales de la salud relacionadas con el tratamiento de las dislipemias y oportunidades potenciales o propuestas de mejora relacionadas con ellas.
A los participantes de cada reunión se les invitó a cumplimentar un cuestionario de estudio, constituido por 30 preguntas (material suplementario). El cuestionario fue enviado por correo electrónico, de forma individualizada a cada participante, tras la reunión. La información recogida en el cuestionario hacía referencia a la realidad individual de cada participante, considerando aspectos medibles y cuantificables, así como datos basados en su percepción clínica:
- •
Perfil general del participante: edad, especialidad, región en la que ejerce, tipo de centro (hospital/centro de salud, público/privado) y especialidad.
- •
Carga asistencial: estimación del número de pacientes semanales visitados por cualquier causa, estimación del porcentaje de pacientes tratados con algún hipolipemiante, y estimación de la distribución de pacientes, según perfiles de estudio.
- •
Ruta asistencial: guías, protocolos o documentos de consenso utilizados para el diagnóstico de la dislipemia, definición de objetivos terapéuticos, monitorización del paciente y/o elección de tratamiento.
- •
Riesgo cardiovascular: frecuencia con la que se valora el RCV, escalas utilizadas, estimación de la distribución de pacientes según RCV, umbrales de normalidad (C-LDL) usados en analíticas de laboratorio.
- •
Tratamiento: existencia de indicadores de prescripción o directrices de uso para estatinas, ezetimiba o inhibidores de proproteína convertasa subtilisina/kexina tipo 9 (iPCSK9), tratamiento utilizado en los perfiles de paciente objetivo, cambios de tratamiento (frecuencia de cambio y motivo) y estimación del porcentaje de pacientes intolerantes a estatinas.
- •
Control: estimación del porcentaje de pacientes controlados (criterio clínico y según objetivos de C-LDL de las guías 2019).
Con el fin de contrastar la percepción clínica con datos reales, se recogieron datos agregados de 10 pacientes dislipémicos consecutivos que el participante hubiera visitado recientemente: tipo de paciente (prevención primaria/secundaria), comorbilidades relevantes, perfil de RCV, tratamiento recibido (grupo terapéutico) y rango de C-LDL alcanzado.
Análisis de resultadosLos datos cualitativos obtenidos en cada reunión se registraron en el acta de dicha reunión y fueron procesados mediante un análisis de consenso, identificando diferencias y similitudes en las respuestas de los participantes.
Los datos cuantitativos fueron analizados de manera descriptiva (Microsoft Excel) incluyendo media, desviación estándar (DE), mediana y rango intercuartílico, máximo y mínimo, para las variables continuas; y n (%) para las variables categóricas. Los resultados fueron desagregados por especialidad y por región. No se realizó ningún análisis estadístico comparativo.
Consideraciones éticasToda la información recogida en el estudio se llevó a cabo según experiencia y percepción de los diferentes médicos participantes.
Dado que en el estudio no se registraron datos individuales de pacientes ni se recogieron datos de historia clínica, no se requirió aprobación por Comité Ético de referencia, ni firma de consentimiento informado de paciente.
ResultadosDesarrollo de sesiones en diferentes áreas sanitariasEntre octubre y diciembre 2020, se realizaron 15 reuniones iniciales (Fase I), con las que se llevó a cabo un primer análisis de contenidos para determinar la idoneidad de: (i) la guía y estructura de la moderación de las sesiones y (ii) los contenidos y estructura de respuestas recogidas en el cuestionario de estudio. En enero de 2021 se llevó a cabo la revisión y validación de materiales finales por el Comité Científico del estudio, con el fin de proceder a la Fase II, con un total de 74 reuniones/áreas sanitarias adicionales.
La consecución de las Fases I y II de estudio aportó datos tanto a nivel nacional como correspondientes a 17 Comunidades Autónomas. Con un total de 267 participantes facilitando información cualitativa y los datos procedentes de 253 respuestas a cuestionarios de estudio (95% de participación), se disponía de una considerable fuente de información de la que poder obtener resultados relevantes. La mayoría de las áreas sanitarias incluidas correspondieron a centros hospitalarios de referencia, generalmente de titularidad pública, con gran volumen asistencial. Este hecho, unido a la escasa representación de centros privados, podría resultar en una cierta limitación en la interpretación de los datos de estudio. En este sentido, el Comité Científico propuso una ampliación de áreas sanitarias en las que pudiera incluirse a centros con diferentes características y poblaciones de referencia, así como centros privados, llegando a 145 áreas sanitarias.
A fecha de la última reunión, diciembre de 2021, se completaron las 145 sesiones, dando cobertura a todo el territorio nacional, con representatividad regional acorde a la proporción de población en cada Comunidad Autónoma respecto al total nacional (tabla 1).
Distribución de áreas sanitarias participantes en el observatorio de las dislipemias en España
| Variable | Reuniones realizadas*(n = 145) | Pacientes incluidosa(n = 4.010) | Población total#(n = 47.394.223) | |
|---|---|---|---|---|
| Comunidad Autónoma | Andalucía | 25 (17%) | 730 (18%) | 8.501.450 (18%) |
| Aragón | 5 (3%) | 130 (3%) | 1.331.280 (3%) | |
| Islas Baleares | 2 (1%) | 60 (1%) | 1.219.423 (3%) | |
| Islas Canarias | 5 (3%) | 140 (3%) | 2.244.423 (5%) | |
| Cantabria | 2 (1%) | 60 (1%) | 583.904 (1%) | |
| Castilla La Mancha | 6 (4%) | 130 (3%) | 2.049.455 (4%) | |
| Castilla y León | 11 (8%) | 330 (8%) | 2.387.370 (5%) | |
| Cataluña | 18 (12%) | 490 (12%) | 7.669.999 (16%) | |
| Ceuta | 1 (1%) | 10 (0%) | 83.502 (0%) | |
| Comunidad de Madrid | 18 (12%) | 520 (13%) | 6.752.763 (14%) | |
| Comunidad Foral de Navarra | 2 (1%) | 50 (1%) | 657.776 (1%) | |
| Comunidad Valenciana | 17 (12%) | 470 (12%) | 5.045.885 (11%) | |
| Extremadura | 5 (3%) | 150 (4%) | 1.057.999 (2%) | |
| Galicia | 10 (7%) | 230 (6%) | 2.696.995 (6%) | |
| La Rioja | 1 (1%) | 30 (1%) | 316.197 (1%) | |
| País Vasco | 7 (5%) | 190 (5%) | 2.185.605 (5%) | |
| Principado de Asturias | 4 (3%) | 120 (3%) | 1.013.018 (2%) | |
| Región de Murcia | 6 (4%) | 170 (4%) | 1.513.161 (3%) | |
Se muestra el número de reuniones en cada Comunidad Autónoma seguido por el porcentaje sobre el total de reuniones realizadas en España entre paréntesis.
Se muestra el número de pacientes incluidos por los participantes en cada Comunidad Autónoma, seguido por el porcentaje sobre el total de pacientes incluidos en España entre paréntesis.
Se muestra la población en cada Comunidad Autónoma y el porcentaje el total de la población en España a 1 de enero de 202136.
De los 435 médicos participantes, 125 (28,7%) eran profesionales de medicina familiar y comunitaria, 142 (32,6%) especialistas en cardiología, 103 (23,7%) de medicina interna, 61 (14%) de endocrinología, 3 (0,7%) de nefrología y 1 (0,2%) de neurología.
DiscusiónEl observatorio de tratamiento del paciente dislipémico en España es un proyecto de investigación que pretende caracterizar la variabilidad existente en el tratamiento de la hipercolesterolemia, así como en el establecimiento de objetivos terapéuticos y grado de control alcanzado en la práctica clínica de las diferentes áreas sanitarias y regiones de España.
La dislipemia es un problema de salud muy prevalente en nuestro contexto7,19–22. A su vez, es uno de los principales factores de RCV modificables, asociado con una elevada morbimortalidad cardiovascular1–3, por lo que constituye una clara prioridad de actuación por parte de las sociedades científicas y de los sistemas de salud23–25. La evidencia disponible ha demostrado que una adecuada reducción del C-LDL, según el RCV de cada paciente, se relaciona directamente con una reducción del riesgo de sufrir un episodio cardiovascular y sus complicaciones5,9,26,27. Por ello, el objetivo principal del tratamiento de las dislipemias está dirigido a la reducción de C-LDL a los niveles más bajos posibles en el menor tiempo posible9, siendo fundamental que exista un adecuado conocimiento entre el colectivo médico y concienciación en lo que se refiere al paciente y su entorno.
Las recomendaciones de las guías de las European Society of Cardiology (ESC)/European Atherosclerosis Society (EAS) de 20199 constituyen el referente clínico principal, apoyadas por las recomendaciones de tratamiento de las dislipemias en España17,18. Los objetivos de C-LDL están claramente definidos por el RCV y comorbilidades del paciente, y se dispone de evidencia de apoyo a la toma de decisión en lo que a tratamiento se refiere11. A pesar de esto, el grado de control que se consigue en práctica clínica es deficiente12,28, pudiendo ser atribuible a factores como: la infraestimación del RCV del paciente, la reticencia ante posibles efectos secundarios del tratamiento, el bajo uso de la terapia hipolipemiante combinada, la falta de adherencia y/o cumplimiento al tratamiento, o la inercia terapéutica12. Se debe tener en cuenta que la planificación terapéutica previa mediante la utilización de tablas de tratamiento hipolipemiante orientado a la consecución de objetivos terapéuticos11, la utilización de herramientas informatizadas incorporadas a la historia clínica29, o la aplicación de algoritmos terapéuticos30 facilitan de manera significativa la consecución de los objetivos terapéuticos, especialmente en pacientes de muy alto RCV31.
Pintó et al.32 observaron que en España, en pacientes dislipémicos sin otros factores de RCV, el 51,9% de los médicos establecía como objetivo un C-LDL < 130 mg/dL (29% en C-LDL < 160 mg/dL). En pacientes con algún factor de RCV (hipertensión, tabaquismo o diabetes), entre el 49 y el 55% de los médicos establecían un objetivo de C-LDL< 100 mg/dL; y en pacientes con complicación cardiovascular, cardiopatía isquémica o ictus, entre el 71 y el 88% de los médicos trataba de alcanzar C-LDL < 70 mg/dL32. Estos datos ya difieren de las recomendaciones aplicables en el momento en el que se llevó a cabo en estudio33, y se encuentran muy lejos de las actuales recomendaciones9.
Con todo ello, el estudio EUROASPIRE IV puso de manifiesto que a pesar de que el 86% de los pacientes con síndrome coronario crónico recibía estatinas, solo el 20% de ellos alcanzaba el objetivo de C-LDL16, En el estudio EUROASPIRE V, el porcentaje de pacientes controlados en prevención secundaria ascendió hasta el 32%, aunque se observaron aspectos de mejora relevantes en cuanto al manejo terapéutico de estos pacientes (16% sin tratamiento hipolipemiante, y bajo uso de asociación de estatina y ezetimiba)34. Recientemente, en el estudio DA VINCI, se constató que solo el 33% de los pacientes alcanzaba los objetivos terapéuticos de 2019 (18% en pacientes en prevención secundaria)15. Alrededor del 20% de los pacientes tratados con estatina (de cualquier intensidad, con o sin ezetimiba) estaban controlados, frente al 58% de los pacientes que recibían iPCSK915. Galve et al. encontraron resultados similares, con un 26% de los pacientes en prevención secundaria con el C-LDL en objetivo, con solo un 14% del total tratado con una terapia combinada12. Estos hallazgos, unidos a que apenas el 45% de los pacientes tratados recibían estatina de alta intensidad y a que en el 70% de los casos no se intensificó el tratamiento12, muestran un amplio margen de mejora a través de la optimización de la terapia hipolipemiante35 y sugieren la necesidad de terapias y mecanismos adicionales para reducir el C-LDL de los pacientes de alto y muy alto RCV.
El observatorio de las dislipemias parte de la necesidad de entender y contextualizar estos datos, de acuerdo con la realidad asistencial en España. Este estudio permite analizar, de forma pormenorizada, la realidad de manejo y tratamiento de la dislipemia en 145 áreas sanitarias en España (86% de las áreas sanitarias totales), incluyendo análisis a nivel nacional, regional y por ámbito asistencial. Se trata del único estudio llevado a cabo combinando un análisis de situación, contextualizado, del tratamiento de las dislipemias, teniendo en cuenta no solo el dato de control conseguido, sino también los motivos por los que no se consigue y las necesidades y potenciales áreas de mejora que podrían apoyar a una mejora de la práctica asistencial, con representación de cerca de la totalidad de áreas sanitarias, así como del entorno de manejo de la patología, tanto público, como privado y a nivel multidisciplinar. Además, el estudio aporta una visión diferente y complementaria a la información disponible, incorporando las necesidades reportadas por los profesionales de la salud, habitualmente relegadas a un segundo plano, tras el dato de pacientes y una propuesta de iniciativas de valor que podrían impulsar mejoras asistenciales en el manejo de las dislipemias en nuestro entorno.
El observatorio de las dislipemias, aunque pionero y representativo de la realidad nacional en España, cuenta con algunas limitaciones, como es el hecho de que se basa principalmente en experiencias y percepciones de los profesionales. Esta limitación se minimiza con el análisis de datos agregados de los últimos pacientes atendidos por los participantes (datos de práctica clínica), lo que aporta adicionalmente una valiosa información capaz de contrastar la visión del profesional con la realidad de su praxis. Es importante considerar que los participantes del observatorio eran profesionales con especial interés por los lípidos, lo que puede traducirse en un mayor conocimiento y cumplimiento de las recomendaciones que el conjunto de profesionales de la salud. En este sentido, podría considerarse una potencial ampliación de muestra, con participación aleatorizada.
ConclusionesLas intervenciones preventivas reducen el riesgo de enfermedades cardiovasculares, pero son difíciles de implementar en la práctica. En este sentido, las guías de tratamiento de la dislipemia son claras en lo que a objetivos terapéuticos se refiere, pero lograrlos es complejo, especialmente teniendo en cuenta la variabilidad regional existente en nuestro país. El «Observatorio de tratamiento del paciente dislipémico en España» es un proyecto liderado por la SEC y por la SEA, que pretende conocer cómo se está tratando la hipercolesterolemia en la práctica clínica en España a través del análisis pormenorizado de 145 áreas sanitarias, identificando medidas para impulsar un cambio hacia la mejora de resultados en salud.
FinanciaciónEl presente trabajo es un estudio de la Sociedad Española de Cardiología y Sociedad Española de Aterosclerosis, patrocinado por Daiichi Sankyo España.
Conflicto de interesesJuan Cosin-Sales: ha recibido honorarios por conferencias de Almirall, Amgen, Daiichi-Sankyo, Ferrer, MSD, Novartis, Organon, Rovi, Sanofi. Ha participado en asesorías de Almirall, Amgen, MSD, Sanofi. Ha recibido ayudas a la investigación de Amgen, Ferrer, MSD y Sanofi. Raquel Campuzano: ha recibido honorarios por conferencias de Amgen, Daiichi-Sankyo, Ferrer, Mylan, MSD, Organon, Sanofi, Servier. Novartis. Ha participado en asesorías de Novartis, Amgen, Sanofi, Servier. Ha recibido colaboraciones a proyectos científicos o de investigación de Amgen, Daiichi-Sankyo, Ferrer, Organon, Servier, Novartis. José Luis Díaz: ha recibido honorarios por ponencias, asesorías o colaboraciones científicas de laboratorios Amgen, Bayer, Boëringher, BMS, Lilly, MSD, Mylan, Novartis, Novo-Nordisk, Pfizer, Rovi, Rubió, Sanofi, Daiichi-Sankyo, Servier. Carlos Escobar: ha recibido honorarios por conferencias/asesorías de Almirall, Amgen, Daiichi-Sankyo, Esteve, Ferrer, MSD, Novartis, Organon, Rovi, Sanofi, Servier y Viatris. María Rosa Fernández: ha recibido honorarios por conferencias de Amgen, Sanofi, Ferrer, Daiichi-Sankyo, Organon, Rovi. Ha participado en asesorías de Novartis, Amgen, Sanofi, Amarin. Juan José Gómez-Doblas: ha recibido honorarios por conferencias de Amgen, Sanofi, Daiichi-Sankyo, Organon, MSD. Ha participado en asesorías de Amgen, Sanofi, Amarin. Ha recibido colaboraciones a proyectos científicos o de investigación de Amgen, Sanofi, Ferrer y Daiichi-Sankyo. José María Mostaza: ha participado en asesorías y/o conferencias, o realizado proyectos para Pfizer, Amarin, Ferrer, Sanofi, Amgen, Alter, Servier, Novartis y Daiichi-Sankyo. Juan Pedro-Botet: ha recibido honorarios por conferencias de Amarin, Amgen, Daiichi-Sankyo, Esteve, MSD, Sanofi y Viatris. Ha participado en asesorías de Amarin, Amgen, Daiichi-Sankyo, Esteve, Ferrer, Sanofi y Viatris. Núria Plana: ha recibido honorarios por conferencias de Amgen, Sanofi, Daiichi-Sankyo Mylan, Alexion. Pedro Valdivielso: ha recibido honorarios por conferencias de Amgen, Sanofi, Ferrer, Amarin, Akcea, Sobi, MSD, Novartis, Daiichi-Sankyo. Ha participado en asesorías de Daiichi-Sankyo, Amgen, Sanofi, Akcea, Amarin. Ha recibido ayudas a la investigación de Ferrer y Akcea.
Los autores agradecen a todos los participantes en el observatorio de las dislipemias la información aportada, así como su implicación para la identificación de potenciales áreas de mejora en el control de los pacientes dislipémicos desde cada área asistencial. El desarrollo del estudio ha contado con el apoyo de IQVIA para la realización y moderación de las sesiones, así como en las tareas de redacción científica.