INTRODUCCIÓN
El cáncer de endometrio es uno de los cánceres ginecológicos más frecuentes. Su frecuencia aumenta con la edad, con un pico máximo a los 70-74 años, y se estima que sólo un 3-5% de los casos se dan en pacientes menores de 40 años1.
Los datos de mortalidad son poco precisos, porque muchas veces no se diferencian bien las muertes atribuibles al cáncer de cérvix, ovario y endometrio. La mortalidad representa en torno al 2,3% de todas muertes por cáncer y tiende a disminuir por su diagnóstico temprano1,2.
Epidemiológicamente, los siguientes factores se han asociado a un aumento de la incidencia de este tipo de cáncer: la obesidad, la ingesta elevada de grasas, la hipertensión, la diabetes, la vida sedentaria, las radiaciones pélvicas, la nuliparidad, las alteraciones menstruales, los tratamientos hormonales, los antecedentes familiares y la asociación a otros cánceres1,3,4.
La estadificación del cáncer de endometrio marcado por la FIGO5 incluye la laparotomía convencional con histerectomía y doble anexectomía, asociada a lavados y toma de citología peritoneal, y a linfadenectomía pélvica bilateral y aórtica. En los últimos años la vía laparoscópica ha ido desarrollándose y utilizándose para la realización de la estadificación y el tratamiento quirúrgico de estadios tempranos con resultados equiparables en supervivencia a medio plazo a la tradicional vía laparotómica y con un descenso de la morbilidad peroperatoria6-8. Además, en casos seleccionados de alta morbilidad quirúrgica por las características personales de estas pacientes, la vía vaginal se ha planteado como una opción alternativa y con mejores resultados que los tratamientos adyuvantes como la radioterapia9,10.
El abordaje quirúrgico en pacientes mayores es a menudo complicado, debido a que dichas pacientes suelen asociar altos índices de masa corporal, antecedentes de cirugías previas y, en un elevado número de casos, enfermedades médicas que dificultan tanto el abordaje quirúrgico como anestésico.
El objetivo de este trabajo es valorar las diferentes vías quirúrgicas empleadas en el tratamiento del cáncer de endometrio, así como la morbilidad y las posibles ventajas de cada uno de estos accesos en el grupo de pacientes con una edad $ 65 años en el momento de la cirugía.
MATERIAL Y MÉTODOS
Hemos realizado un estudio descriptivo retrospectivo de 165 pacientes intervenidas de cáncer de endometrio, en el Hospital Príncipe de Asturias de Alcalá de Henares, entre enero 1996 y noviembre de 2006.
En este trabajo hemos analizado a las pacientes con una edad $ 65 años en el momento de la cirugía. El total de dicha muestra fue de 70 pacientes, que corresponde al 42,42% de la población estudiada.
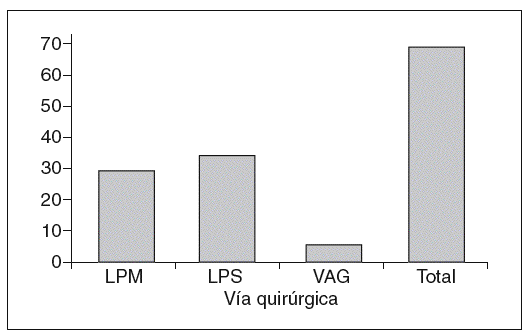
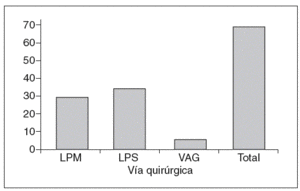
Las pacientes fueron clasificadas según la vía quirúrgica empleada, 29 (41,4%) por vía laparotómica (LPM), 35 (50%) por vía laparoscópica (LPS) y 6 (8,6%) por vía vaginal (VAG).
Se realizó un estudio preoperatorio con analítica, incluyendo marcadores tumorales, radiografía de tórax, electrocardiograma, resonancia magnética o tomografía computarizada, y la recogida del consentimiento informado, tras la explicación y las aclaraciones pertinentes sobre el tipo cirugía, la vía quirúrgica y las posibles complicaciones. En todos los casos se procedió previa a la cirugía a la preparación intestinal, antibiótica y profilaxis TVP.
Las laparotomías fueron realizadas por cualquiera de los de ginecólogos de nuestro servicio y las laparoscopias, por endoscopistas con amplia experiencia. En los primeros años las realizaron 2 endoscopistas, y en los últimos 4 años se han ido incorporando a la cirugía laparoscópica otros 2 miembros del servicio.
Las pacientes se incluyeron en uno u otro acceso quirúrgico, según la propuesta quirúrgica dada desde las diferentes consultas de nuestro centro. La vía vaginal se consideró únicamente cuando la elevada morbilidad de la paciente desaconsejaba una estadificación completa. En los primeros años de este trabajo, la indicación más frecuente fue la laparotomía; con la progresiva introducción de la laparoscopia esta tendencia ha ido modificándose.
El primer paso en la cirugía consistió (en ambas vías) en la visualización de la cavidad abdominal e inspección y toma de citología de líquido peritoneal, seguida de linfadenectomía, incluyendo el espacio de Lebeuf-Gorard, lateral a la arteria vesical inferior, ventral al origen de la arteria uterina y medial y caudal a la vena iliaca externa, incluyendo la fosa obturatriz por encima del nervio obturador11-14. Los ganglios obtenidos se remitieron siempre a estudio anatomopatológico intraoperatorio, y mientras tanto se realizó la histerectomía con doble anexectomía.
El abordaje laparotómico se realizó según criterios convencionales de la FIGO: Laparotomía media. Inspección de la cavidad abdominal y extirpación/biopsia del nódulo sospechoso. Revisión del intestino delgado y el colón en todo su recorrido. Citologías peritoneales con 50-100 ml de suero fisiológico del fondo del saco de Douglas, los espacios paracólicos y subdiafragmáticos. Histerectomía total abdominal extrafascial y salpingooforectomía bilateral. Linfadenectomía pélvica bilateral. La linfadenectomía aórtica, o muestreo hasta la mesentérica inferior, quedó reservada sólo para los casos con ganglios pélvicos positivos en el estudio intraoperatorio o los tipos histológicos considerados de mal pronóstico5.
El abordaje laparoscópico se realizó usando columna de videocirugía convencional, que incluyó una endocámara Mono-CCD (Telecam Storz®), digitalizador de imagen (Digivideo Storz®), una fuente de xenón 175 W (Storz®) y un insuflador automático de CO2 con flujos de reposición de hasta 9 l/min. Se empleó una óptica de 10 mm y 0º, 2 trócares de 10 mm, que se introducen por vía umbilical e interxifoumbilical, y 2 de 5 mm que se sitúan en los cuadrantes derecho e izquierdo de la parte inferior de la cavidad abdominal. En todos los casos, los ganglios extraídos se recogieron dentro de un saco (Endobag Tyco®) colocado en el saco de Douglas desde el comienzo de la intervención. Los trócares de 10 mm umbilical y los de 5 mm se utilizan para introducir y utilizar el instrumental y recoger el saco durante la cirugía. La óptica puede desplazarse a una posición más craneal, introduciéndola por el trócar interxifoumbilical. Durante la histerectomía, la hemostasia del pedículo uterino y parametrial se realizó indistintamente por vía vaginal o laparoscopia, dependiendo de las condiciones quirúrgicas. Se utilizó como movilizador uterino el histeróforo de Hourcabie15.
Se recogieron los datos de las diferentes variables estudiadas en una base de datos diseñada en el programa SPSS.
Los resultados se analizan mediante estudio estadístico mediante el sistema informático SPSS (Statistal Package for the Social Science) versión 12.0 para Windows.
En primer lugar se realizó un estudio descriptivo: se estudiaron las variables cualitativas mediante el cálculo de frecuencias absolutas y relativas. En las variables cuantitativas se calcularon las medidas de tendencia central (media, mediana y moda), así como de dispersión (desviación típica varianza y recorrido intercuartílico).
La significación estadística fue definida para p < 0,05.
Se han estudiado y comparado las diferentes variables mediante contrastes.
En las pacientes $ 65 años se ha realizado un estudio descriptivo y se han comparado las diferentes variables cuantitativas mediante la prueba de la t de Student, y para el resto los tests no paramétricos de Mann-Withney y Wilconxon.
El análisis de supervivencia se ha estudiado mediante la aplicación de Kaplan-Meier.
RESULTADOS
Las 70 pacientes estudiadas se clasificaron según la vía quirúrgica empleada, 29 (41,4%) por vía laparotómica (LPM), 35 (50%) por vía laparoscópica (LPS) y 6 (8,6%) por vía vaginal (fig. 1).
Fig. 1. Distribución por vías quirúrgicas. LPM: vía laparotómica; LPS: vía laparoscópica; VAG: vía vaginal.
La edad media de nuestro subgrupo en estudio fue de 72,37 ± 0,68 (65-88) años; para la vaginal, 78,33 ± 3,23 (68-88); para la laparoscopia, 71,74 ± 0,90 (65-84); para la laparotomía, 71,90 ± 0,97 (65-83). No hubo diferencias significativas entre las diferentes vías. El peso medio de estas pacientes fue de 77,25 ± 1,92 (45-127) kg. La talla media fue de 152,78 ± 0,75 (140-169) cm.
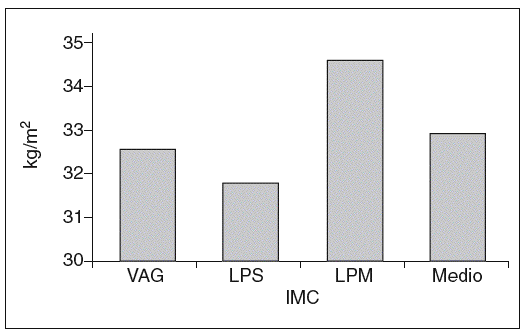
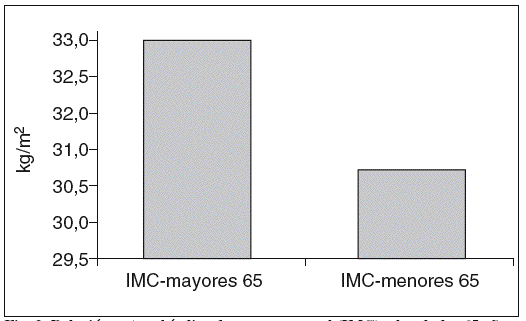
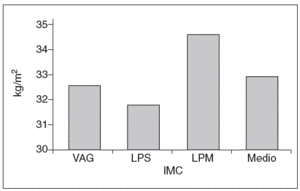
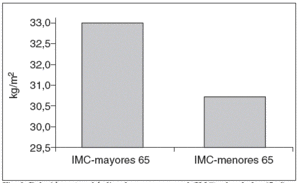
El IMC medio fue de 32,96 (17,57-52) en kg/m2 (fig. 2). En 21 pacientes (30%), el IMC era superior a 35 kg/m2. El IMC fue significativamente mayor (p = 0,041) cuando se compara a las pacientes mayores de 65 años con el resto de los pacientes menores de nuestra serie (fig. 3).
Fig. 2. Distribución del índice de masa corporal (IMC) por vía quirúrgica.
Fig. 3. Relación entre el índice de masa corporal (IMC) y la edad > 65 años.
Los antecedentes de interés que epidemiológicamente se consideran factores de riesgo para desarrollo de cáncer de endometrio aparecían en 48 (68,67%) pacientes. En 14,28% (10 casos) había intervenciones abdominales previas, sin presentar diferencias significativas entre los diferentes abordajes.
La duración media de la cirugía 153,39 ± 5,56 min (60-285); en la vaginal fue de 98,33 ± 13,64 (60-150) min; en la LPS, de 168,09 ± 6,89 (100-285) min, y en la LPM, de 147,20 ± 8,4 (75-240) min.
La vía laparotómica en las pacientes mayores y en toda nuestra serie precisó un tiempo quirúrgico significativamente menor que la laparoscopia (p < 0,001). No hay diferencias significativas al comparar el tiempo quirúrgico por vías entre las pacientes de más de 65 años con las menores de esa edad (p = 0,45).
En cuanto al tipo de cirugía, se realizaron 54 linfadenectomías, que corresponden al 77,1%; se practicaron 10 HT + DA (14,3%). En 6 casos se realizó HT simple (8,6%).
Número de linfadenectomías por vía: laparoscopia, 97,1% (34 pacientes); laparotomía, 69% (20 pacientes).
La tasa de complicaciones intraoperatorias fue de 6 (8,6%) debidas a problemas de abordaje anestésico 4 (5,71%) y a dificultades técnicas por síndromes adherenciales graves 2 (2,85%). No se han evidenciado diferencias significativas a favor de las pacientes mayores con p = 0,48 respecto al grupo general. En la LPS hubo 2 casos (5,7%), 1 síndrome adherencial grave y 1 de sospecha de sarcoma en los que fue preciso reconvertir a vía LPM.
La tasa de complicaciones postoperatorias fue de 20 (28,57%); no ha habido diferencias significativas entre las diferentes vías quirúrgicas. Y aunque el número de complicaciones ha sido superior en estas pacientes que en las de menos edad tampoco ha habido diferencias significativas (p = 0,24).
Las complicaciones han sido: 6 (8,57%) anemia, 5 (7,14%) fiebre, 1 (1,42%) infección urinaria, 1 (1,42%) TVP (trombosis venosa profunda), 5 (7,14%) infección herida quirúrgica, 2 (2,85%) hematomas de cúpula.
La estancia media fue de 6,39 ± 0,53 (2-33) días. Para la vía vaginal, 5 ± 1,29 (3-10) días. Para la vía laparoscópica, 5,32 ± 0,47 (2-14). Para la vía laparotómica, 7,93 ± 1,07 (3-33). Ha habido diferencias significativas (p < 0,001) a favor de una menor estancia para la vía laparoscópica y la vaginal respecto a la laparotómica. No ha habido diferencias significativas respecto a las de menor edad (p = 0,32).
La tasa de reingreso fue de 2 casos (2,9%). No hubo reingresos en la vía vaginal. En la LPS una paciente reingresó por un hematoma de cúpula y otro caso en una paciente intervenida por vía LPM, por infección de la herida y eventración que requirió resutura de la herida quirúrgica.
Se preciso transfusión en 9 (12,9%) casos, 2 (33,3%) en las vaginales, 3 (8,6%) en vía LPS y 4 (13,8%) en la LPM.
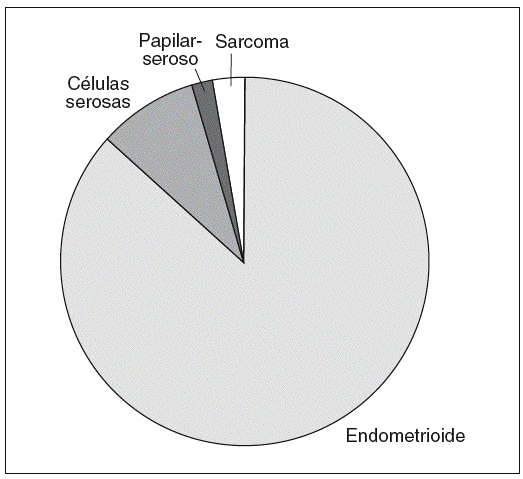
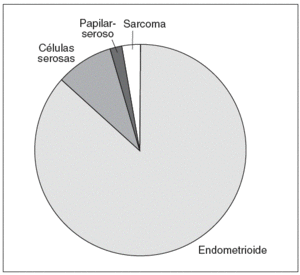
El tipo histológico fue de: 61 endometrioides (vaginal todos endometrioides); 6 papilar seroso (4 de ellos intervenido por LPS); 1 células claras; 2 sarcoma (uno por vía LPS) (fig. 4).
Fig. 4. Tipo histológico.
El estadio final fue:
Estadio I: 5 VAG, 22 LPS, 18 LPM.
Estadio II: 1 VAG, 10 LPS, 8 LPM.
Estadio III: 3 LPS, 3 LPM.
Estadio IV: 2 LPM.
Han precisado tratamiento adyuvante 34 (48,6%), y la radioterapia en 20 casos (28,6%) fue el más empleado, seguido de la braquiterapia en 4 casos (5,7%).
El seguimiento medio fue de 29,08 ± 3,25 (3-94) meses, durante el cual 12 pacientes han fallecido (17,1%) y 6 (8,6%) tienen recidiva o metástasis en el momento actual.
No ha habido diferencias significativas respecto a la supervivencia de estas pacientes entre las 3 vías quirúrgicas en las pacientes > 65 años de edad.
DISCUSIÓN
El cáncer de endometrio, como ya hemos expuesto, suele asociarse a personas de edad elevada y en muchos casos a altos índices de masa corporal y enfermedad médica importante4,16.
El tratamiento del cáncer de endometrio es básicamente quirúrgico: se ha visto que hay una mayor supervivencia en las pacientes en las que se ha realizado un tratamiento adecuado1,17.
Por otro lado, la realización de una estadificación quirúrgica permitirá establecer un adecuado pronóstico para cada paciente y conocer a las pacientes con mayor riesgo de recidiva y subsidiarias de un tratamiento adyuvante complementario de la cirugía1,17,18.
Los factores pronósticos más importantes del cáncer de endometrio son la afectación ganglionar, la invasión miometrial, el grado histológico y la afectación del espacio linfovascular. De estos datos sólo los 3 primeros podrían deducirse del estudio preoperatorio; sin embargo, la afectación linfovascular precisa estudio quirúrgico1,17,18.
Se han publicado diferentes estudios1,19,20 que demuestran que la sensibilidad del estudio de extensión preoperatorio alcanza tan sólo el 60-80% en los mejores casos, tanto para la valoración miometrial y ganglionar como para el grado de diferenciación histológico. Todo esto nos lleva en nuestro grupo a recomendar la estadificación quirúrgica completa siempre que sea posible.
El cáncer de endometrio se clasificó en diferentes estadios basándose en la clasificación clínica de la FIGO de 1971. Esta clasificación se revisó en 1988 y se sustituyó por el actual sistema de estadificación quirúrgico5.
Según dicha clasificación, la estadificación se realiza según los datos obtenidos en el abordaje quirúrgico. Tradicionalmente, el tratamiento quirúrgico convencional ha sido la laparotomía, y se ha utilizado la vía vaginal21 para lo casos de alta morbilidad quirúrgica y alto riesgo anestésico. Desde 1991, las diferentes escuelas de cirugía laparoscópica oncológica han ido presentando diferentes series de pacientes intervenidas mediante laparoscopia y hoy día este abordaje se considera viable para los estadios tempranos del cáncer de endometrio I y II22-25.
La edad se ha estudiado y valorado en múltiples estudios4,26. Coincidimos con los datos que existen en la literatura médica en que el cáncer de endometrio se asocia a edades avanzadas: la edad media en el momento del diagnóstico fue de 64 años. Este tipo de cáncer tiene varios picos de incidencia, pero ambos por encima de 50 años. En nuestro grupo sólo había 3 pacientes de menos de 45 años y una por debajo de los 40.
La edad avanzada se ha considerado tradicionalmente una contraindicación de la vía laparoscópica, debido a que normalmente el aumento de la edad corresponde directamente con un aumento de la enfermedad médica (básicamente respiratoria y cardíaca) y un IMC mayor, lo que puede limitar el abordaje anestésico de estas pacientes. El tiempo de cirugía prolongado y la posición de Trendelenburg mantenida (sobre todo en la vía laparoscópica) se han relacionado con un aumento del riesgo peroperatorio de enfermedad cardíaca, respiratoria y tromboembólica.
En nuestro grupo de población estudiado, la edad ha sido muy similar en las 3 vías, con rangos superiores de 84 años para la laparoscopia y la laparotomía, y de 88 para la vía vaginal. En nuestras serie había 70 pacientes > 65 años. En estas pacientes existían problemas médicos hasta en un 68%. El IMC fue elevado en una importante parte de estas pacientes y fue superior a 35 kg/m? en 21 (30%) pacientes mayores de 65 años.
La tasa de complicaciones peroperatorias, la duración quirúrgica, la estancia media y el número de ganglios fueron similares a los resultados globales.
La linfadenectomía por laparoscopia pudo realizarse en prácticamente todas las pacientes mayores de 65 años intervenidas por esta vía (34; 97,1%), con tan sólo 2 casos de reconversión a laparotomía. En la vía laparotómica se realizó en 20 (69%) pacientes, cifra similar al cómputo global.
De esto se concluye que aisladamente la edad no puede considerarse una contraindicación ni al tratamiento quirúrgico en general ni al laparoscópico en particular.
La hemostasia adecuada, el tratamiento profiláctico de procesos tromboembólicos y la movilización precoz de estas pacientes contribuyen a disminuir la morbilidad en las pacientes, sobre todo en las más mayores26.
Opinamos, como diversos autores27-31, que la linfadenectomía en pacientes mayores es una técnica posible y segura. En ocasiones, y a pesar de la dificultad técnica debido al elevado índice de masa corporal y al panículo adiposo presente en estas pacientes, el efecto aproximador y magnificador de la laparoscopia ha permitido poder completar la estadificación con linfadenectomía en éstas. La posibilidad de evitar la realización en estadios tempranos, contemplada por algunas escuelas, puede modificar decisiones del tratamiento coadyuvante postoperatorio hasta en un 29% de los casos según diversos autores32,33.
Nosotros realizamos la linfadenectomía de manera sistemática y previa a la histerectomía porque, aunque algunos autores preconizan que en estadios "clínicos" tempranos (Ia-b G1-2) la linfadenectomía podría evitarse, opinamos que su realización no conlleva una morbilidad significativamente más elevada y que los estudios previos (tanto de imagen como patológicos) pueden infradiagnósticar algunas pacientes. Y aun cuando se estudiara la pieza quirúrgica intraoperatoriamente, este estudio suele basarse en el diagnóstico rápido macroscópico, que puede verse alterado en el estudio definitivo y a posteriori de la pieza. Además, también nos informa de la existencia de afectación linfovascular, que se considera otro factor pronóstico importante asociado a supervivencias escasas. Todo esto apoya nuestra idea de no basarnos en el estadio clínico (grado tumoral previo e infiltración miometrial macroscópica en fresco) para evitar la linfadenectomía.
Respecto a la posibilidad de metástasis en la inserción del trócar o en la pared abdominal descrita por algunos autores34-36, en nuestra experiencia hasta el momento no hemos tenido ningún caso.
Tampoco hemos observado diferencias respecto a la supervivencia de las pacientes en función de la vía quirúrgica, y hemos obtenido resultados similares a los descritos en la literatura médica37,38.
La vía vaginal21 representa una opción alternativa a los tratamientos complementarios en pacientes seleccionadas, con estadios tempranos y cuyas características particulares no aconsejan la realización de una completa estadificación quirúrgica por su elevada morbilidad. Aunque en este trabajo el número de pacientes intervenidas por vía vaginal ha sido escaso, los resultados obtenidos respecto a la tasa de supervivencia no han sido significativamente peores que las de las otras 2 vías de abordaje quirúrgico.
En conclusión, siempre que las condiciones de la paciente lo permitan y con el personal adecuadamente adiestrado para el tratamiento quirúrgico laparoscópico, esta vía permite la estadificación adecuada con una menor estancia media, una recuperación temprana a la vida diaria, una mejor calidad de vida, una reducción de los costes y la morbilidad de los tratamientos complementarios coadyuvantes evitables con una estadificación quirúrgica completa y, posiblemente, con costes económicos no mayores que los de la tradicional vía laparotómica.