INTRODUCCIÓN
La etiología de desprendimiento prematuro de la placenta normalmente inserta (DPPNI) es desconocida, pero su diagnóstico puede tener consecuencias devastadoras tanto para la madre como para el feto. Se realiza principalmente según los síntomas clínicos (hemorragia, dolor abdominal, hipertonía uterina), tríada clínica característica que puede variar mucho en su gravedad. Se presenta preferentemente en el período anteparto1-5
La mortalidad fetal se estima en entre un 30 y un 60%, lo que representa un 15-35% de la mortalidad perinatal6-8.
Los signos y los síntomas clínicos con mucha frecuencia dependen del tamaño de la zona de separación o del grado de desprendimiento1,2. El desprendimiento placentario se da entre el 0,4 y el 1,16% de las gestaciones4,5,9,10.
En el 5% de los embarazos se producen hemorragias anteparto; en el 1% por placenta previa; en el 1,2% por desprendimiento placentario, y en el 2,8% por causas indeterminadas. En conjunto, todas estas causas de hemorragias son responsables del 20-25% de todas las muertes perinatales4,8,11-13.
Las hemorragias de la segunda mitad del embarazo se deben a una implantación baja de la placenta (placenta previa) o a un desprendimiento prematuro de la placenta (abruptio placentae), que puede ser la causa más frecuente de hemorragia en el tercer trimestre de gestación y puede aparecer incluso desde las 20 semanas de gestación2,4,5,11,12.
Tanto la morbimortalidad materna como la perinatal están aumentadas en esta afección11,12,14; aproximadamente el 6% de todas las muertes maternas pueden ser debidas a esta causa de hemorragias copiosas, al shock y a las alteraciones de la coagulación; también repercute en la mayor incidencia de morbilidad fetal, debido al riesgo de hipoxia en el DPPNI y de prematuridad en la placenta previa2,7,11,12,15.
Otros autores señalan una incidencia de prematuridad (menos de 37 semanas) y de bajo peso (menos de 2.500 g) de entre el 70 y el 53%, respectivamente6,9. Es importante realizar un diagnóstico clínico temprano y ecográfico para determinar la forma de parto bien por vía vaginal o por cesárea. Esta última intervención quirúrgica se ha generalizado, con un aumento de la morbilidad materna pero con una repercusión positiva en el descenso de la mortalidad perinatal que, ha pesar de ello, sigue siendo alta, entre el 21 y el 60%1,8,11,12.
Al igual que la placenta previa, el desprendimiento prematuro placentario es más frecuente en pacientes mayores y multíparas, especialmente si son hipertensas2,11,14.
El diagnóstico sigue siendo clínico; la tríada clásica o la característica clínica del DPPNI son la hemorragia, que no suele ser tan copiosa como para justificar el mal estado general de la gestante; la actividad uterina prematura, y el dolor abdominal súbito asociado al distrés o sufrimiento fetal2,3,7,8,12.
Si se produce un desprendimiento placentario importante, se origina una situación de urgencia tanto para la madre como para el feto; el hallazgo de un hematoma retroplacentario puede requerir una intervención urgente: una cesárea si el niño está vivo y si lo permite el cuadro clínico. En el 5% de estas pacientes se produce una alteración de la coagulación sanguínea2,5,11,12.
La etiología del desprendimiento de la placenta normoinserta es desconocida; sin embargo, se pueden admitir algunos factores de riesgo que han influido en esta enfermedad, como el antecedente de DPPNI en una gestación anterior14,15, como en algunos casos de nuestro estudio, cesáreas anteriores, consumo de aspirinas, déficit de ácido fólico8, nivel socioeconómico bajo, desnutrición, multiparidad, tabaco, consumo de cocaína, etc.; estos 2 últimos factores pueden producir fragilidad vascular y efecto vasoconstrictor en la circulación fetoplacentaria que podría acabar produciendo roturas vasculares, infartos y desprendimiento2,5,16.
Un factor patológico de DPPNI que también se debe considerar es la rotura prematura de membranas RPM que, según algunos autores, tiene un porcentaje del 4-6,8%10, así como el retraso del crecimiento intraútero grave17.
Sin embargo, en el período antenatal temprano se pueden aplicar medidas preventivas, como reducción de tóxicos, ingesta de aspirinas, detección temprana de enfermedades hipertensivas del embarazo, como la preeclampsia, prohibición de la posición supina a finales del embarazo y, en el área de reproducción asistida, evitar la gestación múltiple12.
Para algunos autores la cesárea es el método de parto elegido aproximadamente en el 75-85% de las pacientes con DPPNI8,11.
El diagnóstico no resulta sencillo cuando la hemorragia no es muy abundante y procede del útero: ante una hemorragia menor, en cualquiera de los cuadros anteriores, se debe pensar en las hemorragias del reborde placentario y en la placenta circunvalada. Finalmente, la hemorragia puede ser ajena al embarazo (p. ej., vaginitis, neoplasia cervical) y se puede diagnosticar fácilmente mediante exploración con espéculo (con precaución, para no provocar una hemorragia grave si la paciente tiene una placenta previa)11.
Los ultrasonidos ofrecen un método rápido y desprovisto de problemas para la demostración de sangre fresca o de un hematoma organizado asociados con el desprendimiento1,2,11.
El diagnóstico sonográfico en el DPPNI es elemental, ya que las características de un hematoma retroplacentario reciente aparecen como una zona libre de ecos, hipoecogénica, situada entre la placenta hacia la pared uterina, comparado con los hematomas antiguos, que muestran una estructura progresivamente ecogénica parecida a la placenta2,3,8,11.
El diagnóstico diferencial ecográfico debe efectuarse con un gran seno marginal, un hematoma subcoriónico que separa el corion de la estructura placentaria, y puede faltar un sangrado aparente con áreas anecoicas retroplacentarias; se ha asociado a una baja mortalidad fetal1,2.
La sensibilidad de la técnica sonográfica para detectar hematomas retroplacentarios varía y, en general, es baja, entre el 2 y el 50%18,19.
Además, la presencia de un estudio normal ecográfico no excluye la posibilidad de abruptio placentae2,7,18.
Generalmente, las exploraciones seriadas evidencian la regresión espontánea de la colección sanguínea.
En el desprendimiento completo de la placenta generalmente no existe tiempo para salvar al feto, de forma que el pronóstico no está bien definido, pero puede haber muerte fetal2,20. La morbimortalidad perinatal es alta y no parece que los ultrasonidos hayan contribuido a mejorarla7.
Como se ha dicho con anterioridad, debe tenerse en cuenta que una pared uterina intensamente vascularizada presenta una estructura ecográfica jaspeada que puede simular una abruptio placentae1,2.
MATERIAL Y MÉTODOS
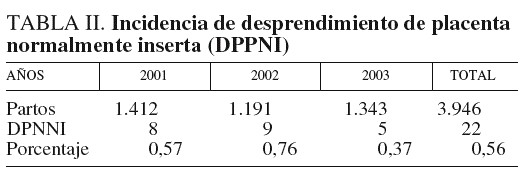
En el Servicio de Ginecología y Obstetricia del Hospital Clínico Universitario de Málaga en el período de 2001 a 2003, inclusive, se ha revisado a 3.946 gestantes, de las que 22 presentaron DPPNI.
La edad media de este grupo de gestantes fue de 26-30 años, con una edad gestacional comprendida entre 30 y las 41 semanas determinadas por la clínica y datadas por ultrasonidos.
De las 22 pacientes estudiadas todas fueron gestaciones únicas. Los parámetros que se incluyeron en el estudio fueron: edad gestacional en el momento del diagnóstico, paridad, presencia de metrorragia, otros factores etiológicos, como traumatismos, consumo de tabaco, cocaína, hipertensión (EHE [enfermedad hipertensiva del embarazo]), DPPNI y cesáreas en gestaciones anteriores.
La sintomatología se estudió basándose en la presencia de hemorragia, dolor abdominal súbito y contracciones uterinas; también se investigó la frecuencia cardíaca fetal en el momento del diagnóstico, el hemograma, las pruebas de coagulación y el estudio ecográfico complementario en el momento del ingreso en nuestro servicio. También se incluyeron parámetros relacionados con la finalización de la gestación y las complicacione tanto maternas como fetales.
Así, se estudiaron la forma de inicio y terminación, y la edad gestacional en el momento del parto; el sexo y el peso del recién nacido; la puntuación en el test de Apgar; las complicaciones fetales, como la morbilidad fetal y, consecuentemente, el ingreso en la UCI neonatal; las complicaciones, maternas, como la presencia de CID, anemia, transfusión sanguínea, EHE; etc.
RESULTADOS
En nuestro servicio de ginecología y obstetricia, la incidencia de DPPNI fue del 0,56% en los años 2001, 2002 y 2003 (tablas I y II).
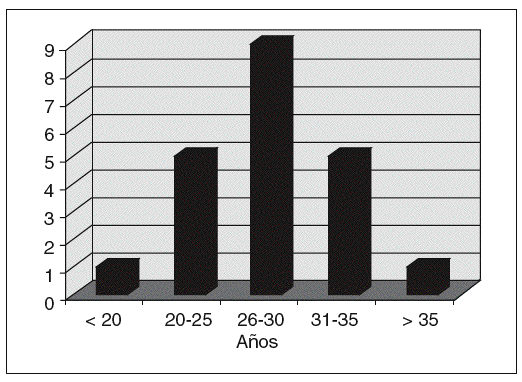
La edad media a la que con mayor frecuencia se presentó dicha enfermedad fue de 28 años y la máxima incidencia se observó entre los 26 y los 30 años de edad (fig. 1). El 68% fueron multíparas (15/22).
Fig. 1. Desprendimiento de placenta normalmente inserta (DPPNI) según la edad materna.
Entre los factores etiológicos, se pueden exponer los antecedentes de cesáreas y DPPNI en gestaciones anteriores, que fueron 6 (27,2%) y 3 (13,6%) casos, respectivamente.
La incidencia de EHE fue de 3 casos (13,6%). No se evidenció ningún caso de fumadoras.
El diagnóstico se realizó anteparto en 19 pacientes (86%), e intraparto en 3 pacientes inducidas por EHE (13,6%).
De los 22 casos, en 10 (45%) el diagnóstico fue clínico completado con estudio sonográfico, en el que se visualizó el DPPNI.
Los signos clínicos que se presentaron con más frecuencia fueron la hemorragia, en 22 casos (100%), las alteraciones de la dinámica uterina, en 4 (18,1%) y el dolor abdominal, en 9 (40,9%) (tabla III y fig. 2).
Fig. 2. Signos y síntomas más frecuentes.
En el momento del diagnóstico, en 2 gestantes la frecuencia cardíaca fetal era patológica (bradicardia fetal). En el 100% de los casos la terminación del parto fue mediante cesárea; todas las indicaciones (22 casos) fueron por DPPNI, en 3 casos con patología sobreañadida de EHE y en 2 con sufrimiento fetal (bradicardia fetal).
Se obtuvieron 22 recién nacidos vivos (12 varones y 10 mujeres) de los que 11 tuvieron un peso < 2.500 g, y los otros 11 tuvieron un peso > 2.550 g.
De los 22 recién nacidos 5 (22,7%) prematuros con menos de 2500 g, y con unas puntuaciones en el test de Apgar en el primer minuto y a los 5 min, requirieron ingreso en la UCI.
En nuestra serie observamos una considerable tasa de prematuridad (11/22; 50%), inferiores a las 37 semanas y con un peso < 2.500 g, hecho que refleja una elevada tasa de prematuridad (tabla IV; fig. 3).
Fig. 3. Incidencia de prematuridad y bajo (RN) peso en recién nacidos con desprendimiento de placenta normalmente inserta (DPPNI).
Entre las diferentes enfermedades presentadas por los recién nacidos destacó la presencia de distrés respiratorio en 5 casos (22%) que ingresaron en la UCI.
Se observaron 2 casos de retaso de crecimiento intrauterino diagnosticado por ecografía.
La complicación materna más frecuente fue una anemia de moderada a grave en el 100% de los casos. Un 36,3% (8/22) de las pacientes precisó transfusión sanguínea. No hubo alteraciones de la coagulación en ninguno de los casos.
DISCUSIÓN
La abruptio placentae se ha definido como una separación prematura de la placenta normalmente inserta o implantada2,5. La frecuencia del DPPNI varía entre el 0,42 y el 1,5%5,11,12,21,22. Estas variaciones se atribuyen a la falta de uniformidad en la definición del DPPNI, a las diferencias socioeconómicas de las poblaciones estudiadas y/o a la selección de pacientes según el diferente medio hospitalario, como en nuestro caso12,21.
El estudio realizado en nuestro servicio en los años 2001, 2002 y 2003 indica que la incidencia de DPPNI es de un 0,56%, valor que no difiere de los presentados por otros autores12,21,23. Se encuentra un mayor riesgo de DPPNI en las adolescentes y en las mujeres mayores de 26 años de edad8,15,22. Estos resultados no coinciden con los obtenidos en nuestro centro, dado que la máxima incidencia la observamos entre los 26 y los 30 años, al igual que otros autores, que tampoco encuentran asociación entre DPPNI y edad.
Clásicamente se afirmaba que el DPPNI era más frecuente en las multíparas16,23,24. En nuestro ambiente se aprecia una incidencia alta, de aproximadamente un 68% (15/22).
Otros autores no encuentran asociación entre la paridad y el DPPNI, pero sus estudios analizan a una población donde la multiparidad no es frecuente.
La hipertensión materna se ha asociado en múltiples ocasiones a un mayor riesgo de DPPNI; sin embargo, la causa de este sangrado no es conocida2,23,25. En nuestra serie, se debió al antecedente de cesáreas y DPPNI en gestaciones anteriores en 6 y 3 casos, respectivamente, a 3 casos de EHE y a 2 casos de retraso del crecimiento intrauterino; datos similares a los aportados por otros autores.
Algunos autores observaron que las mujeres con hipertensión crónica presentaban un riesgo de DPPNI 9 veces superior que en pacientes normotensas y que la preeclampsia o la EHE doblaba el riesgo de DPPNI2,4,26.
Para algunos autores, la incidencia de DPPNI en pacientes con hipertensión crónica es del 0,45-10% y no está influida por el tratamiento antihipertensivo.
No obstante, la hipertensión crónica con preeclampsia sobreañadida presenta una incidencia del 9,5% que se asocia a una alta tasa de mortalidad perinatal; asimismo, el consumo de tabaco y cocaína también se consideran factores de riesgo para el DPPNI en el 1,5%, por su efecto vasoconstrictor2,23,27. En nuestra serie no se encontró ningún caso con este antecedente.
El diagnóstico de DPPNI continúa siendo casi exclusivamente clínico. La tríada clásica de hemorragia, dolor y alteraciones de la dinámica uterina, asociada a distrés fetal, se presenta de forma inconstante, y no se correlaciona siempre con la gravedad del cuadro2,5,7,23.
Ante la presencia de una hemorragia del tercer trimestre, la ecografía ha demostrado ser útil en el diagnóstico de la placenta previa en el 93% de los casos; en cambio, la fiabilidad diagnóstica de este método en los casos de DPPNI no sería superior al 50%18.
Sin embargo, la presencia de un estudio normal sonográfico no excluye la posibilidad de abruptio placentae, clásicamente asociada con dolor y hemorragia vaginal2,7.
En nuestra serie, el diagnóstico ecográfico se realizó en 10 casos (45,4%). Y es similar al referido en la bibliografía. A pesar de ello, no puede considerarse el método diagnóstico ideal en el DPPNI por el elevado número de falsos negativos.
Las complicaciones secundarias al DPPNI pueden comprometer gravemente la salud de la madre y se considera que el DPPNI es el responsable del 6% de las muertes maternas, con consecuencias devastadoras que aumentan la morbimortalidad maternofetal2,4,23,28.
Entre todas las complicaciones cabe destacar el shock hemorrágico, las alteraciones de la coagulación (CID). Un tercio de las coagulopatías en el momento del parto son atribuibles al DPPN2,20,22. En nuestro servicio no se presentó ninguna alteración de la coagulación.
Asimismo, debemos destacar la elevada incidencia de anemia, tanto grave como moderada, en el 100% de los casos; requirieron transfusión sanguínea 8 casos (36,3%) relacionada con la observada por otros autores4,23.
Este hecho no se puede atribuir tan sólo al DPPNI, y podría deberse a la elevada tasa de cesáreas con que finalizan todas las gestaciones, que en nuestro servicio alcanza el 100%, significativamente superior a la tasa general.
Según varios autores, la mortalidad perinatal ha aumentado debido a DPPNI, que es del 10-14%18,22,29.
La prematuridad en nuestro grupo de pacientes fue del 50%, cifra que no difiere de la que aportan otros autores, que en sus estudios informan de una incidencia de prematuridad (menos de 37 semanas) y de bajo peso (< 2.500 g) del 54-70%6,22,29.
Como conclusión, se puede decir que gracias a un diagnóstico clínico temprano (y a la rapidez con que han acudido las pacientes al hospital) y a un estudio complementario ultrasónico junto con un alto índice de cesáreas en nuestro servicio no se han presentado casos de mortalidad perinatal en relación con la aportada en la bibliografía, pero sí una elevada tasa de morbilidad perinatal por la prematuridad y el bajo peso del recién nacido.