El acretismo placentario es causa de hemorragia posparto y es una entidad que incrementa considerablemente la morbimortalidad materna. El diagnóstico anteparto es difícil. La embolización selectiva del vaso nutricio es una técnica conservadora que permite preservar el útero, y por lo tanto conservar la fertilidad.
Presentamos el caso de una mujer con hemorragia puerperal, en el que se planteó el diagnóstico diferencial entre acretismo focal y malformación arterio-venosa uterina, que se trató exitosamente mediante embolización de arterias uterinas y posterior legrado, preservando fertilidad y consiguiendo nuevo embarazo posteriormente.
Se evalúa la importancia de la interpretación de las imágenes para el diagnóstico, y la adaptación individual de los métodos terapéuticos y el manejo multidisciplinar.
Placenta accreta can cause postpartum bleeding and has high maternal morbidity and mortality. Prenatal diagnosis is difficult. Selective embolisation of the uterine artery is a conservative technique that preserves the uterus and fertility.
We present the case of a woman with puerperal bleeding, with a postulated differential diagnosis of focal placenta accreta and uterine arteriovenous malformation. Uterine artery embolisation and curettage successfully preserved fertility and the patient subsequently conceived again.
We discuss the importance of image interpretation for correct diagnosis, the personalised adaptation of therapeutic methods and a multidisciplinary approach.
La hemorragia posparto es una de las complicaciones más graves del puerperio y constituye una de las principales causas de mortalidad materna en todo el mundo1. Ante una hemorragia posparto es importante efectuar un correcto diagnóstico etiológico, ya que la conducta a seguir dependerá de la causa de la hemorragia. En este caso que presentamos de hemorragia posparto de aparición tardía, el diagnóstico diferencial se plantea con retención de restos placentarios, acretismo placentario y malformación arterio-venosa uterina.
La placenta acreta se define como una inserción anormal de parte o de toda la placenta en la pared del útero, de gravedad variable, por la ausencia parcial o completa de la decidua basal. La incidencia del acretismo placentario ha aumentado en las últimas décadas, debido al aumento de las cesáreas u otro tipo de cirugía uterina, así como la edad materna mayor de 35 años como factor de riesgo independiente.
El diagnóstico se puede realizar mediante ecografía, aunque su diagnóstico antenatal es difícil. Es una de las principales causas de hemorragia obstétrica, y que condiciona un importante riesgo de morbimortalidad materna, por la hemorragia en sí y por la necesidad de tratamientos como en ocasiones la histerectomía obstétrica. Dentro de las alternativas de tratamiento se encuentra la embolización de las arterias uterinas, del vaso sangrante selectivamente o ambas cosas, asociado o no con el uso posterior de metotrexate, con el objetivo de preservar el útero.
La malformación vascular uterina (MVU), o malformación arteriovenosa uterina (MA-VU) se define como un ovillo de vasos sanguíneos de diferente tamaño, con características de arteria y vena, sin red capilar intermedia. Su reconocimiento es fundamental para la evolución y tratamiento, ya que la práctica de un legrado hemostático puede agravarla, incluso conducir a la muerte. La embolización es una alternativa que además preserva la fertilidad, brindando excelentes resultados.
Por lo tanto, ante una hemorragia posparto es fundamental evaluar el contexto clínico, la adecuada interpretación de las pruebas de imagen para la adaptación individual de los métodos terapéuticos y el manejo multidisciplinar.
Caso clínicoPresentamos el caso de una mujer de 32 años, con antecedentes familiares de cáncer de mama en abuela y tía materna, antecedentes personales sin interés, y como antecedentes obstétricos presenta un legrado por aborto diferido de primer trimestre. La gestación cursa dentro de la normalidad, salvo cérvix corto de 24mm diagnosticado en la semana 20 de gestación, en ausencia de contracciones uterinas regulares, que es tratado con progesterona 200mg/24h hasta la semana 37. La paciente ingresa por amniorrexis espontánea en la semana 41+3 y se realiza inducción con prostaglandinas (dinoprostona), teniendo lugar un parto eutócico, naciendo una mujer de 3.200g con Apgar 9-10, pH arterial 7,16, pH venoso 7,20. La paciente presenta sangrado inmediato moderado que cede con masaje uterino y oxitocina. Es dada de alta a las 62h del parto con buen estado general y con anemia moderada con Hb 9,1g/dl, hematocrito del 27,6%, y resto de parámetros analíticos dentro de la normalidad.
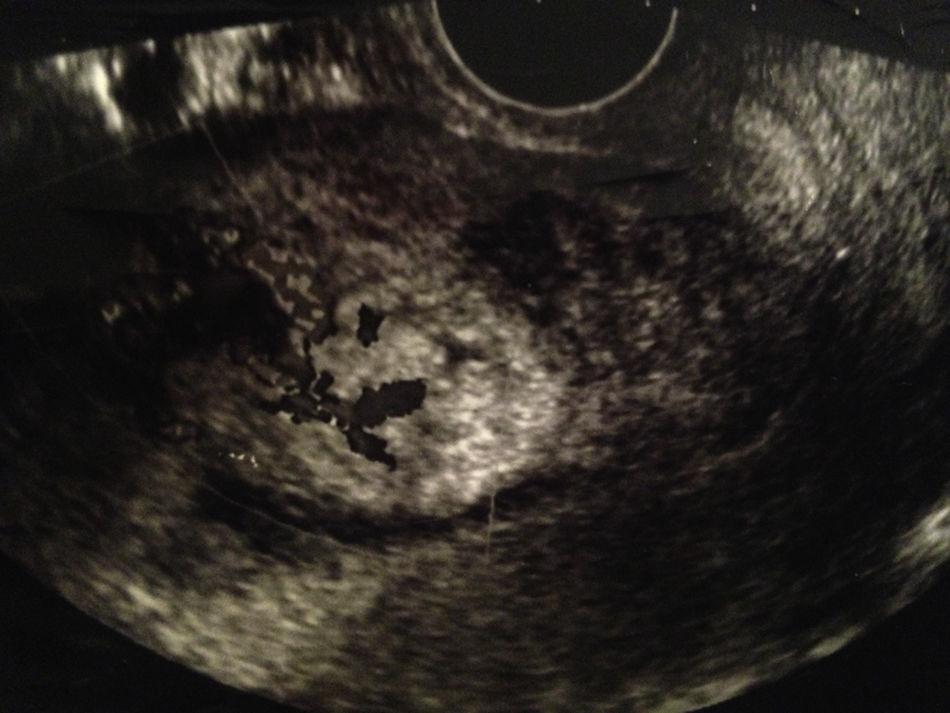
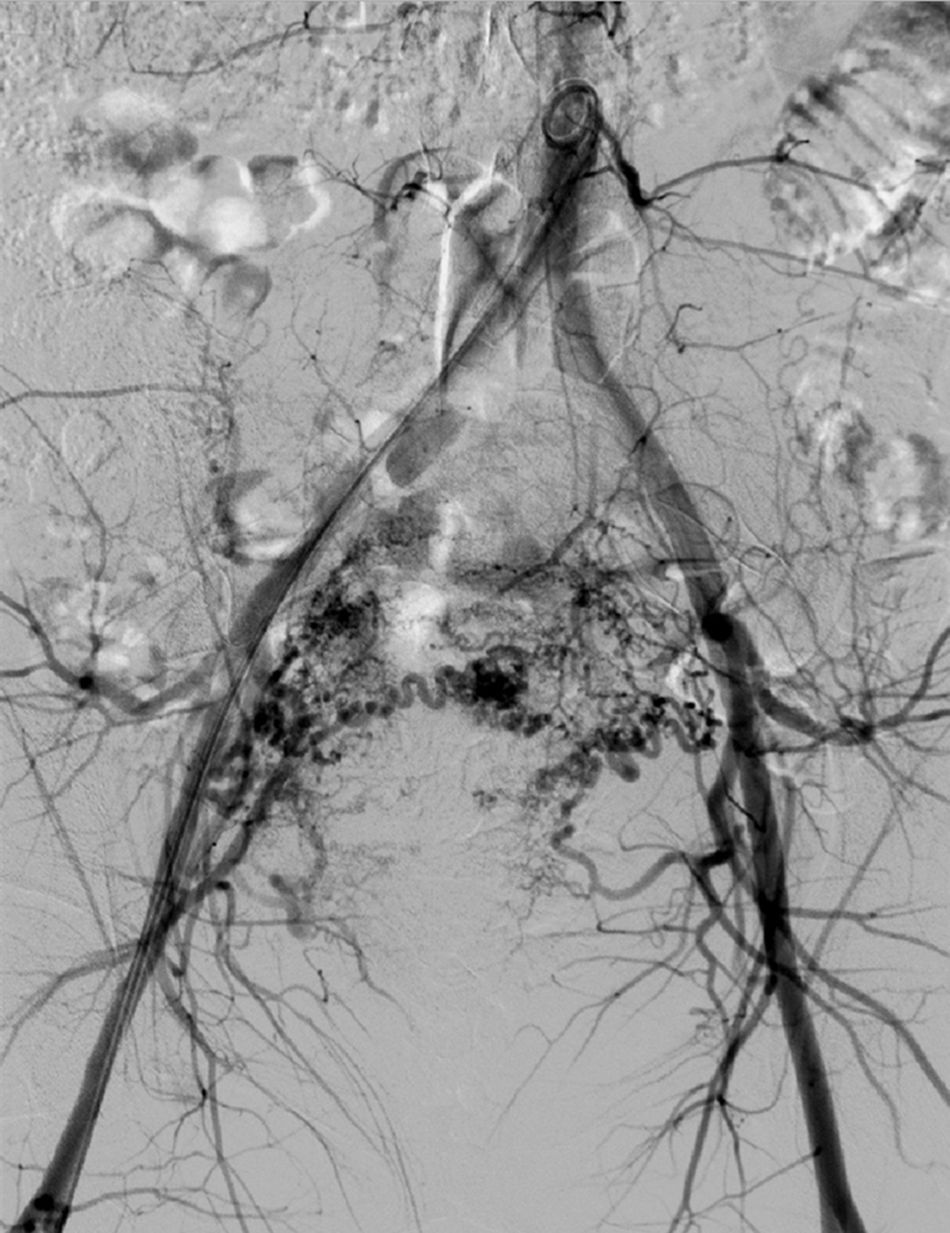
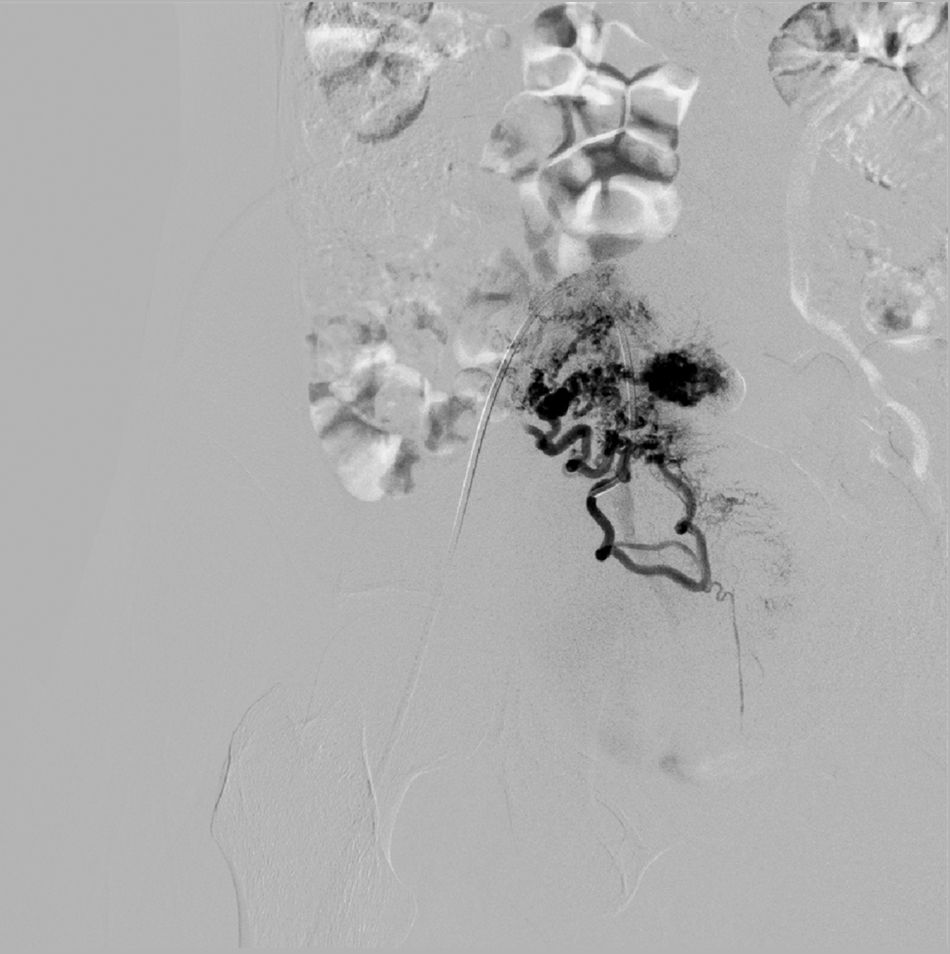
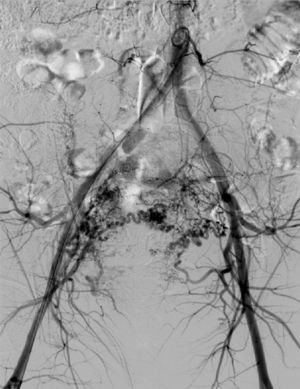
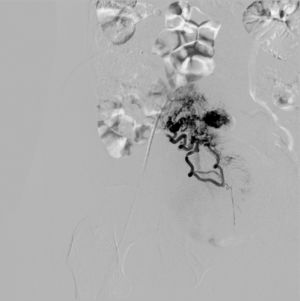
La paciente reingresa a los 8 días del parto por metrorragia moderada, en cantidad mayor que una regla. A la exploración se objetiva sangrado activo moderado, hemodinámicamente estable, genitales externos y vagina normales, cérvix entreabierto y útero subinvolucionado, resto de la exploración sin hallazgos de interés. En la ecografía se objetiva una imagen heterogénea, e hiperrefringente de 8×5cm, con zonas irregulares econegativas mal delimitadas, altamente vascularizada y sin poder objetivar una adecuada interfase endometrio-miometrio. Mediante power-doppler se objetiva un ovillo vascular (fig. 1). Dada la imagen ecográfica se plantea el diagnóstico diferencial entre acretismo focal y malformación arterio-venosa uterina, por lo que se decide realizar una angiografía arteriovenosa. Las imágenes tras la inyección de contraste muestran una extravasación con retención del mismo en el fondo uterino y canto derecho (fig. 2). Se realizan arteriografías selectivas que confirman la presencia de un ovillo vascular siendo más compatible con acretismo focal placentario altamente vascularizado (fig. 3). Se procede a la embolización con Espongostan® (Nycomed. Ferrosan, Medical devices A/S Soeborg, Dinamarca). Es suficiente con embolizar la zona más proximal con microcatéter, confirmándose que desde el lado izquierdo no se nutre, una vez embolizado el contralateral.
Se procede posteriormente a realizar legrado guiado por ecografía. La anatomía patológica de los restos confirma fragmentos con tejido vellositario con nudos sincitiales y depósito de fibrina con fragmentos de tejido necrosado con hemorragia e inflamación aguda, con ausencia de signos histológicos de malignidad, compatible con restos placentarios, por lo que se descarta malformación arterio-venosa uterina. El grado de invasión de las vellosidades en miometrio no es posible valorarlo, dado que el tratamiento fue conservador y no se realizó histerectomía.
La paciente es dada de alta en 48h con buen estado general y asintomática, con controles clínicos posteriores dentro de la normalidad, con fórmula menstrual regular y quedando nuevamente embarazada un año después de la embolización, cursando esta nueva gestación dentro de la normalidad, con parto eutócico y puerperio fisiológico.
DiscusiónLa hemorragia posparto (HPP) es una de las principales y más importantes emergencias obstétricas, constituyendo aún una importante causa de morbimortalidad materna. Se clasifica en primaria o precoz, cuando ocurre dentro de las primeras 24h posparto, la mayoría en las primeras 2h. Esta es la más frecuente y la más importante. Aproximadamente el 70% de las HPP inmediatas posparto se deben a atonía uterina. La HPP secundaria o tardía es la que tiene lugar entre las 24h y las 6 semanas posparto, según autores hasta la 12 semana posparto, su frecuencia oscila entre el 5 al 15%2. Hay que evaluar especialmente la probable existencia de restos ovulares y/o endometritis, o como en el caso que presentamos el diagnóstico diferencial con malformación arterio-venosa uterina.
Las causas de hemorragia posparto son atonía uterina, traumas/laceraciones, retención de restos placentarios y alteraciones de la coagulación3.
Una de las causas de la hemorragia del posparto, como ya hemos descrito es debida a acretismo placentario, como sucedió en nuestro caso, aunque tuvo una expresión tardía en vez de precoz.
Existen 3 variedades de acretismo placentario: placenta acreta (80%), placenta increta (15%) y placenta percreta (5%).
Por su extensión se reconocen 3 tipos: a) Focal: cuando solo involucra pequeñas áreas de la placenta; b) Parcial: cuando uno o más cotiledones se involucran en el proceso, y c) Total: la superficie completa de la placenta esta anormalmente adherida.
La incidencia de acretismo placentario ha ido en aumento en las últimas décadas.
El principal factor de riesgo es la presencia de una placenta previa insertada sobre la cicatriz de una cesárea previa, ya que el segmento inferior es un área de pobre decidualización, y este riesgo aumenta en función del número de cesáreas: desde el 11 al 39% en caso de 2 cesáreas previas y al 67% en el caso de 3 o más cesáreas previas4.
Otras cicatrices uterinas, edad materna >35 años, la multiparidad, historia previa de retención placentaria, así como los factores predisponentes a presentar placenta previa, confieren mayor riesgo.
El acretismo placentario es una enfermedad que debe ser buscada ante la existencia de los factores de riesgo antes mencionados, aunque su diagnóstico anteparto es difícil. El diagnóstico se basa en la ecografía, como primera línea diagnóstica, siendo los signos ecográficos más sugerentes5:– Pérdida de la interfase retroplacentaria, desaparición o irregularidad del área hipoecoica retroplacentaria.– Pérdida de la homogeneidad placentaria reemplazada por espacios múltiples hipo o anecogénicos adyacentes al miometrio contiguo, con múltiples dilataciones vasculares o lagunas placentarias e irregulares.
– Pérdida de la interfase entre serosa uterina y vejiga, y presencia de masas exofítica en los casos extremos (placenta percreta).
La utilización del power-doppler 3D, aumenta la especificidad y la sensibilidad.
Otro método diagnóstico complementario durante el embarazo es la resonancia magnética nuclear, cuando la ecografía no fuese concluyente, y sobre todo en casos de implantación posterior de la placenta, como complemento a la ecografía, o como fase previa a la planificación quirúrgica para conocer con más exactitud el grado de invasión y/o de afectación de órganos vecinos.
En nuestro caso, el diagnóstico diferencial se planteó con la malformación uterina arteriovenosa dado el hallazgo de un ovillo vascular mediante la ecografía con Doppler color.
La MA-VU es una anomalía vascular que se define como un ovillo de vasos sanguíneos de diferente tamaño, con características de arteria y vena, sin red capilar intermedia. Se clasifican en primarias o congénitas y adquiridas o secundarias. Ocasionalmente pueden regresar espontáneamente. Es una causa poco común de metrorragia grave y se considera como posibilidad diagnóstica ante una hemorragia inesperada, excesiva o intermitente después de un parto o de un procedimiento sobre el útero. La β-hCG negativa descarta un proceso residual (aborto, restos placentarios, etc.)6. Aunque también hay casos descritos de malformación arterio-venosa uterina estando presentes en restos de vellosidades necróticas, mostrando así ser secundarios a un acretismo como creímos en nuestro caso descrito. Puede alcanzar un tamaño y localización muy variable con expresión clínica amplia e impredecible desde asintomática e indetectable a dar lugar a hemorragia uterina de tipo arterial y de riesgo vital7.
La ecografía endovaginal muestra un miometrio con heterogeneidad inespecífica, y pequeños espacios anecoicos irregulares, mal definidos. El Doppler color muestra un ovillo con flujo multidireccional de alta velocidad, que producen imagen de «mosaico» vascular. La confirmación viene de la mano de la angiografía. La angiografía establece el diagnóstico y delimita la lesión.
Ante el diagnóstico tanto de acretismo placentario como de MA-VU se puede valorar un manejo conservador, sobre todo, en caso de deseo de la paciente de preservar su fertilidad.
En el caso del acretismo placentario la persistencia del sangrado puede ser controlada mediante compresión intrauterina, mediante taponamiento con compresas, inserción de balones inflables (Balón de Bakri) y suturas compresivas (B-Lynch). Desde el punto de vista de la radiología intervencionista, se puede efectuar terapia endovascular con cateterismo y/o embolización selectiva8 antes de efectuar una ligadura de las arterias hipogástricas o una histerectomía o como complemento de esta última.
La embolización selectiva en la HPP, fue descrita por primera vez en 1979. Reportes más recientes en la literatura médica presentan buenos resultados, con una efectividad entre 80 y 100%9 y con un 9% de complicaciones como: reacciones alérgicas al contraste, trombosis, fiebre, isquemia transitoria glútea y de extremidades inferiores, disección vascular, perforación arterial, abscesos pelvianos, y otras complicaciones isquémicas con necrosis local (necrosis uterina, vesical o vaginal) y sepsis entre otras. Los resultados poco satisfactorios se atribuyen a diferencias técnicas, a las malas condiciones clínicas en que llegan algunas pacientes, a vasoespamo y/o a la extensa red arterial colateral pelviana9.
Según la revisión sistemática de Soro MA et al.10, describen que, tras la embolización por hemorragia posparto, solo un 10,9% de las pacientes presentaron amenorrea u oligomenorrea atribuible a la embolización. Aproximadamente un 4,3% tuvieron metrorragia o ciclos irregulares de etiología desconocida. Así mismo concluyen que la embolización no parece afectar de forma adversa a la fertilidad, reportan que la tasa de fertilidad en pacientes buscando otra gestación alcanza el 70-80%.
ConclusionesLa HPP continúa siendo una causa importante de morbimortalidad materna, la detección de factores de riesgo y el diagnóstico de la causa permite un manejo multidisciplinar adecuado, fundamental para una mayor eficiencia terapéutica. El aporte de la radiología diagnóstica e intervencionista estos últimos años, ha permitido optimizar las medidas profilácticas y terapéuticas para casos como el que hemos presentado, por lo que la angiografía de ser factible, es la técnica ideal de confirmación y tratamiento y que además permite preservar la fertilidad de la mujer.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.