La isoinmunización Rh(D) es una enfermedad poco frecuente hoy en día debido a la introducción de las inmunoglobulinas Rh(D) hace varias décadas. Sin embargo, cuando un feto se ve afectado por esta enfermedad, los riesgos de morbimortalidad son altos. Este riesgo es aún mayor cuando el feto desarrolla eritroblastosis fetal y, en casos extremos, esto puede tener un efecto directo sobre la madre. El síndrome de Ballantyne es una condición similar a la preeclampsia que se asocia al desarrollo de hidrops fetal y placentomegalia. Este reporte describe el manejo con transfusión intraperitoneal fetal, plasmaféresis y terapia con inmunoglobulinas en una paciente con isoinmunización Rh(D) y síndrome de Ballantyne.
Rh(D) isoimmunization is rarely encountered today due to the introduction of Rh(D) immunoglobulin several decades ago. However, when a fetus is affected by this disease, there is a high risk of serious morbidity and mortality. This risk is even higher when the fetus develops erythroblastosis fetalis, which, in extreme instances, can also affect the mother. Ballantyne syndrome is a preeclampsia-like condition associated with hydrops fetalis and placentomegaly. This report describes the management of this entity with intraperitoneal fetal transfusion, plasma exchange and immunoglobulin therapy in a patient with Rh(D) isoimmunization and Ballantyne syndrome.
El síndrome de Ballantyne fue descrito por primera vez por John W. Ballantyne en 18921. Él describió la relación entre retención hídrica materna, placentomegalia e hidrops fetal. Aunque esta se asoció por primera vez con casos de aloinmunización Rh(D), se ha descrito con otras enfermedades2.
Uno de los avances médicos más importantes del último siglo fue la introducción de la inmunoglobulina Rh(D) como agente profiláctico para la prevención de inmunización Rh. Cuando se utiliza de forma apropiada (anteparto y en las primeras 72 h posparto) ayuda a prevenir una complicación potencial, no solo para el feto sino también para la madre, en algunos casos. Si esto no ocurre, la madre y sus futuros embarazos se ponen en riesgo innecesario.
Cuando el sistema de salud falla y ocurren complicaciones, las opciones son limitadas. Muchos procedimientos han sido descritos, pero el estándar de oro es la transfusión de glóbulos rojos. Describimos un caso de isoinmunización Rh(D) con síndrome de Ballantyne y el uso de transfusiones intraútero, intercambio de plasma y gamaglobulinas como manejo para mejorar los resultados perinatales.
Reporte del casoPaciente de 31 años, G2A1P0, referida a nuestro centro a las 29 semanas y 4 días de embarazo debido a un diagnóstico ultrasonográfico de hidrops fetal. Un ultrasonido formal mostró un feto de sexo masculino con ascitis severa, edema subcutáneo e hidrocele bilateral. Las medidas antropométricas iban acorde con la fecha de última menstruación. La placenta estaba hidrópica (5,4cm de espesor: valor normal: 2,1-3,6cm)3 y se observaba polihidramnios (mayor bolsa vertical única de 8,2cm). No se encontraron otras malformaciones. Su historia obstétrica era compatible para una isoinmunización Rh. Ella era Rh(−) y su cónyuge, Rh(+). Ella tuvo un aborto 4 años antes (18 semanas) y, por razones desconocidas, no se le aplicó la dosis correspondiente de globulina inmune Rh0 (D).
La evaluación materna confirmó su tipo de sangre como Rh(D) negativo. Se le encontraron títulos altos de anticuerpos Rh(D) (1:512). Para evaluar el grado de anemia fetal se envió una muestra de sangre para determinación espectrofotométrica de absorción a 450nm. El resultado mostró que la paciente estaba en la zona iii de la tabla de Liley (ΔOD450:0,68). También se le encontró un leve edema de miembros inferiores, pero su presión arterial era normal. Debido a los resultados de la espectrofotometría, se tomó la decisión de realizar una transfusión intraútero. El procedimiento se realizó en el salón de operaciones con el apoyo del servicio de anestesiología (anestesia intravenosa total [TIVA]). Paralizamos al feto con atracurio (0,4mg/kg) aplicado directamente al músculo glúteo fetal bajo guía ultrasonográfica.
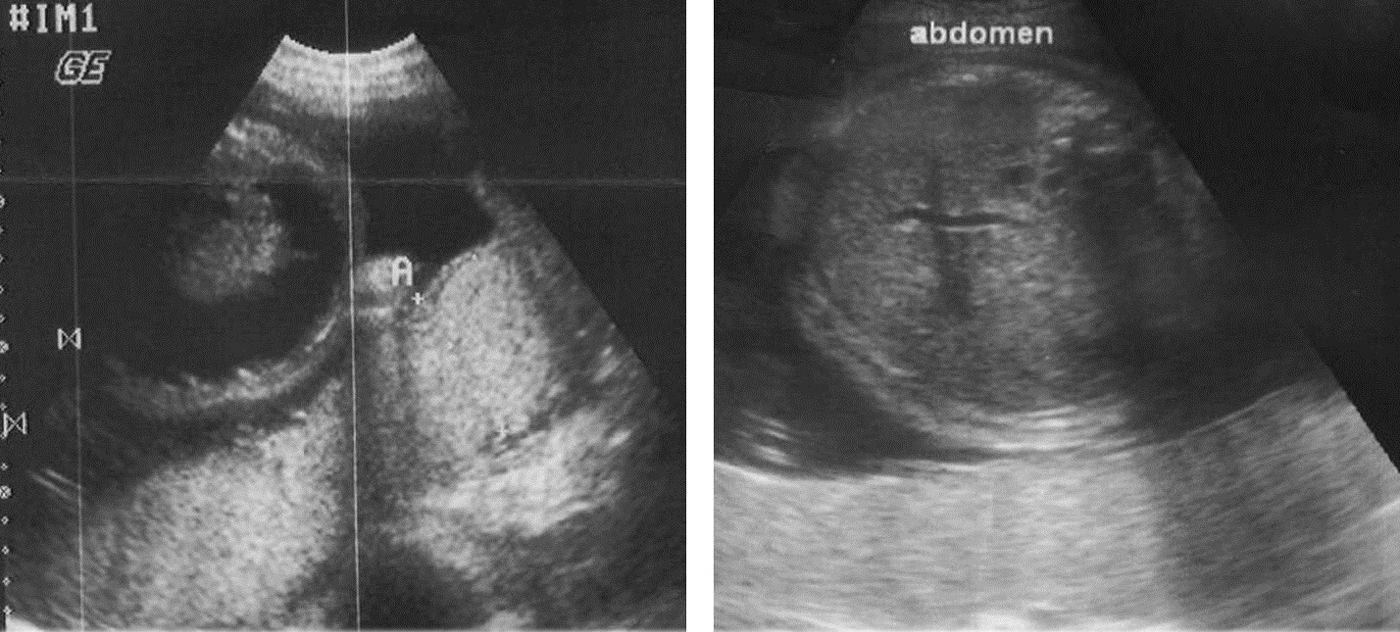
Un abordaje intravascular fue imposible debido a la localización placentaria (posterior) y a la posición del feto. A pesar de que el feto estaba hidrópico (muchos artículos consideran que en este escenario la transfusión intravascular es la única opción) se procedió a realizar una transfusión intraperitoneal. Usamos 90 cc de glóbulos rojos empacados tipo O-negativo, CMV (-), filtrada de leucocitos y cruzados con el suero materno. Bajo guía ultrasonográfica, se introdujo una aguja 22 directamente en la cavidad peritoneal fetal. Cuando la punta de la aguja se observó en el abdomen fetal, se removió el estilete y se transfundió de la forma habitual sin complicaciones.
A las 24 h de la transfusión, la paciente presentó elevación de la presión arterial (140/90) y un incremento en el edema de los miembros inferiores. Los exámenes de sangre mostraron elevación de las enzimas hepáticas y de las bilirrubinas (conjugada y no conjugada). Tres días después la paciente desarrolló un edema vulvar. Para este punto, nuevos controles reportaban resultados similares, excepto una elevación de la creatinina y del ácido úrico (1,3mg/dl y 13,4mg/dl, respectivamente). Una prueba de proteinuria en orina de 24 h también se reportó elevada (1,14g/dl).
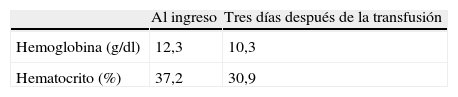
A pesar de que estas podrían considerarse las manifestaciones de un trastorno hipertensivo del embarazo, la presencia de un cuadro clínico similar a la preeclampsia en la presencia de hidrops fetal es característico del síndrome de Ballantyne. El nivel de hemoglobina/hematocrito mostró hemodilución en lugar de hemoconcentración (tabla 1), algo también esperado en el síndrome de Ballantyne. La paciente se mantuvo asintomática, exceptuando el edema vulvar y de miembros inferiores.
Un ultrasonido realizado a las 48 h de la transfusión mostró una desaparición casi completa de la ascitis fetal (fig. 1).
Tratando de reducir la necesidad de más transfusiones y considerando la evidente mejoría fetal, se programaron para el día siguiente 2 terapias adicionales: una plasmaféresis (para reducir el número de anticuerpos circulantes) y el uso de inmunoglobulinas intravenosas (IVIG). La paciente recibió una terapia de gamaglobulina materna (0,8g/kg/semana). También recibió 3 intercambios de plasma (1.200-1.500ml cada una, cada 4 días). La paciente fue seguida con ultrasonidos seriados, evidenciándose ascitis 7 días después de la primera transfusión, a pesar de la plasmaféresis y gamaglobulinas. Los anticuerpos Rh(D) se elevaron (1:2.048) en comparación con los niveles previos a la primera transfusión. Se realizó una segunda transfusión intraperitoneal a la semana 31 (13 días después de su ingreso), pero a pesar de este procedimiento, la ascitis no desapareció. Sin embargo, el perfil biofísico era 8/10 y el manejo se continuó con plasmaféresis y terapia de gamaglobulinas maternas.
La paciente entró en labor espontánea a la semana 32 y un día. Debido al edema vulvar se realizó una cesárea, naciendo un neonato hidrópico vivo que pesó 2.830g. Puntuación de Apgar 9/9 (al minuto y a los 5 minutos). La placenta estaba edematosa. La hemoglobina en el neonato al momento del nacimiento fue de 3g/dl. Sin embargo, la evolución fue altamente satisfactoria. Requirió 2 exsanguinotransfusiones y se le dio de alta de la Unidad de Cuidados Intensivos Neonatales a los 101 días. La madre salió del hospital a los 4 días con una casi completa resolución de su cuadro de edema vulvar, con cifras de presión arterial normal (PA: 120/80) y laboratorios con tendencia a la normalización (creatinina: 0,7mg/dl; acido úrico: 9,5mg/dl).
DiscusiónEn 1963, Liley4 describió por primera vez el uso de la transfusión intraperitoneal percutánea y aunque se apoyó en la fluoroscopia para posicionar la aguja y el catéter dentro del abdomen fetal, continuó siendo el único método aceptado de transfusión intraútero por las siguientes 2 décadas. Cuando apareció el ultrasonido, las tasas de sobrevivencia fetal mejoraron5, excepto en la presencia de hidrops. En estos casos la absorción de eritrocitos transfundidos vía los linfáticos subdiafragmáticos y el ducto torácico no es tan efectiva. Sin embargo, aun en la presencia de un feto hidrópico severamente afectado, las transfusiones intraperitoneales pueden ser exitosas cuando el abordaje intravascular no es posible, como se vio en nuestra paciente.
Existen 2 terapias supresoras que han demostrado ser efectivas en reducir los niveles maternos de anticuerpos: plasmaféresis y la administración intravenosa de globulinas inmunes6,7. El intercambio plasmático intensivo se ha asociado a una reducción de la hemólisis fetal y puede prevenir la esperada elevación de los niveles de anti-D a medida que el embarazo progresa8. Sin embargo, requiere pacientes especialmente motivadas y, a pesar de que puede reducir los niveles de aloanticuerpos hasta en un 75%, los niveles tienden a rebotar (generalmente en 6-8 semanas, pero puede pasar antes). La recomendación aceptada es restringir el uso de plasmaféresis a fetos de menos de 26 semanas para así prolongar el embarazo y permitir que procedimientos más confiables (transfusiones intrauterinas) sean más fáciles de realizar. A pesar de esta recomendación, decidimos utilizarla como terapia adyuvante para prolongar el embarazo lo más posible y reducir la necesidad de transfusiones intraútero.
El uso de inmunoglobulinas, por otro lado, es más fácil y tiene menos complicaciones. Reduce los niveles de aloanticuerpos maternos como resultado de la retroalimentación negativa producida por los niveles circulantes totales de IgG y reduce la destrucción de glóbulos rojos al generar un bloque reticuloendotelial (saturación de los receptores Fc del reticuloendotelio fetal)9. Esta terapia mejora los resultados perinatales10 y puede reducir los niveles de anticuerpos a casi un 50%. Como con la plasmaféresis, la recomendación es usarlo temprano y no retrasar las transfusiones intrauterinas.
Es difícil elaborar en este punto si el uso de las terapias adyuvantes afectaron el resultado final o si las transfusiones intraperitoneales fetales fueron suficiente. Considerando el estado hidrópico del feto y el resultado final, es nuestra opinión que deben ser considerados en la presencia de eritroblastosis fetal si el abordaje intraperitoneal es la única opción (debido a la posición de la placenta o a la falta de experiencia en cuanto al abordaje intravascular). El retraso del momento del parto es particularmente importante. Todas las unidades neonatales tienen una cierta edad gestacional por encima de la cual la mortalidad se reduce o estabiliza y esto debe ser tomado en consideración.
Aun en la presencia de una seria complicación materna, como el síndrome de Ballantyne, el tratamiento no debe ser retrasado. Después de la primera transfusión, a pesar de la resolución del hidrops, la enfermedad siguió su curso. Pueden surgir algunas dudas sobre los riesgos del intercambio plasmático, pero los síntomas no cambiaron (para mejor o peor) después de cada procedimiento. Los síntomas similares a preeclampsia continuaron y el edema (vulvar y de miembros inferiores) permaneció igual.
Concluyendo, presentamos el caso de una paciente complicada por una isoinmunización Rh y síndrome de Ballantyne. La intervención realizada permitió la prolongación del embarazo con mejores resultados neonatales. Aun en la presencia de un feto hidrópico, las transfusiones intraperitoneales permanecen siendo una opción válida. Si el abordaje intravascular es difícil, esta ruta (junto con el uso de gamaglobulinas y/o plasmaféresis) deben ser consideradas para reducir las complicaciones de la prematuridad.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.