INTRODUCCION
La diabetes insipida transitoria del embarazo es una rara y desconocida entidad clínica, de tal modo que en la bibliografía médica se encuentran menos de 50 casos descritos hasta el momento. Esta entidad ha sido relacionada con la eclampsia-preeclampsia, con hígado graso agudo del embarazo e incluso con patología vírica hepática. Nosotros aportamos un caso que por su rareza consideramos muy interesante.
CASO CLÍNICO
Paciente de 19 años, gestante de 38 semanas, ingresa en nuestro servicio por un cuadro de dos semanas de evolución de polidipsia, poliuria y anorexia. No refiere antecedentes familiares ni personales de interés. Es primigesta, con gestación bien tolerada, no controlada en nuestro servicio.
En anamnesis refiere que desde hace dos semanas presenta polidipsia incontrolable con una ingesta hídrica diaria de alrededor de 5 l; el síntoma y la ingesta persisten por la noche. Presenta anorexia, sin incremento de peso en el último mes, y poliuria, sin otra sintomatología.
En la exploración se encuentra consciente, orientada y colaboradora. Presenta buena coloración de piel y mucosas. Está apirética y normotensa (100/80 mmHg), sin edemas. Signo del pliegue negativo. La altura uterina corresponde con amenorrea. Bishop 1. Feto único, cefálica, vivo. Monitorización fetal no estresante: feto reactivo, sin dinámica uterina.
En cuanto a los datos de laboratorio, grupo A Rh positivo, y test de Coombs indirecto y directo, negativo. Los datos del hemograma son: hemoglobina, 13,9 g/dl (12-14); hematócrito, 40,1% (35-45); sin alteración de número y fórmula leucocitaria; plaquetas, 307.000 (150-400.000).
Estudio de coagulación: protrombina, 60%; TTP: 37 s/33 s; fibrinógeno, 488 mg/dl.
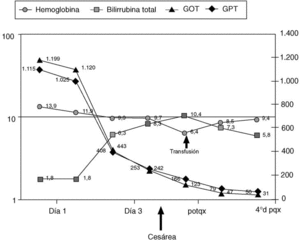
Bioquímica: glucosa, 69 mg/dl (60-110); creatinina, 1,3 mg/dl (0,5-1,5); urea, 21 mg/dl (15-50); ácido úrico, 8,6 mg/dl (2-5,5); proteínas totales, 6,9 g/dl (6-8); bilirrubina total, 1,8 mg/dl (0,3-1); bilirrubina directa, 0,85 mg/dl (0-0,3); fosfatasa alcalina, 1.122 UI/l (75-350); GOT, 1.199 UI/l (0-35); GPT, 1.115 UI/l (0-35); GGT, 180 UI/l (0-50); LDH, 1.394 UI/l (180-460); colesterol, 191 mg/dl; triglicéridos, 128 mg/dl (50-190); calcio: 9,3 mg/dl (8-10,5); fósforo, 4,9 mg/dl (2,5-4,5); cloro, 109 mmol/l (93-110); sodio, 144 mmol/l (133-146); potasio, 4,5 mmol/l (3,5-5), osmolaridad plasmática, 283 mmol/kg (300-1.300); cortisol, 18 µg/dl (10-25). El análisis de orina es normal, sin proteinuria. Hiposmolaridad urinaria: 73 mOsm/kg (300-1.300)
Las pruebas para los virus de la hepatitis A, B y C, herpesvirus, VIH y citomegalovirus son negativas.
La paciente permanece asintomática a excepción de la clínica, que motiva su ingreso. El test de Pose resulta negativo.
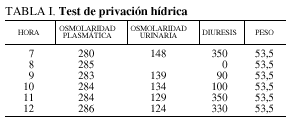
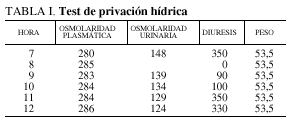
Se consulta con el Servicio de Endocrinología, que informa que las hormonas tiroideas son normales, al igual que las hormonas hipofisarias (FSH, LH, PRL). Se solicita resonancia magnética nuclear (que no llegó a realizarse por el empeoramiento de la paciente en las siguientes 24 horas), y se indica la realización del test de privación hídrica (tabla I), encontrándose una osmolaridad urinaria baja que no se modifica tras la privación hídrica y no responde a la administración de desmopresina (DDAVP). Este resultado es compatible con diabetes insípida nefrogénica. Tras la administración de DDAVP se determinaron los valores de cortisol y ACTH (a los 0, 30, 60, 90 y 120 min), que resultaron normales.
Se realizó una ecografía hepática en la que se apreció hepatomegalia a expensas del lóbulo derecho con aumento difuso de la ecogenicidad del parénquima hepático, sin lesiones ocupantes de lugar, ni dilatación de la vía intrahepática; compatible con hepatopatía difusa de tipo médico.
A los dos días del ingreso presentó ictericia: hemoglobina, 9,9; hematócrito, 30,3; plaquetas, 119.000; bilirrubina total, 6,3 mg/dl. Alteración del estudio de coagulación con una protrombina del 43% y TTP de 47 s/34 s.
Ante el agravamiento de los cuadros clínico y analítico se decide finalizar la gestación con el diagnóstico de hepatopatía aguda grave y diabetes insípida nefrogénica.
Se practica cesárea urgente por sufrimiento fetal agudo; recién nacido vivo, varón de 3.100 g, meconio espeso, test de Apgar de 6-9.
A las 48 h postintervención se observa normalización de la coagulación, descenso significativo de las enzimas hepáticas (GOT: 54; GPT: 83; GGT: 73). La bilirrubina total es de 7,3, la osmolaridad urinaria de 561 mmol/kg y sodio en orina de 10 mmol/l.
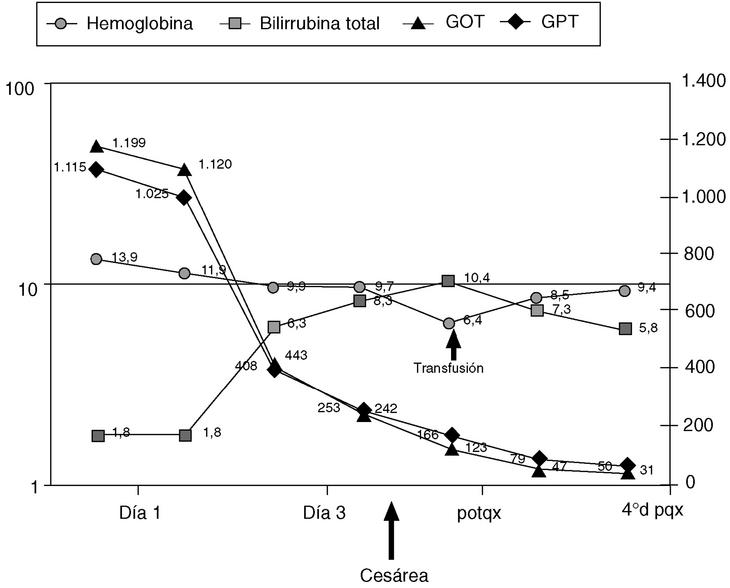
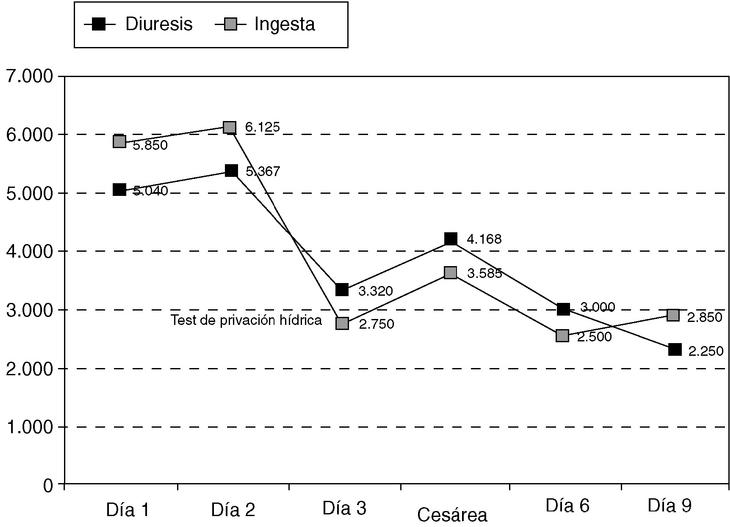
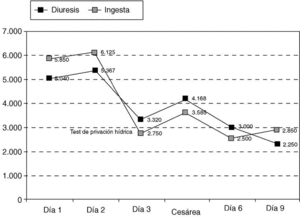
En la figura 1 se representa la evolución de los principales parámetros de laboratorio y en la figura 2 el balance hídrico.
Fig. 1. Evolución de los parámetros de laboratorio.
Fig. 2. Balance hídrico.
El diagnóstico al alta fue hígado graso agudo sin confirmación anatomopatológica (por alteración de la coagulación) más diabetes insípida transitoria del embarazo.
COMENTARIO
La diabetes insípida (DI) es un síndrome poco frecuente (prevalencia de 2 a 4 por 100.000 personas)1, cuya principal característica clínica es la excreción de grandes volúmenes de orina poco concentrada, lo que se denomina poliuria. Ésta se define como una diuresis igual o mayor a 3 l/día, que puede que alcanzar volúmenes urinarios de hasta 18 l/día (si no existe restricción de líquidos). Otro síntoma es el aumento de la sed con necesidad de ingesta hídrica constante, lo cual se denomina polidipsia. Los dos síntomas guía de la DI se mantienen por la noche.
Si al paciente no se le restringe el aporte de líquidos, la exploración clínica apenas aporta datos; en caso contrario, predominan los signos de la deshidratación.
El hallazgo analítico fundamental para el diagnóstico es la hiposmolaridad urinaria (inferior a 300 mOsm/kg), con osmolaridad sérica normal.
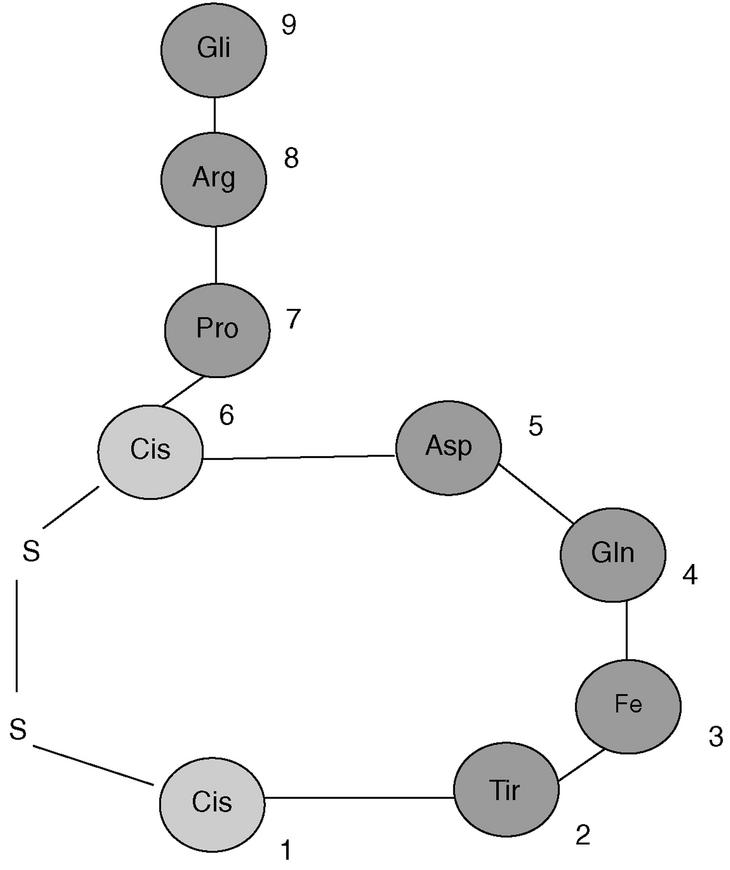
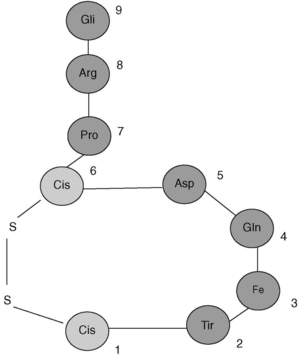
Para comprender la etiopatogenia de la DI es necesario hacer un pequeño repaso de la fisiología de la hormona responsable, la hormona antidiurética o argininavasopresina (ADH), que es un péptido de 9 aminoácidos (fig. 3) codificado en el cromosoma 20. Se sintetiza en las neuronas magnocelulares de los núcleos supraóptico y paraventricular del hipotálamo como una preprohormona que se modifica en el aparato de Golgi formando una prohormona, que se almacena en vesículas neurosecretoras. Durante el transporte de la prohormona a las terminaciones axónicas se escinde para formar ADH, neurofisina y un glucopéptido de 39 aminoácidos; todos ellos son eliminados a la circulación periférica. Desde aquí la ADH se distribuye por todo el espacio extracelular, no ligada a proteínas por su bajo peso molecular.
Fig. 3. Estructura de la argininavosopresina (ADH).
Su función es básicamente aumentar la reabsorción de agua mediante la fijación a los receptores V2 en la membrana basolateral del tubo colector renal, por medio de su región N-terminal. En los receptores V1, a los que se fija la región C-terminal (que responden a concentraciones mayores de la hormona), realiza su función presora.
Su aclaramiento es muy rápido (30-40 min), y ocurre a nivel hepático y renal.
Los principales estímulos para su liberación a la sangre son el aumento de la osmolaridad plasmática y el descenso del volumen plasmático circulante, aunque también influyen la presión arterial, el dolor, el estrés, los opiáceos endógenos, los fármacos y los tóxicos como la nicotina, la ciclofosfamida, el etanol, entre otros1.
El diagnóstico diferencial de la DI debe realizarse con otros síndromes poliúricos-polidípsicos como la diabetes mellitus, trastornos electrolíticos como la hipercalcemia y la hipopotasemia, la fase poliúrica de la insuficiencia renal, la poliuria por fármacos diuréticos o la ingesta acuosa excesiva.
Se describen 4 tipos de DI según su mecanismo patogénico: a) DI central, neurógena, debida a un déficit de secreción de la ADH; b) DI nefrogénica, por insensibilidad renal al efecto antidiurético de la ADH; c) polidipsia primaria (la ingesta excesiva de agua inhibe la secreción de ADH y desencadena la poliuria secundaria), y d) DI gestacional, por aumento del catabolismo de la ADH.
En la tabla II se recogen las posibles etiologías de la DI.
Para establecer el diagnóstico del subtipo concreto de DI, se puede usar la prueba de la sed o deshidratación descrita por Miller et al (1970). Se basa en interrumpir la ingesta hídrica unas horas antes de la prueba (14 h en casos leves, no más de 2 h en casos de poliuria grave) con el fin de aumentar la deshidratación intracelular y estimular la secreción endógena de ADH. Ésta provocará la retención acuosa, con un aumento progresivo de la osmolaridad urinaria. Se realizan determinaciones del volumen urinario, la osmolaridad urinaria/plasmática y la concentración de sodio al inicio de la prueba y cada hora. La restricción acuosa se mantiene hasta que la osmolaridad urinaria alcanza valores normales (> 600 mOsm/kg) o cuando la osmolaridad urinaria se mantiene estable en dos o tres medidas sucesivas (incremento < 30 mOsm/kg) o bien cuando la osmolaridad plasmática supera los 295-300 mOsm/kg. En estas dos últimas situaciones se administran 5 UI de DDAVP (Pitressin®) determinándose nuevamente el volumen y la osmolaridad urinaria. La interpretación de los resultados será:
DI central: la osmolaridad urinaria es menor que la plasmática a lo largo de la prueba. La administración de DDAVP exógena produce un incremento de la osmolaridad urinaria superior al 50% (generalmente > 80%).
DI nefrogénica: se produce un discreto incremento de la osmolaridad urinaria sin superar la plasmática y tras la administración de DDAVP la osmolaridad urinaria aumenta menos del 50%.
Polidipsia: la restricción hídrica provoca un aumento de la osmolaridad urinaria, generalmente mayor a 500 mOsm/kg; la administración de DDAVP no produce cambios.
La respuesta de la DI transitoria a la prueba de la deshidratación es variable.
Durante la gestación se puede diferenciar claramente dos tipos de pacientes que cursan con DI:
1.Gestantes con DI previa a la gestación, cuya etiología responde al esquema general de la patología. La DI no altera la fertilidad de la mujer, el mecanismo del parto ni la lactancia2. El pronóstico de esta patología durante la gestación, según Hime et al3, es el siguiente: el 58% de las pacientes empeora, el 20% no se altera y el 15% mejora. El agravamiento del cuadro es más frecuente en el tercer trimestre, ante lo cual requieren mayores dosis de DDAVP; este tratamiento no se ha asociado al aumento de la teratogenicidad ni a alteraciones de la función de la oxitocina4-8 endógena ni exógena en el mecanismo del parto.
2.Gestantes que presentan por primera vez durante la gestación un cuadro de DI y éste desaparece al finalizar el embarazo-puerperio; es la denominada DI transitoria. A este grupo pertenece nuestra paciente.
La evolución normal de la gestación produce cambios en la regulación hídrica, así se describen mecanismos tales como disminución del umbral de la sed9; aumento de la secreción de vasopresinasa con disminución de la secreción de ADH10; mayor degradación de la ADH (incluso 4 veces mayor) por la vasopresinasa de origen placentario11-13, y también un incremento importante en el aclaramiento de la ADH en la placenta a través de la acción de las aminopeptidasas microsomales14,15. Todos estos cambios podrían ser teóricamente responsables del inicio de la DI transitoria del embarazo. Sin embargo, algunos autores opinan que, dado que la DI del embarazo es una rara entidad, sería lógico pensar que esta patología fuese clínicamente manifiesta en pacientes con una reserva de ADH previamente disminuida (DI subclínica) a la que se asociarían los cambios osmorreguladores fisiológicos propios de la gestación16.
Es común encontrar que las pacientes con DI transitoria presentan una función hepática anormal, asociada generalmente a preeclampsia (con o sin proteinuria manifiesta, dado que los grandes volúmenes de orina diluyen la concentración de proteínas) y con menor frecuencia al hígado graso agudo del embara zo17,18. Las pacientes que cursan con DI transitoria asociada a hígado graso agudo son resistentes a la vasopresina y responden favorablemente a la administración exógena de DDAVP12,16. Ante esto se postula que el mecanismo fisiopatológico sería una disminución del metabolismo hepático de la vasopresinasa, debida al hígado graso coexistente, lo cual resultaría en una actividad incrementada de la vasopresinasa circulante, que ocasionaría un incremento de la degradación de la ADH. La vasopresinasa degrada la ADH por eliminación secuencial de aminoácidos desde la posición N-terminal y no actúa sobre la secuencia C-terminal. Como se vio en la fisiología de la ADH es la porción N-terminal la que tiene efectos osmorreguladores y la C-terminal implica efectos presores. De este modo se establece también el vínculo entre la DI transitoria y la preeclampsia, y múltiples regiones C-terminal libres van a estimular los receptores V1 que inducen incrementos tensionales19.
La enzima que se denomina vasopresinasa es equivalente a la cistina aminopeptidasa identificada por Lalu et al20 como aminopeptidasa II. Su actividad consiste en la degradación de péptidos vasoactivos tales como vasopresina, oxitocina y angiotensina II; también se cree que desempeña una función importante en la regulación del flujo sanguíneo placentario (catalizando péptidos vasoactivos) y además en la degradación de la oxitocina por la vasopresinasa, pudiendo tener un papel en la prevención del parto prematuro; de todos modos la verdadera función de la vasopresinasa es desconocida21.
Esta patología generalmente se inicia en el tercer trimestre y puede recurrir en gestaciones futuras. Tras el parto-puerperio se produce la curación ad integrum y no ha sido descrita en todas las razas.