La macrosomía fetal es definida como un peso al nacer igual o mayor de 4.000 g, con una incidencia aproximadamente del 10%. Se ha asociado con múltiples factores de riesgo como la masa corporal previa, diabetes, multiparidad, sexo fetal varón, etcétera. Es una causa importante de morbimortalidad neonatal y materna, y supone un aumento en la tasa de cesáreas.
ObjetivoIdentificar la prevalencia de macrosomía fetal en nuestra área, detectar sus principales factores de riesgo y resultados perinatales.
MétodosSe incluyeron 6.221 recién nacidos a término, nacidos en el Hospital Juan Ramón Jiménez, en el curso de los años 2018 y 2019. Se realizó un estudio observacional retrospectivo, tipo caso control.
ResultadosLa incidencia de macrosomía fue de 5,9%. Los principales factores de riesgo asociados con la macrosomía fueron la edad gestacional, el sexo masculino, la multiparidad y la diabetes pregestacional, con resultados estadísticamente significativos. En cuanto a los resultados perinatales; encontramos asociación entre la macrosomía y la vía del parto, el riesgo de cesárea en los macrosomas es mayor (OR 1,62, IC 95% 1,3-2.1; p < 0,0001). Si el inicio del parto es inducido, el riesgo de cesárea se duplica (RR 2,32; IC 95% 1,56-3,38; p < 0,0001). Como complicaciones neonatales se registró un aumento del riesgo de distocia de hombros (OR 11,45; IC 95% 7,1-18,5; p < 0,0001), fractura de clavícula (OR 6,87, IC 95% 1,3-37,4; p = 0,0258), y parálisis braquial (OR 13,74; IC 95% 2,8-67,87; p = 0,0013).
ConclusionesEs importante conocer los factores de riesgo de macrosomía para poder identificar a estas gestantes y prevenir las complicaciones asociadas. Actualmente no hay consenso sobre cómo y cuándo finalizar la gestación, la inducción del parto o realizar una cesárea son estrategias parciales, que producen un aumento de cesáreas sin disminución de las complicaciones.
Macrosomia is defined as a birth weight of 4 000 g or more, and has an incidence of approximately 10%. It has been associated with multiple risk factors such as, previous body mass, diabetes, multiparity, male gender, etc. Macrosomia is an important cause of neonatal and maternal morbidity and mortality, and leads to an increase in the rate of caesarean sections.
ObjectiveIdentify the prevalence of foetal macrosomia in our area, and to detect its main risk factors and perinatal outcomes.
MethodsThe study included a total of 6 221 term infants born in Juan Ramón Jiménez Hospital during the years 2018 and 2019. A retrospective observational case control type study was carried out.
ResultsThe incidence of macrosomia was 5.9%. The main risk factors associated with foetal macrosomia were: gestational age, male gender, multiparity, and pre-gestational diabetes, with statistically significant results. Regarding perinatal outcomes, an association was found between macrosomia and delivery. The risk of caesarean section in macrosomia is higher (OR 1.62, 95% CI; 1.3-2.1, p < 0.0001). Induction of labour doubles the risk of caesarean section (RR 2.32, 95% CI; 1.56-3.38, p < 0.0001). As neonatal complications, was associated with higher risk of shoulder dystocia (OR 11.45, 95% CI 7.1-18.5, p < 0.0001), clavicle fracture (OR 6.87, 95% CI; 1.3-37.4, p < 0.0258), and brachial plexus palsy (OR 13.74, 95% CI; 2.8-67.87, p < 0.0013).
ConclusionsIt is important to determine the macrosomia risk factors in order to be able to identify these pregnant women, and prevent the associated complications. Currently, there is no consensus on how and when to end the pregnancy. Induction of labour or performing a caesarean section are partial strategies, which lead to an increase in caesarean sections without reducing complications.
La macrosomía fetal es definida como un peso al nacer igual o mayor de 4.000 g, o un percentil igual o mayor a 90 para edad gestacional1. La prevalencia, aunque varía en los diferentes países según la raza y grupos étnicos, es aproximadamente del 10%2, pero en los últimos análisis se describe una tendencia al aumento. En países desarrollados, esta osciló entre 5 y 20%3.
Se han asociado diferentes factores de riesgo a la macrosomía fetal, como son la masa corporal previa al embarazo, el sexo fetal varón, la diabetes materna, la multiparidad, el embarazo prolongado y el antecedente de macrosomía4.
La macrosomía fetal es una causa importante de morbimortalidad neonatal y materna, aumenta el trauma perinatal y complicaciones como la distocia de hombro, la parálisis del plexo braquial, la fractura de húmero o de clavícula, el distrés fetal, etcétera, y aumenta la tasa de cesáreas y la hemorragia postparto5. Además, también se ha relacionado a largo plazo con la aparición de hipertensión, obesidad y diabetes mellitus tipo dos6.
Su diagnóstico es difícil y la estimación clínica y ecográfica del peso fetal puede conducir a error7. La ecografía es el Gold estándar para la estimación del peso fetal, pero tiene una sensibilidad de 21,6%, por tanto, la probabilidad de detectar macrosomía mediante ecografía es baja, solo del 22-37%8.
Se ha identificado en el estudio HAPO9 una relación continua entre la glucosa materna y el incremento del peso al nacer. En la revisión de Falavigna et al.10 se describe que el tratamiento de la diabetes gestacional fue eficaz reduciendo la macrosomía, la preeclampsia y la distocia de hombros. Aun así, el 60% de las pacientes con macrosomas no presentaban ningún factor de riesgo, por lo que es complicado poder identificarlos previamente11.
El incremento en las cifras de obesidad femenina y de macrosomía sustenta la necesidad de que esta sea considerada un indicador importante en la atención y vigilancia prenatal por sus efectos deletéreos a corto, mediano y largo plazo en la salud del neonato.
ObjetivosIdentificar la prevalencia de la macrosomía fetal en nuestra área hospitalaria, detectar sus principales factores de riesgo y los resultados perinatales de los mismos.
Material y métodosSe incluyeron un total de 6.221 recién nacidos a término (> 37 semanas) con peso mayor a 2.500 gramos, nacidos en el área hospitalaria del Hospital Juan Ramón Jiménez de Huelva en el curso de los años 2018 y 2019.
Se realizó un estudio observacional retrospectivo tipo caso control, el grupo de estudio que conformaba los casos fue constituido por 422 recién nacidos (con un peso al nacer >4.000 g) y el grupo control por 5.799 neonatos con pesos comprendidos entre 2.500 y 3.999 g. Para determinar los factores de riesgo maternos se analizaron los antecedentes personales y obstétricos; también analizamos en nuestro trabajo los resultados relacionados con el parto y el recién nacido. Se excluyeron para dicho análisis las gestaciones múltiples. Se estimó la Odds ratio de las variables de estudio y se evaluó la significación estadística mediante intervalo de confianza del 95% y mediante la prueba de χ2.
El análisis estadístico se realizó con MedCalc Statistical Software versión 18.5 (MedCalc Software bvba, Ostend, Belgium; http://www.medcalc.org; 2018).
Las variables recogidas se clasificaron en dos subgrupos; variables maternas: edad materna, paridad, diabetes pregestacional y gestacional y variables neonatales; sexo del recién nacido, semana gestacional, peso al nacer, complicaciones neonatales (necesidad de reanimación y hospitalización, distocia de hombros, fractura de clavícula, parálisis braquial) y otros resultados perinatales como la vía del parto, tipo de desgarros vaginales, presencia de hemorragia posparto.
ResultadosLa incidencia de macrosomía en nuestro medio fue de 5,9%, acorde con lo reflejado en la bibliografía de los países desarrollados2, correspondiente a 422 recién nacidos de un total de 7.085 nacidos vivos en los años 2018 y 2019.
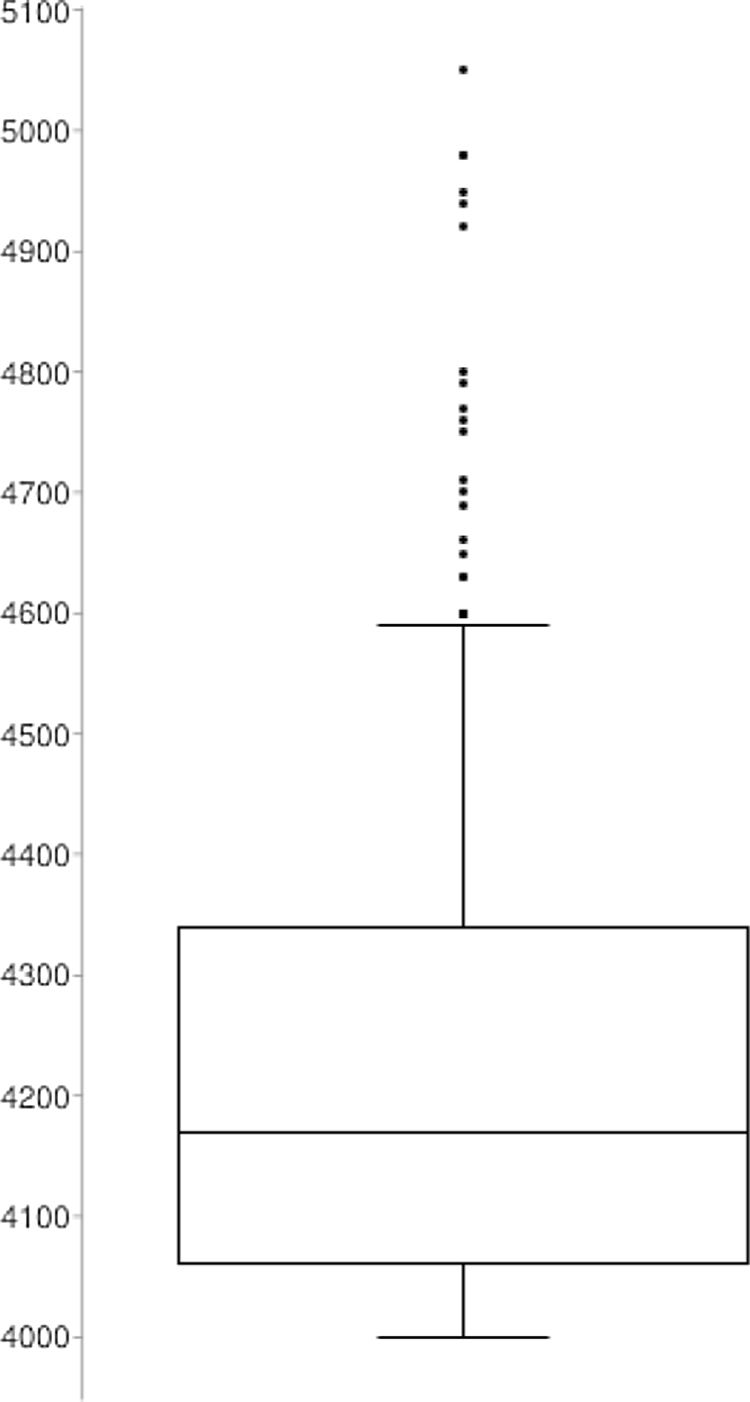
La media del peso de nuestra muestra fue 3.349 ± 416 g, con un peso máximo de 5.050 g y mínimo de 2.500 g. En el diagrama de cajas podemos ver la distribución del peso de los recién nacidos de más de 4.000 g (fig. 1).
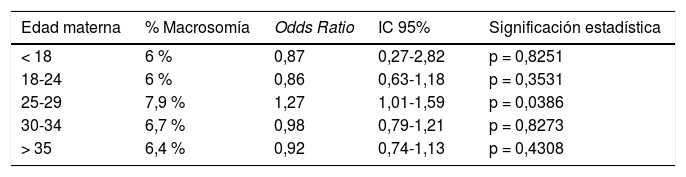
Factores de riesgoRespecto a la edad materna, la media en el grupo de los macrosomas fue 31,4 ± 5,6 años, mientras que en el grupo control fue de 31,5 ± 5,9 años.
En las gestantes menores de 18 años la media de peso al nacer fue 3.232 ± 340 g y en las mayores de 35 años fue 3.350 ± 424 g (tabla 1).
Incidencia de macrosomía según la edad materna
| Edad materna | % Macrosomía | Odds Ratio | IC 95% | Significación estadística |
|---|---|---|---|---|
| < 18 | 6 % | 0,87 | 0,27-2,82 | p = 0,8251 |
| 18-24 | 6 % | 0,86 | 0,63-1,18 | p = 0,3531 |
| 25-29 | 7,9 % | 1,27 | 1,01-1,59 | p = 0,0386 |
| 30-34 | 6,7 % | 0,98 | 0,79-1,21 | p = 0,8273 |
| > 35 | 6,4 % | 0,92 | 0,74-1,13 | p = 0,4308 |
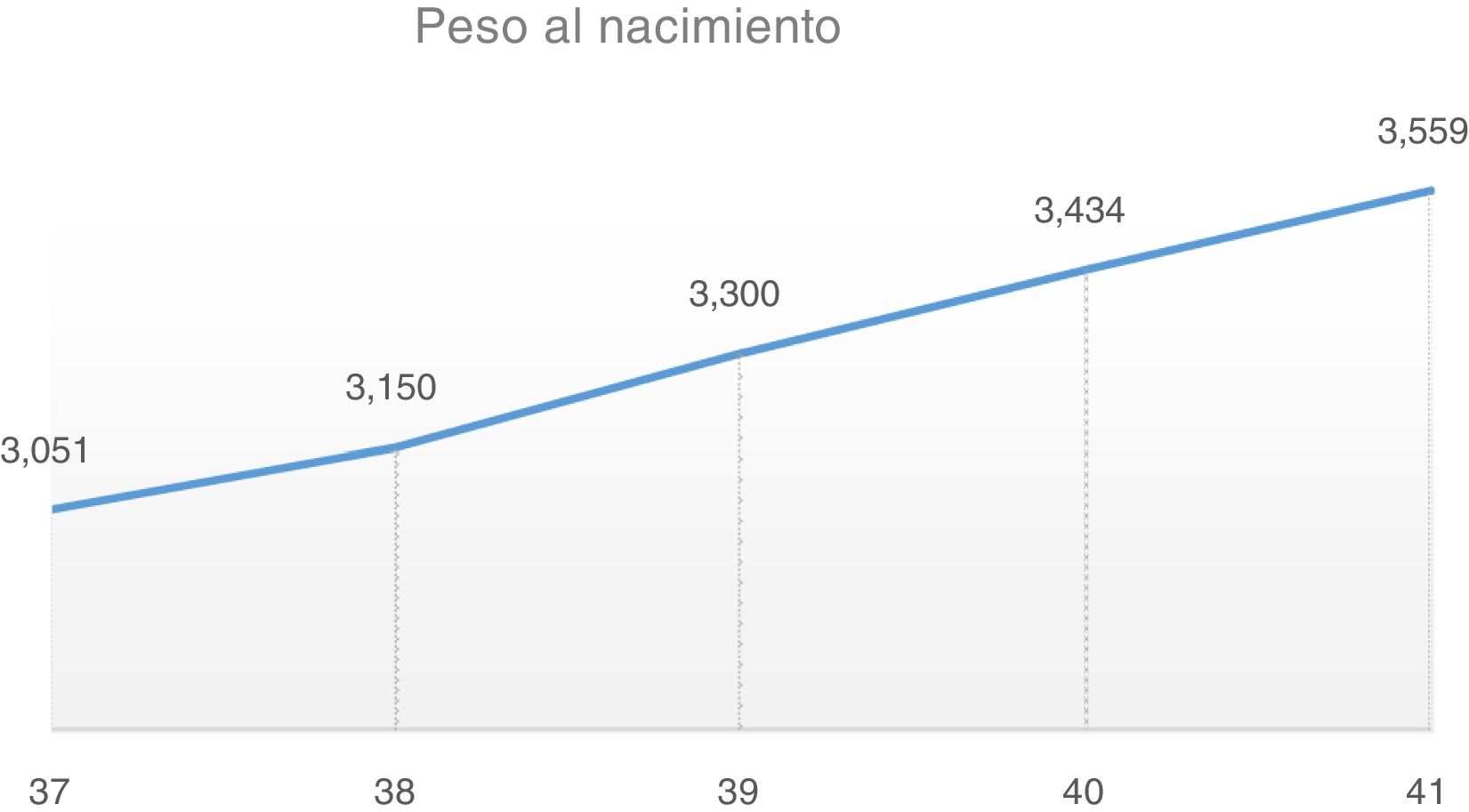
Con respecto a la edad gestacional, sí se identificó como factor de riesgo para macrosomía, con los siguientes resultados según la semana de gestación (fig. 2);
- •
37 semanas: peso medio 3.051 ± 382 g, con una incidencia de 2,4% de macrosomía
- •
38 semanas: peso medio 3.150 ± 371 g, con una incidencia de 2% de macrosomía.
- •
39 semanas: peso medio 3.300 ± 386 g, con una incidencia de 4,4% de macrosomía.
- •
40 semanas: peso medio 3.434 ± 397 g, con una incidencia de 8,2% de macrosomía.
- •
41 semanas: peso medio 3559 ± 398 g, con una incidencia de 14% de macrosomía.
En cuanto al sexo de los recién nacidos la media de peso al nacer de los varones fue 3.322 g, mientras que en las mujeres fue 2.871 g. Se observaron diferencias significativas (UMW= 4120865.5, Z = -9.875, p < 0.01), siendo el peso al nacer mayor en los varones que en las mujeres. La prevalencia de varones en el grupo de macrosomía fue del 63,6%, mayor que las mujeres que fueron solo el 36,4%.
La multiparidad también se ha relacionado con la presencia de macrosomía en nuestro medio, a pesar de que en la mayoría de los estudios no se ha identificado como factor de riesgo. La media del peso en las primíparas fue de 2.907 g (OR 0,63, IC 95% 0,5-0,8; p < 0,01), en las secundíparas de 3.280 g (OR 1,29, IC 95% 1,1-1,6; p < 0,01) y en las mujeres con tres o más partos de 3.404 g (OR 1,67, IC 95% 1,2-2,2; p < 0,01). Se observan diferencias significativas (χ2 = 77,101; p < 0,01), siendo la multiparidad un factor de riesgo de macrosomía. Las gestantes con tres o más partos tienen una incidencia de macrosomía de 9,3%.
Respecto a la diabetes gestacional como factor de riesgo respecto al peso del recién nacido no encontramos diferencias estadísticamente significativas, sin embargo, en nuestra muestra, la prevalencia de macrosomía se ve aumentada respecto al grupo control, sobre todo en las gestantes con diabetes pregestacional, con una incidencia de 26% de macrosomía. Las diabéticas gestacionales controladas con dieta e insulinodependientes presentaron un 6,9 y 7,5% de macrosomía, respectivamente (tabla 2).
Incidencia de macrosomía en mujeres con diabetes pregestacional y gestacional
| Incidencia macrosomía | OR | IC 95% | Significación estadística | |
|---|---|---|---|---|
| Diabetes pregestacional | 26 % | 5.04 | 1,59-15,88 | p = 0,0058 |
| Diabetes gestacional insulinodependiente | 7,5 % | 1,12 | 0,40-3,12 | p = 0,8244 |
| Diabetes gestacional controlada con dieta | 6,9 % | 1,03 | 0,69-1,52 | p = 0,9031 |
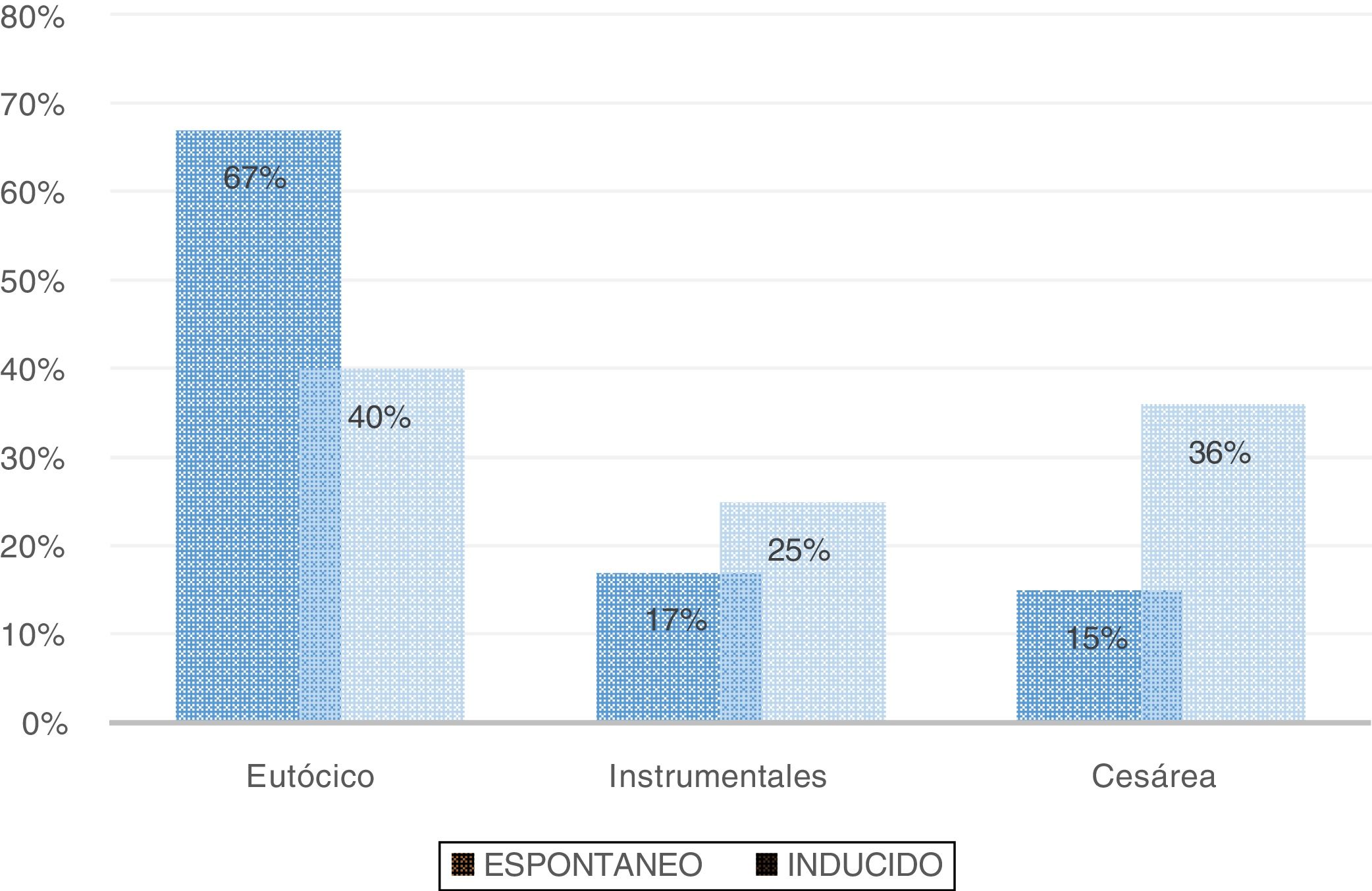
La vía de finalización del parto en los recién nacidos macrosómicos fue: 51% parto eutócico, 17,5% parto instrumental, 31,3% cesárea, de las cuales un 11,1% fueron electivas programadas y un 20,1% cesáreas urgentes. La razón entre cesárea en presencia de macrosomaversusausencia es 1,62 veces mayor en las gestantes cuyos fetos son macrosómicos en comparación con las que no lo son (OR 1,62, IC 95% 1,3-2,1; p < 0,0001. Por tanto, encontramos una asociación estadísticamente significativa entre la macrosomía y la vía del parto.
En el análisis, según el inicio del parto en los macrosomas, obtuvimos los siguientes resultados: en los partos de inicio inducido hubo un 35,7% de cesáreas, mientras que en los de inicio espontáneo sólo un 15,3%. En presencia de macrosomía la tasa de cesárea en un parto de inicio inducido es 2,32 veces mayor que cuando se inicia de manera espontánea (OR 2,32, IC 95% 1,56-3,38; p < 0,0001) (fig. 3).
La incidencia de hemorragia posparto en la macrosomía fue de 17,5%, siendo la causa más frecuente la hipotonía uterina. La hemorragia postparto fue 1,14 veces mayor en las gestantes con fetos macrosómicos en comparación con los normosómicos (OR 1,14; IC 95% 0,92-1,41; p = 0,2295). Por tanto, aunque el riesgo es mayor en macrosomas, no existe relación de dependencia.
El parto de un feto de gran tamaño y peso puede representar riesgos de lesiones en el canal del parto. Respecto al tipo de desgarro vaginal en los partos de macrosomas, se produjeron un 1% de desgarro tipo IV, un 2% desgarro tipo III, 16% de desgarro tipo II y un 12% de desgarro tipo I.
- •
La Odds Ratio de desgarro tipo IV en macrosomas fue de 2,40, IC 95% 0,54-10,59; p = 0,2468.
- •
La Odds Ratio de desgarro tipo III en macrosomas fue de 1,56; IC 95% 0,62-3,88; p = 0,3376.
- •
La Odds Ratio de desgarro tipo II en macrosomas fue de 1.,22; IC 95% 0,92-1,61; p = 0,1621.
- •
La Odds Ratio de desgarro tipo I en macrosomas fue de 0,73; IC 95% 0,53-1,01; p = 0,0540.
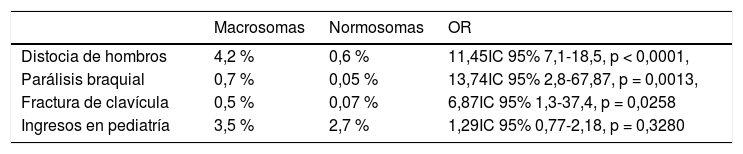
Como complicaciones neonatales, en el grupo de macrosomía precisaron reanimación tras el parto el 2,4% de los recién nacidos, e ingresaron en la unidad de pediatría el 3,5% de ellos. La media del APGAR al minuto del nacimiento fue 9 ± 1 y a los cinco minutos 9,8± 0,4.
La incidencia de distocia de hombros en los macrosomas fue de 4,2%, mientras que en el grupo control fue de 0,6%. La razón de distocia de hombros es 11,45 veces mayor en los macrosomas en comparación con los que no lo son (OR 11,45; IC 95% 7,1-18,5; p < 0,0001). Existe una relación estadísticamente significativa.
La incidencia de fractura de clavícula en los macrosomas fue de 0,5%, mientras que en el grupo control fue de 0,07%. La tasa de fractura de clavícula en los macrosomas es 6,87 mayor en comparación con los recién nacidos no macrosómicos (OR 6,87; IC 95% 1,3-37,4; p = 0,0258). Es una complicación poco frecuente, llegándose a reportar una incidencia en la literatura de 0,4% en recién nacidos por vía vaginal.
La incidencia de parálisis braquial transitoria en los macrosomas fue de 0,7%, mientras que en el grupo control 0,05%. La Odds Ratio de parálisis braquial en los macrosomas es de 13,74; IC 95% 2,8-67,87; p = 0,0013. No se registró ningún caso de parálisis braquial permanente.
La incidencia de hospitalización en los macrosomas fue de 3,5%, mientras que en el grupo control 2,7%. La Odds Ratio de hospitalización en los macrosomas es de 1,29; IC 95% 0,77-2,18, p = 0,3280. (tabla 3). Los motivos más frecuentes de hospitalización fueron Distress respiratorio e hipoglucemia.
Incidencia de complicaciones neonatales relacionadas con el parto en recién nacidos macrosómicos y normosomas
| Macrosomas | Normosomas | OR | |
|---|---|---|---|
| Distocia de hombros | 4,2 % | 0,6 % | 11,45IC 95% 7,1-18,5, p < 0,0001, |
| Parálisis braquial | 0,7 % | 0,05 % | 13,74IC 95% 2,8-67,87, p = 0,0013, |
| Fractura de clavícula | 0,5 % | 0,07 % | 6,87IC 95% 1,3-37,4, p = 0,0258 |
| Ingresos en pediatría | 3,5 % | 2,7 % | 1,29IC 95% 0,77-2,18, p = 0,3280 |
Hemos determinado la incidencia de macrosomía en nuestro medio, identificado los factores de riesgo asociados y evaluado las complicaciones neonatales y maternas, para así poder conocer las gestantes de riesgo y prevenir las posibles complicaciones.
La prevalencia de macrosomía en nuestro medio fue relativamente baja (5,9%) en comparación con la registrada en la bibliografía, que aproximadamente es del 10%2, pero hay que tener en cuenta, cuando se compara la prevalencia, que la definición de macrosomía no está claramente definida y puede variar entre diferentes estudios. Debido a esto, en países desarrollados, la prevalencia de macrosomía oscila entre el 5 y 20%3, y en países subdesarrollados oscila entre el 0,5 y 14,9%12.
Existen factores de riesgo para macrosomía fetal, que deben ser tenidos en cuenta, a fin de prevenir complicaciones durante el embarazo, parto y puerperio, de ahí, la importancia de su detección.
Un reciente metaanálisis de He et al.13 demostró que la diabetes gestacional se asocia independientemente con la macrosomía con una Odds ratio (OR) de 1,71 (IC 95%: 1,52-1,94). Los factores de riesgo asociados con la macrosomía fueron; el antecedente de macrosomía (OR 13,1), el aumento de peso materno (OR 10,2), la paridad (OR 4,8), el IMC del padre (OR 3,7), el sexo masculino (OR 2,2) y el embarazo postérmino (OR 1,9)14. También el sobrepeso previo al embarazo (OR 1,27; IC 95% 1,01-1,59), la obesidad (OR 1,63; IC 95% 1,29-2,07) y el aumento excesivo de peso durante la gestación (OR 1,16; IC 95% 1,13-1,20) fueron factores de riesgo asociados con la macrosomía fetal. Existe evidencia de que el IMC previo al embarazo puede tener una mayor influencia en la macrosomía fetal que en el aumento de peso durante la gestación15.
Los principales factores de riesgo asociados con la macrosomía fetal en nuestro medio fueron: la edad gestacional y el sexo masculino, con resultados estadísticamente significativos. En la literatura se ha descrito que del total de recién nacidos macrosómicos, hasta un 65% son de sexo masculino14. En nuestro estudio la prevalencia de varones en el grupo de macrosomía fue del 63,6%, mayor que las mujeres que fueron solo el 36,4%. Por lo tanto, se recomienda tener en cuenta el género al momento de realizar una impresión clínica de macrosomía fetal.
La multiparidad también se asoció en nuestro estudio con la macrosomía, las gestantes con tres o más partos tienen una incidencia de macrosomía de 9,3%, aunque en la literatura los resultados son controvertidos en este caso. La multiparidad a su vez se asocia con la obesidad y diabetes, y aunque no sea un factor de riesgo principal, se toma en cuenta como factor de riesgo de macrosomía fetal16.
La mayoría de las madres con diabetes mellitus gestacional (DMG) son obesas, y una proporción significativa de las que son obesas tienen DMG17. Un metaanálisis mostró que el riesgo de desarrollar DMG era 2,14 veces mayor en mujeres embarazadas con sobrepeso, 3,56 veces mayor en obesas y 8,56 veces mayor en obesidad grave en comparación con mujeres embarazadas con peso normal18.
Un estudio prospectivo de España describió que el cuartil superior del IMC materno era responsable del 23% de la macrosomía, mientras que la DMG representaba el 3,8%19. Las mujeres que no tenían DMG, pero que eran obesas, tenían un riesgo 13,6% mayor de macrosomía que las mujeres no obesas20.
Esto podría explicar que respecto a la DMG como factor de riesgo independiente de macrosomía no encontramos diferencias estadísticamente significativas, ya que no hemos considerado la obesidad materna en nuestro estudio, pero sí que en nuestra muestra la prevalencia de macrosomía en DMG se ve aumentada respecto al grupo control, sobre todo en las gestantes con diabetes pregestacional, con una incidencia de 26% de macrosomía.
De esto, podemos concluir que, aunque la DMG y la obesidad materna se asocian independientemente con los resultados adversos del embarazo, la combinación de ambos tiene un mayor efecto sobre la macrosomía.
Respecto a la vía de finalización del parto cuando hay una sospecha de macrosomía fetal, tomando como base evitar las complicaciones durante el parto para el feto y la madre, se ha tomado como referencia esta sospecha de macrosomía para tomar la decisión de realizar cesárea en múltiples casos. Esta decisión se toma aun teniendo conocimiento de que se ha observado que realizar cesárea no disminuye las complicaciones sino que, por el contrario, agrega otras al exponer a la madre a riesgos quirúrgicos innecesarios21.
De los datos aportados en nuestro estudio encontramos una asociación estadísticamente significativa entre la macrosomía y la vía del parto, el riesgo de cesárea en los macrosomas es mayor (OR 1,62; IC 95% 1,3-2,1).
Las guías US Preventive Services Task Force Guidelines22 refieren que la evidencia para realizar cesárea a pacientes con sospecha de macrosomía fetal sin antecedentes de diabetes mellitus o cesárea previa no es suficiente.
Además, se ha demostrado que la inducción del parto en la sospecha de macrosomía aumenta la tasa de cesáreas, sin disminuir significativamente la distocia de hombros. En comparación con la tasa de cesáreas en trabajo de parto de inicio espontáneo, la inducción tiene un peor resultado, y por ello, no debe indicarse de forma indiscriminada23.
En nuestro análisis según el inicio del parto en macrosomas, se incrementa el riesgo de cesárea en un parto inducido en 2,32, con resultados estadísticamente significativos. En los partos de inicio inducido hubo un 35,7% de cesáreas, mientras que en los de inicio espontáneo sólo un 15,3%.
Datos muy similares encontramos en un estudio reciente24 en nuestro país que analiza los factores pronósticos en la inducción del parto; se observa que los recién nacidos con peso por encima de los 4.000 g finalizaban más frecuentemente en cesárea e iniciaban con menor frecuencia el trabajo de parto. La macacrosomía incrementa el riesgo de finalización mediante cesárea en 2,2 veces y la probabilidad de iniciar el trabajo de parto en 4,7 veces.
Dos revisiones sistemáticas y un estudio aleatorizado concluyen que la inducción del parto ante la estimación de un peso fetal por encima del percentil 90 no reduce la tasa de distocia de hombros, ni de cesáreas, en comparación con el manejo expectante25,26, y esta afirmación es apoyada por sociedades como la ACOG, que señala que la sospecha de macrosomía no es una indicación de parto antes de la semana 39 0/727, y la OMS. Ambos estudios incluían embarazadas de alrededor de 40 semanas con peso fetal estimado de más de 4.000 g, ahí mismo se aclara que posiblemente la intervención no se realizó lo suficientemente temprano para evitar el peso excesivo al nacer o para reducir los riesgos maternos y neonatales asociados con la macrosomía. Sin embargo, otros estudios comunican un incremento de las tasas de cesáreas en el grupo de inducción, aunque sin mejorar el resultado perinatal28.
Diversos estudios han demostrado que la probabilidad de parto vaginal es mayor cuando se produce un parto espontáneo que cuando se induce el parto28. Sin embargo, esperar que comience el parto espontáneo es una opción limitada por la edad gestacional, también relacionada con la macrosomía. Cuando la edad gestacional excede las 41 semanas de gestación, aumenta la morbilidad materna y la morbimortalidad perinatal. Por lo tanto, se necesita una acción oportuna para inducir el parto.
Según la ACOG27, en la actualidad está indicada la realización de cesárea electiva en mujeres diabéticas con un peso fetal estimado mayor de 4.500 g (grado de evidencia B) y en cualquier restante con un peso fetal mayor de 5.000 g (grado de evidencia C).
El peso al nacer mayor de 4.000 g incrementa el riesgo de parto distócico y lesión traumática neonatal. La distocia de hombro en fetos macrosómicos varía entre un 1,2 a 1,7% del total de fetos macrosómicos29, elevándose en nuestro estudio hasta un 4,2%, con resultados estadísticamente significativos. De este total un 45% presenta lesiones del plexo braquial.
Aun así, hay estudios donde se afirma que, ante una sospecha de macrosomía, no es razonable realizar una cesárea electiva para prevenir la plexopatía braquial30.
La realización de maniobras incorrectas ante una distocia de hombro puede provocar lesiones en el feto. El daño en los nervios del plexo braquial depende sobre todo de la calidad de la asistencia prestada, en la que es muy importante conocer las maniobras y cómo realizarlas, y ser conscientes de qué maniobras hay que evitar para no aumentar la morbilidad maternofetal. El protocolo de la SEGO recomienda el entrenamiento periódico de los equipos de paritorio para la resolución de esta urgencia con el fin de evitar en la medida de lo posible lesiones permanentes.
De acuerdo con la National Health Authority de litigios de servicios de salud en el Reino Unido se realizaron casi 250 reclamaciones de distocia de hombros entre 2000 y 2010 con un valor estimado de más de 100 millones de libras (116.000.000 €)31. El entrenamiento en distocia de hombros mediante cursos y programas de simulación han demostrado reducir la morbilidad neonatal. Además, en muchos países hay un apoyo institucional para que este tipo de entrenamiento sea obligatorio, lo que promueve la formación reglada y acreditada de instructores. Un ejemplo es el Programa PROMPT (Practical Obstetric Multiprofessional Training), que después de 12 años de entrenamiento, publicó un estudio en que demuestra que hay una reducción de las parálisis braquiales obstétricas en los casos de distocia de hombros de un 7- 2% tras el entrenamiento. Es decir, evitan las peores secuelas de la distocia de hombros y los costes sociales y económicos asociados32.
Sería conveniente realizar investigaciones que indaguen sobre aquellos recién nacidos macrosómicos que fueron producto de un parto vía vaginal, y evaluar si la resolución vía cesárea se justifica para disminuir complicaciones maternoneonatales, que hasta ahora no se han probado.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores declaran que en este artículo no aparecen datos de pacientes.
Conflicto de interesesLos autores declaran que no conocen ninguna relación personal o financiera que puedan haber influido en el trabajo reportado en este documento.
FinanciaciónNo se recibió patrocinio de ningún tipo para llevar a cabo este artículo.