INTRODUCCIÓN
Las virosis de transmisión sexual que afectan a la piel comprenden un grupo de enfermedades de origen viral que se caracterizan por lesiones genitales. Por su frecuencia destacan los condilomas acuminados producidos por el virus del papiloma humano (VPH), las lesiones del herpes genital y el molluscum contagiosum (MC) cuya etiología viral se reconoció en 1905 por Juliusberg.
El MC se ha convertido en un problema creciente entre los adolescentes y adultos jóvenes, dada su vía de transmisión, así como en el grupo de pacientes inmunodeprimidos (virus de la inmunodeficiencia humana [VIH], linfomas, sarcoidosis, inmunodeficiencias) en el que las lesiones son mucho más agresivas y duraderas.
CASO CLÍNICO
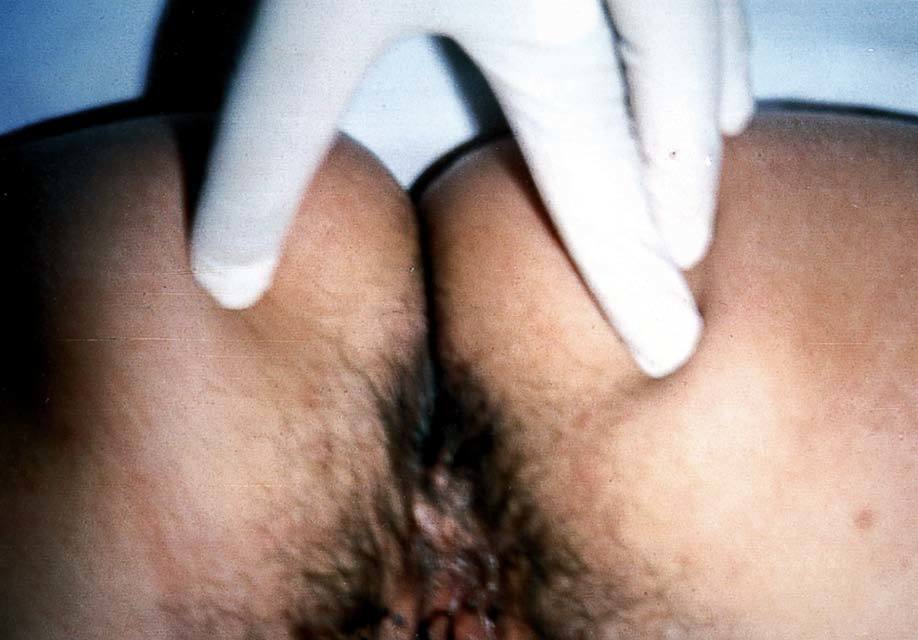
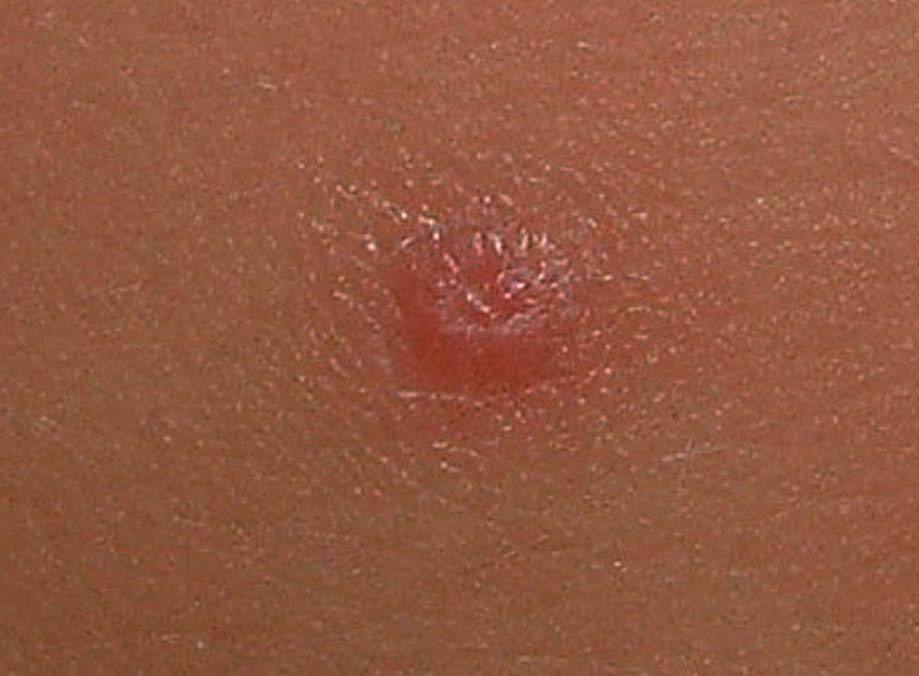
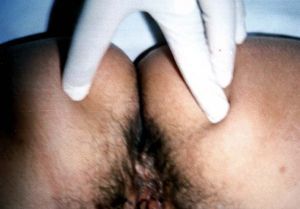
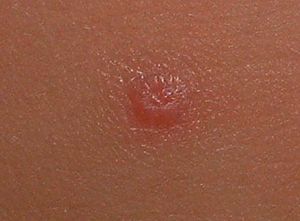
Paciente de 42 años de edad, que acude a consulta por presentar lesiones cutáneas vulvares de reciente aparición. Como antecedentes ginecológicos presenta menarquia a los 12 años, ciclos regulares, un parto eutócico y episodios de candidiasis de repetición. Sus revisiones periódicas son normales y la última citología se practicó hace 6 meses, y fue normal. En el momento de la exploración presenta lesiones eritematopapulosas de pequeño tamaño, entre 2 y 3 mm, en número de 10, que afectan a vulva y periné (fig. 1), y algunas son sobreelevadas y umbilicadas (fig. 2). La paciente no presenta prurito ni síntomas irritativos, pero refiere la presencia de 2 le sione similares en las semanas previas, que exprimió y de las que surgió un contenido blanquecino. Con el diagnóstico de molluscum contagiosum se remite al dermatólogo que realiza legrado de las lesiones. En revisión posterior a las 6 semanas se observa la aparición de nuevas lesiones que requieren repetición del tratamiento ablativo local. En el momento actual la paciente está libre de lesión. La investigación de otras enfermedades de transmisión sexual (ETS) en la paciente resulto negativa. Su pareja actual no ha presentado lesiones dérmicas sospechosas.
Fig. 1. Lesiones papulosas umbilicadas en región vulvoperineal. Distribución típica del molluscum contagiosum.
Fig. 2. Detalle de lesión papulosa umbilicada.
DISCUSIÓN
El MC es una enfermedad viral cutánea que en adultos y adolescentes se encuentra dentro de las ETS1. La produce el virus del molluscum, perteneciente a la familia Poxviridae, del que se han identificado 3 subtipos, el más frecuente es el subtipo I (76-97%), aunque no se relaciona con localización diferencial o tipo de lesión1,2. Su ultraestructura es similar al virus de la vacuna, con una doble cadena de ADN, y es el último virus de la familia Poxviridae que afecta humanos de forma exclusiva3-5. Este virus tiene distribución mundial y se encuentra más en climas templados y húmedos3,5. Su período de incubación es de 14-50 días1,3, y se transmite por contacto directo del caso afectado, en adolescentes y adultos por contacto sexual o autoinoculación, aunque se ha descrito transmisión por fomites. Afecta fundamentalmente a 3 grupos de población: niños de 2 a 10 años, adultos y adolescentes sexualmente activos e inmunodeprimidos. El aumento mayor se ha observado en el grupo de población de entre 15 y 29 años1,2. En los casos de transmisión sexual las lesiones se encuentran en el área genital, perianal y abdomen inferior, como en nuestro caso, y en raras ocasiones afectan a zona peri o intraoral. Las lesiones son rosadas, blanquecinas o del propio color de la piel (fig. 1), sobreelevadas y papulosas. La presencia de umbilicación es el signo más característico (fig. 2), aunque en ocasiones forman placas. El tamaño de las lesiones es habitualmente de 2 a 5 mm, y no suelen hallarse en número mayor de 301,3. Al comprimir las lesiones por la base en ocasiones sale un material de consistencia blanda lleno de granulaciones o «corpúsculos del molluscum»6, como refirió nuestra paciente. Un 10% de las pacientes presenta eccema subyacente y signos de atopia3,5. Eventualmente, las lesiones se inflaman, pasan a fase costrosa y desaparecen espontáneamente7. En general, las lesiones suelen ser asintomáticas, y la mayoría se autolimitan en 6-9 meses, aunque ocasionalmente se mantienen 3-4 años. El diagnóstico se hace por examen clínico de las lesiones, y en casos dudosos se utiliza la biopsia. En la biopsia presentan balonización de los queratinocitos y cuerpos de inclusión eosinófilos en la epidermis7. Se debe realizar diagnóstico diferencial con condilomas lata, papulosis bowenoide, carcinoma de células basales, micosis fungoide y otras entidades dermatológicas vulvares3,7. Tras llegar al diagnóstico se deben descartar otras ETS y hacer un estudio de la pareja o parejas sexuales. La necesidad de tratamiento en estas pacientes está muy cuestionada. Dado que la enfermedad se autolimita, en ocasiones tras un largo período, el tratamiento podría ser expectante. Sin embargo, el tabú y el miedo que provocan las ETS hacen que sea adecuado plantearse el tratamiento en estas pacientes, sobre todo si asocian eccema o infección2. Como medidas preventivas se aconsejará evitar las piscinas, las saunas, los baños, los deportes de contacto y el uso del preservativo, que si bien no protege la totalidad de la piel, disminuye la zona de contacto. El tratamiento de las lesiones puede ser ablativo local con electrocauterio, escisión, diatermia, láser, crioterapia o raspado, como en nuestro caso. Estos procedimientos no suelen dejar cicatriz pero pueden causar dolor o irritación. El raspado, usado en nuestro caso, resulta muy eficaz ya que la lesión presenta una zona de retracción que lo separa de la estroma y facilita el tratamiento5. Los tratamientos de ablación química se basan en el uso tópico de fenol diluido, ácido salicílico, ácido retinoico, cidofovir tópico, hidróxido potásico, crema de óxido nítrico y podofilotoxina, entre otros. Son tratamiento menos eficaces y más tóxicos. El uso de moduladores de la respuesta inmunitaria, como imiquimod crema, estimula la actividad antiviral y la respuesta inmunitaria de los tejidos y ofrecen la privacidad de administración a domicilio1,5, con una eficacia aceptable. En cualquier caso, se debe reexaminar a la paciente a las 6 semanas de tratamiento, buscando nuevas lesiones pasado el período de incubación.
Ya que los tratamientos son seguros y efectivos, no dolorosos y evitan el estrés que las ETS crean en las pacientes y sus parejas, se considera que debería ser suficiente para que los ginecólogos tratásemos estas lesiones, haciendo más tolerable a nuestras pacientes esta afección, por otra parte benigna y evitando así su extensión en la población.