El penfigoide gestacional (PG) o herpes gestationis es una rara enfermedad cutánea autoinmune, que generalmente aparece en el segundo y tercer trimestre, y durante el puerperio, y que puede afectar al curso de la gestación y producir afectación neonatal. Presentamos el caso de una secundigesta con gestación gemelar y pénfigo gestacional. Se describe el proceso de diagnóstico, tratamiento y evolución.
The pemphigoid gestationis or herpes gestationis is a rare autoimmune skin disease that occurs during the second or third trimester of pregnancy or in the immediate postpartum and which may affect the course of the pregnancy and cause neonatal pemphigoid gestationis. We present the case of a 40-year-old secudigravida with a twin pregnancy and pemphigoid gestationis. We describe the diagnostic process, treatment, and outcome.
El penfigoide gestacional (PG) es una enfermedad ampollosa de etiología autoinmune que se presenta en gestantes durante el segundo y tercer trimestre del embarazo o durante el puerperio. Es una enfermedad infrecuente cuya incidencia varía entre 40.000-60.000 embarazos1. El mecanismo patogénico exacto es desconocido. Se trata de un trastorno autoinmune causado por la síntesis de anticuerpos antimembrana basal y se asocia con un aumento del antígeno leucocitario humano HLA-DR3 y DR42.
Clínicamente cursa con una erupción polimorfa y pruriginosa que se inicia en la región periumbilical, y se extiende a otras partes del cuerpo.
El diagnóstico de confirmación es mediante los hallazgos anatomopatológicos característicos: depósito lineal de la fracción C3 del complemento sobre la membrana basal en la inmunofluorescencia directa.
Los corticoides son el tratamiento de elección.
Caso clínicoPresentamos el caso de una mujer de 40 años, sin antecedentes personales de interés. Como antecedentes obstétricos, una cesárea a término por RPBF, naciendo una mujer de 3.500g. La gestación actual cursa con gestación gemelar bicorial biamniótica. Se realiza amniocentesis por edad materna, siendo el resultado una mujer y un varón cromosómicamente normales. La gestación cursa con diabetes gestacional que precisa dieta y tratamiento con insulina.
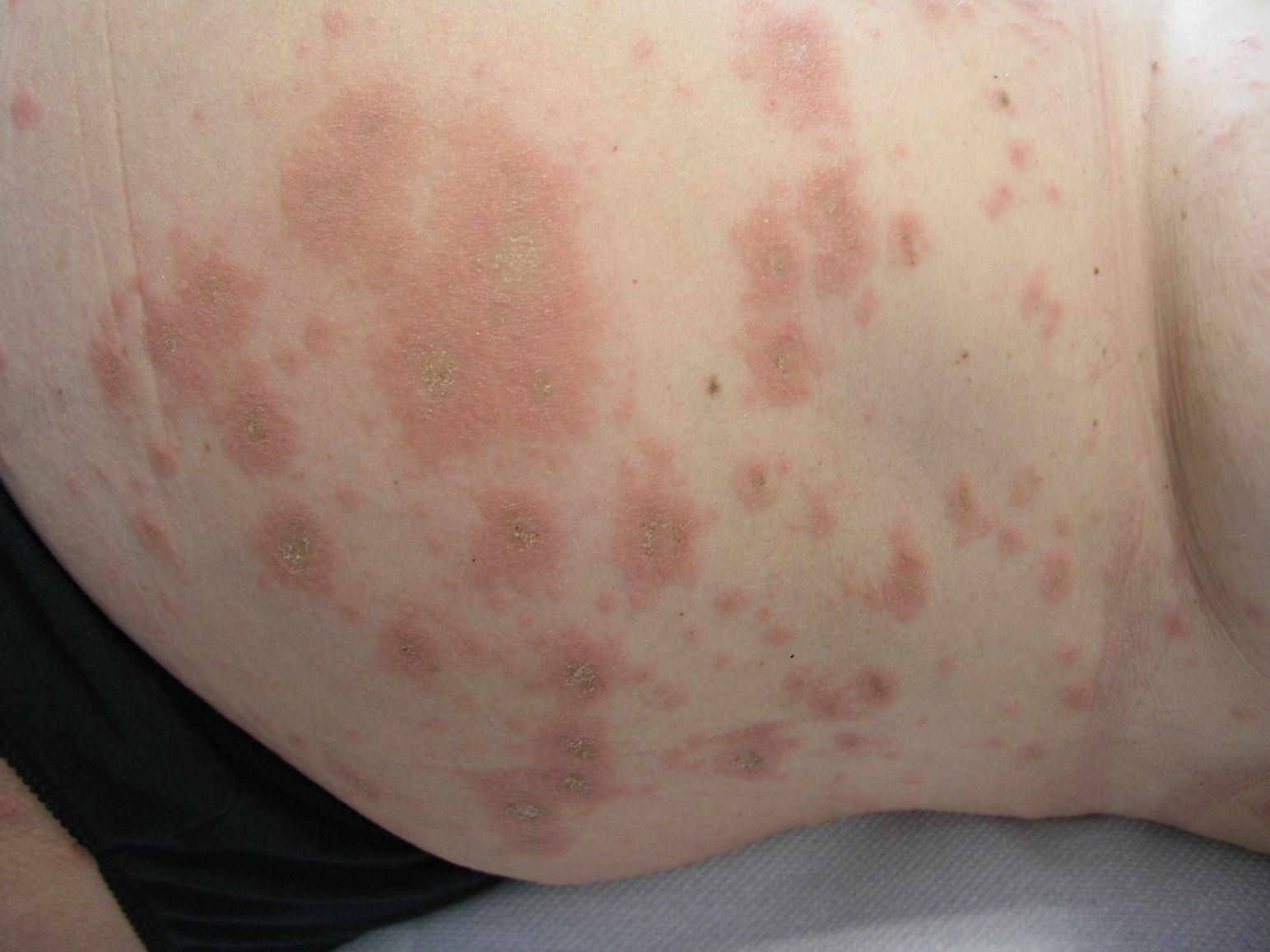
En la semana 23 de gestación comienza con penfigoide gestacional. La paciente presenta placas eritemato-edematosas ovaladas, seudourticariformes de entre 2 y 1,5cm, bien delimitadas, no necróticas, en número elevado, con centro marronáceo costroso no purpúrico, en tronco y extremidades, principalmente en muslos (fig. 1). No presenta lesiones en mucosas.
Se realiza biopsia cutánea cuyo resultado confirma el diagnóstico clínico.
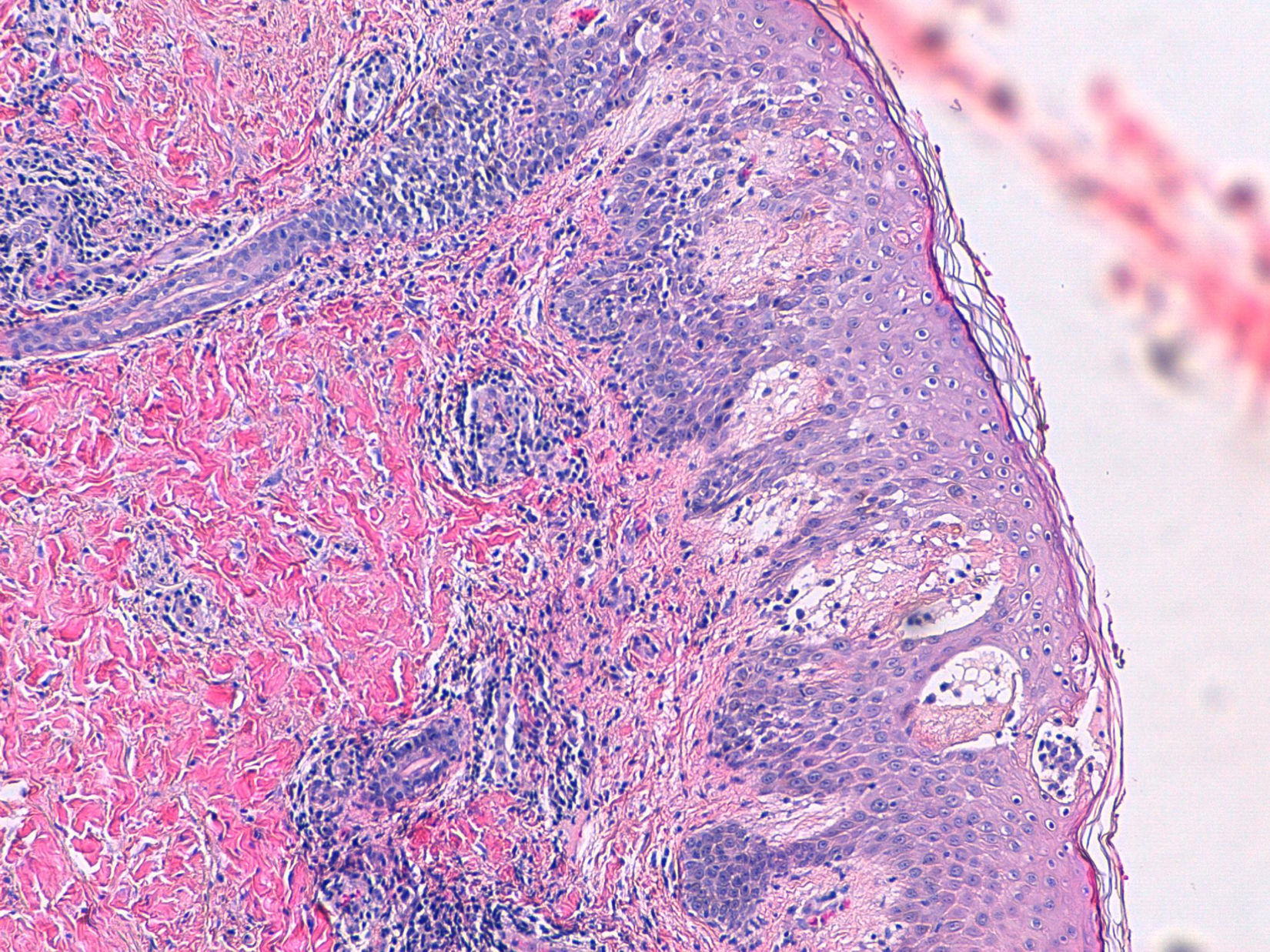
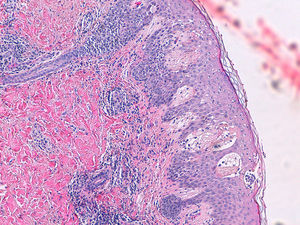
Se observa en la biopsia de piel una hiperplasia epidérmica, con acantosis irregular, edema y espongiosis moderada, con queratinocitos necróticos salpicados, y en relación con área de despegamiento de la unión dermoepidérmica sin llegar a formarse una verdadera vesícula subepidérmica, en la cual se observa depósito de material fibrinoso con linfocitos y neutrófilos (fig. 2) escasos. Periféricamente, en dicha zona, se aprecian algunos eosinófilos intraepiteliales. En la dermis papilar se observa edema e inflamación crónica perivascular acompañada de eosinófilos.
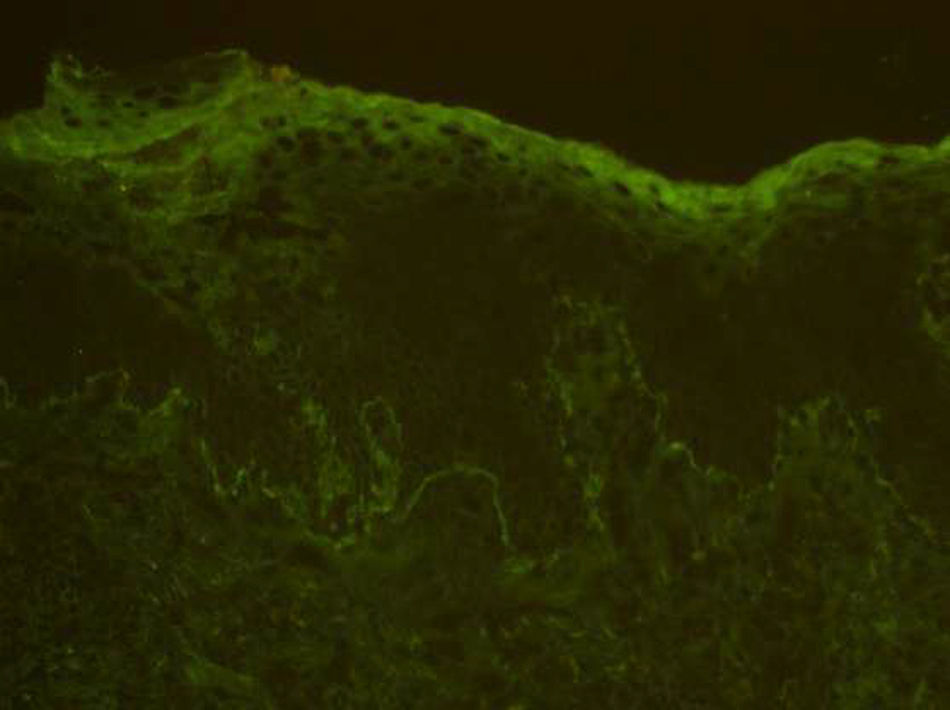
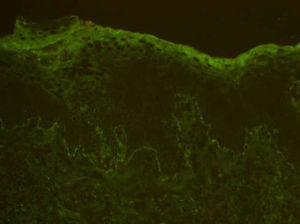
El estudio de inmunofluorescencia muestra positividad lineal en la unión dermoepidérmica para complemento (fig. 3). Las pruebas de IgG, IgA e IgM resultan negativas.
Se trata de una dermatitis espongiótica con inflamación crónica perivascular superficial acompañada de eosinófilos; herpes gestacional.
La paciente comienza con prednisona 15mg/día (pesa 68kg), aceponato de metilprednisolona crema cada 24h en lesiones más pruriginosas, y Polaramine® 2mg/8h. Dada la extensión de las lesiones y la actividad de la enfermedad, se aumenta la dosis de corticoides, a 45mg/día (prednisona 30mg/mañanas y 15mg/noches), y se continua con Polaramine® 2-2-4mg.
En las sucesivas revisiones dada la estabilización del cuadro y mejoría, se instaura pauta decreciente de corticoides, dejando dosis de mantenimiento con prednisona 5mg/día hasta el parto. Los controles ecográficos y de Doppler son normales. No presentan retraso de crecimiento intrauterino.
Se realiza fórceps del primer gemelo en la 38+1 semanas de gestación, naciendo un varón de 2.410g con Apagar 9-10, y pHa 7,14 y pHv 7,23. Segundo gemelo nace mediante parto eutócico: una mujer de 2.515g con Apgar 9-10, y pHa 7,16 y pHv 1,18. Los recién nacidos no presentan lesiones cutáneas.
El puerperio inmediato (a las 48h del parto), cursa con la reaparición de lesiones pruriginosas en abdomen y muslos (brote de pénfigo), por lo que se pauta prednisona 20mg/24h durante 7 días y, posteriormente, 10mg/día durante 7 días, con remisión del cuadro a los 15 días, por lo que se disminuye dosis a 5mg/día durante 10 días y, posteriormente, se suspende, estando la paciente actualmente asintomática con pigmentación macular cicatricial residual.
DiscusiónEl PG es una infrecuente dermatosis bullosa del embarazo, cuya incidencia varía de uno por cada 40.000-60.000 embarazos, aunque algunos estudios comunican incidencias de uno por cada 1.700 embarazos.
El PG, fue descrito por primera vez por John Laws Milton en 1872, y es una dermatosis específica del embarazo, que se caracteriza por una erupción vesiculo-ampollosa que generalmente se desarrolla durante el segundo o tercer trimestre de la gestación, un 60% entre las 28 y 32 semanas, aunque puede aparecer en cualquier trimestre, como en el caso presentado que comienza en la semana 23, o incluso en el posparto, hasta 2-3 semanas después. Un 14,69-20% de los casos son diagnosticados durante el puerperio inmediato. Pueden producirse exacerbaciones en el momento del parto o inmediatamente después como en el caso presentado.
No aparecen únicamente en el primer embarazo, ya que típicamente recurre, incluso con mayor intensidad, en subsiguientes gestaciones3, hasta en un 95% de los casos. También se describen casos de recurrencia en pacientes en tratamiento con anticonceptivos orales y mayor predisposición de estas pacientes para presentar enfermedades autoinmunes, como la enfermedad de Graves-Basedow, y a otras como la tiroiditis de Hashimoto, la trombocitopenia autoinmunitaria, la alopecia areata y el vitíligo. Se han descrito casos asociados con enfermedad trofoblástica gestacional tanto con la mola hidatiforme como con el coriocarcinoma4.
Es la única dermatosis del embarazo cuyo mecanismo patogénico exacto es desconocido, tratándose de una enfermedad autoinmune, producida por la síntesis de anticuerpos antimembrana basal, que induce el depósito de C3 a lo largo de la unión dermoepidérmica. Los estudios inmunogenéticos revelan un aumento de antígenos HLA-DR3 o DR4, y casi el 50% de las pacientes tienen ambos. El 100% de las mujeres con antecedentes de PG tienen anticuerpos anti-HLA demostrables cuyo significado patológico se desconoce todavía5.
El cuadro clínico inicialmente cursa con lesiones en el abdomen, a menudo alrededor o próximas al ombligo, con expansión al resto de la superficie corporal de forma centrífuga. La afectación de la cara es muy poco frecuente, y la afectación de las mucosas es prácticamente inexistente.
Las lesiones son pápulas edematosas y eritematosas, que confluyen en grandes placas de contorno policíclico, bien delimitadas. Algunas son circinadas. Sobre estas placas o sobre la piel sana aparecen posteriormente vesículas o ampollas, tensas y de contenido transparente. Las lesiones dejan pigmentación macular cicatricial6. El grado de afectación es muy variable.
Normalmente se produce una remisión parcial en la última parte de la gestación, produciéndose una exacerbación en el momento del parto o justo después del mismo.
El diagnóstico se confirma mediante biopsia cutánea. Los estudios de inmunofluorescencia directa muestran el criterio sine qua non del HG, que es el depósito lineal, denso y regular de la fracción C3 del complemento con o sin IgG en la unión dermoepidérmica. Mediante inmunofluorescencia indirecta se puede detectar, en el 60-90% de los casos, autoanticuerpo IgG1, llamado factor HG, que atraviesa la barrera placentaria. Los hallazgos histológicos más frecuentes son las vesículas subepidérmicas, la espongiosis en la epidermis y el infiltrado perivascular de linfocitos, histiocitos y eosinófilos6.
Debemos hacer un diagnóstico diferencial con las dermatitis de contacto, y con las alergias medicamentosas, y con las pápulas y placas pruriginosas del embarazo. Ambos cursan con evoluciones clínicas distintas, y mediante la inmunofluorescencia se llega al diagnóstico correcto.
Es infrecuente la afectación del recién nacido (10%), casi siempre producida por paso pasivo de anticuerpos. Es una afectación autolimitada que se resuelve en días o semanas. Existe, a su vez, una clara tendencia a la prematuridad y al retraso del crecimiento intrauterino. No existe un aumento de la mortalidad neonatal6.
Dolkart et al.7, proponen que las pacientes diagnosticadas con PG, deben someterse a estudio Doppler de la arteria umbilical, aunque no haya sido objetivado un retraso de crecimiento intrauterino, ya que presentan un decremento progresivo del flujo diastólico de la arteria umbilical que suele determinar la finalización de la gestación, bien por aparición de flujo diastólico reverso, o por ausencia del mismo. Chi et al.8, establecieron que el comienzo precoz del PG en el primer y segundo trimestre de la gestación, se asociaba a una mayor tasa de prematuridad y bajo peso al nacimiento.
El tratamiento va a depender de la intensidad del cuadro clínico, y el objetivo es suprimir la erupción cutánea y disminuir el prurito intenso. Los casos leves se tratan con corticoides tópicos y con un antihistamínico vía oral de clase B.
Si el cuadro clínico es más intenso se utilizarán corticoides vía oral, como en el caso presentado. La prednisona y la prednisolona son los corticoides de elección, ya que en estudios in vitro se ha demostrado que se inactivan en la placenta, y tan solo un 10% pasará al feto9. La dosis recomendada es de 0,5-1mg/kg/día. Dosis mayores de 80mg/día son excepcionales.
Pero, aunque los corticoides orales son el tratamiento de elección, hay casos resistentes en los que se puede recurrir a otras alternativas terapéuticas.
Se ha utilizado ritodrina, piridoxina y ciclosporina10 como alternativa o complemento a la corticoterapia y el oro, ciclofosfamida, plasmaféresis, inmunoglobulina intravenosa y análogos de la LHRH en situaciones especiales o de persistencia en el posparto. En los casos asociados a coriocarcinoma, el metotrexate es el tratamiento de elección6.
Las inmunoglobulinas intravenosas (IGIV), se han usado en diferentes enfermedades autoinmunes, sobre todo ampollosas. La dosis y los regímenes de tratamiento son variables, con pautas de entre 0,4-0,6mg/kg/día hasta 2mg/kg/ciclo3, variando el tiempo de infusión de 2 a 5 días, sin que haya diferencias en la eficacia del tratamiento. Las IGIV se han utilizado tanto en la etapa pre como en el posparto, y tanto en monoterapia como asociada a otros inmunosupresores, y es una opción segura que debería ser considerada para casos refractarios a corticoides sistémicos10.
En conclusión, el PG es una dermopatía autoinmune que debiésemos conocer, y que es importante realizar un adecuado diagnóstico diferencial ya que desde el punto de vista obstétrico puede afectar al curso de la gestación, siendo más frecuente la prematuridad y el retraso de crecimiento intrauterino, y alterar el resultado perinatal. Por todo ello es fundamental el diagnóstico y el tratamiento materno de manera precoz, así como un control exhaustivo de la gestación que requiere un manejo multidisciplinar por parte de ginecólogos, dermatólogos, antomopatólogos y pediatras.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.