El número de casos de sífilis diagnosticados durante la gestación y, en consecuencia, de sífilis congénita ha disminuido de manera importante en los países desarrollados. Sin embargo no ocurre lo mismo en países en vías de desarrollo y especialmente en aquellos en los que existe una elevada tasa de VIH.
Presentamos un caso clínico de sífilis secundaria en una paciente embarazada de 18 semanas cuya gestación no había sido controlada hasta el momento del diagnóstico.
Dada la elevada probabilidad de que aumente el número de casos como éste, en países desarrollados, debido al fenómeno migratorio que acontece en la actualidad se realiza una revisión de la epidemiología, la clínica, el diagnóstico y el tratamiento de esta entidad durante la gestación.
Cases of syphilis during pregnancy and congenital syphilis have markedly decreased in developed countries. However, the same is not true of developing countries, especially in those with high HIV rates.
We present a case of secondary syphilis in a woman with an 18-week pregnancy without prenatal care until diagnosis. Due to current migratory phenomena, cases such as this will probably increase in developed countries. We provide a review of the epidemiology, clinical features, diagnosis and treatment of syphilis during pregnancy.
La sífilis es una enfermedad de transmisión sexual cuyo agente etiológico es el Treponema pallidum, una bacteria perteneciente a la familia de las espiroquetas. El contagio se produce por contacto directo con una lesión mucocutánea infectada. La sífilis congénita se debe al paso transplacentario del Treponema, aunque también puede producirse la infección fetal por contacto directo con una lesión a través del canal de parto. La transmisión durante el periodo de lactancia materna es infrecuente, salvo aquellos casos en que existen lesiones infecciosas en la mama1.
La infección consta de diferentes etapas: periodo de incubación, sífilis primaria, sífilis secundaria (precoz y tardía), periodo de latencia y sífilis terciaria. No existen evidencias que demuestren que el embarazo afecta al curso clínico de esta enfermedad1.
La sospecha de sífilis se plantea por la aparición de síntomas y signos característicos de la misma y la confirmación diagnóstica se establece por medio de pruebas serológicas.
El tratamiento antibiótico de elección es la penicilina, también durante la gestación, y, aunque existen fármacos alternativos, ninguno ha conseguido tasas de efectividad comparables a esta.
Caso clínicoPaciente de 22 años secundigesta, de nacionalidad española, remitida al Servicio de urgencias hospitalarias de obstetricia y ginecología por lesiones en genitales externos.
Como antecedentes personales de interés destaca ser fumadora de 20 cigarrillos al día y exconsumidora de cocaína. Presenta amenorrea de 18 semanas y la gestación no ha sido controlada.
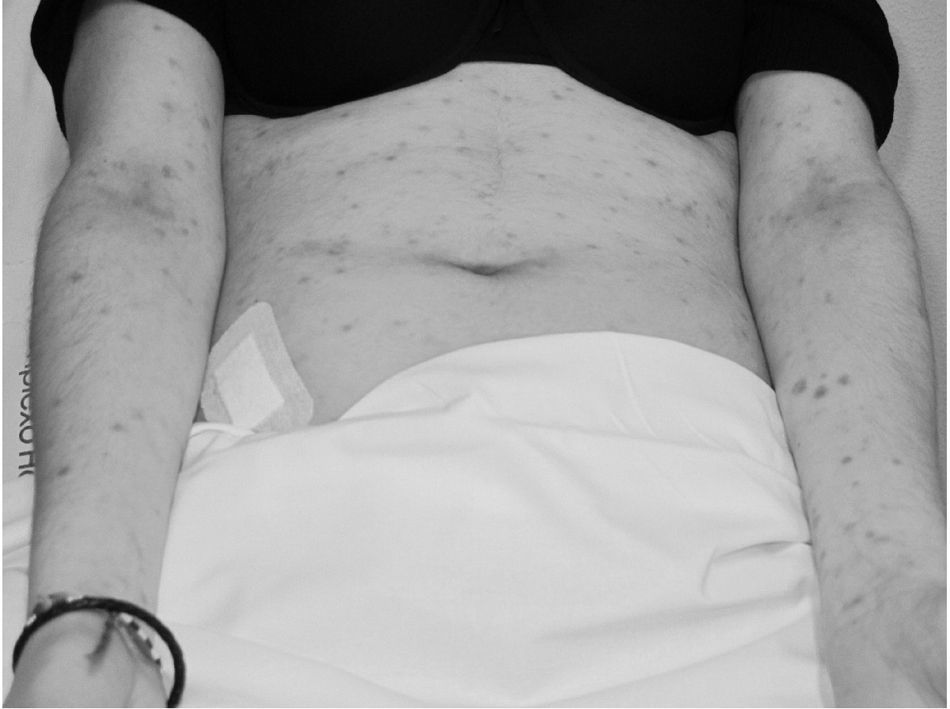
En la exploración física, se observa una erupción generalizada constituida, fundamentalmente, por máculas eritematosas, algunas de ellas ulceradas, y adenopatías dolorosas a la palpación en región inguinal. En la exploración gineco-obstétrica, se visualizan lesiones ulceradas en genitales externos, mientras que vagina y cérvix se muestran sanos figura 1.
Se realiza ecografía obstétrica que informa de desarrollo correcto para edad gestacional y ausencia de malformaciones, placenta de implantación normal en cara anterior y líquido amniótico en cantidad adecuada para edad gestacional.
Se solicita serología completa con los siguientes resultados: T. pallidum RPR título 1/128, T. pallidum IgG positivo, TPHA anticuerpos positivo y toxoplasma, VHC, HbsAg y VIH negativos.
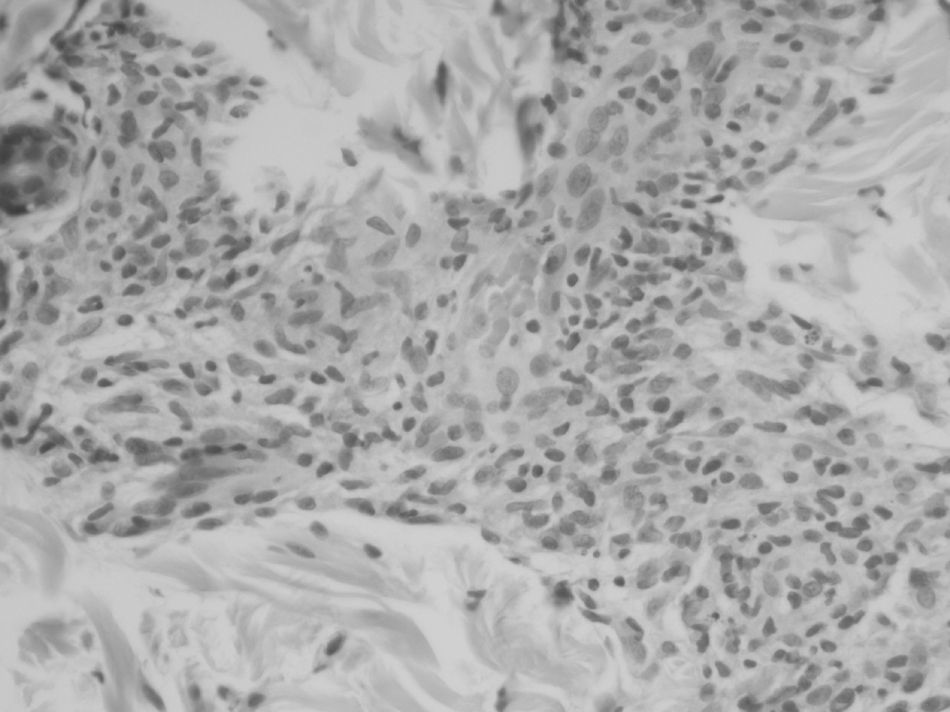
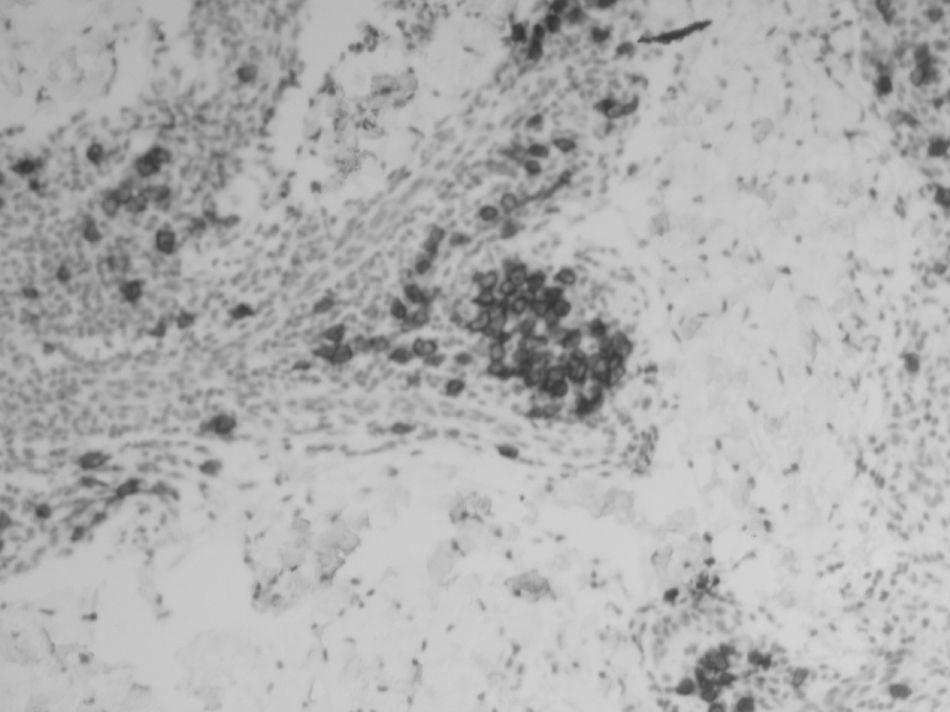
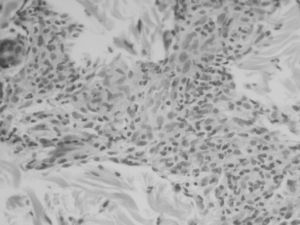
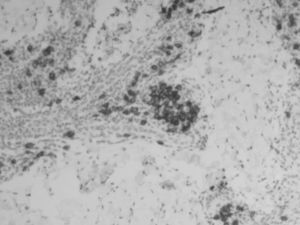
Se cursa interconsulta al servicio de dermatología que realiza biopsia de las lesiones cutáneas que, a posteriori, se informa como cambios diagnósticos de sífilis figuras 2 y 3.
Tras la confirmación de la infección, se inicia tratamiento antibiótico con penicilina G, benzatina 2,4MU.
La paciente decide una interrupción voluntaria de la gestación y es remitida a la unidad de enfermedades infecciosas para seguimiento.
DiscusiónLa sífilis es una enfermedad de declaración obligatoria a nivel mundial. Sin embargo, las tasas de casos informados varían ampliamente de un país a otro, debido, en parte, a la falta de documentación en algunas regiones y, por supuesto, a la diferente incidencia de la infección. En la actualidad, la frecuencia de sífilis durante el embarazo ha disminuido considerablemente en el mundo occidental. Se estima que la prevalencia de seropositividad durante la gestación en Europa del norte y EE.UU. está entre el 0,02–4,5%, y esto ha supuesto un decremento importante en las cifras de sífilis congénita2.
Sin embargo, esta situación es completamente diferente a la que acontece en muchos países en vías de desarrollo, donde es una enfermedad frecuente en las embarazadas, y la sífilis congénita se está convirtiendo en un importante problema. Esto guarda una estrecha relación con la incidencia de otras enfermedades de transmisión sexual, en especial con el VIH.
La sífilis está causada por el T. pallidum, una espiroqueta que se transmite, fundamentalmente, a través de las relaciones sexuales.
En el caso de la sífilis congénita, la tasa más alta de infección se debe a la transmisión vertical, existiendo un menor porcentaje de casos debidos a la infección en el canal del parto y en relación con la lactancia materna. El riesgo de infección fetal por enfermedad materna reciente no tratada es del 80–90%3. En el pasado estaba establecida la idea de que la infección fetal no ocurría nunca antes de la semana 18 de gestación, debido al efecto protector que ejercía la capa de células de Langhans de la placenta. Sin embargo, nuevas técnicas de diagnóstico, como la PCR en líquido amniótico o en tejidos fetales, han demostrado el paso transplacentario del T. pallidum en la semana 9–10 de gestación4.
La infección se caracteriza por constar de diferentes etapas5:
Una vez producido el contagio se inicia un periodo de incubación, que dura entre 10–90 días, tras el cual aparece la primera manifestación clínica característica: el chancro6. Se trata de una pápula indurada y ulcerada centralmente, localizada en el punto de inoculación del germen y que suele ir asociada a una adenopatía regional. Esta lesión caracteriza la fase de sífilis primaria que suele resolverse espontáneamente en 4–6 semanas.
La mayoría de los pacientes desarrollan en un periodo de 2–6 semanas desde la resolución del chancro manifestaciones sistémicas de la enfermedad tales como cefalea, fiebre, linfadenopatía generalizada, afectación hepática y renal, siendo las más específicas las lesiones mucocutáneas (rash maculopapular palmoplantar, condilomas planos y sifilides pustulosas). Esta clínica constituye la etapa de sífilis secundaria.
Tras la resolución de esta, se inicia el periodo de latencia caracterizado por la positividad serológica sin manifestaciones clínicas. Se establece que el periodo de latencia precoz es aquel que ocurre en el primer año tras la infección y que el periodo de latencia tardío es el que se produce a posteriori. Aproximadamente, un tercio de los pacientes que no reciben tratamiento durante esta etapa de la enfermedad terminan desarrollando clínica de sífilis terciaria6. Esta aparece años después del contagio y se manifiesta con afectación cardiovascular (aneurisma aórtico, aortitis luética, etc.), del sistema nervioso central (paresia, tabes dorsales, etc.), de la piel (goma sifilítica), del esqueleto y de otros.
La sífilis puede transmitirse al feto a través de la placenta durante cualquier etapa de la enfermedad materna sin tratar7. La infección fetal puede manifestarse durante la gestación como aborto, hidrops de causa no inmune, crecimiento intrauterino retardado, parto prematuro o muerte fetal intraútero, o bien no dar clínica hasta después del parto8. El riesgo de prematuridad, muerte perinatal y sífilis congénita está directamente relacionado con la etapa de la enfermedad materna9.
La sífilis congénita se ha dividido en precoz y tardía, siendo la precoz aquella que se manifiesta clínicamente antes de los dos años de vida y la tardía la que lo hace después de esta edad.
Para hacer el diagnóstico de sífilis durante el embarazo es imprescindible solicitar a todas las gestantes en el primer trimestre serología luética, ya que la mayoría no suele presentar ninguna manifestación clínica de la enfermedad1,10. Existen dos tipos de test serológicos, las pruebas no treponémicas (VDRL y RPR) y las treponémicas (FTA-ABS y MHA-TP). Las primeras son las que se solicitan de rutina y suelen ser reactivas a las 4–8 semanas del contagio11. Su sensibilidad para el diagnóstico es mayor cuanto más avanzada esté la enfermedad, llegando a ser del 100% en la sífilis secundaria. El diagnóstico se confirma siempre mediante los test específicos, que son las pruebas treponémicas, teniendo una mayor sensibilidad la FTA-ABS.
En aquellos casos en los que existe alguna manifestación clínica, ya sea un chancro u otra lesión mucocutánea, puede hacerse el diagnóstico por la visualización del T. pallidum con microscopía de fondo oscuro o inmunofluorescencia. Es importante tener en cuenta que no identificar la espiroqueta en lesiones sugestivas no excluye el diagnóstico.
Existen modernas técnicas diagnósticas tales como la EIA, la PCR y el inmunoblotting aunque todavía están confinadas a laboratorios de investigación.
El diagnóstico antenatal de la infección fetal es posible. Los ultrasonidos permiten detectar manifestaciones clínicas fetales sugestivas de sífilis congénita. La hepatomegalia, signo característico del hidrops fetal, es el hallazgo ecográfico de mayor sensibilidad que sugiere infección congénita12.
La detección del T. pallidum en el líquido amniótico es considerada como método de diagnóstico, para esto pueden emplearse la microscopía de fondo oscuro o la PCR. El diagnóstico de infección fetal también se confirma si se encuentran en la circulación fetal anticuerpos IgM, ya que estos no atraviesan la placenta desde la sangre materna10,13,14.
La sífilis se trata con antibiótico, siendo de elección la penicilina. Durante el embarazo, el tratamiento debe hacerse con el régimen de penicilina adecuado a cada etapa de la enfermedad6. Generalmente una dosis de 2,4MU de penicilina G benzatina suele ser suficiente; sin embargo, existen algunos casos en los que no ha sido así. Por eso, es recomendable que en las pacientes que reciban el tratamiento en el tercer trimestre, se administre una segunda dosis con una semana de diferencia10. Existen diversos antibióticos que se han empleado como alternativa a la penicilina, pero ninguno de ellos ha conseguido tasas de eficacia similares a esta. Por este motivo, en la actualidad se recomienda, en aquellas pacientes con alergia a la penicilina, realizar una desensibilización15.
ConclusionesActualmente, la sífilis durante la gestación es infrecuente en nuestro medio. Sin embargo, como consecuencia del fenómeno migratorio, que acontece en la actualidad con un importante aumento de población procedente de América latina, donde la prevalencia es mayor, estamos presenciando un aumento en el número de casos. Esta situación se hace extensible a otras patologías infecciosas casi olvidadas hoy en día por su baja prevalencia en nuestro país.
Este es un dato importante a considerar, ya que la sífilis es una patología que se transmite verticalmente, existiendo un elevado riesgo de sífilis congénita en los casos en los que la madre no recibe tratamiento o bien este no se realiza de manera adecuada.
Debemos realizar siempre screening serológico en el primer trimestre de la gestación que nos permita, entre otras, diagnosticar la infección treponémica materna. Se ha demostrado que este, junto con el tratamiento con penicilina, es la medida más eficaz para hacer frente a la sífilis congénita. Así, en países con tasas de prevalencia elevadas se recomienda repetir la serología en el tercer trimestre de gestación y tras el parto.
Cuando se confirma el diagnóstico de infección materna, se debe actuar en consecuencia, iniciando de modo precoz el tratamiento antibiótico y realizando las pruebas pertinentes para conocer si existe afectación fetal. La sífilis congénita tiene importantes repercusiones y secuelas en el futuro neonato. Tras el nacimiento, debe hacerse un seguimiento exhaustivo de los niños de madres enfermas ya que, en algunos casos, las manifestaciones clínicas no aparecen hasta transcurridos algunos años.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.