La violencia laboral en el ámbito sanitario ha experimentado un crecimiento exponencial en los últimos años. El objetivo de este trabajo es hacer una revisión sistemática de la literatura y señalar algunas líneas de intervención psicológica. En general se observan elevadas tasas de violencia física y verbal; sin embargo se observan mayores diferencias en las variables asociadas a la agresión, como las características de los profesionales agredidos, causas y lugar de la agresión, probablemente unidas a la organización del sistema sanitario de cada país. Se recomienda: a) priorizar la formación especializada de los profesionales que trabajan en servicios de emergencia, b) programas de prevención dirigidos al entrenamiento en habilidades de comunicación con los pacientes y/o acompañantes, la identificación de situaciones de riesgo y la puesta en marcha de estrategias de afrontamiento adecuadas y medidas de seguridad, y c) la atención psicológica de los profesionales que ya han sufrido alguna agresión.
Workplace violence has grown exponentially in recent years. The objective of this paper is to present a systematic review of the literature, as well as to point out some specific outlines of psychological intervention. Generally, high rates of physical and verbal violence are reported; however, major differences are observed in the variables associated with aggressions that are likely to be linked to the organization of the healthcare system in each country. It is recommended: a) specialized training to professionals working in emergency services; b) preventions programs aimed to the training in communication skills with patients and/or those accompanying them, identifying risk situations and implementing safety measures; and c) psychological care to professionals who have suffered aggressions.
La violencia laboral ha experimentado un crecimiento exponencial en los últimos años, en especial en el ámbito sanitario, en el que se han identificado cerca del 25% de los incidentes de violencia laboral y aproximadamente un 50% de los profesionales del sector ha sido objeto de algún incidente violento a lo largo de su vida laboral (Cooper y Swanson, 2002). Las acciones violentas por parte de pacientes, familiares y/o acompañantes de los usuarios hacia los profesionales van en aumento en todos los países, llegando a representar un motivo de preocupación para los profesionales del ámbito sanitario, como se ha puesto de relieve en diversos trabajos (Atewneh, Zahid, Al-Sahlawi, Shahid y Al-Farrah, 2003; Farrell, Bobrowski y Bobrowski, 2006; Gacki-Smith et al., 2009). Si bien cualquier profesional que trabaje en un centro sanitario puede ser objeto de violencia, múltiples estudios señalan que en urgencias y emergencias se desencadenan con mayor frecuencia agresiones verbales y físicas por parte de los usuarios y/o acompañantes (e.g., Pawlin, 2008; Ryan y Maguire, 2006; Uzun, 2003; Woolam, 2007).
Las urgencias y emergencias médicas tienen dos ámbitos principales de asistencia:
A) Unidades de urgencia hospitalaria, que ofrecen asistencia multidisciplinar, ubicada en un área específica del hospital. Esta ubicación supone disponer de recursos funcionales, estructurales y organizativos, que garantizan condiciones de seguridad, calidad y eficiencia para atender a las urgencias y emergencias.
B) Servicios de urgencias y emergencias extrahospitalarias, definidos como una organización funcional que realiza un conjunto de actividades secuenciales humanas y materiales, con dispositivos fijos y móviles, con medios adaptados y coordinados. Su actuación se inicia en el momento en el que se detecta la emergencia médica, y tras analizar las necesidades, se asigna la respuesta adecuada, bien sin movilizar recurso alguno, bien desplazando sus dispositivos para actuar in situ, realizar transporte sanitario si procede y transferir al paciente al centro de tratamiento idóneo. Se trata pues de un eslabón en la cadena asistencial sanitaria para atender al paciente, crítico y no crítico, que habitualmente precisará posteriormente cuidados hospitalarios y posthospitalarios.
En esta atención extrahospitalaria el riesgo de sufrir agresiones por parte de los usuarios y/o acompañantes puede ser aún mayor que en otras áreas de emergencia (Grange y Corbett, 2002). Este hecho parece deberse a que los profesionales de estos servicios brindan atención a pacientes que presentan una emergencia vital por lo general en ambientes cambiantes (e.g., ambulancias, en el domicilio, en la calle, etc.), sin la presencia de elementos de seguridad o sistemas de soporte como existen en otras áreas de la sanidad (e.g., hospitales, centros de salud, etc.) y en una situación de crisis y alta carga emocional que facilita la aparición de comportamientos violentos por parte de los mismos pacientes y/o acompañantes.
El objetivo de este trabajo es hacer una revisión sistemática de la literatura sobre violencia laboral en urgencias extrahospitalarias por parte de pacientes y familiares, así como señalar líneas de intervención específicas del psicólogo en la prevención de estos incidentes.
Revisión de estudios
A fin de efectuar un análisis sistemático de los estudios dirigidos a valorar la violencia física y verbal experimentada por los profesionales sanitarios de los servicios de urgencias y emergencias extrahospitalarias se llevó a cabo una búsqueda bibliográfica de los artículos publicados al respecto centrada en los años 2000-2013. Se hizo una búsqueda en las bases de datos PsycINFO, PubMED y MEDLINE, utilizando los siguientes descriptores: nurses, emergency nurses, nursing, physicians, emergency department, health care workers, violence, workplace violence, verbal abuse, physical abuse, aggressive behaviour, aggression. Se encontraron 28 artículos referidos específicamente al ámbito de urgencias y emergencias, observándose un incremento en el último año, con la publicación de 7 artículos sobre el tema (AlBashtawy, 2013; Bernaldo-de-Quirós et al., 2013; Eroglu, Onur, Sagiroglu, Denizbasi y Akoglu, 2013; Gillespie, Bresler, Gates y Succop, 2013; Gillespie, Gates y Berry, 2013; Kowalenco, Gates, Gillespie y Mentzel, 2013; Zafar et al., 2013). Sólo 6 de esos 28 se referían a urgencias y emergencias extrahospitalarias (Bernaldo-de-Quirós et al., 2013; Boyle, Koritsas, Coles y Stanley, 2007; Joa y Morken, 2012; Koritsas, Boyle y Coles, 2009; Petzäll, Tällberg, Ludin y Suserud, 2011; Suserud, Blomsquist y Johansson, 2002). Estos estudios aparecen resumidos en la tabla 1, ordenados cronológicamente y considerando para cada uno: (1) la identificación del trabajo (autores y año de publicación), (2) información sobre los participantes (número, tipo de profesionales evaluados, tipo de servicio, tasa de respuesta en el caso de informar sobre ella) y país donde se realizó el estudio, (3) diseño y periodo que se evalúa y (4) variables evaluadas en relación a la violencia.
Método
Participantes
Tipo de servicios. Los servicios de urgencia y emergencia extrahospitalarios varían dependiendo de las características del sistema sanitario de cada país. En los países que siguen el modelo anglo-americano, la atención prehospitalaria de emergencias se centra en transportar al paciente al centro hospitalario, siendo prestada por profesionales paramédicos con supervisión de los médicos de los hospitales. En el modelo franco-alemán, la atención es prestada en un primer nivel por personal paramédico, aunque tanto la central de coordinación como las ambulancias pueden contar con la presencia de un médico si el caso lo requiere. El modelo español se caracteriza por la presencia permanente de un médico y/o enfermera en la central de coordinación y en las unidades móviles que evalúa, trata y, si es necesario, transporta al paciente al centro hospitalario. Los estudios revisados se han llevado a cabo en Suecia, Australia, Noruega y España y, por tanto, para su interpretación tendrá que tomarse en consideración el modelo desde el que trabajan.
Noruega y Suecia siguen el modelo franco-alemán. En el sistema de salud sueco, en caso de enfermedad grave el usuario acude al servicio de urgencias de un hospital por sí mismo o en ambulancia. En Suecia, las ambulancias son atendidas por un técnico y uno o dos enfermeros, que están en estrecho contacto con un centro coordinador. En el primer estudio llevado a cabo en Suecia por Suserud et al. (2002) se evalúan 3 bases de ambulancias del oeste del país, limitándose a una sola área geográfica mientras que en el estudio de Petzäll et al. (2011) se evalúan 11 bases de ambulancias de soporte vital medio (atendidas por una enfermera y un paramédico) de 4 áreas geográficas de Suecia. En Noruega, el estudio de Joa y Morken (2012) se centra exclusivamente en las urgencias atendidas en los centros de salud primaria fuera de horas, el equivalente a nuestros Servicios de Urgencia de Atención Primaria (SUAP).
En Australia se utiliza el modelo anglo-americano, las emergencias extrahospitalarias son atendidas por profesionales paramédicos a través de un servicio de ambulancias. El estudio evalúa a una muestra de profesionales de zonas rurales y metropolitanas del estado de Victoria (Koritsas et al., 2009)
El estudio realizado en España (Bernaldo-de-Quirós et al., 2013) evalúa el Servicio de Urgencias Médicas de Madrid (SUMMA-112), perteneciente al Servicio Madrileño de Salud (SERMAS), cuya misión es la Atención Sanitaria a las Urgencias, Emergencias y Catástrofes en la Comunidad de Madrid. Presta asistencia sanitaria telefónica mediante el Servicio Coordinador de Urgencias (SCU) cuya función es la recepción, coordinación y regulación médica y de enfermería para dar la respuesta más adecuada a la demanda de cada paciente. En el caso de precisar atención a domicilio, si hay un peligro inminente en la vida del paciente se envía un dispositivo de emergencias (Vehículo de Intervención Rápida -VIR- o Unidad Médica de Emergencia -UME-, con un equipo compuesto por un médico, una enfermera y uno o dos técnicos en emergencias médicas (TEM). Si la situación requiere una valoración y respuesta en corto plazo de tiempo por su potencial riesgo, pero de entrada no existe un riesgo inminente para la vida, se envía un dispositivo de urgencias (Unidad de Atención a Domicilio -UAD- Médica o de Enfermería), compuesto por un médico o enfermera y un TEM. Si el paciente puede acudir a un centro, es atendido en un Servicio de Urgencias de Atención Primaria -SUAP- (que ofrecen servicio en horario complementario a los Centros de Salud) o en el Centro de Urgencias Extrahospitalario -CUE- (que ofrece servicio durante las 24 horas), donde el equipo está compuesto por médicos, enfermeras y TEM.
Características de los profesionales. La mitad de los estudios considerados evalúa exclusivamente a profesionales paramédicos (Boyle et al., 2007; Koritsas et al., 2009; Suserud et al., 2002), un estudio evalúa al personal de enfermería y paramédicos que trabajan en los servicios de ambulancias (Petzäll, et al., 2011), otro a los médicos, enfermeras y otro personal (auxiliares de enfermería y secretarias, aunque en una proporción minoritaria (3%) (Joa y Morken, 2012) y el último evalúa a médicos, personal de enfermería y TEM (Bernaldode-Quirós et al., 2013).
El rango de edad de los participantes está entre los 21 y los 75 años, con una mayor representación entre los 38 y los 42 años. El tiempo medio desempeñando la profesión oscila entre los 3 meses y los 41 años. En cuanto al género la proporción de hombres y mujeres es similar, debido a que los profesionales paramédicos o TEM son en su mayoría varones y los profesionales de enfermería son mayoritariamente mujeres.
Casi la totalidad de los estudios utiliza diseños transversales con medida única de las variables evaluadas, ya sea de los últimos 12 meses o de toda la experiencia profesional. La mayor parte de los estudios utilizan muestras de conveniencia, solo dos estudios que evalúan a todos los profesionales que trabajan en los servicios utilizan muestreo aleatorio estratificado (Joa y Morken, 2012; Bernaldode-Quirós et al., 2013).
Variables e instrumentos
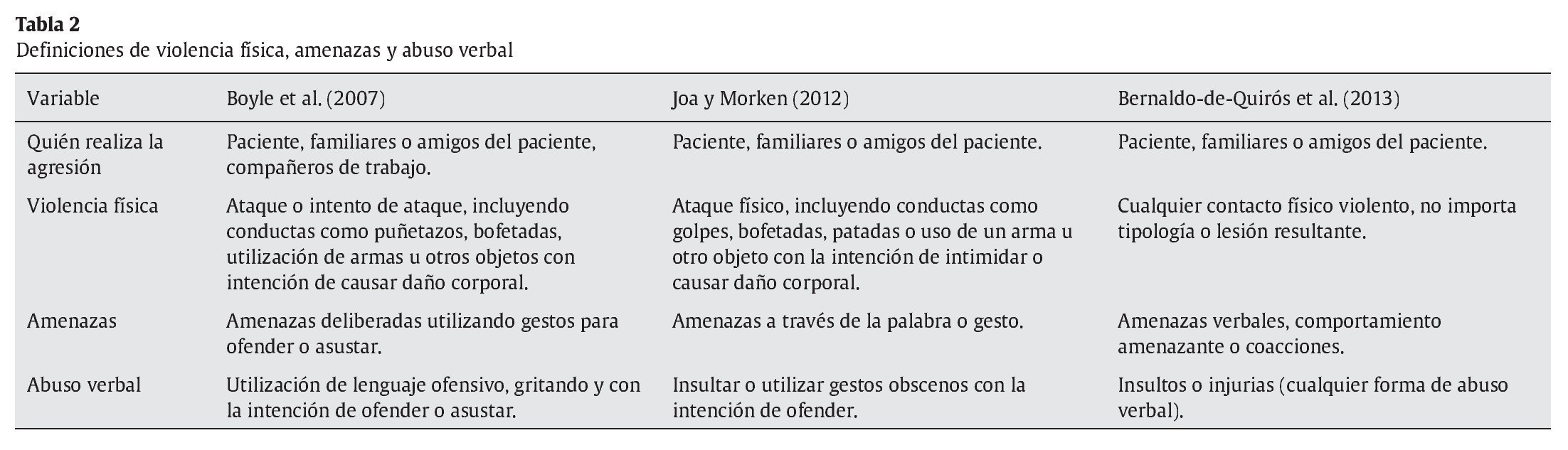
Como variables dependientes se incluyen medidas de agresiones físicas y al menos una de violencia verbal. Algunos estudios incluyen otras medidas más específicas de violencia como daño a la propiedad o robo, acoso sexual o ataque sexual (Boyle et al., 2007; Joa y Morken, 2012; Koritsas et al., 2009). Uno de los problemas que surgen a la hora de interpretar los resultados son las diferentes definiciones que se utilizan para determinar los distintos tipos de violencia. Sólo tres estudios ofrecen definiciones operativas de los distintos tipos de violencia. La tabla 2 muestra las definiciones que se ofrecen para violencia física, amenazas y abuso verbal. Por otra parte, los parámetros utilizados para evaluar su frecuencia son diferentes en cada estudio.
Dada la naturaleza específica de los servicios de urgencia extrahospitalaria, se utilizan cuestionarios de diseño propio basados en trabajos previos o al menos en estudios piloto. Así, Suserud et al. (2002) desarrollaron un cuestionario que evaluaba 2 tipos de violencia (violencia física y amenazas) tomando dos periodos de medidas: toda la experiencia profesional y los últimos 12 meses. El cuestionario incluía 13 ítems, unos de múltiple elección, algunos de los cuales permitían comentarios, y otros preguntas semi-abiertas que permitiesen una descripción del incidente. Petzäll et al. (2011) retomaron este cuestionario incluyendo preguntas sobre las características del agresor, causas del incidente y variables situacionales. Boyle et al. (2007) desarrollaron un cuestionario que incluía 6 formas de violencia, tres preguntas cualitativas sobre cómo se había sentido después del episodio, cómo había sido su respuesta y el impacto del acontecimiento en los 7 días siguientes. Joa y Morken (2012) se basan en un cuestionario australiano sobre la violencia ocupacional en médicos generales (Magin, Adams, Ireland, Heaney y Darab, 2005) que evalúa 4 tipos de violencia y pregunta por la causa del episodio. Bernaldode-Quirós et al. (2013) utilizan un cuestionario diseñado ad hoc basado en el Cuestionario sobre Agresiones en el Ámbito Sanitario de Martínez-Jarreta, Gascón, Santed y Goicoechea (2007), evaluando 3 tipos de violencia y analizando las características específicas del episodio más grave (naturaleza de la agresión, causas, características del agresor y variables situacionales).
Procedimiento
Los cuestionarios son completados por los propios profesionales y al terminar son o bien entregados en mano al responsable de cada centro o evaluador entrenado, o bien enviados por correo en un sobre franqueado. En todos los casos, la persona encargada recordaba, de forma verbal o por medio de una carta, la devolución de los cuestionarios cumplimentados. Las tasas de devolución de los cuestionarios oscilaron entre el 75 y el 91.6%, salvo en el estudio australiano (Boyle et al., 2007; Koritsas et al., 2009), el único en el que no se recordó a los profesionales la devolución de los cuestionarios, que se redujo al 28%.
Resultados
Frecuencia y tipo de agresiones
Los estudios analizados muestran una alta prevalencia de violencia hacia los profesionales sanitarios de los servicios de urgencias y emergencias extrahospitalarias. Como puede observarse en la tabla 3, las tasas de violencia física oscilan del 32-51.5% a lo largo de toda la experiencia profesional, y del 13-37.6% en el último año. Las tasas de violencia verbal están entre 60.6-76.4% a lo largo de toda la experiencia profesional y del 26-82.4% en el último año. Los porcentajes más altos de violencia durante el último año se observan en el estudio australiano, probablemente porque en la definición de las conductas se incluye no sólo la violencia por parte de pacientes y familiares, sino también por parte de los compañeros de trabajo.
Con todo, resulta difícil realizar una comparación sobre los tipos de agresiones sufridas, en especial en lo que respecta a la violencia verbal, bien por no existir en algunos casos definiciones claras y precisas, bien, en otros, por utilizar distintas definiciones e incluso distintos términos para referirse al abuso verbal y amenazas (e.g., intimidación, amenazas, abuso verbal, insultos). De hecho es en el abuso verbal donde se observa una mayor variabilidad en las tasas de prevalencia. Por otra parte, todas las medidas se realizan de forma retrospectiva y mediante autoinforme por lo que los resultados pueden estar sesgados por el recuerdo.
Perfil del agredido
La mayor parte de los estudios se centran en un solo tipo de urgencias extrahospitalarias: servicios de ambulancias o centros de atención primaria fuera de horas. Sin embargo, Bernaldo-de-Quirós et al. (2013), que analizan los distintos tipos de urgencias extrahospitalarias, señalan porcentajes mayores de agresiones físicas en los profesionales que trabajan en los servicios de emergencias que en los de urgencias (42.7% vs. 25.7%).
Por lo general no se observan diferencias significativas en las variables sociodemográficas, aunque en relación al género del profesional se han obtenido resultados controvertidos y discutidos. Así, Joa y Morken (2012) señalan un mayor riesgo de violencia física en hombres que en mujeres y, alternativamente, Koritsas et al. (2009) indican que las mujeres reciben más amenazas y son con mayor frecuencia víctimas de acoso y ataque sexual. Algunos autores indican que los hombres se implican más en actividades de contener las conductas agresivas de los pacientes (Vanderslott, 1998) o que en el caso del abuso verbal las mujeres puedan ser vistas como objetivos más fáciles de violencia (Koritsas et al., 2009). En España, Bernaldo-de-Quirós et al. (2013) no encuentran diferencias significativas en relación al género de los profesionales.
No suelen observarse diferencias en cuanto al estamento profesional, aunque Joa y Morken (2012) indican que las enfermeras son más propensas al abuso verbal que los médicos u otros profesionales (86%, 64% y 57% respectivamente) y a las amenazas (47%, 39% y 33%) (Joa y Morken, 2012), los autores explican estos resultados aludiendo al lugar donde desempeñan su trabajo estos profesionales que, en su caso, es la zona de triaje (donde se selecciona y clasifica a los pacientes según su grado de urgencia y los recursos disponibles para su atención) y el teléfono. No obstante, los resultados pueden no ser extrapolables a otros países puesto que las responsabilidades de los distintos profesionales en los servicios de urgencias extrahospitalarias varían de unos países a otros.
Causas de la agresión
Sólo 3 estudios analizan las causas de la agresión. Dos de éstos señalan la intoxicación por alcohol o drogas, el tiempo de espera y la presencia de trastornos psiquiátricos como los motivos principales de las agresiones (Petzäll et al., 2011; Joa y Morken, 2012). Alternativamente, Bernaldo-de-Quirós et al. (2013) apuntan a la disconformidad con el tratamiento recibido y el tiempo de espera. De acuerdo con estos datos, diversos estudios realizados en urgencias hospitalarias y extrahospitalarias señalan como principal motivo de la agresión sufrir algún trastorno psiquiátrico o estar bajo los efectos del alcohol o las drogas; no obstante indican que el precipitante de la agresión suele ser el tiempo de espera o la disconformidad con el tratamiento (e.g., Alameddine, Kazzi, El-Jardali, Dimassi y Maalouf, 2011; Gacki-Smith et al., 2009; Kowalenko, Walters, Khare y Compton, 2005).
Variables situacionales
Sólo dos estudios analizan otras variables situacionales, como el día de la semana, el momento del día o el lugar de la agresión (Bernaldo-de-Quirós et al., 2013; Petzäll et al., 2011). El lugar donde se suele producir la agresión es en el domicilio del paciente, las agresiones se pueden producir en cualquier momento del día y una buena parte de los profesionales (36-44%) no recuerdan si la agresión se produjo a diario o en fin de semana. En el estudio español se observan diferencias significativas según el tipo de servicio, de manera que en los servicios de emergencia las agresiones se producen con mayor frecuencia en el domicilio del paciente y en cualquier momento del día mientras que el los servicios de urgencia se producen con una frecuencia similar tanto en la consulta (35.5%) como en el domicilio del paciente (31.4%) y con mayor frecuencia en el turno de noche (66.9%). Los resultados están relacionados con los horarios de trabajo de los distintos servicios, mientras que los servicios de emergencia funcionan las 24 horas, los servicios de urgencia funcionan, fundamentalmente, en el horario en que no están abiertos los centros de atención primaria. De la misma forma, los servicios de emergencia realizan la atención a domicilio; por tanto es allí donde se producen las agresiones, mientras que los servicios de urgencia realizan la atención tanto en el centro como en el domicilio del paciente cuando es necesario. No obstante, se observa un porcentaje importante de agresiones en el domicilio incluso en los servicios de urgencia, a pesar de que un mayor porcentaje de su atención se lleva a cabo en los centros.
En resumen, las características idiosincrásicas de los servicios sanitarios de cada país han de tomarse en consideración a la hora de realizar la evaluación del problema. De acuerdo con el modelo sanitario, en los países que siguen el modelo anglo-americano, donde prima el transporte del paciente al hospital, los profesionales evaluados son paramédicos, mientras que en los países donde rige el modelo franco alemán o español el rango de profesionales evaluados es más amplio. Las tasas de respuesta obtenidas en los distintos estudios aconsejan que estos sean recogidos en mano más que enviados a través de correo normal o páginas web. Aun teniendo en cuenta las diferencias ente los distintas organizaciones del sistema sanitario de cada país, en general se observan elevadas tasas de violencia física y aún más verbal. No se observan diferencias importantes en función de las variables sociodemográficas y laborales de los profesionales agredidos pero sí en las posibles causas (efectos de alcohol o drogas, trastorno mental en los agresores, disconformidad con el tratamiento y tiempo de espera) y en el lugar en que se presta la atención, en especial cuando se presta en el domicilio del paciente.
Entre las principales limitaciones de los estudios considerados hay que señalar la poco frecuente utilización de definiciones operativas y consensuadas de la violencia, la falta de instrumentos específicos estandarizados y la utilización en exclusiva de evaluaciones retrospectivas de autoinforme. Así, sería recomendable en un futuro la unificación de criterios a la hora de definir los distintos tipos de violencia y la necesidad de corroborar la información con fuentes externas, como pueden ser instrumentos de registro efectivo de las agresiones sufridas a diario por los profesionales.
Líneas de intervención psicológica
Como se ha señalado a lo largo de todo el artículo, antes de realizar cualquier intervención es necesario realizar un análisis de la situación particular de la organización en la que se va a intervenir. Las recomendaciones que a continuación se expondrán se basan, fundamentalmente, en el análisis llevado a cabo en los servicios de urgencias y emergencias extrahospitalarias del SUMMA-112 de la Comunidad de Madrid (Bernaldo-de-Quirós et al., 2013) y están, en consecuencia, fundamentalmente dirigidas a éstos.
¿Qué tipo de profesionales, de las urgencias extrahospitalarias, pueden resultar más beneficiados?
Ni las características sociodemográficas o laborales, ni el estamento profesional al que pertenecen (médico, enfermera o técnico en emergencias sanitarias) parecen tener una influencia para ser víctima en mayor o menor medida de una agresión. El aspecto que parece más relevante es el tipo de servicio en el que trabajan. De acuerdo con nuestra experiencia, los profesionales que trabajan en los servicios de emergencia, es decir, aquéllos que prestan atención en situaciones en las que suele existir algún tipo de riesgo vital para el paciente, y en el domicilio de éste, son los que presentan un mayor índice de violencia física. Por tanto, debería priorizarse la formación especializada de los profesionales que trabajan en este tipo de servicios. A la luz de los resultados obtenidos, la actuación iría dirigida al desarrollo de habilidades específicas en los profesionales para manejar este tipo de situaciones. Entre éstas podrían considerarse: a) algún tipo de intervención psicológica que ayude a los profesionales a controlar sus niveles de activación y b) establecer habilidades para dar información sobre la situación y la forma en que se va a desarrollar la intervención.
¿Cuáles deberían ser los objetivos de un programa de prevención?
La actuación podría dirigirse a prevenir la aparición de distintos tipos de situaciones o problemas, entre ellos:
a) Malestar emocional en los pacientes y/o acompañantes en relación con la intervención: actuar de forma empática, dar apoyo y en especial informar sobre la situación, qué se debe hacer y qué se va a hacer, reduciría la incertidumbre de paciente y/o acompañantes y ayudaría a que desarrollaran un cierto control sobre la situación.
b) Violencia verbal: a pesar de que las agresiones físicas son más alarmantes, y de hecho existe un considerable número de ellas, la violencia verbal es mucho más frecuente y su alta frecuencia se ha relacionado con el desarrollo del síndrome de burnout en otros contextos sanitarios (Crabbe, Alexander, Klein y Sinclair, 2002; Rowe y Sherlock, 2005). Los programas de prevención deberían dirigirse a que el profesional sepa manejar las situaciones en las que es agredido por parte de los usuarios de forma verbal, lo que contribuiría a evitar el fenómeno de escalada que pueda llegar a provocar una agresión física. El entrenamiento en habilidades de empatía y comunicación serían de especial utilidad al respecto.
c) Violencia física: dado que se han identificado que condiciones concretas, como efectos de drogas y alcohol o trastorno mental, son especialmente relevantes para la presencia de violencia física, tratar de identificar estas condiciones previamente (en el contacto telefónico) y señalar condiciones mínimas de seguridad para la intervención asistencial podrían ser de ayuda.
d) Malestar emocional en el personal sanitario, producto de la sensación de inseguridad: dotarle de habilidades y alternativas de actuación en estas situaciones le dará mayor seguridad. Dotarle de habilidades para controlar sus emociones le permitirá reducir estas sensaciones y afrontar de forma más adecuada las situaciones problema.
¿Qué situaciones son las que el profesional debería aprender a manejar?
Los principales motivos de las agresiones suelen ser la disconformidad con el tratamiento, el tiempo de espera, la atención a pacientes que tienen su capacidad psíquica alterada (trastorno mental o consumo de alcohol o drogas); por tanto el entrenamiento debe incluir el manejo de estas situaciones.
Lo primero es ayudar a identificar la presencia de estos problemas, desde el inicio de la solicitud de ayuda. Después aplicar el protocolo de actuación tras su identificación, que por un lado de seguridad en su actuación al profesional sanitario y por otro le proteja de posibles consecuencias negativas. Además, el profesional debe ser capaz de controlar sus respuestas emocionales y cognitivas ante tales situaciones, de forma que pueda aplicar técnicas como la solución de problemas para manejarlas de forma más eficaz. La identificación de estrategias de afrontamiento adecuadas, así como su práctica a través de role-playing, parecen de especial relevancia tanto para el control de la situación como para la puesta en marcha de medidas de seguridad en dichas situaciones.
¿Y los profesionales que ya han sido agredidos?
Por otra parte, es necesario ofrecer una atención psicológica a aquellos profesionales que han recibido alguna agresión y que presentan síntomas de ansiedad, cansancio emocional, despersonalización o sintomatología postraumática. La literatura muestra como aquellos profesionales que presentan un nivel elevado de ansiedad son más propensos a volver a sufrir una agresión (Belayachi, Berrechid, Amlaiky, Zekraoui y Abouqal, 2010), probablemente debido a la forma de abordar el conflicto. Así, los profesionales que presentan mayores niveles de despersonalización tienden a actuar con los pacientes de una forma más fría y distante, lo que también hace más probable que se desencadene una situación conflictiva (Winstanley y Whittington, 2002). Por otra parte, aunque la aparición de sintomatología postraumática en estos incidentes suele ser menos frecuente, cuando aparece interfiere en diferentes áreas de funcionamiento, siendo la vida laboral la que los profesionales implicados sienten como más afectada.
La actuación para prevenir estos efectos negativos puede implicar varios aspectos:
a) Uno, ya señalado, es el desarrollo de estrategias psicológicas de afrontamiento general (empatía, habilidades de comunicación, solución de problemas, etc.).
b) Instrucción y entrenamiento para detectar la presencia de estos problemas desde los momentos iniciales y poder actuar en consecuencia.
c) Desarrollo de sesiones grupales periódicas con todos los profesionales a fin de analizar las situaciones conflictivas y su actuación. Dicho análisis incluiría no sólo las actuaciones, sino también el efecto emocional que éstas han producido en el profesional. Sería algo similar a las labores de análisis y revisión emocional de otros profesionales que actúan en situaciones de emergencias (bomberos, policías, etc.). El hecho de que estuvieran programadas periódicamente permitiría actuar sobre profesionales que o bien no identifican adecuadamente los problemas o les resulta difícil pedir ayuda.
No obstante, cualquier intervención psicológica, ya sea individual o grupal, no será eficaz si no viene acompañada de otras intervenciones a nivel poblacional y organizacional como: el desarrollo de políticas de tolerancia cero a las agresiones, la introducción de campañas de sensibilización dirigida a la población general, con el fin de que tomen conciencia de la labor de estos profesionales que intentan ayudarles en momentos difíciles y cuya colaboración es necesaria para resolver las situación de forma adecuada, ya que de otra forma retrasa y entorpece su solución y el incremento de las medidas de seguridad, especialmente en la atención a domicilio.
Conflicto de intereses
Los autores de este artículo declaran que no tienen ningún conflicto de intereses.
Financiación
Este estudio ha sido financiado con la Ayuda a la Investigación 2011 de la Fundación MAPFRE.
Extended summary
Workplace violence has grown exponentially in recent years, especially in the healthcare sector. In particular, health care professionals have been found to be at a high risk of violence from patients or those accompanying them, and this is a source of growing concern for these professionals. Although every professional working in the health sector may be subject to this type of violence, as several studies suggest (e.g., Pawlin, 2008; Ryan & Maguire, 2006; Uzun, 2003; Woolam, 2007), this is more likely for staff working in emergency departments.
Medical emergencies and urgent care have two main areas of assistance: a) emergency departments, located in a specific area of the hospital and b) prehospital emergency care, where the risk of violent attacks by patients or those accompanying them may be even higher than in other emergency areas (Grange & Corbett, 2002). This may be due to the fact that professionals on this service provide care to patients in life-threatening emergencies, usually in constantly changing environments (e.g., ambulances, at home, in the street, etc.) without the presence of safety elements and support systems, as they exist in other healthcare areas (e.g., hospitals, health centers, etc.). All of the aforementioned adds to the crisis situation and emotional burden, thus triggering violent behavior from patients themselves and/or accompanying person.
The objective of this paper is to present a systematic review of the literature on workplace violence in prehospital emergency care by patients and their relatives, as well as to point out some specific outlines of intervention for the psychologist in preventing these incidents.
Review of studies
To perform this systematic review, a literature search of articles published on the subject between the years 2000-2013 was conducted, using the PsycINFO, PubMed, and MEDLINE databases. The descriptors used were the following: nurses, emergency nurses, nursing, physicians, emergency department, health care workers, violence, workplace violence, verbal abuse, physical abuse, aggressive behavior, aggression. Twenty-eight articles specifically referring to emergency departments were found; however, only 6 were related to prehospital emergency care (Bernaldo-de-Quirós et al., 2013; Boyle, Koritsas, Coles, & Stanley, 2007; Joa & Morken, 2012; Koritsas, Boyle, & Coles, 2009; Petzäll, Tällberg, Ludin, & Suserud, 2011; Suserud, Blomsquist, & Johansson, 2002).
The type of service assessed depends on the individual characteristics of the healthcare organization at each country where the study is conducted. In countries that follow the Anglo-American model, pre-hospital emergency care is provided by paramedics under the supervision of hospital physicians and primarily focuses on moving the patient to the hospital; under the Franco-German model, care is provided firstly by paramedics, although both coordinating call centers as well as ambulances can have the presence of a physician if the case so requires, whereas the Spanish model is characterized by the continuous presence of a physician and/or nurse at the coordinating call center and mobile units that assess, treat and, if necessary, transport the patient to the hospital.
Almost all of the studies used cross-sectional designs with single measurement of the variables, either of the past 12 months or of the entire professional experience. The dependent variables are, among others, physical assaults and at least one of verbal violence, measured through in-house questionnaires based on previous work or at least on pilot studies.
The analyzed studies show a high prevalence of violence towards healthcare professionals in prehospital emergency care, with rates ranging from 32 to 51.5% of physical violence throughout their entire professional experience, and from 13 to 37.6% in the last year. Verbal violence rates range between 60.6 to 76.4% over the entire professional experience and 26 to 82.4% in the last year. Still, it is difficult to make a comparison of the types of aggressions sustained, especially in regard to verbal violence, given the absence in some cases of clear and precise definitions and in others, of different definitions and even different terms used to refer to verbal abuse and threats. It is, in fact, in verbal abuse where greater variability is observed among prevalence rates.
No significant differences in socio-demographic variables are generally observed, although the professional's gender did obtain quite controversial and disputed results. No differences are usually noted in terms of the professional category, but still Joa and Morken (2012) suggest that nurses are more prone to verbal abuse than other medical or healthcare professionals (86%, 64%, and 57% respectively) and to threats (47%, 39% and 33%) (Joa and Morken, 2012). As for the type of services, Bernaldo-de-Quirós et al. (2013) analyze the different types of prehospital emergencies and show higher percentages of physical aggression in the emergency services than in urgent care (42.7% vs. 25.7%).
Some studies suggest the main causes of aggression are the influence of alcohol or drugs, the waiting time and psychiatric disorders (Joa & Morken, 2012; Petzall et al., 2011), while Bernaldode-Quirós et al. (2013) point out to the dissatisfaction with the treatment received and the waiting time. The place where an aggression is most likely to occur is at the patient's home; attacks can occur at any time of the day and a large number of professionals (36-44%) do not recall whether an aggression takes place daily or during weekends.
In summary, the idiosyncratic characteristics of health services in each country must be taken into account when assessing the problem. The response rates obtained in different studies suggest that these should be physically gathered rather than sent via regular mail or through web pages. Overall, high rates of physical violence are observed, but verbal violence occurs more often; nonetheless, major differences are observed in the variables associated with aggressions, such as the gender of the professional assaulted, type of professional and/or service, causes and place of the aggression that are likely to be linked to the organization of the healthcare system in each country.
The main limitations for the studies are the infrequent use of operational and consensual definitions of violence, the lack of specific standardized instruments, and the exclusive use of retrospective self-report assessments. Thus, it would be advisable for future studies to standardize criteria defining the different types of violence and to double check information obtained from external sources, by means of effective instruments to record the daily aggressions sustained by professionals.
Outlines of psychological intervention
The recommendations presented below are based primarily on the analysis conducted in the prehospital emergency services at the Community of Madrid SUMMA-112 (Bernaldo-de-Quirós et al., 2013):
• Professionals working in emergency services are those who sustain a higher rate of physical violence, therefore specialized training for professionals providing this type of services must be prioritized, teaching them to control their activation levels and building their skills to provide information.
• Prevention programs should be aimed at:
a) Management of distress in patients in relation to the intervention: acting empathically, providing support, especially reporting on the situation.
b) Management of verbal violence: what would help to avoid the escalation of violence that can eventually lead to a physical aggression. Training in communication skills and empathy would be particularly useful in this regard.
c) Avoidance of physical violence: identifying risk situations and implementing safety measures.
d) Provide professionals with skills and alternatives to make them feel safer in such situations.
• This type of training should focus on the management of situations that have been identified as main reasons for the aggression (Bernaldo-de-Quirós et al., 2013), namely, dissatisfaction with the treatment, waiting time, and care for patients with an altered mental capacity (psychiatric or under the influence of alcohol or drugs). The identification of appropriate coping strategies and their application through role-playing seem particularly relevant to both control of the situation and for the implementation of safety measures in such situations.
• Moreover, it is necessary to provide psychological care to professionals who have sustained aggressions and who present symptoms of anxiety, emotional exhaustion, depersonalization, or posttraumatic symptomatology. Prevention of these negative effects may involve several aspects: a) the development of overall psychological coping strategies (empathy, communication skills, problem-solving, etc.), b) identification of problems from the beginning, and c) development of regular group sessions with all professionals to analyze conflict situations and their actions.
However, any psychological intervention - either individual or collective - will not be effective unless it is accompanied by other interventions at community and organizational level.
INFORMACIÓN ARTÍCULO
Manuscrito recibido: 07/01/2014
Revisión recibida: 15/01/2014
Aceptado: 20/01/2014
Doi: http://dx.doi.org/10.5093/cl2014a2
*La correspondencia sobre este artículo debe enviarse a
Mónica Bernaldo-de-Quirós.
Facultad de Psicología. Universidad Complutense de Madrid.
Campus de Somosaguas. 28223 Madrid.
E-mail: mbquiros@psi.ucm.es
Referencias
Alameddine, M., Kazzi, A., El-Jardali, F., Dimassi, H. y Maalouf, S. (2011). Occupational violence at Lebanese emergency departments: prevalence, characteristics and associated factors. Journal of Occupational Health, 53, 455-464.
AlBashtawy, M. (2013). Workplace violence against nurses in emergency departments in Jordan. International Nursing Review, 60, 550-555.
Atawneh, F. A., Zahid, M. A., Al-Sahlawi, K. S., Shahid, A. A. y Al-Farrah, M. H. (2003). Violence against nurses in hospitals: prevalence and effects. British Journal of Nursing, 12, 102-107.
Belayachi, J., Berrechid, K., Amlaiky, F., Zekraoui, A. y Abouqal, R. (2010). Violence toward physicians in emergency departments of Morocco: prevalence, predictive factors, and psychological impact. Journal of Occupational Medicine and Toxicology, 5, 27-37.
Bernaldo-de-Quirós, M., Cerdeira, J. C., Gómez, M. M., Piccini, A. T., Crespo, M. y Labrador, F. J. (2013). Agresiones a los profesionales de las urgencias extrahospitalarias de la Comunidad de Madrid: Diferencias entre los servicios de urgencias y emergencias. Emergencias, 25 (Avance on-line).
Boyle, M., Koritsas, S., Coles, J. y Stanley, J. (2007). A pilot study of workplace violence towards paramedics. Emergency Medicine Journal, 24, 760-763.
Cooper, C. y Swanson, N. (2002). Workplace violence in the health sector - State of the Art. Geneva: ILO/ICN/WHO/PSI Joint Programme on Workplace Violence in the Health Sector.
Crabbe, J., Alexander. D. A., Klein, S. y Sinclair, J. P. (2002). Dealing with violent and aggressive patients: at what cost to nurses? Irish Journal of Psychological Medicine, 19, 121-124.
Eroglu, S. M., Onur, O., Sagiroglu, E., Denizbasi, A. y Akoglu, H. (2013). Analysis of violence in a crowded emergency room. British Journal of Medicine & Medical Research, 3, 1208-1221.
Farrell, G., Bobrowski, C. y Bobrowski, P. (2006). Scoping workplace aggression in nursing: findings from an Australian study. Journal of Advanced Nursing, 55, 778-787.
Gacki-Smith, J., Juarez, A. M., Boyett, L., Hoymeyer, C., Robinson, L. y MacLean, S. L. (2009) Violence against nurses working in US emergency departments. Journal of Nursing Administration, 39, 340-349.
Gillespie, G. L., Bresler, S., Gates, D. M. y Succop, P. (2013). Posttraumatic stress symptomatology among emergency Department works following workplace aggression. Workplace Health & Safety, 61, 247-254.
Gillespie, G. L., Gates, D. y Berry, P. (2013). Stressful Incidents of Physical Violence against Emergency Nurses. The Online Journal of Issues in Nursing, 18(1), manuscript 2.
Grange, J. T. y Corbett, S. W. (2002). Violence against EMS personnel. Prehospital Emergency Care, 6, 186-190.
Joa, T. S. y Morken, T. (2012). Violence towards personnel in out-of-hours primary care: A cross-sectional study. Scandinavian Journal of Primary Health Care, 30, 55-60.
Koritsas, S., Boyle, M. y Coles J. (2009). Factors associated with workplace violence in paramedics. Prehospital Disaster Medicine, 24, 417-421.
Kowalenko, T., Gates, D., Gillespie, G. L. y Mentzel, T. K. (2013). Prospective study of violence against ED workers. American Journal of Emergency Medicine, 31, 197-205.
Kowalenko, T., Walters, B. L., Khare, R. K. y Compton, S. (2005). Workplace Violence Task Force: Workplace violence: a survey of emergency physicians in the state of Michigan. Annals of Emergency Medicine, 46, 142-147.
Magin, P., Adams, J., Ireland, M., Heaney, S. y Darab, S. (2005). After hours care: a qualitative study of GPs' perceptions of risk of violence and effect on service provision. Australian Family Physician, 34, 91-92.
Martínez-Jarreta B., Gascón, S., Santed, M. A. y Goicoechea. J. (2007). Análisis médico-legal de las agresiones a profesionales sanitarios. Aproximación a una realidad silenciosa y a sus consecuencias para la salud. Medicina Clínica, 128, 307-310.
Pawlin, S. (2008). Reporting violence. Emergency Nurse, 16, 16-21.
Petzäll, K., Tällberg, J., Lundin, T. y Suserud, B. O. (2011). Threats and violence in the Swedish pre-hospital emergency care. International Emergency Nursing, 19, 5-11.
Rowe, M. M. y Sherlock, H. (2005). Stress and verbal abuse in nursing: do burned out nurses eat their young?. Journal of Nursing Management, 13, 242-248.
Ryan, D, y Maguire, J. (2006). Aggression and violence a problem in Irish. Accident and Emergency Departments. Journal of Nursing Management, 14, 106-115.
Suserud, B. O., Blomquist, M. y Johansson, I. (2002). Experiences of threats and violence in the Swedish ambulance service. Accident and Emergency Nursing, 10, 127-135.
Uzun, O. (2003). Perceptions and experiences of nurses in Turkey about verbal abuse in clinical settings. Journal of Nursing Scholarship, 35, 81-85.
Vanderslott, J. (1998). A study of violence towards staff by patients in an NHS Trust Hospital. Journal of Psychiatry and Mental Health Nursing, 5, 291-298.
Winstanley, S. y Whittington, R. (2002). Anxiety, burnout and coping styles in general hospital staff exposed to workplace aggression: a cyclical model of burnout and vulnerability to aggression. Work Stress, 16, 302-315.
Woolam, S. (2007). A stance against violence. Emergency Nurse, 15, 6-8.
Zafar,W., Siddiqui, E., Ejaz, K., Shehzad, M. U., Khan, U. R., Jamali, S., ... Razzak, J. A. (2013). Health Care Personnel and Workplace Violence in the Emergency Departments of a Volatile Metropolis: Results from Karachi, Pakistan. Journal of Emergency Medicine, 45, 761-772.