La inervación del pie, definida como aquella distal a los maléolos tibial y peroneal, es dada por 5 nervios: tibial, peroneal superficial, peroneal profundo, sural y safeno. El bloqueo de estos nervios se conoce como el bloqueo de tobillo. Su principal ventaja en la cirugía de pie, comparado con otras técnicas regionales, es la ausencia de bloqueo motor por encima del tobillo permitiendo una rápida movilización posterior a la cirugía. El uso del ultrasonido para este bloqueo ha mostrado mayor eficacia clínica cuando se compara con la técnica por reparos anatómicos. El objetivo de este artículo de educación continua no es solo detallar la anatomía y sonoanatomía de estos 5 nervios, sino también describir la técnica guiada por ultrasonido. El bloqueo de tobillo guiado por ultrasonido puede ser usado como una técnica anestésica única o como coadyuvante analgésico en la cirugía de pie.
Foot innervation, defined as distal to the tibial and fibular malleoli, is provided by five nerves, namely the tibial, peroneal (deep and superficial), sural and saphenous nerves. Blockade of these nerves is referred to as ankle block. The main advantage of using this block in foot surgery over other regional techniques is the absence of motor blockade above the ankle, which allows faster mobility after surgery. The use of ultrasound for this block has been shown to be of higher clinical efficacy when compared to a landmark approach. The purpose of this continuing education article is not only to detail the anatomy and sonoanatomy of the five nerves innervating the foot, but the ultrasound technique as well. The ultrasound-guided ankle block can be used alone as anaesthetic technique or as adjuvant for analgesia in foot surgery.
La anestesia regional ha ganado cada vez más protagonismo en la cirugía ambulatoria, ya que ha demostrado excelente control del dolor en el postoperatorio inmediato, estancia corta en la unidad de cuidados postanestésicos y ahorro en el uso de opiáceos perioperatorios1-3.
El bloqueo de tobillo comprende el bloqueo de los 5 nervios que proveen inervación sensitiva a la región distal a los maléolos. Es utilizado como técnica anestésica única en cirugía de pie siempre y cuando no haya utilización de torniquete neumático durante el procedimiento, o bien puede ser usado en conjunto con anestesia general o neuroaxial con la finalidad de proveer una adecuada analgesia en el postoperatorio4. En caso de requerir torniquete, también se propone el uso de este a nivel del tobillo, con buena tolerancia cuando se usa el bloqueo de tobillo como técnica anestésica única5,6.
Su principal ventaja sobre el bloqueo conjunto del nervio ciático y femoral es la ausencia de bloqueo motor por encima del tobillo, lo cual facilita la rápida movilización del paciente, siendo esto de importancia en el contexto del paciente ambulatorio y cuando se requieren procedimientos bilaterales7.
Migues et al.8 realizaron un estudio aleatorizado prospectivo en 51 pacientes en el que se comparó la calidad de la anestesia quirúrgica, analgesia postoperatoria y complicaciones postoperatorias del bloqueo ciático a nivel poplíteo con el bloqueo de tobillo para cirugía de pie. En este estudio se utilizó la técnica por reparos anatómicos para el bloqueo de tobillo, y para el bloqueo ciático poplíteo se utilizó estimulador de nervio periférico. Los autores no encontraron diferencia significativa con respecto a la eficacia del bloqueo y la calidad de la analgesia postoperatoria. No se reportaron complicaciones en este estudio.
La técnica por reparos anatómicos ha reportado altas tasas de éxito (89-100%)9,10; sin embargo, ha sido percibida como difícil técnicamente y poco confiable11.
Con respecto a la técnica por ultrasonido, Chin et al.12 realizaron un estudio de cohorte retrospectivo a 6años donde compararon la técnica por ultrasonido con la técnica por reparos anatómicos para el bloqueo de tobillo, encontrando que el uso del ultrasonido mejora la eficacia clínica, demostrando mayor anestesia quirúrgica, menores requerimientos de opiáceos sistémicos de rescate y menor dosis total de opiáceos en el postoperatorio.
En este artículo se pretende revisar la anatomía y la sonoanatomía pertinentes al bloqueo de tobillo y proveer herramientas al anestesiólogo para la localización y el bloqueo exitoso de los nervios que lo comprenden.
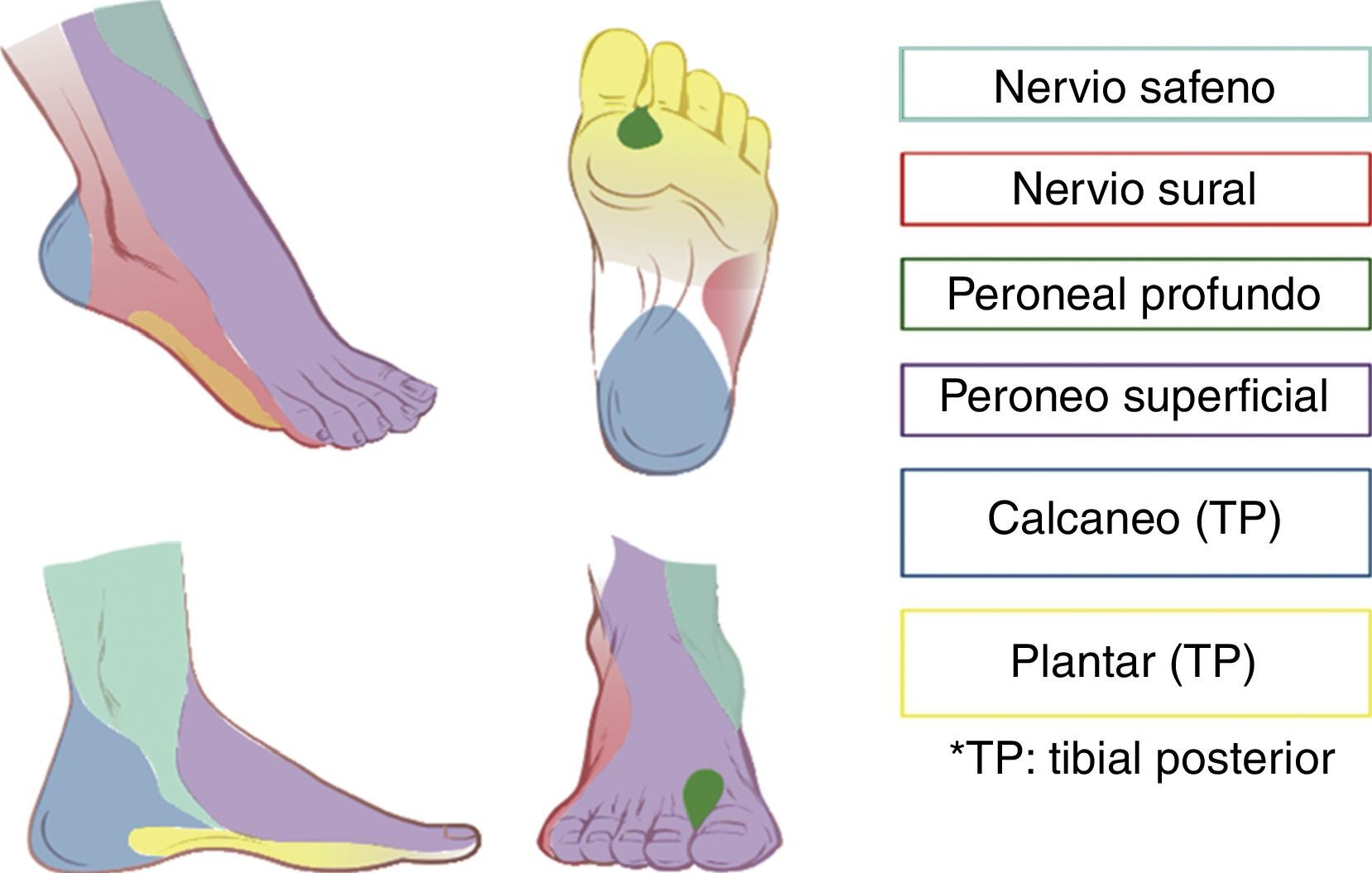
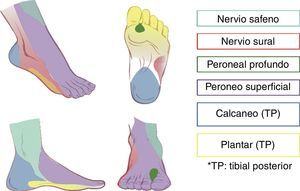
Inervación del pieLa inervación distal a los maléolos es dada por los siguientes nervios: tibial, peroneo superficial, peroneo profundo, sural y safeno.
Todos estos nervios son ramas del nervio ciático, con excepción del nervio safeno, que es rama del nervio femoral. Acompañando a los nervios peroneo profundo, tibial posterior, safeno y sural viajan vasos sanguíneos, lo cual es de utilidad como referencia anatómica en el abordaje por ultrasonido. La región que corresponde a la inervación sensitiva de cada nervio en el pie puede observarse en la figura 1.
A pesar de que se ha sugerido que el nervio safeno solo puede ser necesario en el 3% de pacientes que son sometidos a cirugía de pie13, se recomienda que, independientemente del tipo de cirugía, se haga un bloqueo completo en vez de uno selectivo, ya que con frecuencia los territorios de cada nervio se superponen4.
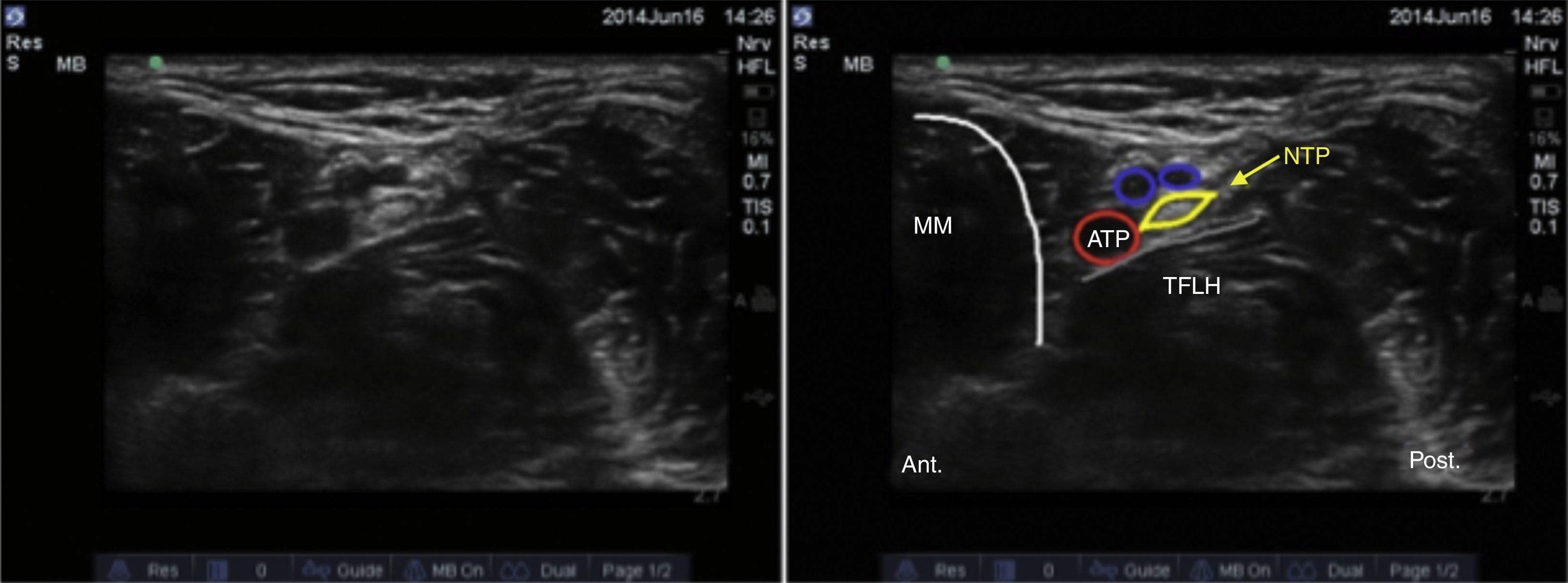
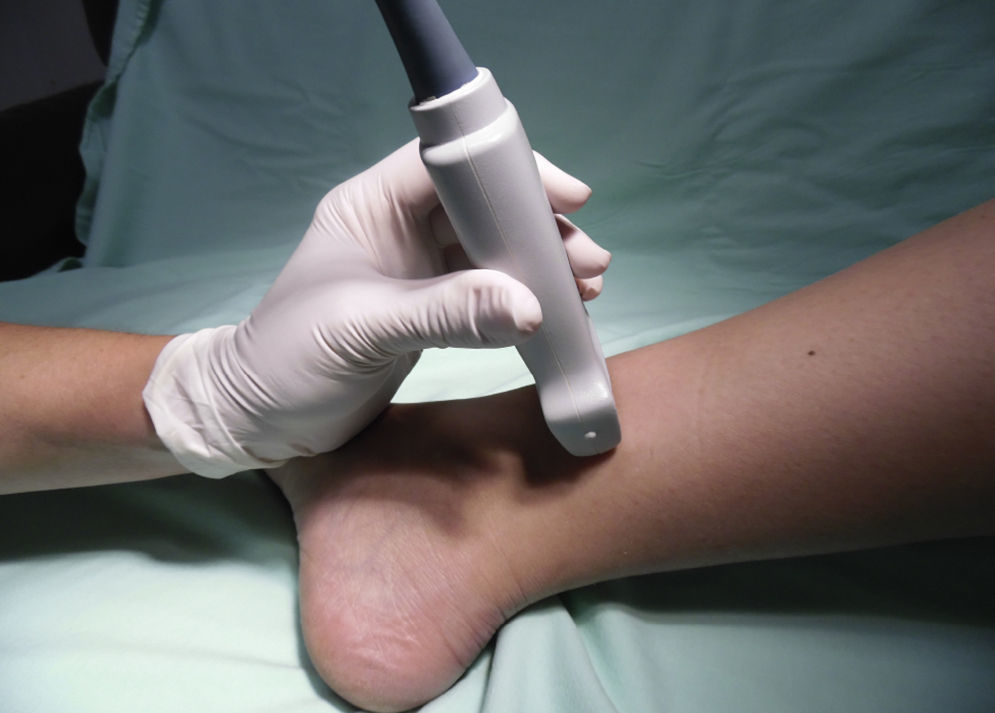
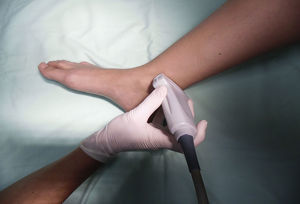
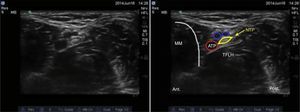
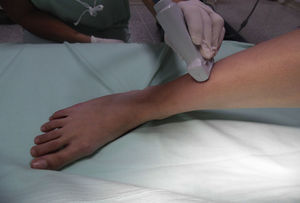
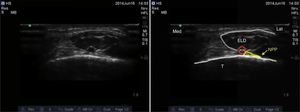
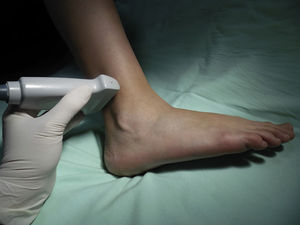
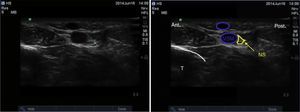
Nervio tibialSe trata de un nervio de características mixtas (sensitivo y motor) que se origina en las ramas terminales del nervio ciático. Al atravesar la fosa poplítea recibe el nombre de nervio tibial, haciéndose superficial en la región posterior del maléolo medial. Es el nervio más grande del grupo de 5 nervios que inervan el pie y provee sensibilidad a la planta y el talón, dividiéndose en el tobillo en las ramas medial, lateral y calcánea14,15. Con la rodilla flexionada y la cadera en rotación externa, se ubica el transductor de manera transversal entre el maléolo medial y el tendón de Aquiles (fig. 2).
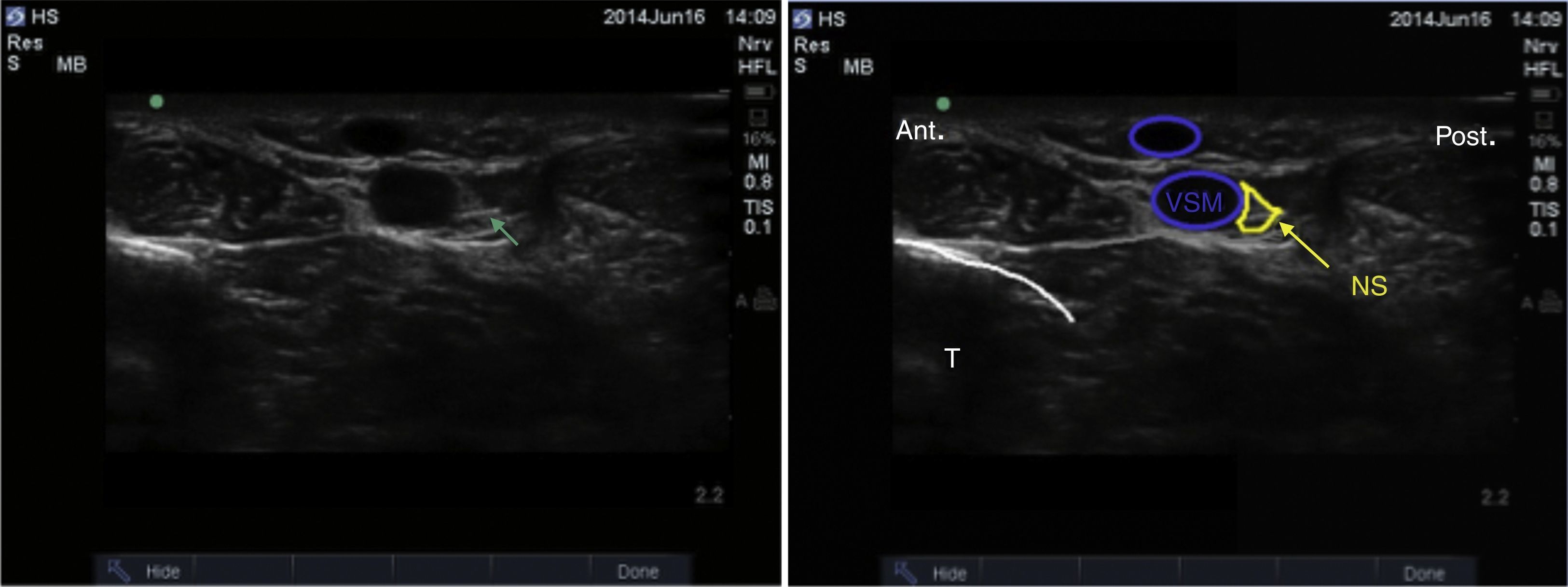
Se ubican por sonoanatomía los vasos a este nivel que corresponden a la arteria tibial posterior que se encuentra posterior al maléolo medial y 2 venas que la acompañan. El nervio tibial se identifica como una estructura hiperecoica adyacente a la arteria tibial posterior (fig. 3).
El nervio tibial se encuentra con mayor frecuencia posterior a la arteria, aunque en ocasiones se puede encontrar anterior a ella. Se recomienda que este bloqueo se realice proximal a la prominencia del maléolo medial, ya que asegura que se bloquee la rama calcánea16. Finalmente, es importante tener presente al tendón del flexor largo del hallux que se encuentra profundo al nervio tibial y que por sus características sonoanatómicas puede en ocasiones confundirse con una estructura nerviosa.
Redborg et al.15 realizaron un estudio prospectivo aleatorizado controlado con 18 voluntarios sanos en los cuales se comparó la técnica por reparos anatómicos con la técnica por ultrasonido para el bloqueo del nervio tibial, demostrando una mayor proporción de bloqueo completo a los 30min, cuando se usó el ultrasonido (72% vs 22%).
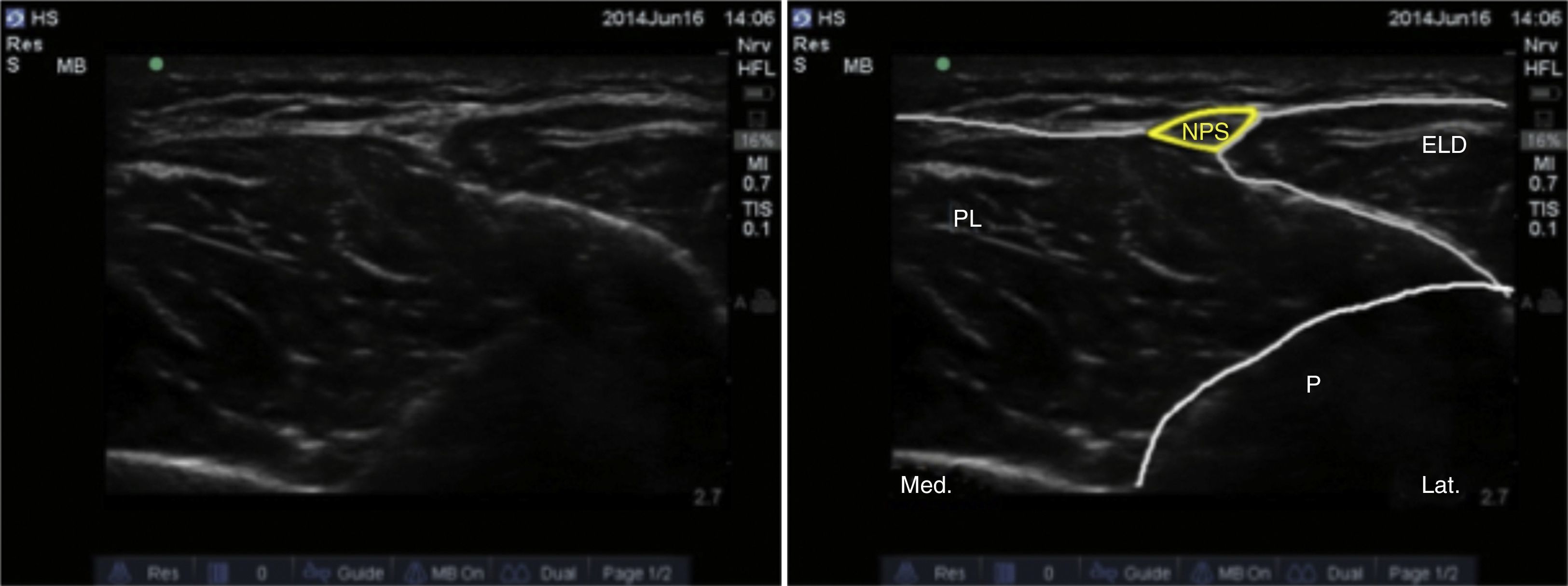
Nervio peroneo superficialEl nervio peroneo superficial es una rama del peroneo común; surge a nivel del cuello del peroné y desciende por el compartimento lateral de la pierna, dando sensibilidad al dorso del pie y de los dedos17. Con la rodilla flexionada y la cadera en rotación interna, se ubica el transductor en orientación transversa en el tercio inferior de la cara lateral de la pierna (fig. 4).
Como referencia anatómica se tiene el peroné, que genera un eco rectangular. Superficial a este se encuentran los músculos peroneo breve y extensor largo de los dedos. A este nivel es usual que entre estos 2 músculos se visualice el septo intermuscular y el nervio peroneo superficial profundo a la fascia crural (fig. 5).
A medida que se avanza distalmente con el transductor, se observa que el nervio se va haciendo más superficial hasta que atraviesa la fascia crural. En este punto el nervio se divide en nervios cutáneos intermedio dorsal y medial que inervan el dorso del pie17,18.
Con respecto al nervio peroneo superficial en particular, no encontramos estudios que comparen el éxito de la técnica guiada por ultrasonido con la realizada por reparos anatómicos.
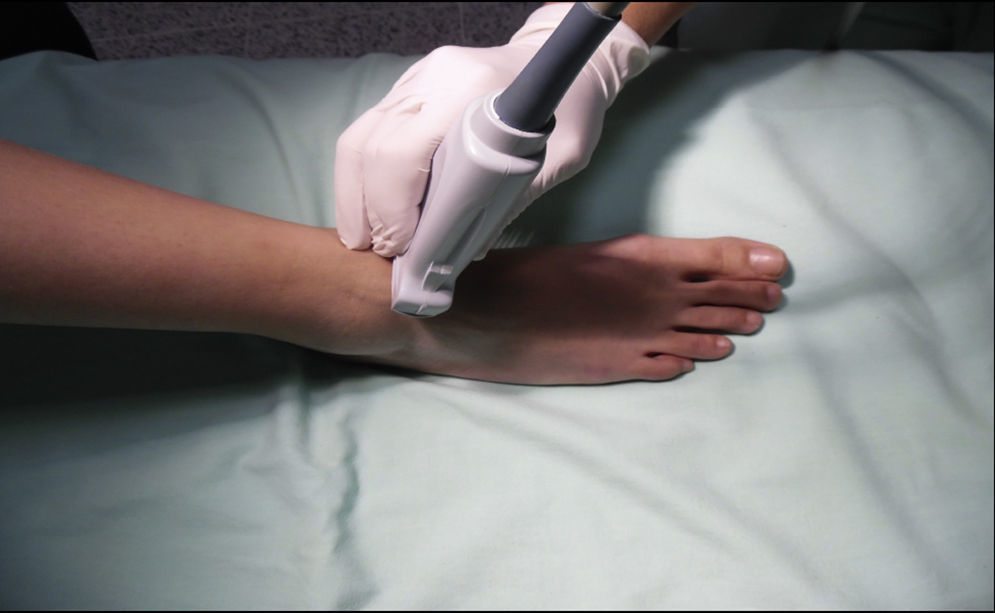
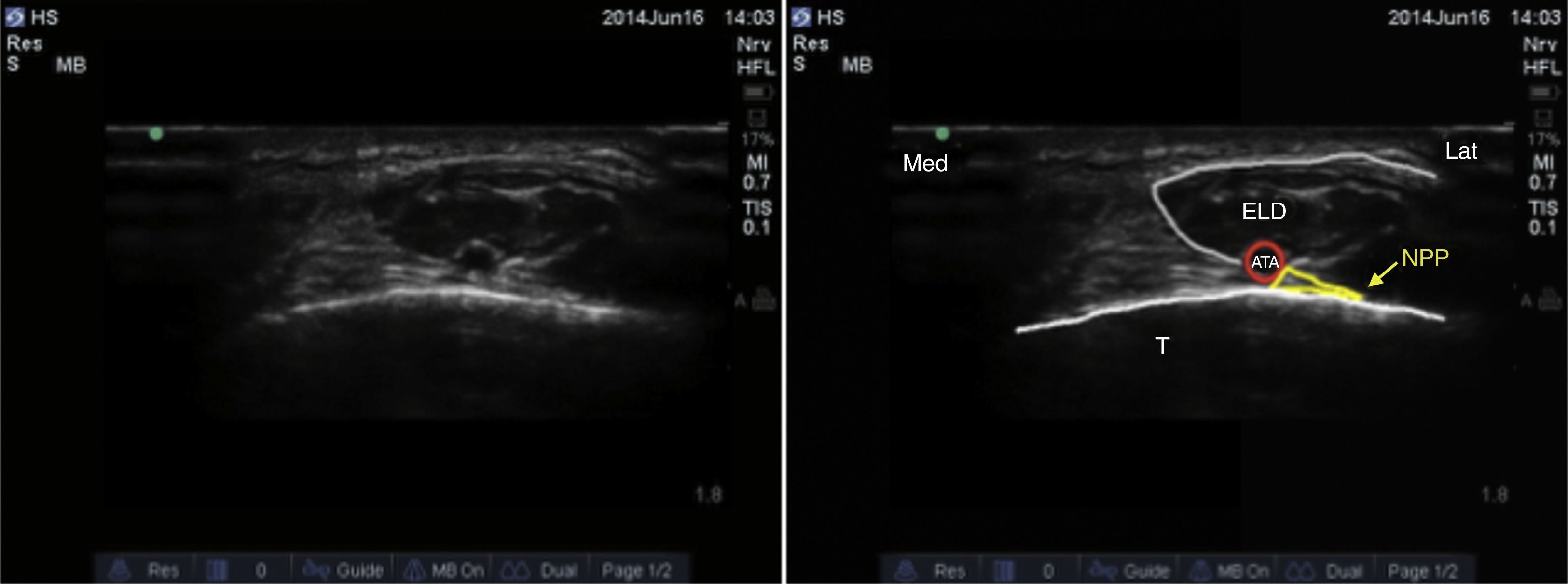
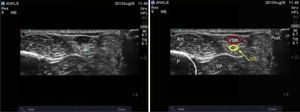
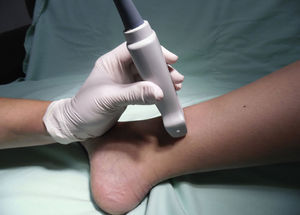
Nervio peroneo profundoEl nervio peroneo profundo es rama del peroneo común y, al igual que el peroneo superficial, surge a nivel del cuello del peroné. Viaja profundo al extensor largo del hallux y se va haciendo más superficial hasta llegar a la superficie anterior de la membrana interósea, donde se localiza lateral a la arteria tibial anterior, aunque se ha reportado variabilidad anatómica19,20. Da sensibilidad a la región entre el primero y el segundo dedos, cara lateral del primer dedo y cara medial del segundo. El transductor se ubica en orientación transversa a nivel de la región intermaleolar (fig. 6), donde se visualiza la arteria tibial anterior como principal referencia anatómica, la cual es especialmente útil en casos en que no sea fácil la visualización del nervio, ya que con solo rodear la arteria con anestésico local se asegura el bloqueo del nervio (fig. 7)4.
Debe tenerse precaución en no comprimir muy fuerte el transductor, ya que puede ocluirse la arteria y no visualizarse adecuadamente.
Antonakakis et al.20 realizaron un estudio prospectivo, aleatorizado, controlado con 18 voluntarios sanos en el cual se comparó la técnica por reparos anatómicos con la técnica por ultrasonido para el bloqueo del nervio peroneo profundo. Los autores concluyeron al final del estudio que aunque el uso del ultrasonido para el bloqueo del peroneo profundo disminuyó los tiempos de latencia, no logró mejorar la calidad del bloqueo final con respecto a la técnica convencional por reparos anatómicos.
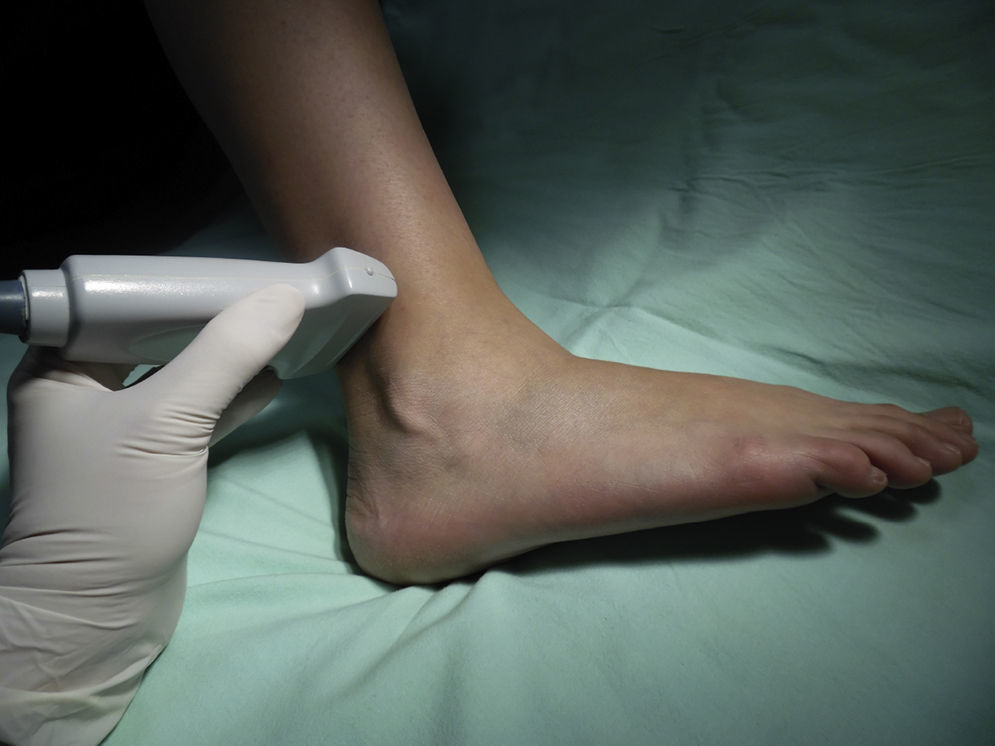
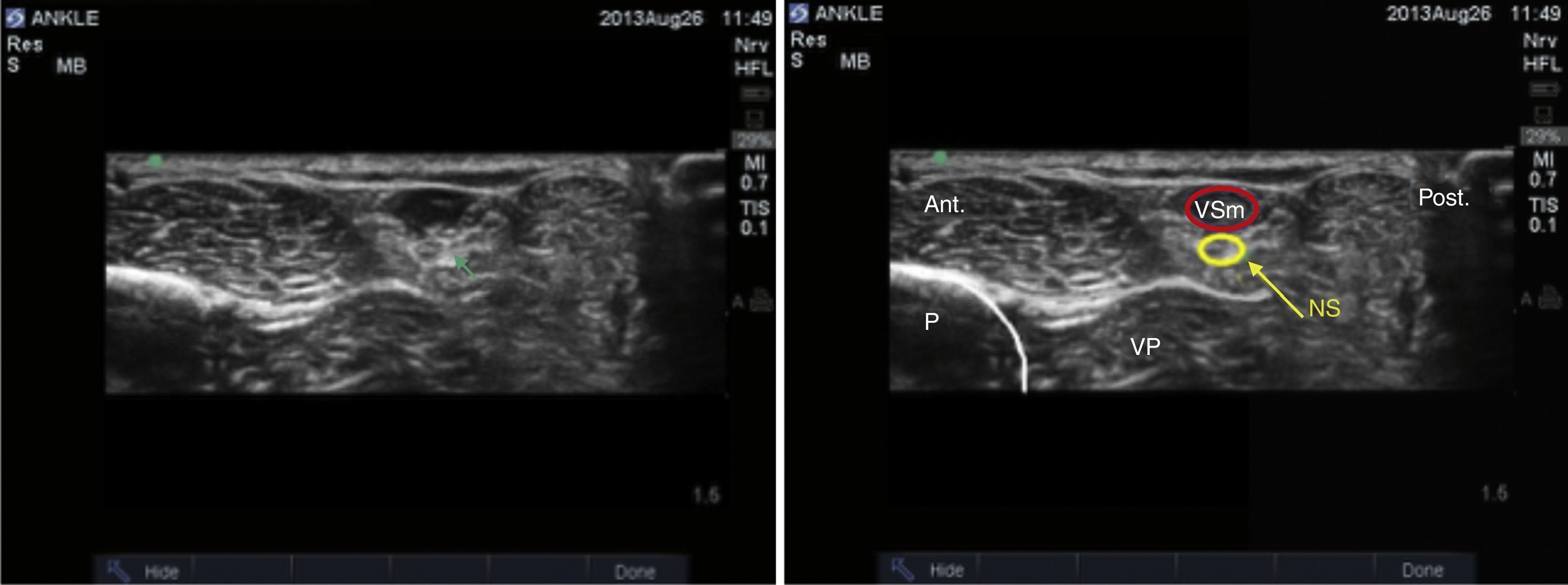
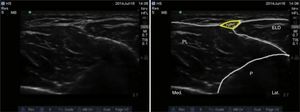
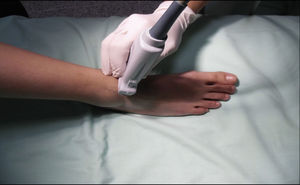
Nervio suralEste nervio se origina a partir de ramas del nervio tibial y del nervio peroneo común a nivel de la unión de los gastrocnemios en el tercio superior de la pantorrilla. Ingresa al tobillo en una disposición posterolateral en contacto con la vena safena menor, y lateral al tendón de Aquiles, dividiéndose en 2 ramas terminales que se llaman calcánea lateral y lateral dorsal14. Brinda inervación sensitiva a la cara lateral del talón, y en la mayoría de los casos al tercio proximal lateral del pie, y puede llegar hasta la cara lateral del quinto dedo. El paciente se posiciona con la rodilla flexionada y la cadera en rotación interna, y ubicando el transductor de manera transversal en el espacio entre el maléolo lateral y el tendón de Aquiles (fig. 8), se observa una imagen hiperecoica lateral a la vena safena menor en el mismo plano subcutáneo; en caso que aun así no sea posible visualizarlo, se puede ubicar la vaina peroneal, y el nervio se ubicaría anterior y por fuera de la misma (fig. 9).
Otra forma de facilitar la visualización del nervio sural es la colocación de un torniquete en el tercio superior de la pierna para distender la vena safena menor y facilitar la ubicación anatómica del nervio21. En caso de que el nervio no sea visible, puede inyectarse anestésico local alrededor de la vena.
Redborg et al.21 realizaron un estudio aleatorizado, prospectivo y ciego, con 18 voluntarios sanos a quienes dividieron en 2 grupos, uno bloqueando el nervio sural guiado por ultrasonografía y el otro grupo guiado por reparos anatómicos, concluyendo que el uso del ultrasonido produce un bloqueo más completo y de mayor duración.
Nervio safenoEste nervio es el único que se origina del plexo lumbar, siendo la rama terminal del nervio femoral. Acompaña a la vena safena mayor hasta el maléolo medial. Brinda inervación sensitiva al aspecto medial del tobillo y del talón. Hay reportes del nervio safeno llegando profundo hasta el periostio de la tibia distal, la cápsula del maléolo medial en la articulación del tobillo y, en algunos casos, la cápsula de la unión talocalcaneonavicular en el área medial22.
El paciente se posiciona con la cadera en rotación externa y el transductor se coloca proximal al maléolo medial (fig. 10).
Se tiene como referencia la vena safena mayor, y en caso de no visualizarse, puede colocarse un torniquete alrededor de la pantorrilla para potenciar el llenado venoso. El nervio safeno puede observarse como una pequeña estructura hiperecoica superficial y posterior a la vena safena mayor. Sin embargo, no siempre es visible. En ese caso puede infiltrarse anestésico local alrededor de la vena (fig. 11)23.
No encontramos estudios que comparen el uso del ultrasonido con la técnica por reparos anatómicos para el bloqueo de este nervio en particular.
Abordaje por ultrasonido y volumen de anestésico localPara el bloqueo de tobillo se recomienda usar un transductor lineal por tratarse de nervios superficiales, y pueden usarse agujas de bisel corto de 50mm o agujas hipodérmicas de 25-27G4.
Con respecto al abordaje, para los 5 nervios puede hacerse una técnica por fuera o dentro del plano, y la recomendación de una sobre la otra varía entre la bibliografía y está basada en la experiencia propia de los autores4,7,14.
Con respecto al volumen de anestésico local, se recomienda un volumen de 5ml por cada nervio, excepto el nervio tibial, en el cual se utiliza un volumen de 5-10ml por ser de mayor tamaño. En general, la literatura concuerda en el uso de un volumen total, que oscila entre 30 y 40ml4,7,12,13. Este volumen total no difiere de manera significativa con el volumen que se utiliza en el bloqueo de tobillo por reparos anatómicos. Fredrickson et al.24 evaluaron 72 pacientes sometidos a cirugía de pie a los que se les realizó bloqueo de tobillo. Los pacientes se dividieron en 2 grupos: uno en el cual se usó un bajo volumen de anestésico local (aproximadamente 16ml), mientras que en el otro grupo se usó el volumen total convencional (30ml). Los autores concluyen que cuando se usa un bajo volumen, a pesar de que hay una alta tasa de éxito en el bloqueo, comparado con el volumen convencional, puede haber compromiso en la duración de la analgesia postoperatoria.
ConclusionesEl bloqueo de tobillo es una técnica regional efectiva como técnica anestésica única o como coadyuvante analgésico en la cirugía de pie. En el contexto ambulatorio ofrece la ventaja de menor bloqueo motor con similar efectividad analgésica en comparación con el bloqueo ciático8. Es un bloqueo que puede considerarse como alternativa en pacientes con patología cardíaca o pulmonar para evitar así los efectos secundarios de la anestesia general y los analgésicos sistémicos de alta potencia como los opiáceos5.
A pesar de que la introducción del ultrasonido para el bloqueo de estos 5 nervios es relativamente reciente, hay literatura que favorece su uso sobre la técnica tradicional por reparos anatómicos12,13, y cuando se han comparado las 2 técnicas con respecto a la calidad y latencia del bloqueo en cada nervio por separado, la literatura favorece al ultrasonido para el bloqueo del nervio tibial15 y sural21, no demuestra diferencia en la calidad del bloqueo para el peroneo profundo20, y no encontramos estudios que comparen las 2 técnicas para el nervio peroneo superficial y el safeno.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que en este artículo no aparecen datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores declaran que en este artículo no aparecen datos de pacientes.
FinanciamientoLos autores no recibieron patrocinio para llevar a cabo este artículo.
Conflicto de interesesLos autores declaran no tener conflicto de intereses.