Describir nuestra experiencia en la realización y resultados de las técnicas invasivas (TI) de diagnóstico prenatal (DP).
MétodosSe trata de un estudio descriptivo retrospectivo de las pacientes sometidas a una TI de DP desde enero de 1999 a diciembre de 2008, incluyendo todos los casos consecutivos de biopsia corial (BC) y amniocentesis (AC) genéticas.
ResultadosHemos analizado un total de 9.340 TI (8.928 AC y 412 BC). La edad gestacional ha sido de 15,9 (rango 10-38) y 11,6 (rango 9-16) semanas, respectivamente. Las principales indicaciones de referencia son la edad materna avanzada y la ansiedad. El porcentaje de cultivos no informativos ha sido de 0,49% para BC y 0,1% para AC. Se han diagnosticado un total de 380 anomalías cromosómicas (4,1%), 269 clínicamente relevantes. El valor predictivo positivo (VPP) para cromosomopatía relevante es del 2,9% (2,14% en la serie de AC y 19,6% en la serie de BC). El mayor VPP se obtiene ante las indicaciones de referencia ecográficas. Se han recogido un total de 88 complicaciones atribuibles a la TI (0,94%), con una tasa de pérdida fetal pos-procedimiento del 0,6%. La tasa de pérdida gestacional es del 0,9% (0,8% en la serie de AC y 4,3% en BC). Cuando analizamos los aspectos relacionados con la tasa de complicaciones y pérdidas fetales pos-procedimiento, únicamente el n.° de fetos, aspecto del LA, la indicación de la TI y la experiencia del operador son factores significativos.
ConclusionesEl seguimiento y monitorización de las TI de DP constituye un primer paso en el proceso de control de calidad, recientemente introducido en la práctica médica en el área del diagnóstico prenatal.
To describe invasive prenatal diagnostic practice in a single-center over a 10-years period.
MethodsIncluded in this study were all consecutive pregnancies with genetic amniocentesis (AC) or chorionic villous sampling (CVS) procedure done during the period January 1999-December 2008.
ResultsA total of 8928 AC and 412 CVS were performed. Main indications for referral were increased maternal age and anxiety. The mean gestational age in which the procedure was done was 15,9 weeks (range 10-38) in AC and 11,6 weeks (range 9-16) in CVS. In this series, 380 cases of chromosome abnormalities (CA) were detectable by conventional cytogenetic analysis (4,1%), 269 of them considered clinically significant. The positive predictive value (PPV) for significant CA was 2,9%, 2,1% and 19,6% in the overall, AC and CVS group, respectively. The highest PPV were obtained for sonographic referral indications. A total of 88 complications during the 4 weeks’ period after the procedure were register (0,94%). The post procedural loss rate was 0,6% (0,4% after AC and 4,1% after CVS), 0,3% in singles and 1,6% in twin pregnancies AC group. The overall loss rate was 0,9% (0,8% in AC group, 4,3% in CVS group). There was a significant correlation between post procedure complications and number of fetuses, technical aspects (dark amniotic fluid), indications for referral and operator's experience.
ConclusionsMonitoring of prenatal diagnostic invasive tests is the first step in the process of quality control, recently introduced into medical practice in the area of prenatal diagnosis.
La identificación de posibles alteraciones cromosómicas fetales es sin duda uno de los principales retos a los que ha de enfrentarse cualquier obstetra involucrado en el diagnóstico prenatal de anomalías congénitas, y ello es posible mediante las técnicas invasivas de diagnóstico prenatal, fundamentalmente la amniocentesis (AC) y la biopsia corial (BC). Por otro lado, el creciente impacto de los aspectos legales en el ámbito de la medicina, el reciente interés por mejorar la relación coste/beneficio en el campo de la medicina fetal, y el actual descenso en la práctica de las técnicas invasivas (TI) de diagnóstico prenatal (DP) exigen una monitorización de sus resultados y un control de calidad, tanto a nivel global como de forma individualizada1. Describimos nuestra experiencia en la realización y resultados de las TI de DP en nuestro centro, una unidad de referencia en medicina fetal, durante un período de 10 años, a fin de evaluar el rendimiento diagnóstico del procedimiento, así como sus complicaciones asociadas. Este grupo constituye la mayor serie nacional publicada referida hasta la actualidad. Secundariamente, la descripción de nuestra casuística nos permitirá establecer un control de calidad en la realización, indicaciones y seguimiento de dichas pruebas, definiendo nuevas pautas de actuación en nuestro protocolo de asesoramiento prenatal.
Material y métodosSe trata de un estudio descriptivo retrospectivo de las TI de DP realizadas en la Unidad de Medicina Fetal de nuestro centro, una institución de referencia asistencial y docente en el ámbito de la medicina fetal, durante el período de enero de 1999 a diciembre de 2008, incluyendo todos los casos consecutivos de AC y BC. Las indicaciones de la técnica invasiva se desglosan a continuación: edad materna (EM) avanzada (≥ 38 años), screening (S) combinado o bioquímico de alto riesgo para síndrome de Down (SD)(> 1/270), anomalía fetal detectada en la ecografía (desglosando entre translucencia nucal −TN− aumentada −por encima del percentil 99−, anomalía fetal mayor –malformación fetal o pliegue nucal superior a 6 mm− y marcadores ecográficos menores), antecedentes familiares (incluyendo antecedente de cromosomopatía o enfermedad genética en gestación previa y/o progenitor portador de cromosomopatía equilibrada o enfermedad autosómica recesiva), ansiedad u otras (gestación obtenida mediante técnica de fecundación in vitro y microinyección espermática −FIV-ICSI−, isoinmunización Rh, sospecha de infección fetal, etc.). Ambas técnicas se realizan de forma ecoguiada, la BC vía transvaginal mediante pinza de Snake y la amniocentesis mediante técnica transabdominal de manos libres mediante aguja espinal de 22G. En el caso de la BC, se realiza el menor número –n.°− posible de introducciones transcervicales hasta comprobar macroscópicamente un adecuado volumen de la muestra. En las AC se evita superar las 2 introducciones en el saco gestacional, y se obtiene un volumen de líquido amniótico (expresado en ml) correspondiente a la semana gestacional. En las gestaciones múltiples se realiza estudio citogenético de ambos sacos en las gestaciones bicoriales o de corionicidad dudosa y de un solo saco en las monocoriales. Previo al procedimiento se formaliza sistemáticamente el documento de consentimiento informado. Se solicita sistemáticamente estudio citogenético, procesándose cultivo semi-directo y cultivo largo en las BC. En ambas técnicas, a petición de la paciente, se ofrece la posibilidad adicional de realizar estudio de quantitative fluorescent polymerase chain reaction (QF-PCR) para trisomía (T) 21, 18, 13 y cromosomas sexuales. Esta técnica se considera «no informativa» cuando no aporta información para ninguno de los cromosomas analizados. Las TI han sido solicitadas por obstetras de diferente perfil clínico y realizadas por 10 obstetras con distinta experiencia en ecografía prenatal. La experiencia del clínico se fundamenta en sus años de dedicación profesional especializada, clasificándose en senior (en caso de > 5 años) o junior, y su perfil profesional se clasifica según su porcentaje de dedicación a la obstetricia clínica, clasificándose en perfil obstétrico puro (dedicación preferente), mixto (dedicación mixta a la obstetricia y ginecología) y ginecológico (dedicación preferente a la ginecología). La experiencia del operador se fundamenta en los años de experiencia con dedicación exclusiva al DP, clasificándose en seniors (más de 5 años con dedicación exclusiva al DP) y juniors. En relación a la interpretación clínica de los cariotipos obtenidos, los polimorfismos cromosómicos han sido considerados variantes de la normalidad, clasificándose en 46,XX o 46,XY según el caso. Las translocaciones equilibradas familiares y los marcadores heredados se consideran anomalías cromosómicas sin relevancia clínica. Describimos las complicaciones posteriores a la TI, las pérdidas fetales pos-procedimiento y las pérdidas gestacionales. Se han considerado como complicaciones atribuibles a la TI la presencia de metrorragia, amniorrexis, corioamnionitis, aborto espontáneo y/o interrupción legal de la gestación (ILE) atribuible a una complicación directa de la TI, todas ellas en las 4 semanas siguientes al procedimiento. Las pérdidas fetales pos-procedimiento incluyen los casos de aborto (< 22 semanas), éxitus fetal y/o ILE por anhidramnios, en las 4 semanas posteriores al procedimiento. Las pérdidas gestacionales incluyen el aborto espontáneo (< 22 semanas), muerte intraútero (entre 22 semanas y fecha de parto), ILE y muerte neonatal (en la primera semana de vida), consideradas en fetos euploides y sin malformaciones asociadas. Analizamos la tasa de complicaciones y pérdida fetal pos-procedimiento en función de variables de la técnica (tipo de TI, indicación, n.° de introducciones, vía de acceso transplacentario o extraplacentario, dificultad de la técnica, localización placentaria, volumen de la muestra, edad materna), período cronológico (TI desglosadas en los períodos 1999-2003 y 2004-2008) y experiencia del operador (según clasificación en senior/junior y n.° de TI –comparando las primeras 100 AC y/o 30 BC respecto a las siguientes−). Describimos la tasa de prematuridad y mortalidad perinatal II ([muertes fetales ≥22 semanas + muertes neonatales precoces <7 días] / [muertes fetales ≥22 semanas + recién nacidos vivos] × 1.000) en nuestra serie de TI y en nuestra población de gestaciones únicas sin TI durante el mismo período, considerándose el grupo control. El seguimiento se realiza mediante encuesta telefónica en las pacientes externas, y mediante volcado automatizado de los datos perinatales en pacientes cuyo parto es asistido en nuestro centro. Para la comparación de variables categóricas se ha utilizado la prueba chi- cuadrado o el test exacto de Fisher. Los datos han sido analizados estadísticamente mediante el programa SPSS versión 17.0. Todos los tests han sido bilaterales con un nivel de significación 0,05.
ResultadosHemos analizado un total de 9.340 TI de DP, 8.928 amniocentesis y 412 biopsias coriales. Esta cifra corresponde a un total de 8.919 gestaciones, 8.522 gestaciones únicas, 373 gestaciones gemelares y 24 gestaciones triples. La EM en el momento de realizar la TI ha sido de 35 (rango 16-48) y 35 (rango 20-47) años, en ambas técnicas respectivamente. Un total de 6 operadores se consideran seniors (60%).
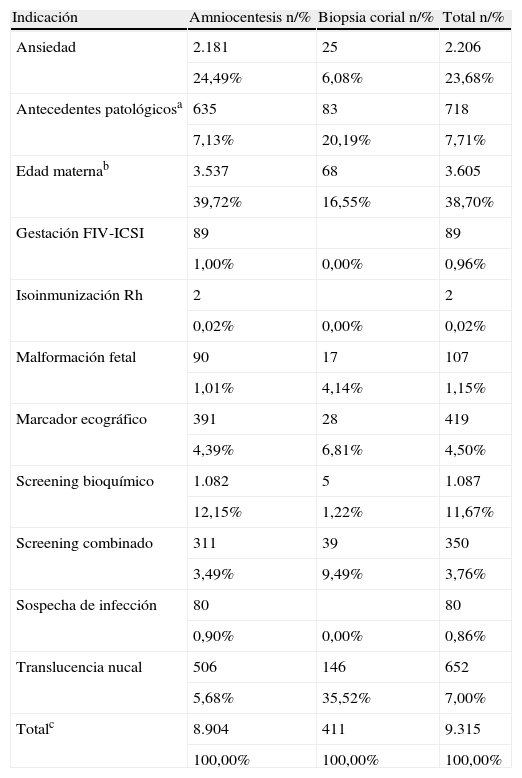
IndicacionesLa tabla 1 describe el listado de las indicaciones de las TI, desglosadas según el tipo de procedimiento.
Indicaciones de las técnicas invasivas
| Indicación | Amniocentesis n/% | Biopsia corial n/% | Total n/% |
| Ansiedad | 2.181 | 25 | 2.206 |
| 24,49% | 6,08% | 23,68% | |
| Antecedentes patológicosa | 635 | 83 | 718 |
| 7,13% | 20,19% | 7,71% | |
| Edad maternab | 3.537 | 68 | 3.605 |
| 39,72% | 16,55% | 38,70% | |
| Gestación FIV-ICSI | 89 | 89 | |
| 1,00% | 0,00% | 0,96% | |
| Isoinmunización Rh | 2 | 2 | |
| 0,02% | 0,00% | 0,02% | |
| Malformación fetal | 90 | 17 | 107 |
| 1,01% | 4,14% | 1,15% | |
| Marcador ecográfico | 391 | 28 | 419 |
| 4,39% | 6,81% | 4,50% | |
| Screening bioquímico | 1.082 | 5 | 1.087 |
| 12,15% | 1,22% | 11,67% | |
| Screening combinado | 311 | 39 | 350 |
| 3,49% | 9,49% | 3,76% | |
| Sospecha de infección | 80 | 80 | |
| 0,90% | 0,00% | 0,86% | |
| Translucencia nucal | 506 | 146 | 652 |
| 5,68% | 35,52% | 7,00% | |
| Totalc | 8.904 | 411 | 9.315 |
| 100,00% | 100,00% | 100,00% |
Antecedentes patológicos a: incluye antecedentes de cromosomopatía o progenitores portadores de anomalía cromosómica equilibrada.
Edad maternab: por encima de 37 años. cTotal de la serie con las indicaciones registradas.
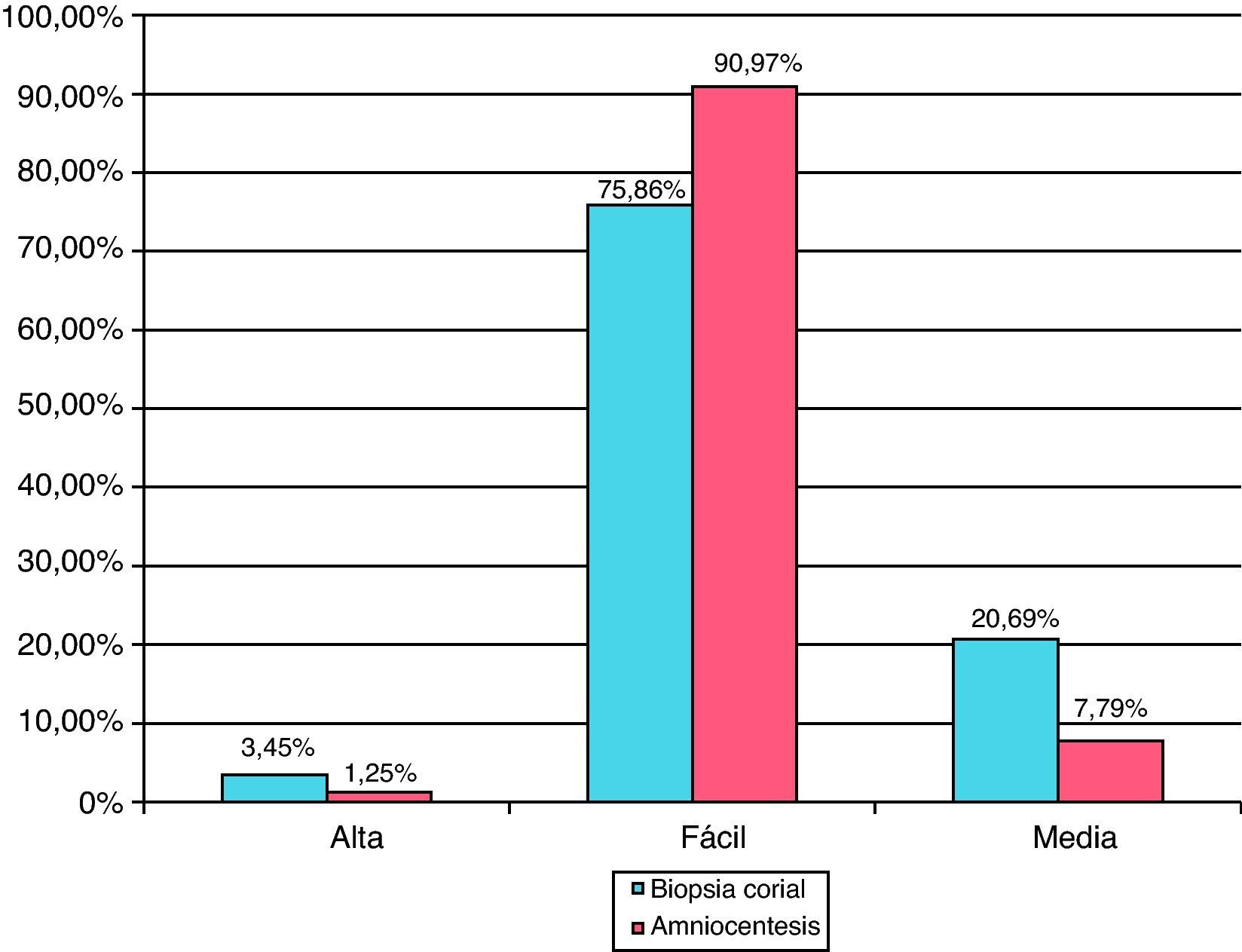
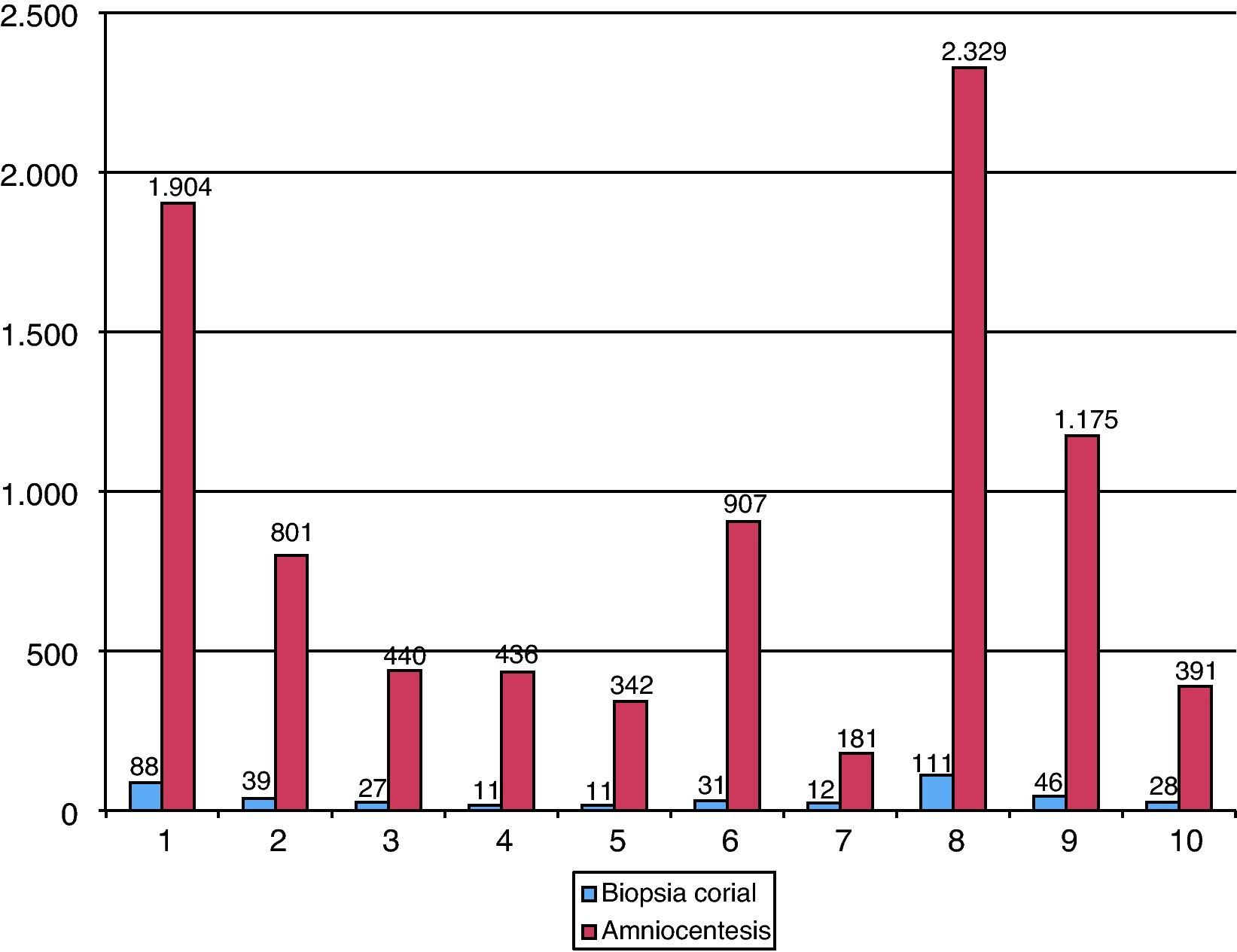
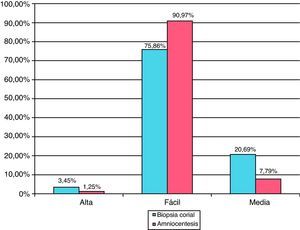
La edad gestacional del procedimiento ha sido de 15,9 (rango 10-38) semanas en la serie de AC y 11,6 (rango 9-16) semanas en la serie de BC. El volumen medio de la muestra ha sido de 16,7ml (rango 12-25) y 21 mg (rango 5-40), respectivamente. El 98,8% de las amniocentesis se han realizado mediante 1 punción y un 1,2% mediante 2 punciones. Las BC se han efectuado mediante 1 introducción en el 38,5%, 2 introducciones en el 57,4% y 3 en el 4,2% de los casos. Un 14% de las AC han sido realizadas vía transplacentaria. Las figuras 1 y 2 muestran el grado de dificultad y el n.° total de TI realizadas por operador, respectivamente.
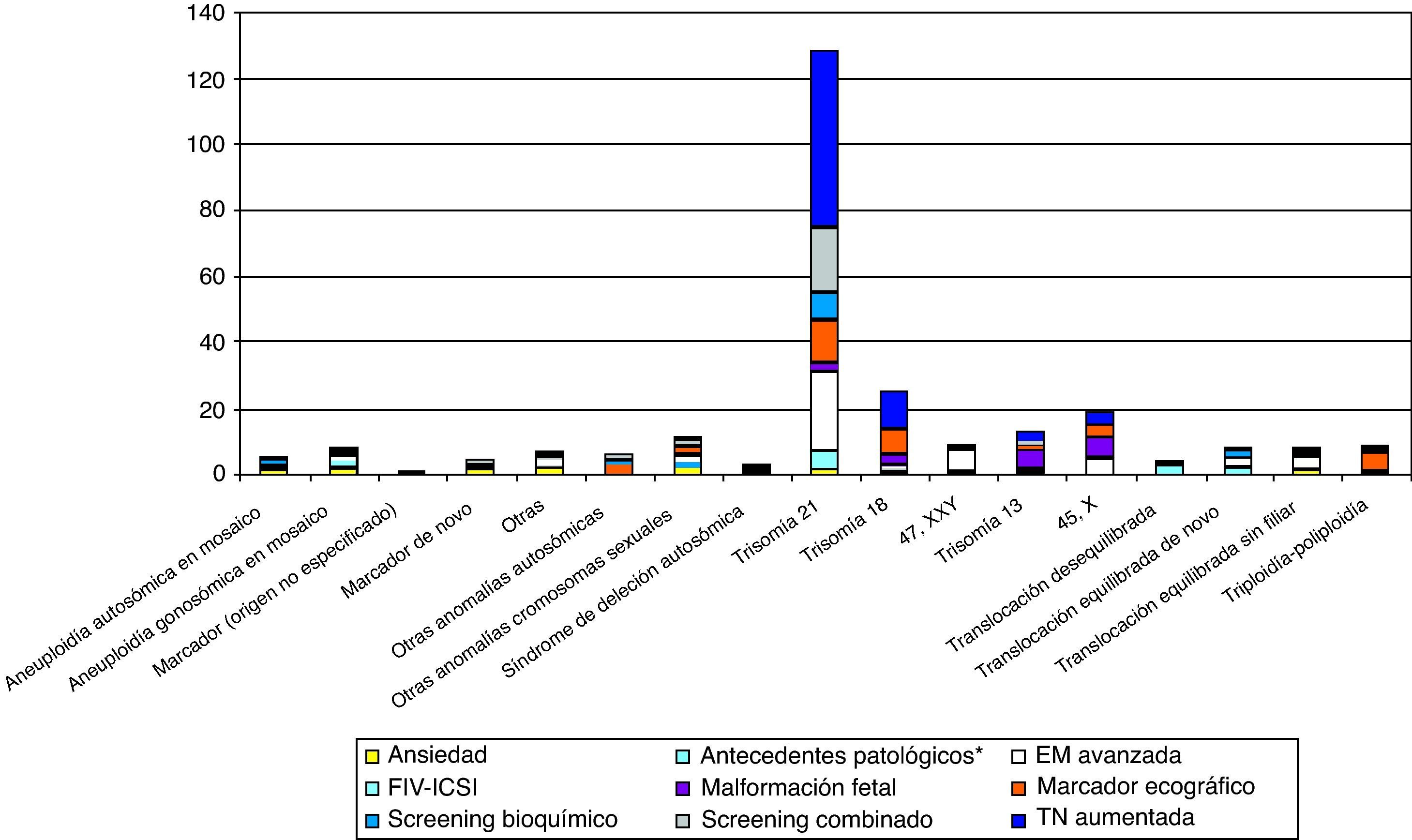
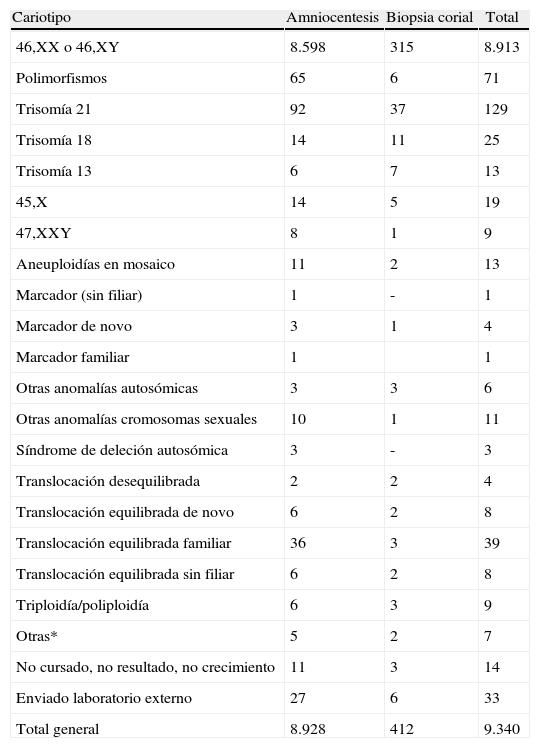
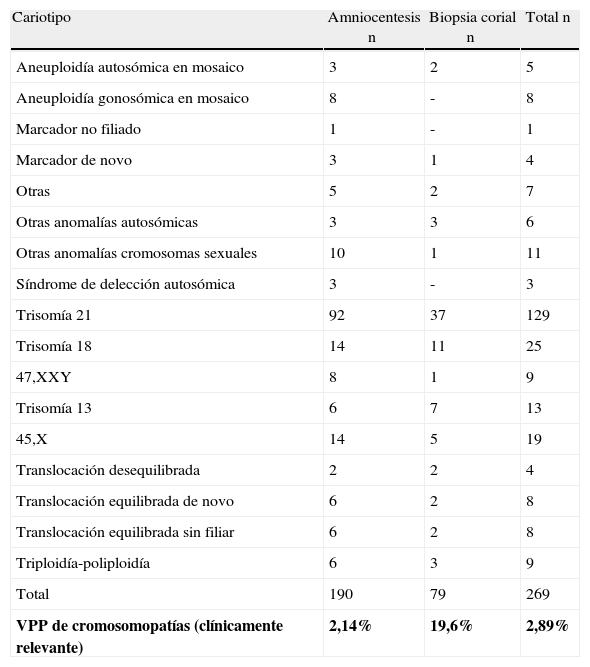
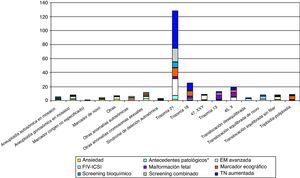
Hemos obtenido resultado citogenético en un total de 9.292 fetos (8.889 amniocentesis y 403 BC). En los 48 casos restantes no se ha obtenido resultado (34 enviados a laboratorio externo, 9 sin crecimiento, 3 no cursados, 2 por otras causas). Excluyendo los casos derivados a otros laboratorios o no cursados, la tasa de éxito en la obtención de resultado citogenético es del 99,88% (9.292/9.303). El porcentaje de cultivos no informativos ha sido de 0,49% % para BC y 0,1% para amniocentesis. La tabla 2 describe el listado de los cariotipos obtenidos. Se han solicitado un total de 1.484 técnicas moleculares adicionales (15% en AC y 25% en BC). En relación a los resultados de la técnica de QF-PCR, un total de 12 casos han sido no informativos (0,8%), mayoritariamente por contaminación materna, y 46 casos han sido patológicos (3,1%), con una concordancia del 100% con los resultados citogenéticos (33 casos de T21 –con 1 caso de mosaico 47,XX,+21(10)/46,XX(52)− 3 casos de T13, 4 casos de T18, 2 cromosomopatías sexuales, 2 translocaciones y 2 triploidías). Se han diagnosticado un total de 380 anomalías cromosómicas (380/9.292:4,1%), 88 casos tras BC (88/403:22%) y 292 casos tras AC (292/8.889:3,3%). Entre ellas, 269 se consideran clínicamente relevantes. La figura 3 describe el listado de cromosomopatías clínicamente relevantes según la indicación del procedimiento. La tabla 3 muestra las indicaciones de referencia en los casos de T21.
Listado de cariotipos obtenidos
| Cariotipo | Amniocentesis | Biopsia corial | Total |
| 46,XX o 46,XY | 8.598 | 315 | 8.913 |
| Polimorfismos | 65 | 6 | 71 |
| Trisomía 21 | 92 | 37 | 129 |
| Trisomía 18 | 14 | 11 | 25 |
| Trisomía 13 | 6 | 7 | 13 |
| 45,X | 14 | 5 | 19 |
| 47,XXY | 8 | 1 | 9 |
| Aneuploidías en mosaico | 11 | 2 | 13 |
| Marcador (sin filiar) | 1 | - | 1 |
| Marcador de novo | 3 | 1 | 4 |
| Marcador familiar | 1 | 1 | |
| Otras anomalías autosómicas | 3 | 3 | 6 |
| Otras anomalías cromosomas sexuales | 10 | 1 | 11 |
| Síndrome de deleción autosómica | 3 | - | 3 |
| Translocación desequilibrada | 2 | 2 | 4 |
| Translocación equilibrada de novo | 6 | 2 | 8 |
| Translocación equilibrada familiar | 36 | 3 | 39 |
| Translocación equilibrada sin filiar | 6 | 2 | 8 |
| Triploidía/poliploidía | 6 | 3 | 9 |
| Otras* | 5 | 2 | 7 |
| No cursado, no resultado, no crecimiento | 11 | 3 | 14 |
| Enviado laboratorio externo | 27 | 6 | 33 |
| Total general | 8.928 | 412 | 9.340 |
Otras*: incluye otras cromosomopatías no consideradas en el listado.
Listado de cromosomopatías clínicamente relevantes según la indicación de referencia del procedimiento.
Antecedentes patológicos*: incluye antecedentes de cromosomopatía o progenitores portadores de anomalía cromosómica equilibrada. Edad materna: por encima de 37 años. TN: translucencia nucal. Otras: incluye otras cromosomopatías no consideradas en el listado.
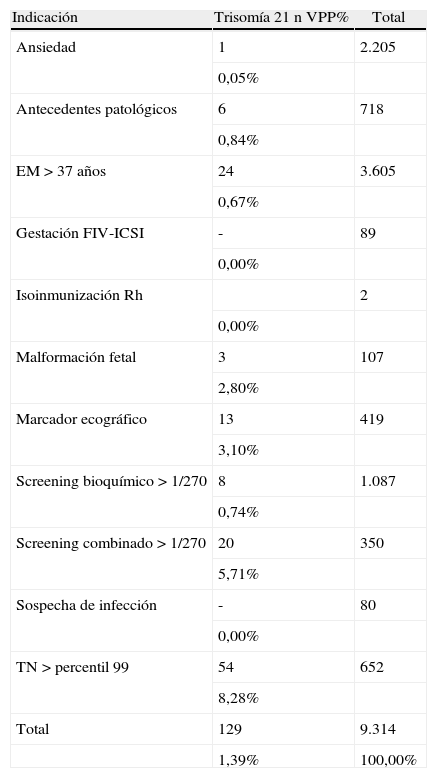
Indicaciones de la técnica invasiva en los casos de trisomía 21
| Indicación | Trisomía 21 n VPP% | Total |
| Ansiedad | 1 | 2.205 |
| 0,05% | ||
| Antecedentes patológicos | 6 | 718 |
| 0,84% | ||
| EM > 37 años | 24 | 3.605 |
| 0,67% | ||
| Gestación FIV-ICSI | - | 89 |
| 0,00% | ||
| Isoinmunización Rh | 2 | |
| 0,00% | ||
| Malformación fetal | 3 | 107 |
| 2,80% | ||
| Marcador ecográfico | 13 | 419 |
| 3,10% | ||
| Screening bioquímico > 1/270 | 8 | 1.087 |
| 0,74% | ||
| Screening combinado > 1/270 | 20 | 350 |
| 5,71% | ||
| Sospecha de infección | - | 80 |
| 0,00% | ||
| TN > percentil 99 | 54 | 652 |
| 8,28% | ||
| Total | 129 | 9.314 |
| 1,39% | 100,00% |
EM: edad materna; n: n.° de casos; TN: translucencia nucal; VPP: valor predictivo positivo de T21 según indicación de referencia de la TI.
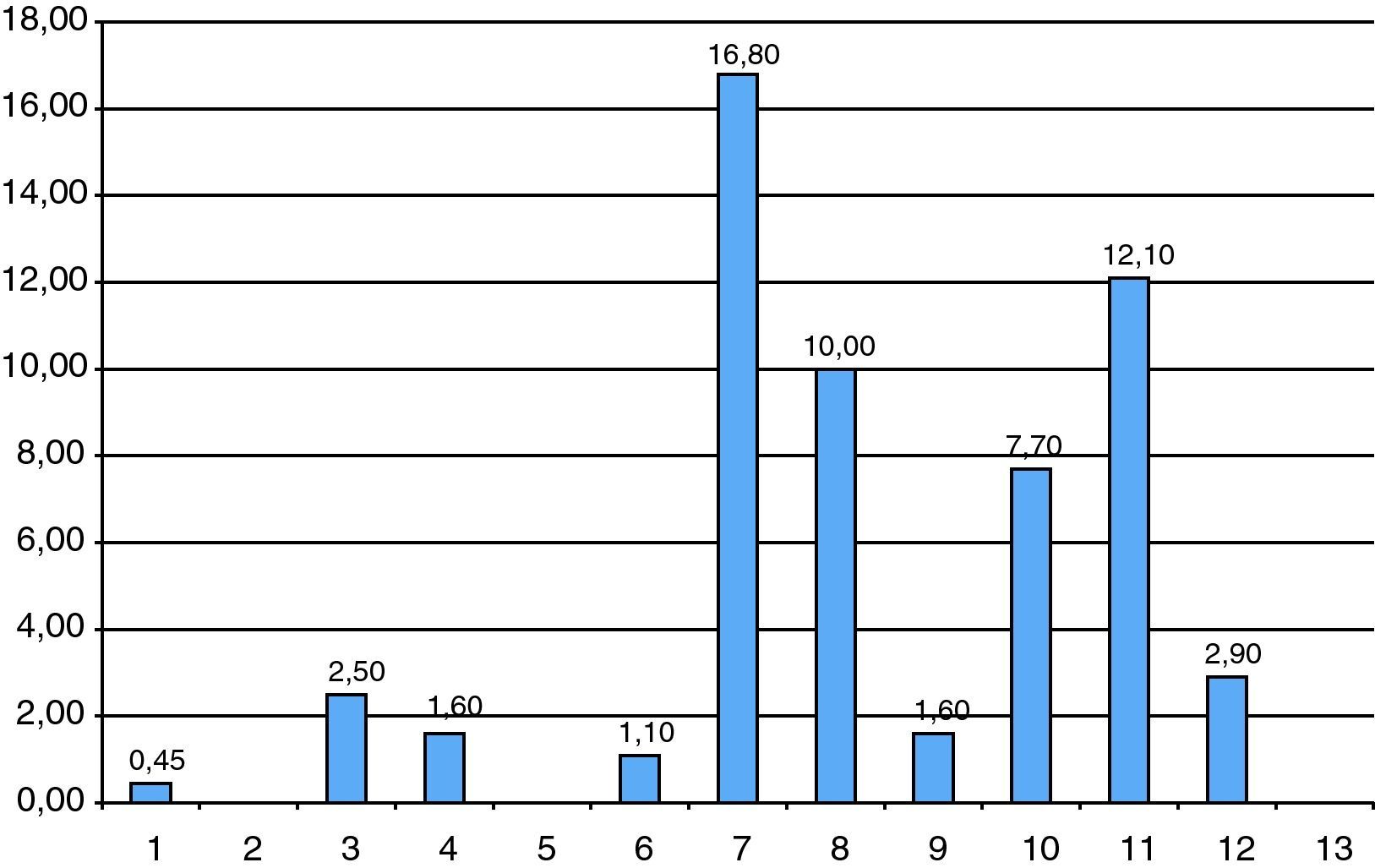
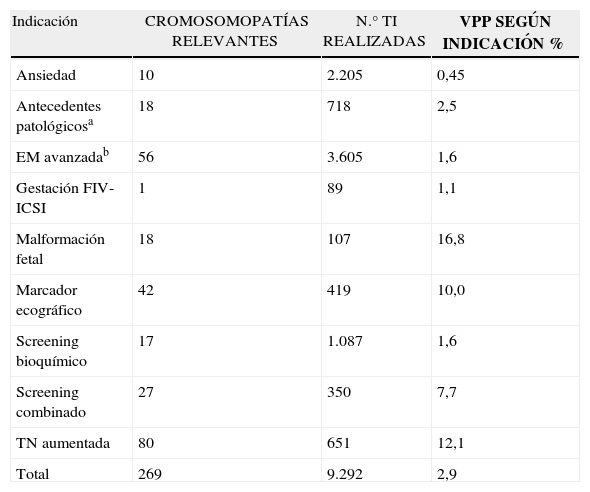
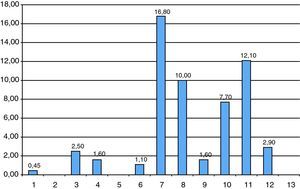
El valor predictivo positivo (VPP) para cromosomopatía clínicamente relevante es del 2,9% en el total de la muestra, siendo de 2,14% en la serie de AC y 19,6% en la serie de BC (tabla 4). Desglosado según la indicación de la TI, el VPP mayor se obtiene ante las indicaciones de malformación ecográfica, TN aumentada y marcadores ecográficos (16,8%, 12,1% y 10%, respectivamente), siendo el VPP menor el obtenido en las TI realizadas por ansiedad materna (0,45%) (figuras 4 y tabla 5).
Valor predictivo positivo de cromosomopatía relevante según el tipo de técnica realizada
| Cariotipo | Amniocentesis n | Biopsia corial n | Total n |
| Aneuploidía autosómica en mosaico | 3 | 2 | 5 |
| Aneuploidía gonosómica en mosaico | 8 | - | 8 |
| Marcador no filiado | 1 | - | 1 |
| Marcador de novo | 3 | 1 | 4 |
| Otras | 5 | 2 | 7 |
| Otras anomalías autosómicas | 3 | 3 | 6 |
| Otras anomalías cromosomas sexuales | 10 | 1 | 11 |
| Síndrome de delección autosómica | 3 | - | 3 |
| Trisomía 21 | 92 | 37 | 129 |
| Trisomía 18 | 14 | 11 | 25 |
| 47,XXY | 8 | 1 | 9 |
| Trisomía 13 | 6 | 7 | 13 |
| 45,X | 14 | 5 | 19 |
| Translocación desequilibrada | 2 | 2 | 4 |
| Translocación equilibrada de novo | 6 | 2 | 8 |
| Translocación equilibrada sin filiar | 6 | 2 | 8 |
| Triploidía-poliploidía | 6 | 3 | 9 |
| Total | 190 | 79 | 269 |
| VPP de cromosomopatías (clínicamente relevante) | 2,14% | 19,6% | 2,89% |
Valor predictivo positivo de cromosomopatía clínicamente relevante según indicación de referencia del procedimiento (expresado en porcentajes).
1: ansiedad
2: sospecha infección fetal
3: antecedentes patológicos
4: edad materna > 37 años
5: sospecha de isoinmunización fetal
6: FIV-ICSI
7: malformación fetal
8: marcador ecográfico
9: screening bioquímico > 1/270
10: screening combinado > 1/270
11: translucencia nucal > percentil 99
12: GLOBAL
Valor predictivo positivo de cromosomopatía relevante según la indicación del procedimiento
| Indicación | CROMOSOMOPATÍAS RELEVANTES | N.° TI REALIZADAS | VPP SEGÚN INDICACIÓN % |
| Ansiedad | 10 | 2.205 | 0,45 |
| Antecedentes patológicosa | 18 | 718 | 2,5 |
| EM avanzadab | 56 | 3.605 | 1,6 |
| Gestación FIV-ICSI | 1 | 89 | 1,1 |
| Malformación fetal | 18 | 107 | 16,8 |
| Marcador ecográfico | 42 | 419 | 10,0 |
| Screening bioquímico | 17 | 1.087 | 1,6 |
| Screening combinado | 27 | 350 | 7,7 |
| TN aumentada | 80 | 651 | 12,1 |
| Total | 269 | 9.292 | 2,9 |
Antecedentes patológicosa: incluye antecedentes de cromosomopatía o progenitores portadores de anomalía cromosómica equilibrada.
Edad maternab: por encima de 37 años.
TN: translucencia nucal.
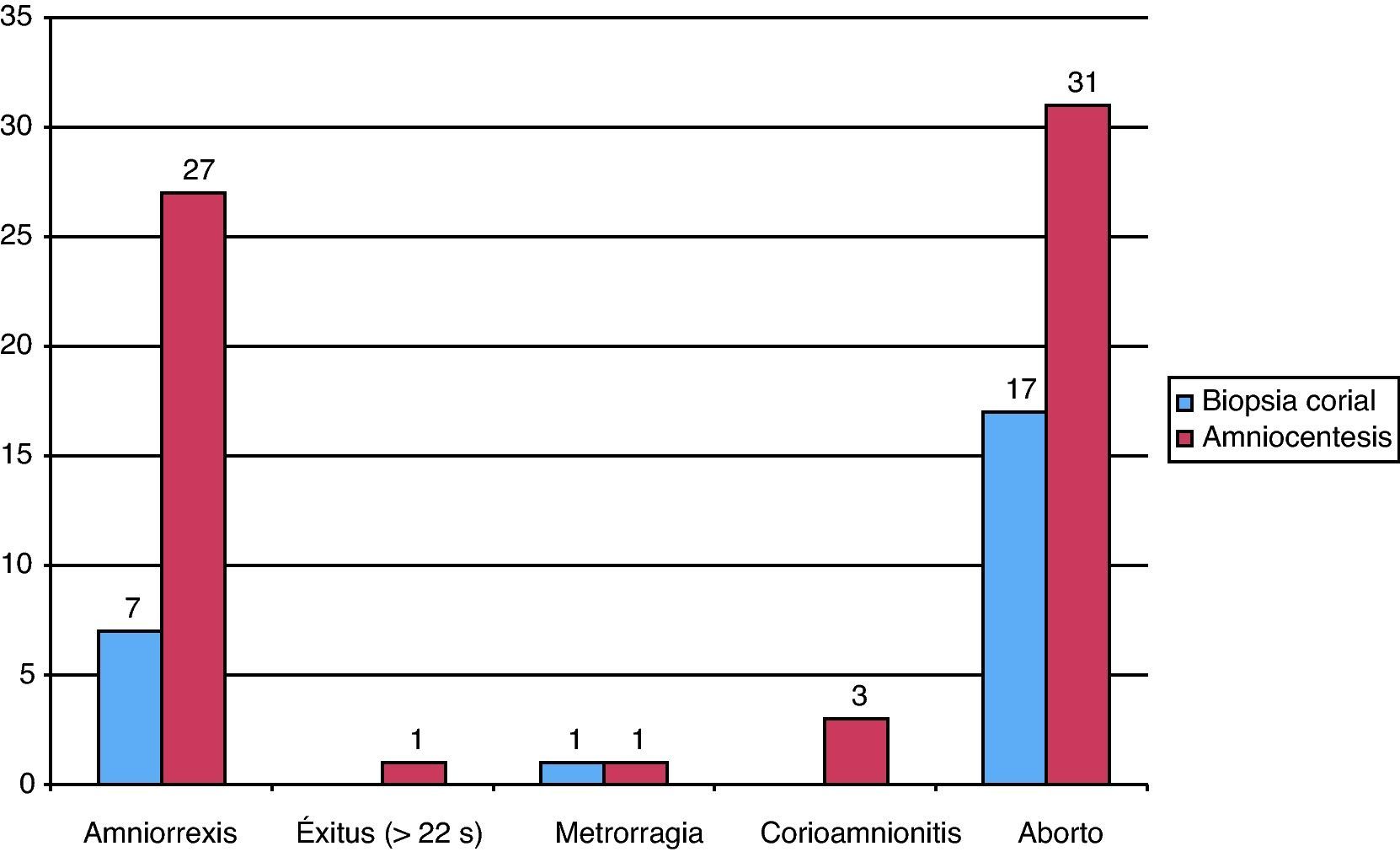
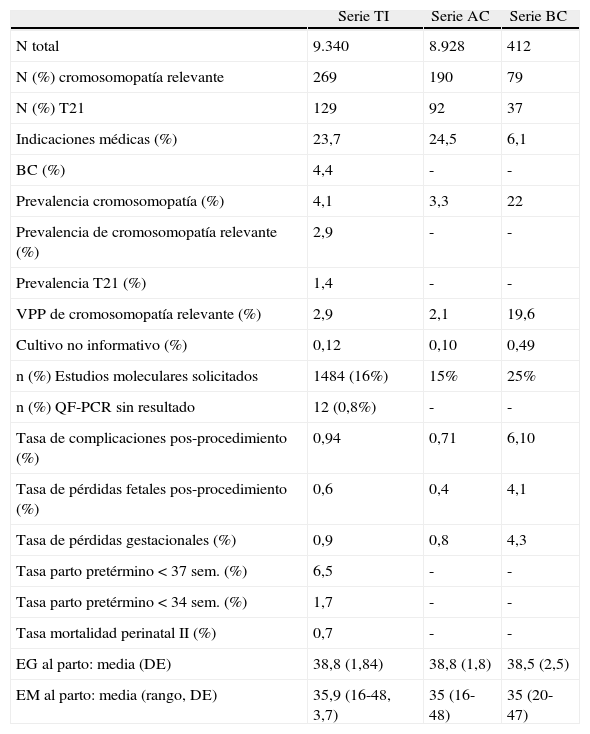
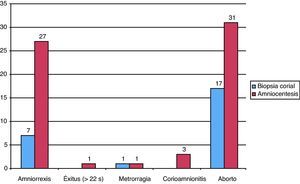
El seguimiento en el período de 4 semanas posteriores a la TI se ha realizado en 98% de la serie. Se han recogido un total de 88 complicaciones atribuibles a la TI (0,94%), 0,71% en la serie de AC y 6,10% en la serie de BC (p < 0,001) (figuras 5). La tasa de complicaciones pos-procedimiento es del 0,8% en gestaciones únicas y 2,1% en gestaciones gemelares (p = 0,001). La tasa de pérdida fetal pos-procedimiento del total de la muestra es del 0,6%, siendo del 0,4% en el grupo de AC y 4,1% en el grupo de BC (p<0,001). Si nos referimos exclusivamente a las gestaciones únicas, estas cifras son del 0,3% y 3,9%, respectivamente (p<0,001). Cuando analizamos los aspectos relacionados con la tasa de complicaciones y pérdidas fetales pos-procedimiento, únicamente el aspecto del LA, la indicación de la TI y la experiencia del operador son factores significativos. En relación al aspecto del líquido amniótico (LA) observamos una significativa mayor tasa de complicaciones (3,7% versus 0,6%) y pérdidas fetales (2,5% versus 0,3%) en casos de LA macroscópicamente oscuro. En relación a la indicación de la AC, observamos una significativa mayor tasa de complicaciones (0,8 versus 0,4%) y pérdidas fetales post-AC (0,5 versus 0,1%) en la serie de indicaciones médicas frente a las no médicas. En relación al n.° de AC realizadas por operador, cuando comparamos la serie de las primeras 100 respecto a las posteriores, observamos una significativa mayor tasa de complicaciones (0,8 versus 0,2%) y pérdidas fetales pos-procedimiento (0,5 versus 0,0%) en el segundo grupo. En relación al n.° de BC realizadas por operador, cuando comparamos la serie de las primeras 30 respecto a las posteriores, observamos una tendencia a una mayor tasa de complicaciones (6,9% versus 4,8%) y pérdidas fetales pos-procedimiento en el primer grupo (5,3% versus 2,4%). En la serie de AC no observamos diferencias en la tasa de complicaciones y pérdidas fetales pos-procedimiento en operadores seniors/juniors, aunque en la serie de BC se observa una tendencia a una mayor tasa de ambas en operadores junior.
Seguimiento perinatalEl seguimiento perinatal completo se ha realizado en un 69,7% de la serie. La tasa de pérdida gestacional del total de la serie es del 0,9% (0,8% en el grupo de AC y 4,3% en el grupo de BC, p<0,001). Cuando analizamos los resultados perinatales, en las gestaciones únicas observamos una edad gestacional media al parto de 38,8 semanas (rango 23-42, desviación estándar –DE− 1,84) y peso de recién nacido medio de 3.260 g (rango 501-5.000, DE 520). Considerando como grupo control las gestaciones únicas sin TI durante el mismo período de estudio, la tasa de parto pretérmino < 37 semanas es del 5,5%, parto pretérmino < 34 semanas es del 1,2% y la tasa de mortalidad perinatal II es del 0,4%. En nuestra serie de TI, la tasa de parto pretérmino < 37 semanas es del 6,5%, parto pretérmino < 34 semanas es del 1,7% y la tasa de mortalidad perinatal II es del 0,7%, siendo las 3 tasas significativamente superiores a las observadas en el grupo control. Los resultados perinatales se resumen en la tabla 6. Cuando analizamos las variables relacionadas con la prevalencia de prematuridad y mortalidad perinatal II, en las gestaciones únicas sólo el aspecto del LA alcanza significación estadística. Observamos una mayor prevalencia de parto pretérmino (< 37 semanas: 13,3% versus 6,3%, p<0,05; < 34 semanas: 5,9% versus 1,5%, p<0,05) y mortalidad perinatal II (2,2% versus 0,6%, p<0,05) en las AC con LA oscuro en relación a la serie de AC con LA claro.
Resultados perinatales
| Serie TI | Serie AC | Serie BC | |
| N total | 9.340 | 8.928 | 412 |
| N (%) cromosomopatía relevante | 269 | 190 | 79 |
| N (%) T21 | 129 | 92 | 37 |
| Indicaciones médicas (%) | 23,7 | 24,5 | 6,1 |
| BC (%) | 4,4 | - | - |
| Prevalencia cromosomopatía (%) | 4,1 | 3,3 | 22 |
| Prevalencia de cromosomopatía relevante (%) | 2,9 | - | - |
| Prevalencia T21 (%) | 1,4 | - | - |
| VPP de cromosomopatía relevante (%) | 2,9 | 2,1 | 19,6 |
| Cultivo no informativo (%) | 0,12 | 0,10 | 0,49 |
| n (%) Estudios moleculares solicitados | 1484 (16%) | 15% | 25% |
| n (%) QF-PCR sin resultado | 12 (0,8%) | - | - |
| Tasa de complicaciones pos-procedimiento (%) | 0,94 | 0,71 | 6,10 |
| Tasa de pérdidas fetales pos-procedimiento (%) | 0,6 | 0,4 | 4,1 |
| Tasa de pérdidas gestacionales (%) | 0,9 | 0,8 | 4,3 |
| Tasa parto pretérmino < 37 sem. (%) | 6,5 | - | - |
| Tasa parto pretérmino < 34 sem. (%) | 1,7 | - | - |
| Tasa mortalidad perinatal II (%) | 0,7 | - | - |
| EG al parto: media (DE) | 38,8 (1,84) | 38,8 (1,8) | 38,5 (2,5) |
| EM al parto: media (rango, DE) | 35,9 (16-48, 3,7) | 35 (16-48) | 35 (20-47) |
AC: amniocentesis; BC: biopsia corial; DE: desviación estándar; EG: edad gestacional; EM: edad materna; N: n.° de la serie; TI: técnicas invasivas; T21: trisomía 21.
Un total de 8.522 TI proceden de gestaciones únicas (91,2%), 746 en gestaciones gemelares (8%) y 72 en gestaciones triples (0,8%). En gestaciones múltiples se ha realizado AC en todos los casos salvo 2 gestaciones gemelares. En nuestra serie de AC, la tasa de pérdida pos-procedimiento es del 0,3% en gestaciones únicas y 1,6% en gestaciones gemelares (p<0,001).
Análisis históricoObservamos una tendencia significativa al descenso en el n.° de TI a lo largo de esta década (contribución del 11,5% del año 1999 frente al 8,5% en el año 2008, p<0,05), con un incremento progresivo y significativo de la proporción de BC (2,9% en 1999 frente a un 8,3% en el 2008, p<0,05). Si comparamos la indicación de la TI en ambos períodos, observamos un cambio significativo en la distribución de las indicaciones de referencia. En la serie de AC, en el segundo período destacamos un incremento de las indicaciones no médicas (32% versus 18%) y por cribado combinado (53% versus 47%) y un descenso de las indicaciones ecográficas (42% versus 58%) y por EM avanzada (34% versus 66%). En la serie de BC, en el segundo período destacamos un incremento de las indicaciones ecográficas (53% versus 47%) y por cribado (98% versus 2,3%).
Análisis según grado de experiencia y perfil del solicitanteLa mayoría de TI han sido solicitadas por obstetras senior (69%). En relación a la experiencia del obstetra solicitante, los clínicos junior solicitan una mayor proporción de BC (5,2% versus 3,2%, p<0,05) y una mayor proporción de TI sin indicación médica (28% versus 19%, p<0,05). En relación al perfil del obstetra solicitante, en los perfiles no obstétricos observamos una significativa mayor solicitud de TI sin indicación médica (24% en perfil ginecológico o mixto frente al 20% en perfil obstétrico puro, p<0,05) y una tendencia a mayor solicitud de BC (4,4% en perfil ginecológico, 3,9% en perfil mixto y 3,6% en perfil obstétrico).
Análisis individualizado de la serie de técnicas invasivas de indicación no médicaUn total de 2.206 TI (24% de la serie) se han realizado sin indicación médica (ansiedad materna), 2.181 (25%) AC y 25 (6%) BC. Observamos una mayor solicitud de procedimientos sin indicación médica en el segundo período cronológico (31% en el segundo período frente al 18% en el primero), fundamentalmente del tipo AC, y por parte de clínicos junior. En este grupo se han detectado 10 cromosomopatías relevantes (0,45%) (figuras 3), que corresponden a 1 T21, 1 translocación equilibrada sin filiar, 1 aneuploidía autosómica en mosaico, 2 aneuploidías gonosómicas en mosaico, 1 marcador de novo, 2 otras anomalías sexuales y 2 cromosomopatías autosómicas adicionales. Asimismo, se han producido 11 complicaciones pos-procedimiento (1 metrorragia, 6 amniorrexis, 2 corioamnionitis y 2 abortos), todas ellas en fetos sin anomalías cromosómicas, con una tasa de complicaciones pos-procedimiento del 0,49% (11/2206) y una tasa de pérdida fetal pos-procedimiento del 0,23% (5/2.206).
DiscusiónEsta serie describe nuestra experiencia en la realización de TI en DP en nuestra unidad de Medicina Fetal a lo largo de 10 años, agrupando un total de 9.340 procedimientos, mayoritariamente AC. Según nuestro conocimiento, corresponde a la mayor serie nacional de TI de DP publicada en la literatura de impacto.
En relación a las indicaciones de las TI, la primera indicación de referencia es la EM avanzada, que se justifica por los cambios sucedidos en las recomendaciones locales sanitarias en relación al programa de cribado prenatal de T21. En el primer período de la serie se recomendaba TI sistemática por encima de los 35 años, posteriormente se trasladó el umbral de corte a los 37 años, y desde enero del 2009 las autoridades sanitarias regionales recomiendan el cribado generalizado a toda la población. Destacamos asimismo un elevado porcentaje de pacientes que solicitan realizar una TI de DP sin indicación médica, que puede explicarse sociológicamente por las características privadas del centro. La tercera indicación en frecuencia es el riesgo elevado de T21 en el cribado prenatal, aunque actualmente es la primera indicación en frecuencia, dada la implementación sistemática del cribado combinado temprano. Observamos una clara tendencia a la reducción del n.° de TI realizadas anualmente, también observada en la mayoría de estudios poblacionales actuales, justificada por la implementación sistemática y generalizada del cribado temprano combinado de T21 a toda la población1,2. Asimismo, en nuestra serie observamos una discreta pero significativa tendencia al incremento proporcional de BC frente a las AC, que obedece a la lógica tendencia a adelantar también las técnicas diagnósticas al primer trimestre, en concordancia con las series publicadas2.
En relación a los resultados obtenidos, destacamos la elevada tasa de éxito del estudio citogenético y de la técnica de QF-PCR, así como la concordancia del 100% entre los resultados citogenéticos y moleculares patológicos. Estos resultados son similares a los publicados en la literatura, con una tasa reportada de 1,1% de BC que requieren una segunda TI para interpretar los resultados3. Sin embargo, las actuales técnicas moleculares aplicadas al DP, especialmente aplicadas junto a las técnicas convencionales, han reducido significativamente esta cifra1. Se han diagnosticado un total de 380 anomalías cromosómicas, 269 de ellas clínicamente relevantes, lo cual conduce a una prevalencia global de cromosomopatías relevantes del 2,9% (2,1% en la serie de AC y 19,6% en la serie de BC). Desglosado según la indicación de la TI, los mayores VPP de cromosomopatía relevante se obtienen ante las indicaciones de malformación ecográfica, TN aumentada y marcadores ecográficos, siendo el VPP menor el obtenido en las TI realizadas por ansiedad materna. La significativa diferencia del VPP de cromosomopatía en ambas series se justifica por la distinta distribución de indicaciones en ambas poblaciones, incluyendo mayoritariamente la indicación de ansiedad (de bajo VPP de cromosomopatía) en la serie de AC, y dominando las indicaciones ecográficas (de máximo VPP) en la serie de BC.
Los resultados obtenidos en la serie de T21 muestran el elevado VPP para dicha anomalía ante las indicaciones ecográficas (8,3% para TN elevada, 6% para cribado de T21, 3,1% para marcador ecográfico, 2,8% para malformación fetal y < 1% para el resto de indicaciones). Por otro lado, los resultados obtenidos en la serie de TI solicitadas por ansiedad materna muestran una prevalencia 0,45% de cromosomopatía relevante y 0,04% para T21. Además, en este grupo se han registrado un 0,5% de complicaciones atribuibles a la TI. Desde un punto de vista poblacional, estos datos no justifican la actual tendencia a realizar TI sin indicación médica.
De cara al asesoramiento prenatal de las pacientes frente a los riesgos de las TI, es importante ofrecer las cifras publicadas y uniformemente aceptadas, pero también aportar la experiencia del propio centro. Considerando un período de 4 semanas posterior a la TI, la tasa de complicaciones registradas en nuestra serie se sitúa en el 0,95% (0,72% en AC y 6,07% en BC). La tasa de pérdida fetal pos-procedimiento y la tasa de pérdida gestacional se sitúan en 0,4% y 0,8% en nuestra serie de AC y 4,1% y 4,3% en la serie de BC, respectivamente. Según el estudio randomizado más relevante publicado por Tabor, la tasa de pérdida fetal atribuible a la AC es de 1% (intervalo de confianza –IC− 0,3-1,5%)4. En este sentido, nuestra tasa de pérdida fetal post-AC es similar a la descrita en la literatura, aunque no disponemos de un grupo control aleatorizado, un sesgo importante también reflejado en otras publicaciones5. En relación a la pérdida fetal post-BC, no disponemos de estudios publicados aleatorizados que incluyan una serie control, pero la revisión Cochrane concluye que la tasa es similar a la AC en el caso de la BC transabdominal y discretamente superior en la BC transcervical6. Al igual que en otras series publicadas 7–9, las diferencias registradas entre ambas técnicas se deben a la diferente edad gestacional en que se realiza la misma y al diferente VPP de resultado perinatal adverso de ambos grupos (mayoritariamente debido a la diferente distribución de las indicaciones de referencia en cada grupo). Por otro lado, la baja tasa de complicaciones inmediatas a las TI y la dificultad que supone el seguimiento de los datos perinatales de toda la población sugieren la necesidad de implementar nuevos indicadores de control y seguimiento de las TI de DP, individuales y operador dependientes, más sencillos de recoger y de mayor fiabilidad en su registro, como la tasa de inserciones múltiples, tasa de fracaso en la obtención de la muestra o la tasa de amniorrexis pos-procedimiento, variables recogidas en nuestro estudio10,11. En este sentido, uno de los métodos estadísticos actuales más utilizados es el cumulative sum control chart (CUSUM), una monitorización secuencial de un determinado indicador a través del tiempo, que recientemente ha recibido una gran atención por su formulación sencilla, su aplicación prospectiva y su intuitiva representación gráfica10.
En la serie de gestaciones múltiples, aunque no disponemos de estudios aleatorizados, la tasa de pérdida fetal se describe superior a la de las gestaciones únicas, asociada a la corionicidad, y con resultados similares tras ambas técnicas12,13. En las gestaciones gemelares nuestro centro muestra una mayor experiencia en la realización de AC, aunque, dado el menor riesgo que comporta un posible feticidio selectivo antes de la semana 15, en la literatura se acepta la preferencia de realizar BC en las gestaciones múltiples14,15. En nuestra serie, destacamos una tasa de pérdida fetal pos-procedimiento en gestación gemelar 5 veces superior al obtenido en la gestación única.
Cuando analizamos los aspectos relacionados con la tasa de complicaciones y pérdidas fetales pos-procedimiento, únicamente el número de fetos (ya comentado), el aspecto del LA, la indicación de la TI y la experiencia del operador son factores significativos. En relación al aspecto de LA, observamos una significativa mayor tasa de complicaciones y pérdidas fetales en casos de LA macroscópicamente oscuro, curiosamente también asociado a una mayor prevalencia de parto pretérmino y mortalidad perinatal II. En relación a la indicación de la AC, observamos una lógica y significativa mayor tasa de complicaciones y pérdidas fetales en la serie de indicaciones médicas. En relación a la experiencia del operador, en la serie de BC se observa una tendencia a una mayor tasa de complicaciones y pérdidas fetales pos-procedimiento en operadores junior y/o en la primera serie de BC realizadas. En la serie de AC no se observa una relación inversa entre la experiencia y la tasa de complicaciones posteriores a la TI, observación también descrita por otros autores16, que en nuestra serie puede obedecer al sesgo clínico de la derivación de los casos más complejos a los operadores de mayor experiencia. No hemos observado diferencias según el n.° de introducciones de AC (1 o 2), de forma similar a la experiencia de otras series publicadas4, aunque debemos tener presente que el incremento de riesgo se asocia a > 2 inserciones, situación que no se contempla en nuestra serie (no realizamos más de 2 introducciones en el saco gestacional durante el mismo acto). Tampoco hemos observado diferencias entre el acceso extra o transplacentario, en acuerdo con otras series publicadas, aunque ninguna de ellas aleatorizada17, ni tampoco en relación al grado de dificultad de la técnica, localización placentaria, volumen de la muestra ni período cronológico.
Según la literatura, la experiencia adquirida reduce la tasa de complicaciones y pérdidas pos-procedimiento, tanto en las AC18 como en las BC19. En el caso de la BC, se trata de una técnica más compleja que la AC, con una curva de aprendizaje larga (alrededor de 100-175 técnicas)20 y variable (dependiendo fundamentalmente de la experiencia previa en AC)19, que puede ser realizada de forma transabdominal o transvaginal, según la preferencia y experiencia del operador, sin haberse demostrado diferencias significativas entre ambas 1. Una vez conseguida la experiencia en TI de DP, es preciso mantener un determinado volumen de TI a fin de mantener la misma, y aunque no existen guías claramente definidas al respecto, se estima alrededor de 3011 o 10021 TI anuales por operador. De hecho, en la literatura se ha descrito una correlación inversa entre el n° de TI y la tasa de pérdidas fetales, observada también en nuestra casuística, incrementando de forma significativa en los centros con menos de 150 TI anuales, número incluso insuficiente dependiendo del n.° de operadores y la capacidad docente del mismo7. En nuestro centro, el limitado n.° de BC solicitadas (con una media de 40 BC por operador en el período de 10 años) y el amplio grupo de expertos en TI de DP en la unidad condiciona un limitado n.° de dichos procedimientos realizados por operador. Ello, sumado a la tendencia general a la reducción del n.° de TI indicadas, sugiere la necesidad de replantear nuestra política de realización de TI a un limitado n.° de operadores, a fin de mantener un óptimo entrenamiento técnico en dichos procedimientos.
En relación al período cronológico de la serie, desglosada en 2 períodos de 5 años, observamos una tendencia significativa al descenso en el n.° de TI a lo largo de esta década, con un incremento progresivo y significativo de la proporción de BC. Asimismo, observamos un cambio significativo en la distribución de las indicaciones de referencia, que se explican por los cambios sucedidos en las estrategias de cribado prenatal. En la serie de AC, en el segundo período destacamos un incremento de las indicaciones no médicas y por cribado combinado y un descenso de las indicaciones ecográficas y por EM avanzada. En la serie de BC, en el segundo período destacamos un incremento de las indicaciones ecográficas y por cribado.
A raíz de esta revisión, y en concordancia con la tendencia actual de evaluar los procedimientos médicos de forma individualizada10,11, hemos decidido establecer nuevos indicadores de calidad en la realización de TI de DP, de evaluación periódica, con centralización de las TI, a fin de mantener un mayor y óptimo n.° de procedimientos anuales por operador.
ConclusionesEl seguimiento y monitorización de las TI de DP constituye un primer paso en el proceso de control de calidad, recientemente introducido en la práctica médica en el área del diagnóstico prenatal. En centros o áreas donde participan diferentes operadores, o bien en unidades docentes como la nuestra, es conveniente monitorizar los resultados obtenidos, de forma global e individualizada, a fin de asegurar de forma rigurosa los estándares de calidad máximos ofrecidos a la población. El análisis histórico de nuestra casuística, con una significativa reducción del n.° de TI y un incremento de la proporción de BC frente a las AC, permite definir nuevas pautas de actuación e implementar nuevos indicadores de calidad de nuestra actividad invasiva prenatal.
Conflicto de interesesLos autores no presentan ningún conflicto de interés, y son los únicos responsables del contenido de este trabajo.
Agradecemos la participación de todo el equipo de ecografistas y enfermeras de la Sección de Medicina Fetal del Servicio de Obstetricia de Instituto Universitario Dexeus, así como a todo el equipo de biólogos y técnicos de laboratorio del Centro de Patología Celular, y muy especialmente a Begoña Méndez y Cristina de la Iglesia.
Este trabajo ha sido realizado bajo los Auspicios de la Càtedra d’Investigació en Obstetrícia i Ginecologia de la Universitat Autònoma de Barcelona (Institut Universitari Dexeus).