El síndrome de Berdon es un síndrome muy poco frecuente de carácter congénito, caracterizado por megavejiga, microcolon e hipoperistalsis intestinal, cuyo pronóstico es infausto en la mayoría de las ocasiones y cuyo manejo supone un reto que requiere un abordaje multidisciplinar. Revisamos una serie de casos diagnosticados en nuestro centro entre 1997 y 2010, comentando el diagnóstico, manejo y evolución de estos pacientes.
Berdon syndrome is a rare congenital syndrome characterized by megacystis, microcolon and intestinal hypoperistalsis. It has an ominous prognosis in most cases, and its management requires a multidisciplinary approach. We review a series of cases diagnosed in our center between 1997 and 2010, and discuss the diagnosis, management and outcomes of these patients.
El síndrome de Berdon (asociación de megavejiga, microcolon e hipoperistalsis intestinal) fue descrito por Berdon en 19761. Se trata de un síndrome muy poco frecuente, con sospecha de patrón hereditario autosómico recesivo2. Su locus génico es 15q24. La supervivencia es, en la mayoría de los casos, inferior a un año2, siendo la insuficiencia renal, la sepsis y las complicaciones secundarias a nutrición parenteral las principales causas de fallecimiento3. Es más frecuente en el sexo femenino4, aunque los varones presentan una clínica más severa2.
Su etiopatogenia es desconocida, aunque se atribuye a una miopatía visceral de la musculatura lisa, con déficit de proteínas del citoesqueleto y aumento del colágeno, aunque se cree que hay otros factores implicados. Todo ello da lugar a sus principales manifestaciones: dilatación vesical no mecánica que dificulta la micción espontánea, microcolon y ausencia de peristaltismo intestinal3,5.
En este trabajo presentamos una revisión de nuestros casos de síndrome de Berdon valorando el diagnóstico intrauterino, control obstétrico, manejo perinatal y evolución posnatal.
Caso 1Paciente de 23 años, primigesta de 25 semanas, remitida a nuestro servicio desde otro hospital por observarse en ecografía de rutina un feto con megavejiga y discreta ectasia piélica. Resto de la anatomía de apariencia normal. Líquido amniótico normal. Controles ecográficos previos normales. Cariotipo normal.
En semana 26 se observa una megavejiga de 62 × 43 × 43mm con hidronefrosis renal bilateral, no observándose vaciamiento vesical en exploraciones consecutivas. Se indica repetir las exploraciones cada 2 semanas para control de bienestar fetal.
En semana 34 se aprecia una megavejiga de 110 × 55 × 78mm, con ureterohidronefrosis bilateral, observándose en rinón derecho ectasia piélica de 14mm y en riñón izquierdo una ectasia piélica de 10mm, con líquido amniótico normal.
En la semana 36 la paciente inicia periodo activo de parto y nace por vía vaginal un recién nacido mujer de 2.900 g, Apgar 8/10, que presenta un abdomen blando y depresible con globo vesical y con salida de gran cantidad de bilis por sonda nasogástrica.
En la ecografía posnatal se observa megavejiga que llega a epigastrio e hidronefrosis bilateral. Presenta también ausencia de peristaltismo intestinal y no expulsión de meconio. Se realizan 2 laparotomías, descartándose obstrucción mecánica. Precisa nutrición parenteral y sondaje vesical periódico cada 6 h.
A los 3 meses del nacimiento presenta un cuadro de shock séptico, secundario a gastroyeyunostomía, ileostomía y sondaje yeyunal, con coagulación intravascular diseminada, fallo multiorgánico y exitus.
Caso 2Paciente de 28 años con diagnóstico ecográfico de megavejiga a las 12 semanas de gestación. Como antecedentes, presenta una hija fallecida de síndrome de Berdon, una interrupción voluntaria del embarazo por diagnóstico en semana 12 de megavejiga fetal y un hijo varón sano. No consanguinidad de los progenitores.
En ecografía de semana 18 se observa una vejiga de 30 × 18 mm, con ectasia piélica derecha de 4 mm. Líquido amniótico normal. Cariotipo normal.
Tras informar a los progenitores de la posibilidad de supervivencia con trasplante intestinal, deciden continuar adelante con la gestación.
En semana 35 nace un recién nacido mujer de 2.780 g, con buen estado general, Apgar 9/10, signos de desnutrición y ligera deshidratación. Presenta leves signos dismórficos, con pabellones de implantación baja displásicos y acabalgamiento de suturas.
En la ecografía se observa megavejiga con hidronefrosis grado iv bilateral. En el enema opaco se observa microcolon con calibre que no llega a 1cm, con malrotación intestinal.
Desde el primer día de vida se inicia sondaje vesical intermitente y nutrición parenteral total, con procinéticos y enemas con suero fisiológico. A pesar de ello, la paciente permanece con secreción biliosa constante, sin ruidos hidroaéreos y vómitos persistentes. Se realiza ileostomía de descarga. Presenta varios episodios de disfunción renal transitoria y un cuadro de colestasis crónica. Dado el pronóstico de su enfermedad, se decide suspender las medidas extraordinarias de soporte vital, falleciendo a los 11 meses de vida por shock séptico y fallo multiorgánico.
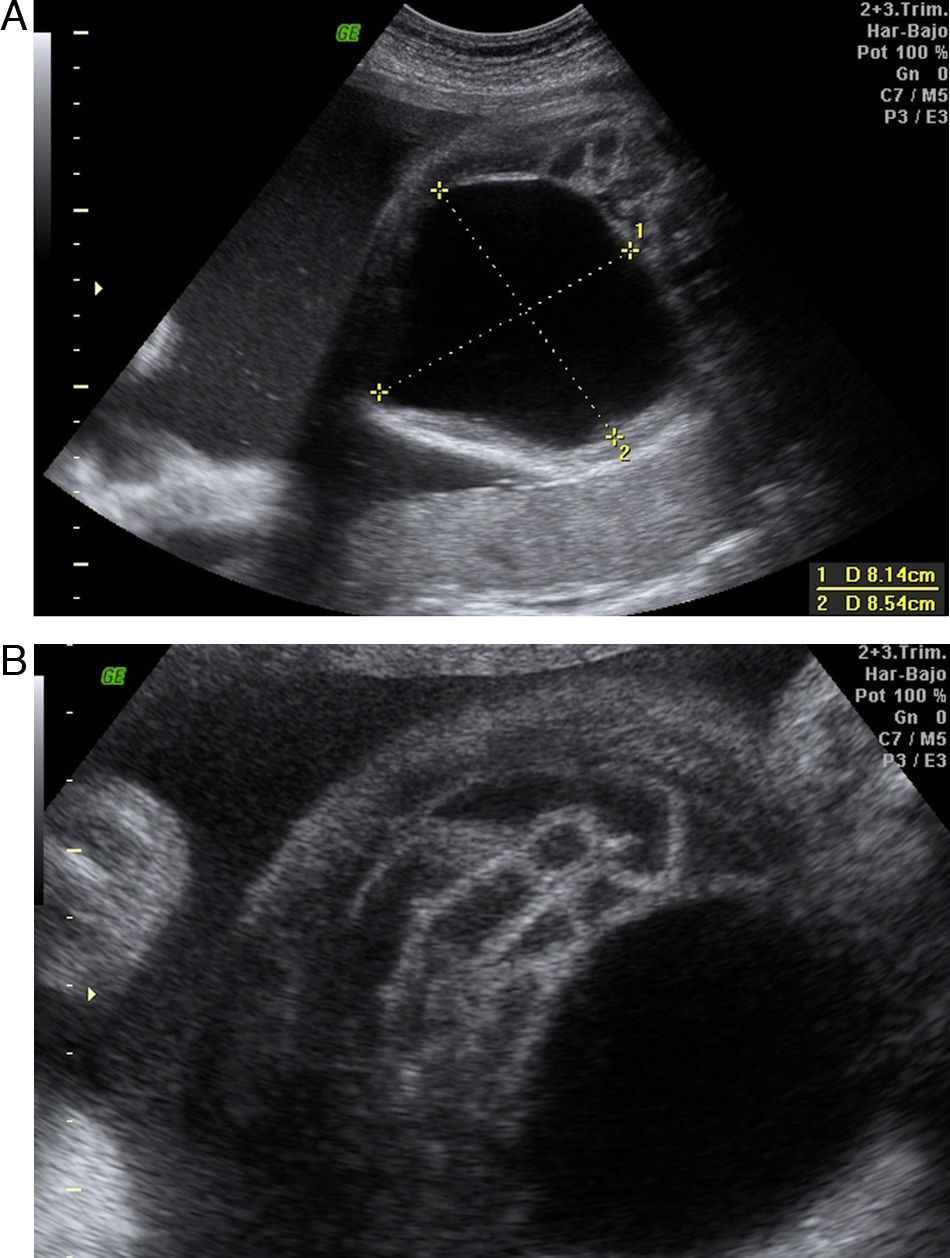
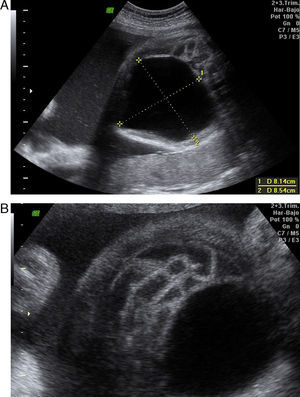
Caso 3Primigesta de 20 años en que se detecta en la semana 12 megavejiga fetal. En la semana 26 de gestación presenta megavejiga de 49 × 49mm, con ectasia piélica de riñón izquierdo de 12mm y derecho de 8mm y genitales ambiguos. Se decide control ecográfico cada 2 semanas, observándose un líquido amniótico normal hasta etapas avanzadas de la gestación, en que aparece polihidramnios, con aumento progresivo de la megavejiga (fig. 1). Resto de la anatomía es de apariencia normal. Cariotipo fetal normal.
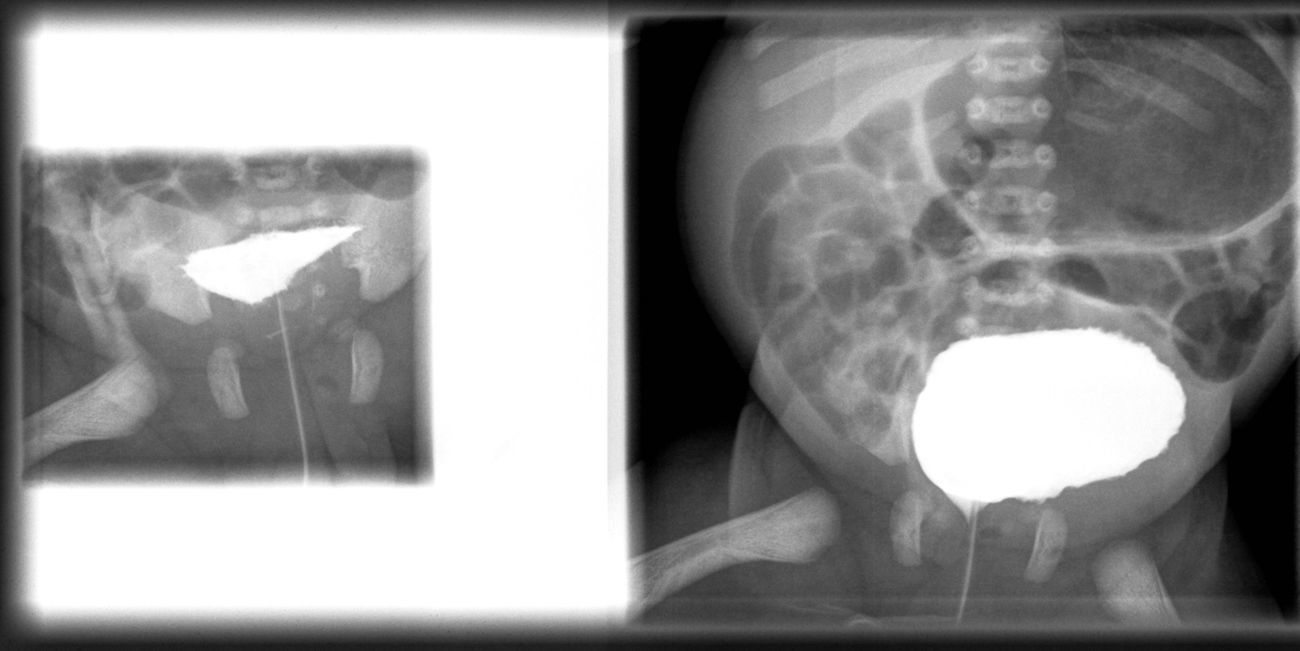
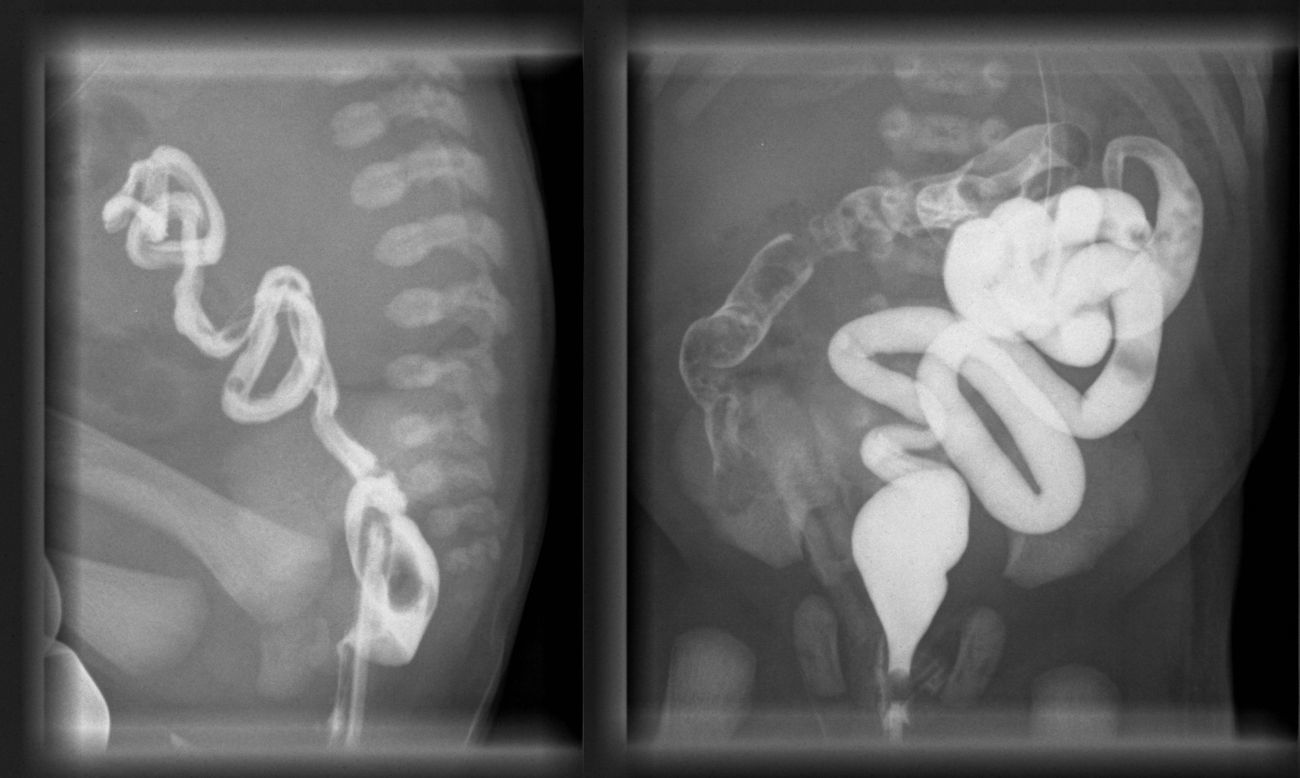
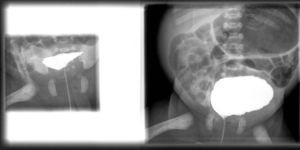
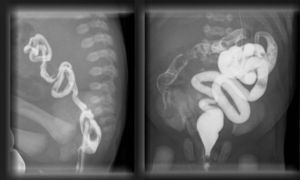
Nace en semana 34 tras rotura prematura de membranas un recién nacido mujer, Apgar 8/9, que realiza micción abundante durante su estancia en el reanimador. A la exploración, rasgos faciales toscos, abdomen blando y depresible, peristaltismo presente e hipertrofia de clítoris. En la ecografía posnatal se confirma una vejiga dilatada con hidronefrosis grado ii-iii izquierda y ectasia piélica en riñón derecho. Se realiza cistografía a los 2 días del nacimiento (fig. 2), en que se observa megavejiga hipotónica con pared irregular, festoneada y morfológicamente alterada. Realiza micciones espontáneas. Se intenta aporte alimenticio oral, presentando restos biliosos abundantes y distensión abdominal, aunque realiza alguna deposición. En la radiografía de abdomen se observa gran dilatación de asas y, en el enema opaco (fig. 3), se observa microcolon y malrotación intestinal, con nula progresión del contraste. Se realiza por ello laparotomía exploradora a los 11 días del nacimiento, observándose malrotación intestinal, gran estómago sin obstrucciones mecánicas, ausencia de movimientos peristálticos y megavejiga, decidiéndose una actitud paliativa. Fallece a los 21 días de vida.
Paciente de 34 años remitida desde otro hospital a nuestro servicio cuando cursa la semana 25 de su tercera gestación, en cuya ecografía se observa una megavejiga de 43 × 32 × 29mm que queda parcialmente replecionada tras la micción. Controles ecográficos previos normales. Cariotipo normal.
En semana 34 se observa hidramnios severo, megavejiga de 83 × 98mm e hidronefrosis izquierda.
Nace mediante cesárea en semana 35 por bradicardia fetal un recién nacido mujer de 3.050 g, Apgar 6/10, con abdomen distendido a tensión. En la ecografía posnatal se observa megavejiga de diafragma a pubis, con ureterohidronefrosis grado iii izquierda y ectasia piélica derecha. La radiografía de abdomen muestra distensión de asas intestinales. En el enema opaco se observa un colon replecionado disminuido en calibre, eliminándose contraste, por lo que se sospecha de un síndrome de Berdon de afectación intermedia. La paciente durante su infancia presenta infecciones urinarias de repetición y diversos episodios de suboclusión intestinal que requieren intervención quirúrgica. En la actualidad (12 años de edad) sigue controles periódicos, con cateterismos intermitentes y episodios ocasionales de suboclusión intestinal.
DiscusiónEl síndrome de Berdon se caracteriza por una distensión abdominal masiva secundaria a una dilatación vesical de origen no obstructivo, microcolon y ausencia de peristaltismo intestinal. En la ultima revisión sistemática encontrada en la literatura se describen desde 1975 a 2011 un total de 227 casos publicados6.
La aparición ecográfica prenatal de una masa hipoecogénica en la pelvis fetal obliga a realizar el diagnóstico diferencial entre megavejiga, quiste peritoneal y quiste anexial5. La vejiga urinaria se visualiza en condiciones normales como una estructura redondeada sonoluscente y homogénea situada alrededor de la línea media de la pelvis fetal, que cambia de tamaño, rodeada lateralmente por las arterias umbilicales, siendo una de las estructuras más fácilmente identificables en el abdomen fetal. Se trata de una estructura visible a partir de la semana 10, momento en que comienza la producción de orina por parte del feto. Si no es posible visualizarla, hemos de repetir la ecografía pasados unos minutos7,8.
Entre la semana 10 y la 14 de gestación, el diámetro mayor vesical es como máximo 6mm, considerándose megavejiga cuando su diámetro mayor es superior a 7 mm en un corte sagital del feto, o su tamaño es superior al 10% de la longitud craneo-caudal8,9. La severidad de la megavejiga se puede clasificar en 3 categorías, directamente con el pronóstico perinatal: leve (diámetro entre 8 y 11mm), moderada (12-15mm) y severa (>15mm), habiendo en el último caso un riesgo del 10% de cromosomopatía cuando la megavejiga aparece en el primer trimestre10. La frecuencia de este hallazgo es de 1/1.500 gestaciones, siendo hasta 9 veces más frecuente en el varón11,12.
Un estudio morfológico detallado y un estrecho seguimiento ecográfico son esenciales para detectar signos que nos orientarán hacia la etiología y el pronóstico de la enfermedad, siendo recomendable la realización de un cariotipo fetal9. En nuestros casos, la actitud a seguir fue manejo expectante, con controles ecográficos seriados y control de bienestar fetal de manera periódica cada 2 semanas.
Las valvas uretrales posteriores son causa de hasta un tercio de las megavejigas diagnosticadas en edad gestacional temprana, siendo la causa más frecuente de megavejiga en el varón en el segundo trimestre de la gestación, mientras que en la mujer las causas de megavejiga temprana son más complejas, estando en ocasiones asociadas a síndromes como el de regresión caudal con atresia uretral, microcolon y otras alteraciones del aparato genital13,14.
En el síndrome de Berdon, la ecografía generalmente muestra una megavejiga y ureterohidronefrosis bilateral, con cantidad normal de líquido amniótico (o polihidramnios en el tercer trimestre, debido al hipoperistaltismo) y riñones normales. En ocasiones, es posible visualizar un estómago distendido15. En la vesicocentesis, el sodio urinario fetal y las concentraciones de cloruro están dentro de los límites de la normalidad, lo que sugiere una función renal normal. El intestino fetal dilatado es difícil de detectar debido al desplazamiento de las estructuras causado por la megavejiga16.
Por tanto, ante la aparición de un caso de megavejiga en la ecografía prenatal, además de las afecciones mencionadas, se debe realizar el diagnóstico diferencial con el síndrome de Berdon, el cual sospecharemos fundamentalmente ante un feto de sexo femenino con megavejiga, hidronefrosis, líquido amniótico normal y cariotipo normal1,17. Sin embargo, la especificidad de estos hallazgos es baja18.
En todos nuestros casos y en concordancia con estudios previos, el hallazgo inicial fue una megavejiga en la ecografía prenatal, asociada a algunos de los otros 2 signos que orientarían hacia el diagnóstico19.
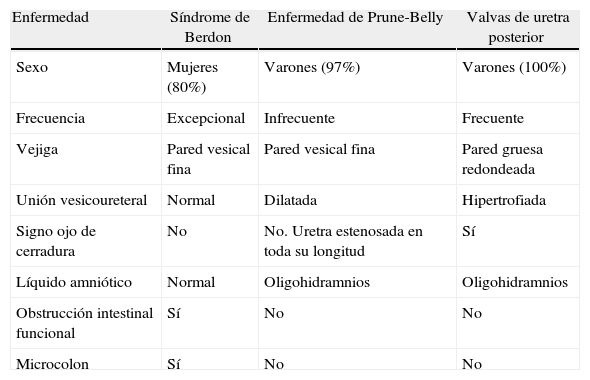
En una revisión reciente de la literatura, se establece una relación de casos entre mujeres y hombres de 2,4:16. Ahora bien, se ha de tener en cuenta que el síndrome de Prune-Belly, que tiene lugar fundamentalmente en varones, muestra un fenotipo similar al síndrome de Berdon, al cursar con megavejiga, secundaria a la presencia de una uretra obstruida. Por ello, cabe la posibilidad de que el síndrome de Berdon esté infradiagnosticado en varones, al ser etiquetados erróneamente como síndrome de Prune-Belly20,21. En la tabla 1 se muestran aspectos diferenciales entre varias enfermedades que cursan con megavejiga22,23.
Hallazgos diferenciales entre diferentes entidades que cursan con megavejiga
| Enfermedad | Síndrome de Berdon | Enfermedad de Prune-Belly | Valvas de uretra posterior |
| Sexo | Mujeres (80%) | Varones (97%) | Varones (100%) |
| Frecuencia | Excepcional | Infrecuente | Frecuente |
| Vejiga | Pared vesical fina | Pared vesical fina | Pared gruesa redondeada |
| Unión vesicoureteral | Normal | Dilatada | Hipertrofiada |
| Signo ojo de cerradura | No | No. Uretra estenosada en toda su longitud | Sí |
| Líquido amniótico | Normal | Oligohidramnios | Oligohidramnios |
| Obstrucción intestinal funcional | Sí | No | No |
| Microcolon | Sí | No | No |
Un hallazgo frecuente en estos pacientes es la malrotación intestinal. Dos de nuestros casos la presentaron. La incidencia global de malrotación intestinal y disfunción vesical en pacientes con displasia neuronal intestinal difusa es muy variable, siendo la incidencia entre el 1 y el 45%24,25.
El pronóstico en esta enfermedad es ominoso, por lo que es de vital importancia que se informe a los padres de la enfermedad, su pronóstico y opciones terapéuticas para que puedan tomar una decisión fundamentada.
Es una enfermedad que aún no está adecuadamente caracterizada desde el punto de vista genético. Se ha postulado que el defecto podría residir en uno de los 2 genes candidatos que codifican para receptores nicotínicos de acetilcolina, el gen CHRNA3 (OMIM 118503) y el gen CHRNB4 (OMIM 118509). Ambos genes mapean en el cromosoma 15. Por tanto, en principio, no es una enfermedad subsidiaria de diagnóstico genético prenatal ni preimplantacional. Probablemente, en un futuro cercano, con las nuevas herramientas de la genética, como la secuenciación del exoma, puedan identificarse las mutaciones que dan origen a este síndrome26.
La tasa de supervivencia descrita por la última revisión sistemática encontrada en la literatura actual es aproximadamente del 19,7%6. Anteriores estudios hablan de tasas de supervivencia del 12,6%. Este aumento de la supervivencia en los últimos años se debe al empleo de nutrición parenteral y trasplante multiorgánico, pudiendo contribuir también a un aumento de la supervivencia el empleo de productos de nutrición parenteral mejorados6. Los pacientes fallecen generalmente en el primer año de vida, debido a sepsis por la vía central permanente para la nutrición parenteral3. Según algunos estudios, los pacientes vivos de mayor edad tienen entre 19 y 24 años, no habiendo descritos casos de supervivencia a largo plazo6. De nuestros casos, 3 fallecieron en los primeros meses de vida, todos ellos debido a las complicaciones de las medidas terapéuticas necesarias para su manejo.
Con respecto al manejo, hasta la fecha no se conoce ningún tratamiento específico para el síndrome de Berdon, siendo el tratamiento de los niños afectados con este síndrome un reto para cirujanos, padres y personal sanitario19. El tratamiento es complicado, requiriendo un abordaje multidisciplinar, ya que dadas las características que conforman el síndrome, los pacientes presentan habitualmente desnutrición grave, siendo necesaria la nutrición parenteral total o parcial, el drenaje vesical continuo o intermitente y cirugías paliativas como colostomías y gastrostomías, siendo en ocasiones el trasplante una opción valorable para una mayor supervivencia, fundamentalmente en aquellos pacientes con fallo hepático derivado de la nutrición parenteral total. Sin embargo, varios autores coinciden en que la decisión para llevar a cabo las intervenciones quirúrgicas debe tomarse con cautela, individualizando cada caso y, en la mayoría de los pacientes, limitada a intervenciones paliativas como la enterostomía y vesicostomía6,27.
Es, además, deseable la introducción, en la medida de lo posible, de alimentación enteral (aunque sea a modo parcial), con el fin de evitar las complicaciones derivadas de la nutrición parenteral, siendo en ocasiones necesaria la nutrición parenteral domiciliaria.
También tienen especial importancia las medidas mecánicas, como posiciones y ejercicios que faciliten la motilidad intestinal, fármacos como cisaprida vía oral u octeótrido subcutáneo, una dieta pobre en fibra y grasas, prefiriendo alimentos sólidos a líquidos y prevención del sobrecrecimiento bacteriano con los antibióticos adecuados (neomicina, metronidazol...). Respecto a los episodios agudos, el empleo de sonda nasogástrica, antibióticos, fármacos que estimulen el peristaltismo y la sueroterapia son pilares fundamentales del tratamiento en esta enfermedad3,19.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.