Introducción
La alta prevalencia de enfermedad renal crónica (ERC), estimada en Estados Unidos entre el 11 y el 12,7 % según el registro americano de 2002 (Guías K/DOQI) 1, podría extrapolarse a la población española actual (censo del INE de 2005) y corresponderse con unos 4.425.000 de adultos con ERC en estadios 1-5 y a 1.770.000 con ERC en estadios 3-5. Si extrapolamos estos datos a la provincia de Guipúzcoa, la prevalencia de ERC es de alrededor de 82.000 adultos (también según el censo de 2005). Para Alcázar y De Francisco 2, un servicio de nefrología que en la actualidad atiende de 300-500 pacientes/100.000 habitantes/año, en 10 años pasaría a atender a aproximadamente 3.850 pacientes/100.000 habitantes/año (ERC en estadios 3-5), debido al envejecimiento poblacional y la alta prevalencia de ERC. Esto se traduce en la necesidad urgente de la creación de consultas extrahospitalarias de nefrología con el fin de realizar una mejor atención integral al enfermo renal, lo cual requiere una colaboración estrecha entre la medicina de atención primaria (MAP) y el servicio de nefrología hospitalario, con una continuidad a diferentes niveles asistenciales 3. Este criterio cobra más fuerza si observamos el informe de la Pew Foundation, que prevé el cierre de la mitad de los hospitales, con una reducción del 60 % de las camas, en los próximos 10 años 4.
Siguiendo las directrices de la Sociedad Española de Nefrología (SEN) 5 y dado el progresivo incremento de la prevalencia de la ERC, nos hemos visto obligados a consensuar con los grupos de MAP de la zona de San Sebastián y alrededores (conocido como Donostialdea) un protocolo de actuación con el fin de agilizar la atención al paciente renal ante la falta de consulta de nefrología extrahospitalaria en nuestra comunidad. La provincia de Guipúzcoa, con una extensión de 1.997 km 2, es la más pequeña de la Península y cuenta con una infraestructura viaria que hace que la comunicación entre hospitales y centros de salud sea muy fluida, evitando necesidades más complicadas de comunicación (como la telemedicina, como podría ocurrir en provincias de gran extensión). Éste sería el primer peldaño, físico, de la fluidez en la comunicación, pero resulta obvio que debe quedar minimizado ante el avance informático, como lo plantea el servicio de nefrología de la Fundación Hospital Alcorcón 6.
A la vista del futuro próximo y ante un organigrama de prestación de servicios medicoasistenciales, la organización de la nefrología hospitalaria mejoraría la rapidez y la calidad de atención al enfermo renal, sirviendo además como medida eficaz para detectar problemas precozmente. Las necesidades evidentes son la ampliación del espacio físico y la revisión del personal facultativo, tanto en número de nefrólogos como en su formación 7.
Bajo esta demanda clinicoasistencial realizamos, como paso previo, un documento de consenso con los MAP del área de Donostialdea que resumimos en los criterios de derivación de MAP a la consulta de nefrología extrahospitalaria de Donostia, que a continuación se presentan, adoptando como base la guía clínica de la insuficiencia renal en atención primaria 8.
Necesidades estructurales
Consultas extrahospitalarias
El planteamiento de la consulta ambulatoria de nefrología podría realizarse una vez por semana físicamente en el ambulatorio, complementándose con sesiones clínicas con los MAP.
Consultas hospitalarias (área de Donostialdea)
Debido a la alta presión asistencial de la consulta de nefrología extrahospitalaria, y ante una eventual imposibilidad de crear una consulta en atención primaria, se podría plantear la consulta del paciente de ambulatorio en el hospital, fuera del horario habitual y a poder ser compartido con otros servicios (p. ej., endocrinología, sobre todo si se tratase de una consulta monográfica de diabetes).
Fluidez en la comunicación
La solicitud para la valoración del enfermo renal por nefrología se basa en el envío de la hoja de interconsulta a la secretaría de nefrología y la posterior citación si se cree conveniente. Esto se vería potenciado si tuviésemos un teléfono, correo electrónico o fax directos. La fluidez mejoraría con la aplicación total de la informatización, que incluyera apartados de evolución médica de consultas, en web on line, que permitiría el acceso de los MAP a los informes evolutivos hospitalarios y viceversa.
Necesidades específicas, en función de las diferentes patologías
Cálculo de aclaramiento de creatinina. Enfermedad/insuficiencia renal
De acuerdo con lo consensuado con los MAP, se admite la fórmula de Cockroft y Gault para estimar la tasa de filtración glomerular (GFR). De acuerdo con las guías actuales de nefrología, la ERC puede clasificarse en 5 estadios:
Estadio 1 y 2: GFR > 60 ml/min, con alteraciones urinarias (microalbuminuria u otras).
Estadio 3: insuficiencia renal (GFR entre 30 y 60 ml/min).
Estadio 4: GFR entre 15 y 30 ml/min.
Estadio 5: GFR < 15 ml/min.
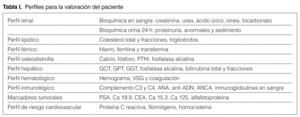
Para la valoración del paciente al que se le ha detectado una elevación de las concentraciones de creatinina plasmática o descenso del aclaramiento de creatinina (Ccr), hay que evaluar la cronicidad del proceso. Para ello es necesario el perfil renal, hepático, férrico, hematología, osteodistrofia, proteinograma, radiografía de tórax posteroanterior y lateral, y ecografía abdominal (tabla I).
1.Insuficiencia renal crónica (IRC) estable con Ccr > 60 ml/min ± alteraciones urinarias (estadios 1 y 2):
Edad superior a 70 años: control en MAP cada 6-8 meses.
Edad inferior a 70 años: consulta en nefrología para valoración y posterior seguimiento en MAP cada 6 meses.
2.Ccr 59-30 ml/min (estadio 3):
Edad superior a 70 años: derivar a nefrología, salvo pluripatología y/o expectativas de vida muy restringidas.
Edad inferior a 70 años: revisiones en nefrología cada 6 a 8 meses.
3.Ccr 29-10 ml/min (estadio 4):
Revisión en nefrología cada 3 a 6 meses, exceptuando pluripatología y/o expectativas de vida muy restringidas.
4.Progresión de la IRC ya conocida:
Derivación a nefrología manteniendo los criterios anteriores de edad y las expectativas de vida. En los casos de insuficiencia renal aguda (IRA) se recomienda remitir al servicio de urgencias, para valoración por nefrología hospitalaria de guardia.
Factores potencialmente reversibles que influyen en la progresión de la IRC: hipertensión arterial (HTA) mal controlada, abuso de analgésicos, agentes nefrotóxicos (antiinflamatorios no esteroideos [AINE], aminoglucósidos, contrastes...), deshidratación, insuficiencia cardíaca congestiva, infecciones urinarias y nefropatía obstructiva.
La elevación de la creatinina y/o urea en la analítica traduce una situación de insuficiencia renal, aunque se pueden dar otras circunstancias. La creatinina se encuentra elevada en la insuficiencia renal de cualquier etiología (paralelamente a la elevación de la urea), la destrucción muscular, la sobredosis de vitamina C, la ingesta excesiva de carnes y la edad avanzada (fisiológicamente). La urea se encuentra elevada desproporcionadamente a la creatinina en situaciones de hipercatabolismo, deshidratación (diuréticos y falta de aporte de líquidos), corticoides a altas dosis, hemorragia digestiva e insuficiencia suprarrenal.
Una vez decidida la derivación, se recomienda añadir a la hoja de interconsulta unas exploraciones analíticas y radiológicas básicas: función renal con orina de 24 h, proteinuria y sedimento, hemograma, marcadores de riesgo vascular (PCR, homocisteína, fibrinógeno), colesterol y fracciones, triglicéridos, hormona paratiroidea, calcio y fósforo, uratos, radiografías de tórax y abdomen, y ecografía abdominal.
Proteinuria
Tras los estudios básicos ante una proteinuria y como complemento de la petición de consulta a nefrología, consideramos necesaria su cuantificación, para subdividir los pacientes en 2 grupos diferenciados:
1.Proteinuria en orina de 24 h < 1 g con función renal normal.
Recomendación: revisiones por MAP (perfil renal, hepático, hematología, cálculo del aclaramiento, protocolo inmunológico, hormonas tiroideas y ecografía renal).
Si estos parámetros son normales, iniciamos un primer ensayo con inhibidores de la enzima de conversión de la angiotensina (IECA) o antagonistas de los receptores de la angiotensina II (ARA-II), valorando periódicamente (trimestralmente) la evolución de la proteinuria, pudiendo pasar al apartado 2.
2.Proteinuria en orina de 24 h < 1 g con alteración de la función renal o proteinuria en 24 h > 1 g.
Recomendación: derivación a consulta externa de nefrología, incluyendo la realización de perfil renal y hepático, hematología, cálculo del aclaramiento, protocolo inmunológico, hormonas tiroideas, Bence Jones en orina, proteinograma, serologías (HIV, VHB y VHC), radiografía de tórax posteroanterior y lateral, ecografía renal, así como otros, si se cree conveniente (crioglobulinas, anticuerpos anti-MBG, cadenas ligeras, inmunoelectroforesis en orina).
Hematuria
Es indispensable diferenciar el origen glomerular o en vías urinarias mediante la anamnesis y la morfología de los eritrocitos en el sedimento. La hematuria con coágulos y hematíes de morfología normal sugiere un origen urológico. Sin embargo, la ausencia de coágulos y la presencia de dismorfia superior al 85 % en el sedimento sugieren origen glomerular de la misma.
Con menos de 100 hematíes por campo, recomendamos seguir el protocolo descrito para la proteinuria en el anterior apartado 2.
Cuando se detectan más de 100 hematíes por campo, recomendamos la derivación a consulta de nefrología incluyendo la previa realización de perfil renal, hepático, hematológico, cálculo del aclaramiento, inmunológico, ecografía renal y radiografía de abdomen.
Estudio de HTA refractaria al tratamiento y/o HTA secundaria
La HTA refractaria es la que mantiene valores de la presión arterial (PA) por encima de 140/90 mmHg a pesar de una modificación del estilo de vida y el tratamiento al menos con 3 fármacos a dosis completa (uno de ellos un diurético [VIII ICNCH]).
Para confirmar la refractariedad de una HTA es necesario descartar lo que supone la "falsa refractariedad" que se da en pacientes ansiosos (HTA de bata blanca) y que puede suponer del 20 al 30% de los pacientes que acuden a las consultas 9, y la seudohipertensión, caracterizada por valores de PA elevados en la toma con manguito de esfigmomanometría por patología aterosclerótica grave en pacientes de edad avanzada (hasta un 25 % de la falsa refractariedad 10); la maniobra de Osler permite descartar este fenómeno 11.
La generalización del uso de la monitorización ambulatoria de la PA (MAPA) ha permitido descartar la falsa refractariedad en un gran número de pacientes.
Otros motivos de refractariedad al tratamiento son la falta de adhesión al mismo, por efectos secundarios, esquemas terapéuticos complejos, coste de la medicación, dosificaciones inadecuadamente bajas, combinaciones no sinérgicas y diuréticos inapropiados, lo que constituye un factor determinante en el aumento de la morbimortalidad de los pacientes hipertensos 12.
Otros factores asociados a una respuesta antihipertensiva inadecuada son la ingesta de sal excesiva, la obesidad-hiperinsulinismo, el abuso de alcohol, las crisis de angustia, la apnea obstructiva del sueño, el dolor crónico y el tabaquismo 13.
Por último, ciertas medicaciones pueden contribuir a elevaciones crónicas de la PA: AINE, anticonceptivos orales, simpaticomiméticos, corticoides, antidepresivos, descongestivos nasales, cocaína, ciclosporina y tacrolimus, eritropoyetina.
En otro apartado consideramos la HTA secundaria como causa de HTA refractaria. Entre las más frecuentes se hallan:
HTA vasculorrenal.
Hiperaldosteronismo primario.
Nefropatía isquémica.
Feocromocitoma.
Recomendamos la derivación de la HTA refractaria una vez se han descartado los factores comentados y en los casos de alta sospecha de HTA secundaria.
Los estudios que deben realizarse son:
Estudio etiológico: perfil renal, hepático, hematológico, férrico, radiografía de tórax, abdomen, ecografía abdominal (valoración de las arterias renales con Doppler), valores de renina y aldosterona plasmáticas, metanefrinas en orina (realizadas en condiciones apropiadas 14), MAPA.
Estudio de repercusión: fondo de ojo, electrocardiograma (ECG) y ecocardiograma, perfil renal.
Trastornos hidroelectrolíticos
1.Trastornos del Na y volumen de agua corporal.
Las alteraciones agudas y graves que se acompañan de sintomatología neurológica, cardíaca u otra potencialmente grave, requieren valoración inmediata y se recomienda su derivación en contacto con nefrología hospitalaria a través del servicio de urgencias.
Hiponatremia (Na < 125 mEq/l). Requiere el cálculo de la osmolalidad plasmática para diferenciar entre seudonatremia (debida da concentraciones plasmáticas elevadas de lípidos, proteínas o azúcar) y la hiponatremia verdadera.
a)Con volemia baja, valorar el sodio en orina. El Na urinario > 20 mEq/l sugiere pérdidas renales relacionadas con la toma de diuréticos (sobre todo tiacidas), insuficiencia renal o suprarrenal. El Na urinario < 20 mEq/l sugiere pérdidas extrarrenales, principalmente digestivas, tercer espacio (abdominal) y quemaduras extensas.
b)Con volemia normal. Relativamente frecuente, debida a síndrome de secreción inadecuada de ADH (SIADH).
c)Con volemia elevada. El Na urinario por encima de 20 mEq/l sugiere IRC, IRA y exceso de ingesta de H2O. Con Na urinario bajo, el diagnóstico orienta hacia cirrosis, insuficiencia cardíaca congestiva o síndrome nefrótico.
Hipernatremia (Na > 150 mEq/l).
a)Volumen extracelular bajo: pérdida de fluidos hipotónicos. Renales: diuresis osmótica, fracaso renal agudo no oligúrico. Extrarrenales: diarrea, vómitos, sudoración profusa.
b)Volumen extracelular normal: pérdida de líquidos isotónicos. Renales: diabetes insípida. Extrarrenales: cutáneos o respiratorios.
c)Volumen extracelular alto: exceso de sodio (hiperaldosteronismo, iatrogénico, ahogamiento en agua salada).
Determinaciones en alteraciones crónicas del Na y la volemia: perfil renal, hepático, hematológico, iones en orina de 24 h.
2.Trastornos del potasio.
Hiperpotasemia (K > 5,5 mEq/l). Antes de evaluar una hiperpotasemia es importante descartar la presencia de una seudohiperpotasemia (75 % de las consultas), por dificultad en la extracción, presión del torniquete excesivo, hemólisis por tardanza en el envío, tubo de extracción no adecuado, lisis tumoral, leucocitosis y trombocitosis. La hiperpotasemia verdadera es infrecuente con función renal normal y se puede justificar por acidosis metabólica: diabetes mellitus insulinodependiente mal controlada, IRA o IRC, insuficiencia suprarrenal, fármacos (frecuente en el uso combinado de IECA, ARA-II y espironolactona en pacientes con insuficiencia cardíaca).
La hiperpotasemia confirmada requiere derivación al servicio de urgencias generales.
Hipopotasemia (K < 3,5 mEq/l). Para hacer el diagnóstico diferencial de hipopotasemia, es necesario medir el potasio urinario. Cuando éste es < 25 mEq/24 h, se considera debido a pérdidas extrarrenales. Si se acompaña de alcalosis metabólica, hay que pensar en vómitos, aspiración, sudoración y abuso de laxantes. Cuando acompaña a una acidosis metabólica, debe descartarse la diarrea, la urterosigmoidostomía o las fístulas digestivas.
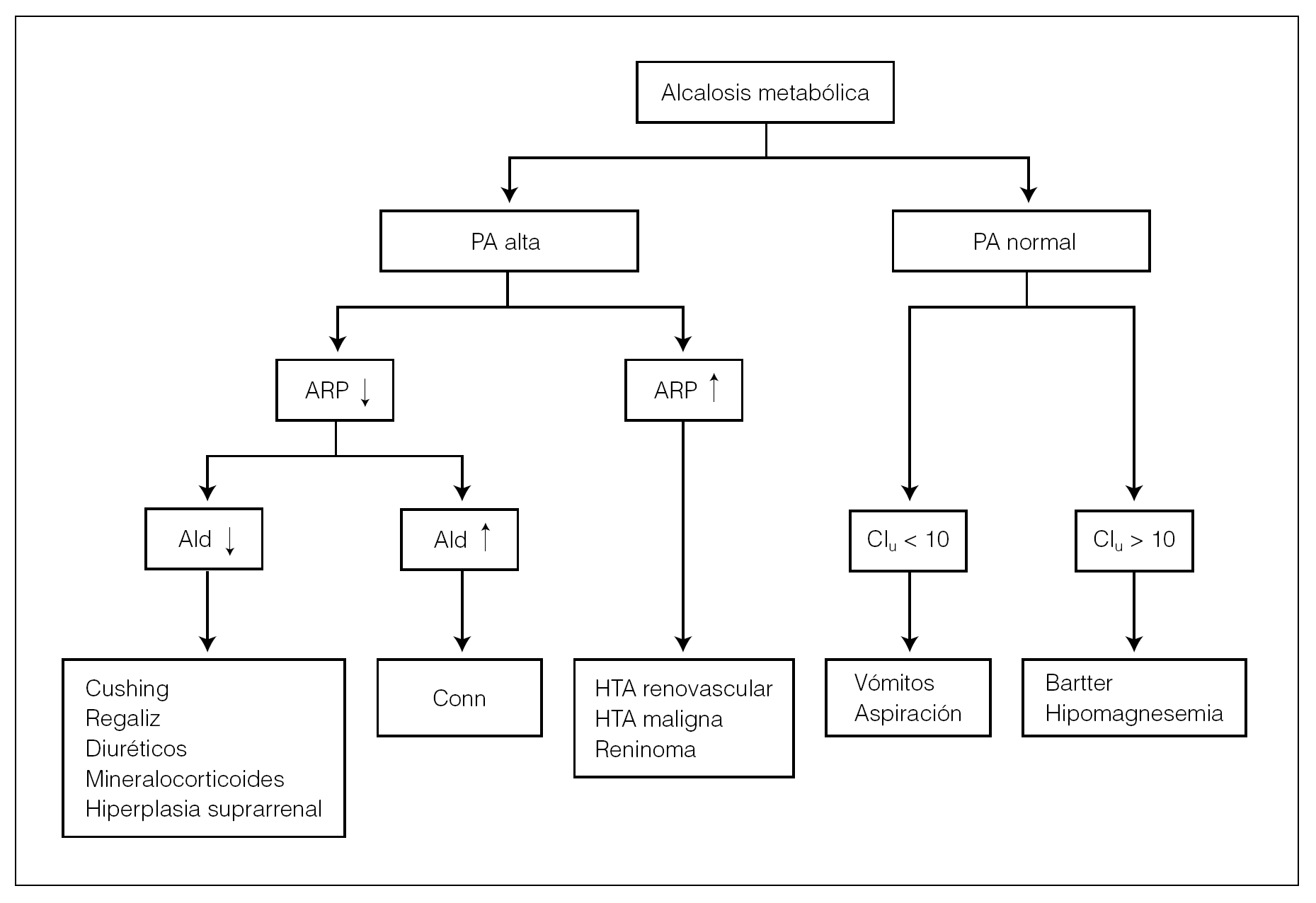
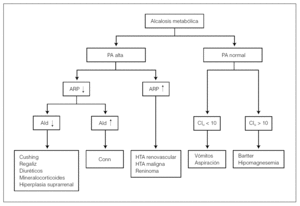
El potasio urinario superior a > 25 mEq/24 h sugiere pérdidas renales, por lo que, al igual que antes, cabe valorar 2 situaciones. La primera, acompañada de alcalosis metabólica, sugiere el algoritmo de la figura 1. La segunda posibilidad se acompaña de acidosis metabólica, con anion gap elevado en la cetoacidosis y con anion gap normal en la acidosis tubular renal 1 o 2.
Figura 1. Hipopotasemia y Ku > 25 mEq/l. Ald: aldosterona; ARP: actividad de la renina plasmática; HTA: hipertensión arterial; PA: presión arterial.
La hipopotasemia confirmada requiere derivación al servicio de urgencias generales.
En las alteraciones del metabolismo del potasio crónicas deben efectuarse las siguientes determinaciones: perfil renal, hepático, hematológico, iones en orina de 24 h. En el caso de hipopotasemia, añadir pH, actividad de la renina plasmática (ARP) y aldosterona.
Diabetes mellitus tipo 1 y tipo 2
La microalbuminuria es un factor de riesgo vascular que se utiliza como marcador de disfunción endotelial 15. Además indica el inicio de la nefropatía diabética, aunque su aparición no debe considerarse un motivo de derivación en primera intención a nefrología. Debe revisarse por endocrinología y MAP (Consenso 2002) 16. Una vez diagnosticada la microalbuminuria (2 positividades de 3 [cociente albúmina/creatinina] en una micción, consecutivas, en un período de 3 a 6 meses). Su aparición condiciona la definición de ERC de estadio 1 o 2, momento en el que deberá iniciarse el tratamiento con un IECA, en jóvenes, y un ARA-II en pacientes de edad avanzada. Si a pesar de este tratamiento la proteinuria se hiciese manifiesta (> 500 mg/24 h), lo que correspondería a un estadio 2 de nefropatía diabética, debería derivarse a nefrología con el fin de descartar otras patologías renales concurrentes. Descartadas éstas, volverían de nuevo a controles del MAP.
En este mismo sentido, la insuficiencia renal (aclaramiento de creatinina < 60 ml/min) es motivo de derivación a consultas de nefrología. La HTA es un factor de agresión añadido a la evolución de la nefropatía diabética, como lo demuestran numerosos estudios (ABCD, ABCD-2V) 17, que recomiendan valores de PA inferiores a 130/80 mmHg y la necesidad de disminuir la proteinuria por debajo de 1 g/24 h (estudios BENEDICT, IDNT, RENAAL), aconsejándose el empleo inicial de IECA y/o de ARA-II para conseguir un bloqueo completo del sistema renina-angiotensina (estudio CALM) 18. El concepto de refractariedad en los diabéticos añosos o muy evolucionados es más laxo a medida que progresa la nefropatía, ya que se hace necesario el empleo de un mayor número de antihipertensivos 19.
Independientemente de los criterios de derivación, hay que incidir de manera significativa en los factores de riesgo cardiovascular para la reducción de la morbimortalidad asociada a la diabetes mellitus que coinciden con los factores descritos para la progresión de la nefropatía. Los objetivos son el cambio de los hábitos de vida, la abstinencia del tabaco 20, perder peso mediante el ejercicio, dieta baja en calorías, junto con la ayuda que pueda ofrecérsele con el empleo de fármacos de última generación (rimonabant 21, exubera-insulina inhalada 22, exanitida 23, tiazolidinendionas 24) y tratamientos ampliamente reconocidos (IECA, ARA-II, estatinas, ácido acetilsalicílico 25,26, alopurinol...).
1.Criterios de derivación a la consulta de nefrología de pacientes con diabetes mellitus y nefropatía diabética:
Presencia de macroalbuminuria (500 mg/24 h) a pesar del tratamiento.
Presencia de insuficiencia renal: aclaramiento de creatinina < 60 ml/min.
Presencia de proteinuria (> 1 g/24 h).
HTA refractaria:
a)Superior a 130/80 mmHg en pacientes jóvenes o de pocos años de evolución con 4 fármacos (uno de ellos un diurético adecuado).
b)Superior a 160/90 mmHg en personas mayores o con diabetes mellitus muy evolucionada con 4 fármacos (uno de ellos un diurético adecuado).
2.Peticiones:
Perfil renal, hepático, hematológico, cálculo del aclaramiento, perfil férrico, osteodistrofia, proteinograma, Hb1Ac, radiografía de tórax y abdomen, ecografía abdominal, ECG y ecocardiograma.
3.Protección renal y cardiovascular en la nefropatía diabética. Objetivos:
Control de la PA (IECA y/o ARA-II).
Reducir la proteinuria por debajo de 1 g/24 h.
Control de la glucemia (Hb1Ac < 7 %).
Cese del hábito tabáquico.
Control de la dislipemia:
a)Lipoproteínas de baja densidad (LDL) < 100 mg/dl.
b)Lipoproteínas de alta densidad (HDL) > 45 mg/dl en varones y > 55 mg/dl en mujeres.
c)Triglicéridos < 150 mg/dl.
Antiagregación plaquetaria: ácido acetilsalicílico (100 mg/día).
Descenso de peso en diabetes mellitus tipo 2:
a)Restricción de sal (< 6 g/día).
b)Ejercicio físico regular (45 a 60 min/5 días a la semana).
c)Restricción proteica cuando la proteinuria < 1 g/ 24 h.
Conclusiones
Hay que prevenir la enfermedad renal de una forma integral, y para ello se hace necesario el trabajo conjunto entre especialistas y MAP. Dada la prevalencia de la enfermedad renal en Guipúzcoa, en un futuro los médicos de atención primaria se verán sobrecargados de trabajo si las especialidades van delegando en ellos cada vez más atenciones médicas. Por lo tanto, la cobertura que debe dársele se centra en ampliar nuestras consultas externas tanto dentro del hospital Donostia como abriéndolas fuera, en los centros de salud. Indudablemente esto supone disponer de una plantilla de nefrólogos adecuada para poder cubrir las exigencias asistenciales futuras. Esta base de factor humano tiene que complementarse con otra técnica, que atañe a la red informática. Osakidetza-Servicio Vasco de Salud tiene que dar prioridad a la finalización del proyecto actual, y ampliarlo, de tal forma que los MAP y los especialistas puedan tener acceso común a la evolución total del enfermo renal.
Si se consigue todo esto, se evitarán los desplazamientos innecesarios que los enfermos realizan actualmente. En definitiva, mejorará la calidad de vida de estos pacientes, fin básico de este consenso.
Agradecimientos
Quiero agradecer a Julen Ocharan-Corcuera su estímulo y apoyo en la confección de este manuscrito.
Correspondencia: Dr. A. Izaguirre-Boneta.
Servicio de Nefrología. Hospital Donostia.
Paseo Dr. Begiristain, s/n.
20014 Donostia-San Sebastián. Guipúzcoa. España.
Correo electrónico: aizaguir@chdo.osakidetza.net
© Sociedad Española de Diálisis y Trasplante