Presentar nuestra experiencia en el seguimiento clínico de pacientes sometidos a bypass gastroileal.
MétodoDescripción de los 6 casos en seguimiento por nuestra unidad tras haberse sometido a bypass gastroileal en otro centro privado.
ResultadosLos 6 pacientes presentaron complicaciones, destacando el fallecimiento de una paciente por desnutrición severa y la necesidad de reconversión quirúrgica de otra por el mismo motivo, la inestabilización de la diabetes mellitus tipo 1 de otra paciente y el déficit de vitaminas liposolubles en el 100% de los mismos.
ConclusionesSon escasas las publicaciones que avalan la seguridad del bypass gastroileal como tratamiento de la obesidad. En nuestra experiencia es una técnica asociada a una alta tasa de complicaciones graves. Al ser una técnica por ahora no estandarizada, consideramos que estos casos debieran intervenirse en centros donde exista un equipo multidisciplinar experto en el manejo de las posibles complicaciones, con un seguimiento estrecho por cirujanos y endocrinólogos.
To present our experience in the clinical follow-up of patients undergoing a gastric bypass.
MethodDescription of six cases under follow-up by our unit after undergoing a gastric bypass at another private centre.
ResultsThe 6 patients presented complications, the most notable being the death of one patient due to severe malnutrition and the need for revision surgery in another for the same reason, destabilisation of type 1 diabetes mellitus in another patient and fat-soluble vitamin deficiency in all of them.
ConclusionsThere are few publications that support the safety of gastric bypass as a treatment for obesity. In our experience, it is a technique associated with a high rate of serious complications. As it is a technique that is not yet standardised, we consider that these cases should be operated on in centres where there is a multidisciplinary team with expertise in the management of possible complications, with close follow-up by surgeons and endocrinologists.
La cirugía bariátrica ha demostrado ser el tratamiento más efectivo para determinados tipos de obesidad, por encima del tratamiento médico y conservador1,2, mejorando además comorbilidades como la diabetes tipo 2, la hipertensión arterial, la dislipidemia, los problemas osteomusculares y la apnea del sueño3,4. Las técnicas de cirugía llevadas a cabo en la actualidad se pueden clasificar como malabsortivas, restrictivas y mixtas. Un reciente metaanálisis ha demostrado que el bypass gástrico en Y de Roux y el sleeve gástrico son técnicas superiores a la colocación de una banda ajustable gástrica mediante laparoscopia, siendo estas las técnicas que más frecuentemente se realizan5. Hoy en día, a pesar de que la cirugía ha demostrado los beneficios comentados en pacientes con obesidad, siguen buscándose nuevas técnicas con las que se obtenga el mayor beneficio posible con el menor número de complicaciones. Siguiendo esta línea, en 2003 Santoro et al.6 introdujeron el sleeve gástrico con bipartición de tránsito, sin excluir el duodeno por completo para minimizar las complicaciones nutricionales pero amplificando la estimulación temprana del intestino delgado distal por los nutrientes. Posteriormente, surgió una variante de esta técnica: el sleeve gástrico con anastomosis ileal única, cuyo autor más reconocido es Mahdy7. De esta variante surgió otra modificación y se creó una nueva técnica denominada bypass gastroileal. En España, esta técnica es realizada en el ámbito privado por Resa et al.8. Para ello, realizan una sección horizontal del estómago en el segundo vaso de la curvatura menor con 2 o 3 cargas de 60mm con la endograpadora-cortadora Roticulator®. Para crear el asa alimentaria y el canal común, que en esta técnica son el mismo, puesto que existe una sola anastomosis entre el estómago y el intestino, se usan al menos 250cm de intestino medidos desde la válvula ileocecal. La anastomosis se realiza laterolateral de estómago al asa yeyunal.
En este trabajo presentamos todos los casos de pacientes sometidos a bypass gastroileal en un centro sanitario privado en una provincia diferente, que posteriormente han acudido por propia iniciativa a solicitar seguimiento en el servicio de Endocrinología y Nutrición del Hospital Universitario Virgen del Rocío de Sevilla, su centro hospitalario de referencia.
ResultadosCaso 1Mujer de 67 años con antecedentes de hipertensión arterial y tratamiento con valsartán 160mg/24h, vitamina A, vitamina D, biotina y calcio, que fue sometida a cirugía bariátrica mediante bypass gastroileal y derivada a nuestra consulta 13 meses después por edemas maleolares, alopecia y alteraciones ungueales, tras ser descartada enfermedad cardiaca y no evidenciarse proteinuria. Previamente a la cirugía pesaba 110kg con una talla de 154cm (IMC 46,38kg/m2). Tras la intervención, perdió 40kg en un año, con un peso en consulta de 78kg (IMC 30,27kg/m2) en presencia de edemas.
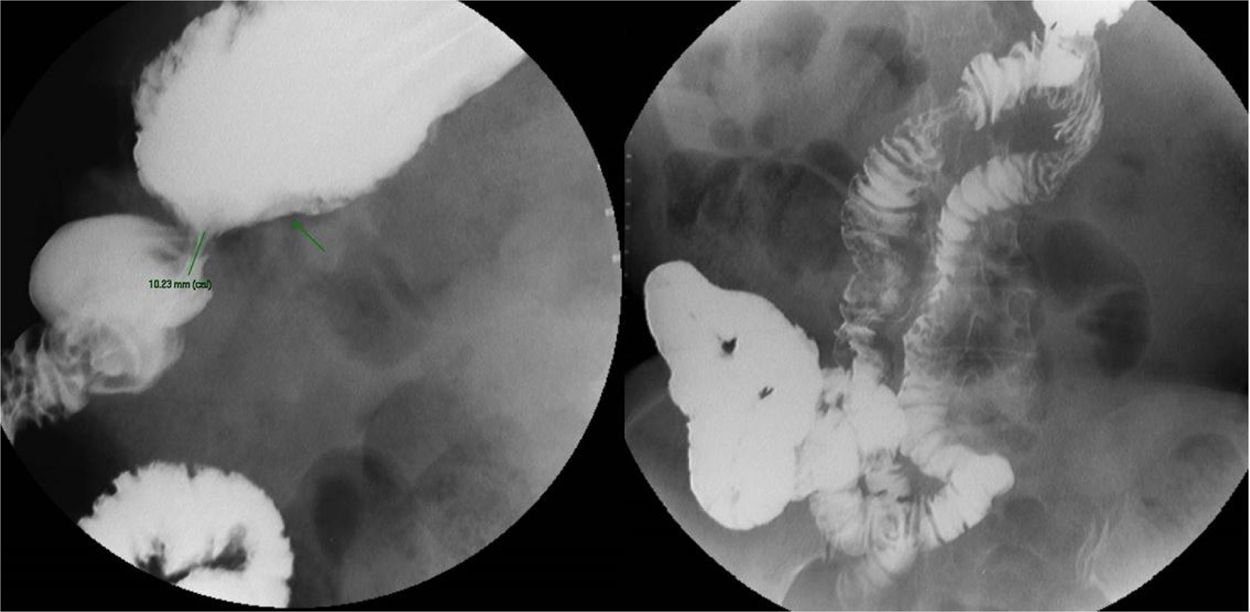
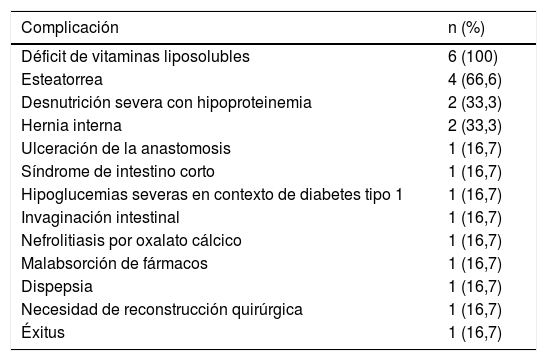
Aportó una analítica con proteínas totales de 5g/dL, acompañada de hipoalbuminemia (2,1g/dL) y un estudio de grasa en heces con resultado de esteatorrea (60g/día). En cuanto a las pruebas de imagen, se le realizó un estudio de esófago, estómago, duodeno e intestino con bario (fig. 1) en el que se apreciaron cambios secundarios al bypass realizado, con un reservorio gástrico de medidas 55×88×30mm aproximadamente, una estenosis en la anastomosis de 10mm, un tránsito intestinal enlentecido que tardó 4h en llegar a colon y un intestino corto de aproximadamente 119cm con asa retrógrada de gran longitud que se llenó de contraste.
Con el juicio clínico de síndrome de intestino corto y malabsorción en paciente intervenida mediante bypass gastroileal, estenosis de la anastomosis gastroileal y edemas secundarios a hipoproteinemia por desnutrición severa, se le prescribieron suplementos nutricionales orales oligoméricos, módulos de proteína, espironolactona 100mg/día y Kreon® 25.000, 6 comprimidos diarios.
A los 3 meses, la paciente acudió de nuevo con una gran mejoría de los edemas y pérdida de 14kg (peso 55,5kg), acompañadas de una mejoría de los niveles de albúmina (2,6g/dL). Además, se realizó una endoscopia digestiva alta en la que se apreció una estenosis moderada de la anastomosis gastroyeyunal con rodete periulceroso marcada y gran ulceración de la misma, de aspecto benigno. Ante estos resultados, se añadió al tratamiento un inhibidor de la bomba de protones y se derivó a Cirugía para valoración del tratamiento de la úlcera en boca anastomótica.
A pesar de esto, a los 3 meses volvió a ser revisada en consultas con un empeoramiento de los edemas, ganancia de 7,4kg (peso 62,9kg) y aumento de las deposiciones a 4-5 diarias. En la analítica además se apreció una nueva disminución de albúmina (2,3g/dL) y un déficit severo de vitamina A y D a pesar del tratamiento sustitutivo. Ante esta nueva situación clínica, se cambió el tratamiento diurético a furosemida/triamtereno y se añadió rifaximina 200mg cada 8h.
A los 3 días, la paciente acudió a Urgencias por gran aumento de los edemas, 6 deposiciones diarias y anorexia secundaria al cuadro clínico. La exploración reveló un estado de anasarca y sarcopenia severa. En la analítica urgente realizada destacó Hb 8,8g/dL, proteínas totales 5,4g/dL y creatinina 0,48mg/dL, además de presentar un electrocardiograma sin alteraciones a 80lpm. La paciente ingresó en planta de Endocrinología y Nutrición y se inició tratamiento con albúmina 10g/8h por vía intravenosa. Tras esto, el estado de la paciente mejoró notablemente, a pesar de lo cual se realizó un control analítico en el que presenta Hb de 6,9g/dL sin evidencia de sangrado, requiriendo transfusión de concentrados de hematíes. También se apreciaron niveles muy disminuidos de cinc, vitamina A y vitamina D, suplementándose el primero por vía oral y los otros 2 por vía parenteral. Tras 4 días de tratamiento con diuréticos la paciente presentó un peso de 51,8kg, por lo que, tras valorar la posibilidad de reconstrucción quirúrgica, se decidió iniciar tratamiento con nutrición parenteral para evitar un estado de desnutrición ante la misma. A pesar de ello y en el contexto de tratamiento deplectivo intravenoso, la paciente llegó a pesar 44,8kg, momento en el que sufrió una bacteriemia relacionada con catéter polimicrobiana por Escherichia coli y Klebsiella, tratada al principio con piperacilina-tazobactam y posteriormente de forma dirigida por antibiograma con ceftriaxona por vía intravenosa. Una vez resuelta la infección, la paciente ya no precisó diuréticos y se mantuvo estable, siendo valorada entonces por Cirugía General. Tras un mes de ingreso, la paciente, con un peso de 50kg y una dinamometría de 20kp (P30-50), se sometió a una cirugía de conversión de bypasss gastroileal a bypass gástrico. Esta transcurrió sin incidencias ni complicaciones, por lo que fue dada de alta en el sexto día postoperatorio.
Un mes después, la paciente es valorada de nuevo en consulta, con una mejoría espectacular del estado general, sin edemas y con un peso de 56,5kg. Además, presenta una normalización de los niveles en sangre de proteínas (6,5g/dL), albúmina (3,7g/dL) y vitaminas A, D y E.
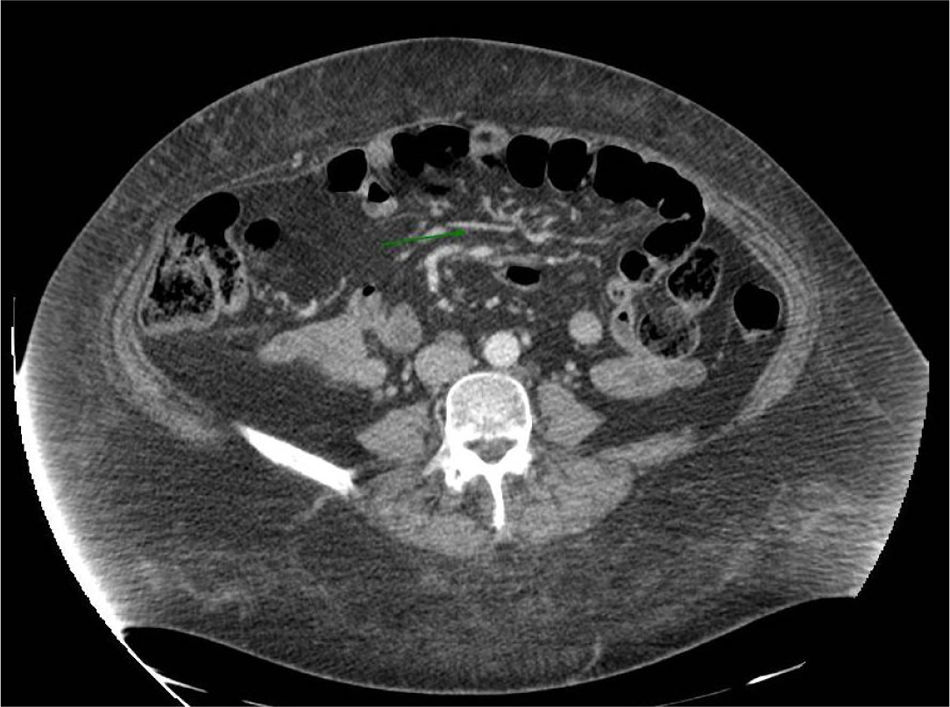
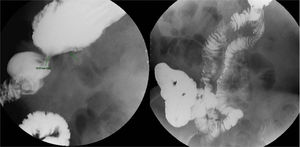
Caso 2Mujer de 60 años con antecedentes de hipertensión arterial, artritis reumatoide, hipotiroidismo secundario a tratamiento con radioyodo por bocio multinodular tóxico y obesidad, que es derivada a nuestra consulta por desnutrición severa tras bypass gastroileal realizado 14 meses antes. Cinco meses tras la cirugía, la paciente comienza a presentar náuseas, vómitos alimenticios y sabor amargo entre comidas que aumenta progresivamente, añadiéndose en el último mes un cuadro de dolor mesogástrico posprandial, anorexia, astenia, febrícula, pérdida de peso y esteatorrea. Su tratamiento habitual consistía en furosemida 40mg/8h, Kreon® 25.000 5 comprimidos/24h, ácido fólico 5mg/24h y levotiroxina 300μg/día. En consulta, se registra un peso de 98,9kg para una talla de 164cm (IMC 36,77kg/m2). Antes de la cirugía el peso habitual era de 160kg (IMC 59,48kg/m2). En las pruebas complementarias se aprecia, por un lado, en la endoscopia digestiva alta una cámara gástrica remanente de gastrectomía parcial con mucosa congestiva y eritematosa con anastomosis quirúrgica con presencia de una gran ulceración de 1,5cm, con centro con coágulo negro sin restos hemáticos rojos adyacentes, que podría estar degenerada en vertiente enteral. Por otro lado, en la TAC abdominal (fig. 2) con contraste, un agrupamiento e ingurgitación de vasos en hemiabdomen izquierdo que apunta a la posibilidad de brida peritoneal/hernia interna, sin que se aprecie dilatación de asas. También, posible colelitiasis múltiple e intensa esteatosis hepática. Ante esta situación, se disminuye la dosis de furosemida a un comprimido/12h y se pautan suplementos nutricionales orales hiperproteicos.
Se evalúa de nuevo a los 3 meses, cuando se realiza una analítica que evidencia déficit de vitamina A severo y déficit de vitamina D. Se añade entonces suplementación para estos déficits, así como tiamina.
Al mes, la paciente ingresa en planta de Medicina Interna con un importante deterioro del estado general, celulitis glútea izquierda por gangrena de Fournier, fracaso renal agudo por baja ingesta y vómitos persistentes, anemia con Hb 7,5g/dL e hipoproteinemia (5,2g/dL). A pesar de tratamiento intensivo con antibioterapia, sueroterapia e incluso dopamina, la paciente sufre un shock séptico por el que ingresa en la Unidad de Cuidados Intensivos y finalmente fallece.
Caso 3Mujer de 26 años con obesidad tratada mediante bypass gastroileal que acude 2 años después a nuestra consulta por hipoglucemias de repetición. No presenta diarrea, aunque refiere que los primeros 6 meses tras la cirugía presentaba esteatorrea con 5-6 deposiciones diarias. Realiza tratamiento con calcifediol y presenta un peso de 64,9kg y una talla de 167cm (IMC 23,27kg/m2), con un peso previo a la cirugía de 115kg (IMC 41,23kg/m2). Se le recomienda entonces una alimentación con almidón de maíz crudo y libre de azúcares simples, con la que la paciente refiere una mejoría significativa de los episodios de hipoglucemia. La densitometría realizada muestra osteopenia, por la que se le prescriben suplementos de calcio y vitamina D. En el estudio esofagogastroduodenal se aprecia una pequeña hernia axial de hiato por deslizamiento, sin evidencia de reflujo gastroesofágico, y un reservorio con discreto engrosamiento de pliegues, con anastomosis gastroyeyunal morfológicamente normal y con buen paso del medio de contraste a través de yeyuno; y un tránsito intestinal en el que el medio de contraste pasa sin dificultad y con rapidez del reservorio al colon, observándose asas de intestino delgado con una longitud disminuida, siendo por lo demás morfológicamente normales, con un íleo terminal dentro de la normalidad.
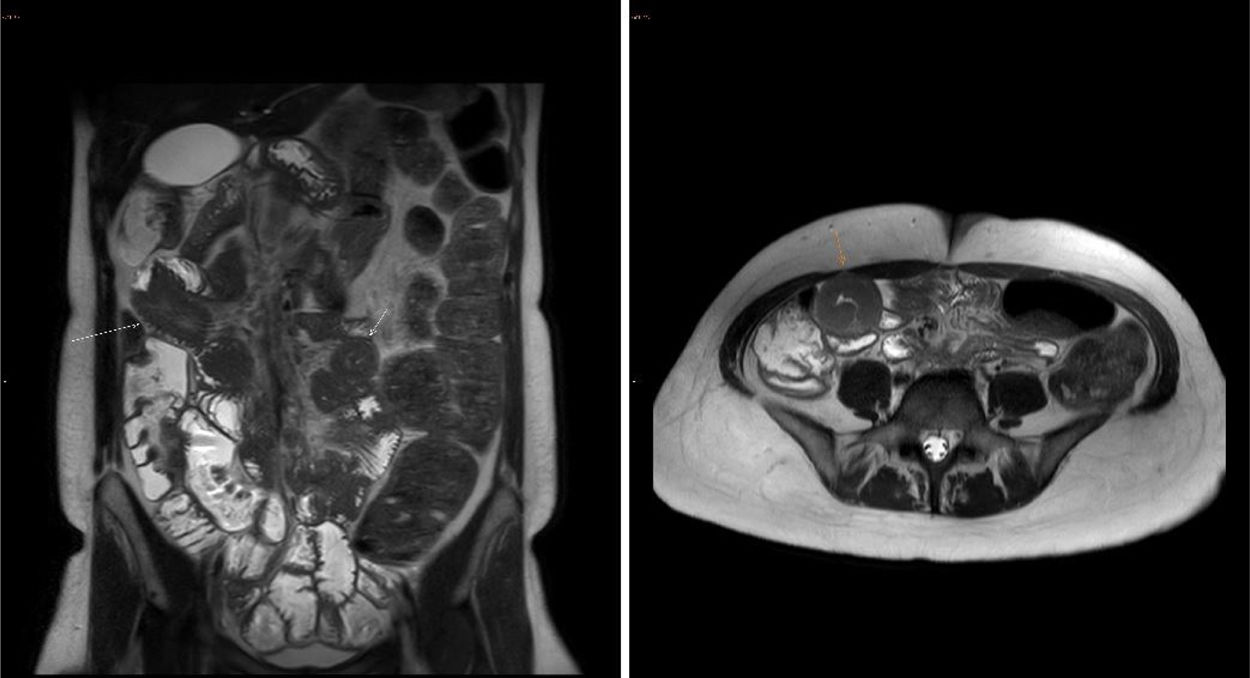
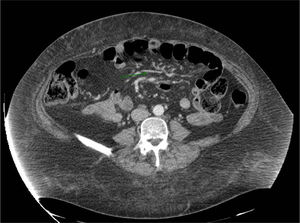
Tras un año de seguimiento, la paciente presenta anemia ferropénica y déficit de vitamina A y D. Además, comienza a experimentar molestias abdominales y vómitos frecuentes, cuadro clínico no presente previamente y que conlleva diversas consultas a Urgencias para solicitar analgesia por vía intravenosa. Se le realiza una ecografía abdominal, así como una TC abdominal y una RMN abdominal, ambas con contraste intravenoso. En la TAC se aprecian imágenes indicativas de invaginaciones de intestino delgado, aparentemente de íleon, en vacío y FID, sin claros signos obstructivos retrógrados, que por sus características orientan invaginaciones transitorias, a las que se suma una ligera distensión del marco cólico, sobre todo a nivel de transverso distal, ángulo esplénico y colon descendente, relleno de materia fecal, sin identificar una clara lesión obstructiva ni alteraciones de su pared. La ecografía muestra abundante meteorismo en el marco cólico y asas de intestino delgado en hipocondrio-vacío izquierdo discretamente distendidas con contenido líquido. La resonancia magnética (fig. 3) evidencia invaginaciones intestinales yeyuno-yeyunales a nivel de vacío derecho y yeyuno-ileales en vacío-fosa ilíaca derecha e hipogastrio, sin datos de obstrucción y con sigma redundante y abundante gas y contenido fecal en hemicolon izquierdo, todo ello compatible con un proceso de malabsorción. Se le prescribió entonces tratamiento con rifaximina, sin mejoría.
RM abdominal con contraste iv realizada en el caso 3. Se aprecian invaginaciones intestinales yeyuno-yeyunales a nivel de vacío derecho y yeyuno-ileales en vacío-fosa ilíaca derecha e hipogastrio, sin datos de obstrucción y con sigma redundante y abundante gas y contenido fecal en hemicolon izquierdo, todo ello compatible con un proceso de malabsorción.
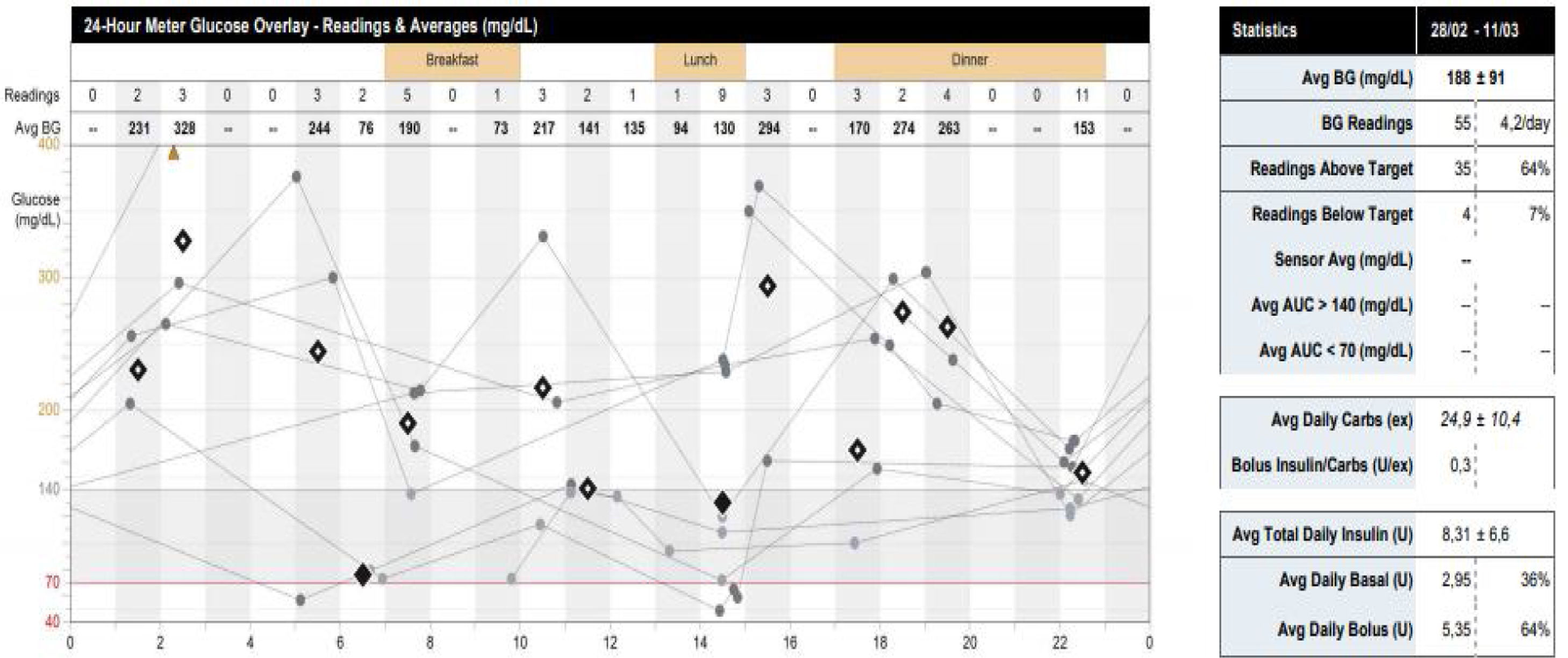
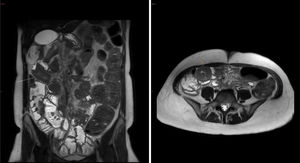
Mujer de 48 años con antecedentes de hipertensión arterial, diabetes tipo 1 sin complicaciones conocidas y obesidad mórbida tratada mediante bypass gastroileal, que realiza tratamiento con insulina lispro (1,5UI en cada comida) y glargina U-300 (4UI por la noche), omeprazol, complejo multivitamínico, calcifediol y vitaminas A y E. Acude a consulta 2 años después de la cirugía por hipoglucemias severas y esteatorrea con 4-5 deposiciones/día. En la exploración, presenta un peso de 64,2kg y una talla de 161cm (IMC 24,7kg/m2), con un peso previo a la cirugía de 103kg (IMC 39,7kg/m2). En analítica, HbA1c de 6,9% y péptido C indetectable. Dada su inestabilidad, la paciente precisa de tratamiento con bomba de insulina subcutánea, a pesar de la cual continúa presentando hipoglucemias y gran inestabilidad en el control glucémico (fig. 4).
Caso 5Varón de 38 años con antecedentes de asma bronquial y obesidad mórbida tratada mediante bypass gastroileal que realiza tratamiento con vitaminas A y E, omeprazol y calcifediol. Acude a consulta para iniciar seguimiento médico en nuestra unidad de Nutrición. Presenta un peso de 146kg para una talla de 177cm (IMC 46,6kg/m2), con un peso previo a la cirugía de 197kg (62,88kg/m2). Durante el seguimiento, el paciente aqueja esteatorrea con 3-4 deposiciones al día y sufre un episodio de nefrolitiasis por cálculo de oxalato cálcico.
Caso 6Mujer de 30 años exfumadora, con antecedentes de hipotiroidismo primario y obesidad tratada mediante bypass gastroileal. Realiza tratamiento con l-tiroxina sódica 250μg/día, retinol/7 días, tocoferol, complejo multivitamínico, omeprazol y calcifediol. Consulta un año tras la cirugía por un aumento progresivo de la necesidad de incrementar la dosis de levotiroxina, tomando antes de la cirugía una dosis de 150μg/día y con buen cumplimiento del tratamiento. No presenta diarrea. En la exploración, tiene un peso de 70kg para una talla de 164cm (IMC 25,71kg/m2), con un peso previo a la cirugía de 97kg (IMC 36kg/m2). A los 2 años consulta de nuevo por dispepsia, realizándose una endoscopia digestiva alta en la que no se aprecian alteraciones, y un tránsito con bario en el que se aprecia una desviación a la derecha de la línea media tanto del asa alimentaria como de la anastomosis bilioentérica, indicativa de hernia interna, aunque sin signos obstructivos. En el control analítico se observa déficit de vitamina A (10μg/dL [VN 30-80]) y vitamina E (429,03μg/dL [VN 517-1.808]).
En la tabla 1 se muestran las complicaciones presentadas resumidas.
Complicaciones presentadas por los pacientes sometidos a bypass gastroileal en seguimiento en nuestra unidad de Nutrición
| Complicación | n (%) |
|---|---|
| Déficit de vitaminas liposolubles | 6 (100) |
| Esteatorrea | 4 (66,6) |
| Desnutrición severa con hipoproteinemia | 2 (33,3) |
| Hernia interna | 2 (33,3) |
| Ulceración de la anastomosis | 1 (16,7) |
| Síndrome de intestino corto | 1 (16,7) |
| Hipoglucemias severas en contexto de diabetes tipo 1 | 1 (16,7) |
| Invaginación intestinal | 1 (16,7) |
| Nefrolitiasis por oxalato cálcico | 1 (16,7) |
| Malabsorción de fármacos | 1 (16,7) |
| Dispepsia | 1 (16,7) |
| Necesidad de reconstrucción quirúrgica | 1 (16,7) |
| Éxitus | 1 (16,7) |
El bypass gastroileal es una modalidad de cirugía bariátrica novedosa que debe ser estudiada y comparada con técnicas bien conocidas y estandarizadas para establecer si es adecuada y si los riesgos y efectos secundarios son aceptables en relación con el beneficio. En 2019 se publicó un documento de estandarización de la cirugía bariátrica9 en el que se menciona brevemente el bypass gastroileal de anastomosis única según la técnica realizada por De Luca et al.10, en la que basándose en el bypass gástrico realizan una anastomosis gastroileal a 300cm de la válvula ileocecal. En este documento plantean como indicación para esta cirugía aquellos pacientes que tras otras cirugías bariátricas no han perdido el peso suficiente o lo han recuperado o para los que van a realizarse cirugía bariátrica por primera vez y son candidatos a bypass gástrico pero presentan un intestino corto. El único trabajo a día de hoy sobre esta técnica es el publicado por De Luca et al.10 en 2017, en el que se realizaba un bypass gastroileal de anastomosis única a 7 pacientes y se llevaba a cabo un seguimiento a 6 meses. En ese estudio, uno de los pacientes presentó hipoalbuminemia.
Por su parte, en 2019 Resa et al.8 publicaron un artículo en el que explicaban su técnica quirúrgica, el bypass gastroileal, y mostraban los resultados obtenidos en 1.512 pacientes tras un seguimiento de 2 años. Los pacientes incluidos eran adultos que cumplían los criterios de cirugía bariátrica del Sistema Nacional de Salud español (paciente de 18-60 años con IMC≥40kg/m2 o ≥35kg/m2 con comorbilidades, en algunos casos individualizados hasta 65 años) y fueron operados entre 2010 y 2015. Todos presentaban comorbilidades de la obesidad antes de la cirugía y su media de IMC era de 42,36±6,23kg/m2. En sus resultados muestran una pérdida de peso del 81,51%±21,81% a los 2 años y una tasa de complicaciones precoces del 2,71%. Entre las complicaciones tardías, 15 (0,99%) tuvieron úlceras y estenosis en la anastomosis, 8 (0,52%) requirieron dilatación de la anastomosis por endoscopia, 4 (0,26%) requirieron dilatación de la anastomosis por cirugía y 3 (0,19%) desarrollaron perforación y requirieron cirugía laparoscópica. En su estudio, ningún paciente requirió reconversión a Y de Roux y 2 pacientes requirieron revisión quirúrgica por malnutrición.
En nuestro trabajo, mostramos todos los casos que realizaron seguimiento en nuestro hospital tras este tipo de cirugía. En su revisión, Resa et al. destacan que su cirugía, al tener un canal común más largo que en la diversión biliopancreática, se produce menos esteatorrea y mejor absorción de vitaminas liposolubles, considerándola una técnica «hipoabsortiva». Además, refieren adaptar una longitud intestinal según la talla y el peso del paciente, así como la necesidad de pérdida de peso que presente. A pesar de esto, en nuestra muestra todos los pacientes presentaron déficit de vitaminas liposolubles y precisaron tratamiento sustitutivo. Además, 4 de ellos presentaron esteatorrea y 2 precisaron altas dosis de levotiroxina por la malabsorción producida11.
Por otro lado, en el estudio de Resa et al., 2 pacientes requirieron revisión quirúrgica por desnutrición. En nuestro trabajo reportamos 2 casos de desnutrición por malabsorción muy severa secundaria a esta cirugía. En ambos casos esto ha conllevado una gran morbilidad para las pacientes e incluso una de ellas falleció. Creemos que la gravedad de estos casos debe replantear la idoneidad de esta técnica quirúrgica o al menos en qué pacientes debe indicarse, ya que destaca la edad a la que estas 2 pacientes se sometieron al bypass gastroileal: 59 y 66 años. Es especialmente interesante el caso de la paciente que se operó con 66 años, ya que según los criterios del Sistema Nacional de Salud, en el sistema de salud público nunca se habría admitido para cirugía bariátrica, más aún si se tienen en cuenta los datos sobre complicaciones y mortalidad arrojados con técnicas malabsortivas en pacientes mayores de 65 años12.
Otro caso en el que creemos que la indicación de cirugía bariátrica es controvertida es el de la paciente con diabetes tipo 1, ya que en la actualidad no se recomienda en los pacientes con esta enfermedad. En un metaanálisis13 se comprobó que la cirugía bariátrica no mejoraba la HbA1c de manera significativa, aunque sí reducía los requerimientos insulínicos de manera significativa, a pesar de una correlación débil con el IMC. La pérdida de peso conseguida, que va desde 8,3 a 16,65kg/m2, no se correlacionó con los requerimientos insulínicos. Esto hace pensar que los cambios producidos por la cirugía bariátrica en pacientes con diabetes tipo 1 se deben a las modificaciones que se producen en determinadas hormonas, como las incretinas, que se generan en el tracto digestivo en respuesta a la alimentación. Estas hormonas controlan la glucemia en sangre y si se disregulan en pacientes que no tienen células beta pancreáticas, y por tanto no generan ni insulina ni glucagón para regular la glucemia, puede suponer una gran inestabilidad glucémica para el paciente. Precisamente esto es lo que ocurrió en nuestro caso 4, lo cual ha supuesto un gran empeoramiento de su calidad de vida con difícil solución.
Por último, Resa et al. defienden en su artículo que la realización de una anastomosis simple disminuye el riesgo de hernia interna. En nuestro trabajo mostramos 2 pacientes que la presentan, si bien de momento ninguno ha presentado obstrucción de la misma.
Es muy importante, a la hora de interpretar nuestros resultados, el hecho de que todos los pacientes se habían sometido a esta cirugía en un centro privado a más de 800km de distancia de su lugar de residencia, lo cual puede dificultar la detección de complicaciones de una técnica quirúrgica no estandarizada, especialmente si se tiene en cuenta la gravedad de algunas de las complicaciones aquí relatadas. Además, es conveniente destacar que todos estos pacientes acudieron a nuestro servicio por iniciativa propia para solicitar seguimiento debido a las complicaciones, por lo que no conocemos si existen más pacientes en nuestra área sanitaria que se hayan sometido a este tipo de cirugía con o sin complicaciones o si en otras áreas sanitarias del país existen otros pacientes con este u otro tipo de complicaciones tras someterse a un bypass gastroileal.
ConclusionesEn nuestro estudio mostramos los pacientes que solicitaron por iniciativa propia, y debido a complicaciones (algunas de ellas muy graves), seguimiento en nuestra unidad tras someterse a un bypass gastroileal. En la actualidad, existe muy escasa evidencia sobre la eficacia y seguridad de esta técnica quirúrgica y es importante que se realicen más estudios sobre ella, así como de las complicaciones surgidas a corto y sobre todo a largo plazo para valorar si es una técnica adecuada y en qué tipo de pacientes estaría indicada. Además, al ser una técnica por ahora no estandarizada, consideramos que estos casos intervenidos con técnicas de riesgo de malabsorción deberían realizarse en centros donde exista un equipo multidisciplinar experto en el manejo de las posibles complicaciones, con un seguimiento estrecho por parte del grupo quirúrgico y el grupo de endocrinólogos.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.