El número de enfermos de diabetes tipo 2 está creciendo de forma alarmante. Este aumento está causando problemas personales, familiares, sociales, económicos y políticos. El objetivo de este artículo es revisar los efectos secundarios de los tratamientos, complicaciones que experimentan los pacientes y prácticas para mejorar la gestión de esta enfermedad desde el punto de vista de la vivencia del individuo y de la gestión de la atención sanitaria.
Material y métodosSe realizó una revisión narrativa de los estudios sobre la diabetes tipo 2 publicados en inglés y en español indexados en PubMed, Science Direct, Cinahl, MedLine, Psychology and Behavioral Sciences Collection y Google Académico. Se identificaron 1.118 artículos, de los cuales 42 se referían a los objetivos de la revisión y cumplían los criterios de inclusión.
ResultadosLos efectos secundarios y complicaciones que experimentan los pacientes y la percepción de recibir escasa información repercuten en una falta de adherencia al tratamiento. Esto implica una disminución de la salud de los pacientes y un aumento de los costes sanitarios. Las propuestas de los estudios revisados encaminan las acciones para mejorar la adherencia al tratamiento y así mejorar la calidad de vida del paciente, disminuir los efectos secundarios, la mortalidad y, por tanto, los costes asociados a esta enfermedad a través de: 1) tener un acceso a la atención médica rápido y fácil, 2) una educación de calidad y 3) permitir que el paciente participe en las decisiones de su tratamiento y autogestione su enfermedad para realizar los mínimos cambios en su estilo de vida.
There is an alarming increase in the number of patients with type 2 diabetes mellitus. This increase is causing personal, family, social, economic, and political problems. The aim of this article is to review the side effects of treatments, the complications suffered by patients, and the practices to improve management of this disease from the viewpoint of the experience of patients and health care management.
Material and methodsA narrative review was conducted of studies on type 2 diabetes mellitus published in English and Spanish indexed in PubMed, Science Direct, Cinahl, MedLine, Psychology and Behavioral Sciences Collection, and Google academic. A total of 1,118 articles were found, 42 of which referred to the objectives of the review and met the inclusion criteria.
ResultsThe side effects and complications experienced by patients and their perception that they do not receive adequate information, together with poor satisfaction, lead to non-adherence to treatment, which impairs patient health and increases health care costs. The proposals in the reviewed studies guide the actions to improve treatment adherence and, thus, quality of life of patients, to decrease side effects and mortality and, therefore, the costs associated to type 2 diabetes mellitus through: 1) quick and easy access to medical care, 2) quality health education, and 3) participation of patients in the decisions about their treatment and in self-management of their disease to make minimum changes in their lifestyles.
Según la Organización Mundial de la Salud (OMS) en 2014, el 9% de los adultos de la población mundial tenían diabetes. Lejos de disminuir, esta patología está aumentando preocupantemente1. La OMS pronostica que será la 7.a causa de mortalidad en 20302. En 2012 fallecieron 1,5 millones de personas por esta enfermedad2. Dentro de los países más desarrollados, España es uno de los que presenta un incremento mayor3. En España, un 13,8% de la población presenta diabetes tipo 2, es decir, 5,3 millones de españoles mayores de 18 años. En las últimas décadas se ha observado un aumento de esta enfermedad por el incremento de la población obesa, sedentaria y con una dieta rica en hidratos de carbono4,5.
Por tanto, esta enfermedad se considera uno de los principales problemas de salud mundial6,7. Manejar esta enfermedad a nivel personal, familiar, social, económico y político se ha convertido en un verdadero reto para las personas y los gobiernos8. A nivel personal, requiere un esfuerzo constante físico y emocional que parece ser uno de los grandes impedimentos para el seguimiento del tratamiento por parte del paciente9,10. A nivel económico, en Estados Unidos, en 2007, la diabetes tipo 2 supuso más del 10% del total del gasto sanitario. Por otro lado, la pérdida de productividad por baja médica o disminución del rendimiento laboral, accidentes o incapacidades supone un coste financiero añadido al coste sanitario6,7,11.
Para poder proponer medidas que palíen las consecuencias y mejoren la gestión de esta enfermedad, necesitamos saber cómo afectan los tratamientos a las personas, qué complicaciones son las más habituales y qué prácticas de mejora se están implementando. Hasta la fecha no contamos con una revisión que abarque estos puntos. El objetivo de este estudio es obtener la información con relación a la diabetes tipo 2 sobre: a) las consecuencias derivadas de la gestión actual de la diabetes y b) las prácticas llevadas a cabo actualmente para mejorar la gestión de la situación actual.
Material y métodosSe realizó una revisión narrativa de la literatura científica siguiendo los criterios de la declaración PRISMA12 en cuanto a criterios de elegibilidad, fuentes de información, búsqueda, selección de los estudios, proceso de recopilación de datos y lista de datos. Se realizaron búsquedas en las bases de datos: PubMed, Science Direct, Cinahl, MedLine, Psychology and Behavioral Sciences Collection y en Google Académico. Se procedió a realizar las búsquedas con los mismos términos, aunque adaptados a los requisitos concretos de cada base de datos (tabla 1). Adicionalmente, se obtuvieron publicaciones mediante búsqueda inversa considerando los artículos recuperados.
Estrategias de búsqueda en las distintas bases de datos de acuerdo con la declaración PRISMA
| PubMed | (“Patients”[Mesh] AND “Diabetes Mellitus, Type 2”[Mesh] OR “Diabetes Mellitus”[Mesh]) AND “qualitative research”[All Fields] AND “diagnosis”[Mesh] |
| Science Direct | (TITLE-ABSTR-KEY(“diabetes”) and TITLE-ABSTR-KEY (“patient knowledge”)) |
| (TITLE-ABSTR-KEY(“diabetes”) and TITLE-ABSTR-KEY(“patient”) and TITLE-ABSTR-KEY(“doubts”)) | |
| (TITLE-ABSTR-KEY(“diabetes”) and TITLE-ABSTR-KEY(“patient”) and TITLE-ABSTR-KEY(“queries”)) | |
| (TITLE-ABSTR-KEY(“diabetes”) and TITLE-ABSTR-KEY(“patient”) and TITLE-ABSTR-KEY(“worries”)) | |
| (TITLE-ABSTR-KEY(“diabetes”) and TITLE-ABSTR-KEY(“patient”) and TITLE-ABSTR-KEY(“question”)) | |
| (TITLE-ABSTR-KEY(“diabetes”) and TITLE-ABSTR-KEY(“patient”) and TITLE-ABSTR-KEY(“concern”)) | |
| Cinahl, MedLine, Psychology and Behavioral Sciences Collection | patient AND diabetes AND diagnosis AND treatment AND (doubt OR query OR patient knowledge OR worries and concerns and fears OR questions) |
| Google académico | inquietud; duda; preguntas; preocupaciones “Diabetes” + “tipo 2” + “paciente” + “diagnóstico” + “tratamiento” |
Para ser incluidos en el estudio, los trabajos debían: a) tratar sobre las temáticas planteadas en los objetivos de este trabajo, b) estar publicados en lengua inglesa o española, c) estar desarrollados en contextos culturales occidentales y d) referirse a pacientes adultos con diabetes tipo 2.
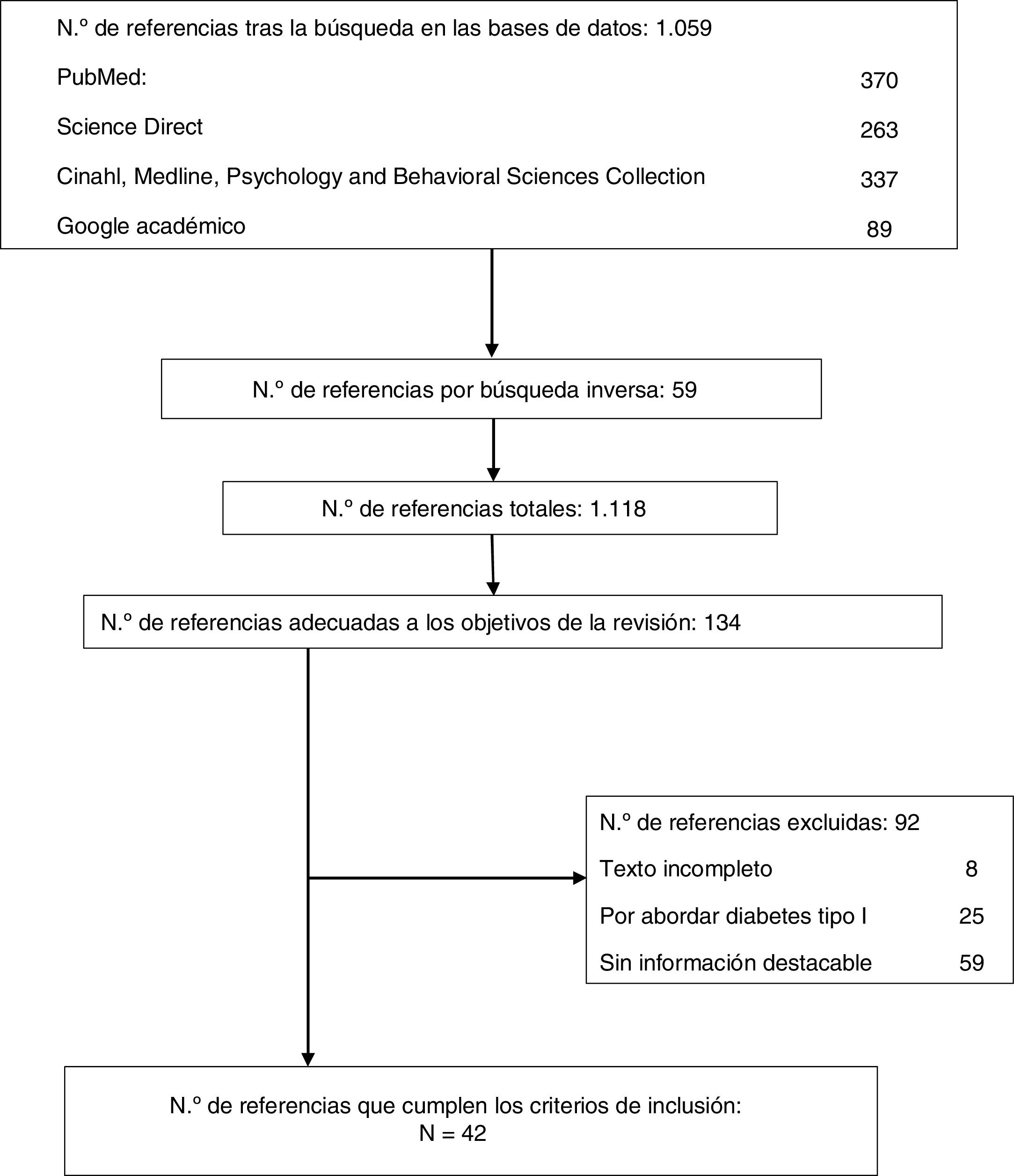
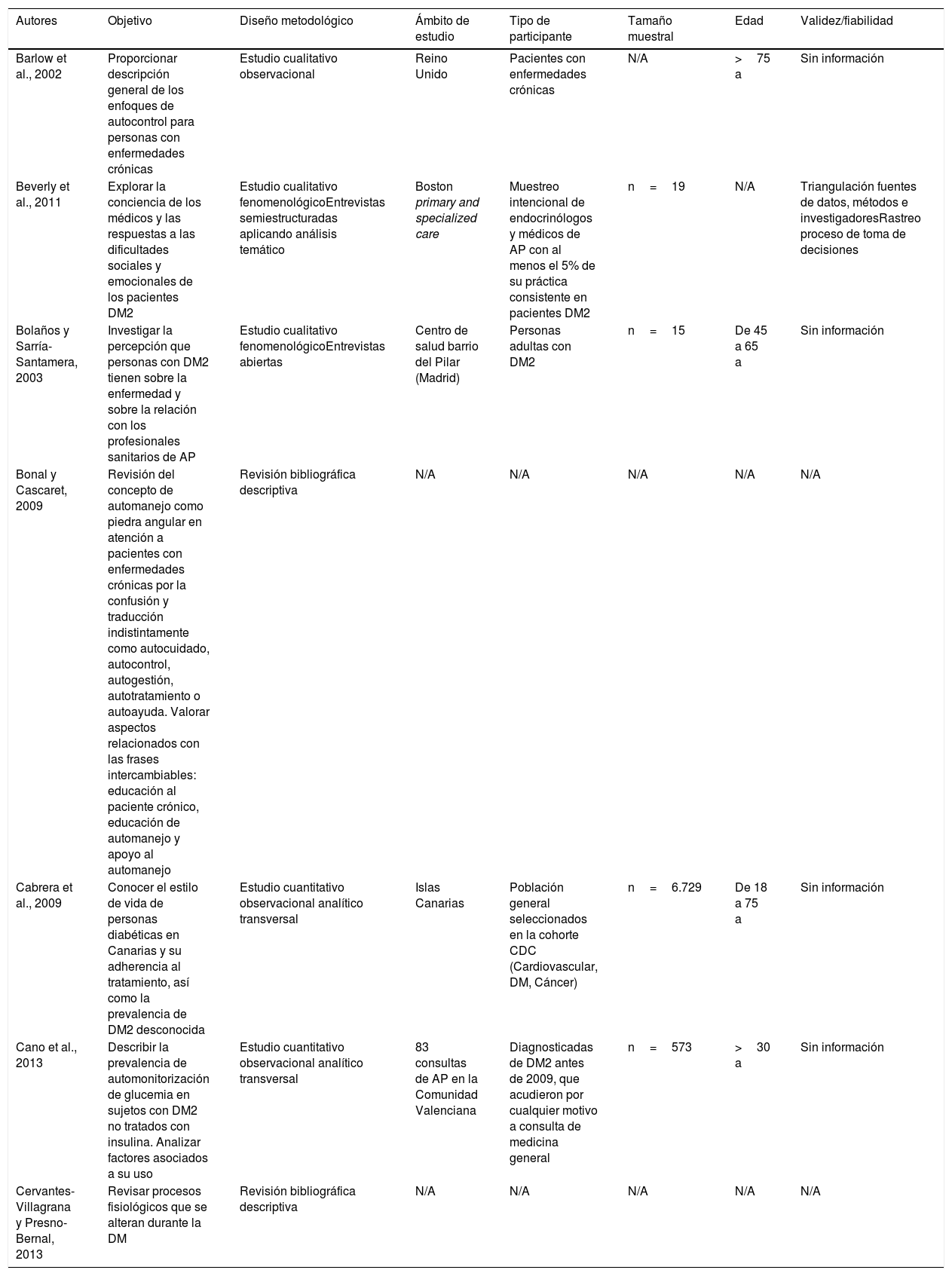
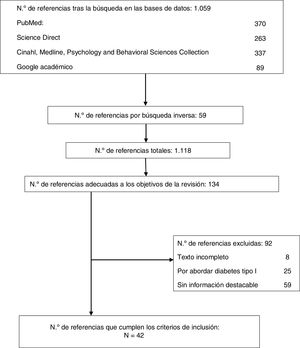
De los 1.059 artículos recuperados, se realizó un primer cribado mediante el título y el resumen para hacer una selección de los artículos que se relacionaban con los objetivos del trabajo. Complementariamente se revisaron las listas de referencias de los artículos seleccionados recogiendo aquellos trabajos que se ajustaran a la temática escogida, añadiendo 59 trabajos. Del total de referencias iniciales (n=1.118), se revisó qué artículos se referían a los objetivos de la revisión y además cumplían los criterios de inclusión, siendo estos finalmente 42. Estos artículos se encuentran archivados en el dispositivo electrónico que se empleó para su gestión. La figura 1 muestra un diagrama de flujo del proceso seguido. En la tabla 2 se detallan las características de los artículos incluidos en el estudio, como son el diseño, el tipo de paciente, el ámbito del estudio y el tamaño muestral.
Resumen de los trabajos revisados (n=42)
| Autores | Objetivo | Diseño metodológico | Ámbito de estudio | Tipo de participante | Tamaño muestral | Edad | Validez/fiabilidad |
|---|---|---|---|---|---|---|---|
| Barlow et al., 2002 | Proporcionar descripción general de los enfoques de autocontrol para personas con enfermedades crónicas | Estudio cualitativo observacional | Reino Unido | Pacientes con enfermedades crónicas | N/A | >75 a | Sin información |
| Beverly et al., 2011 | Explorar la conciencia de los médicos y las respuestas a las dificultades sociales y emocionales de los pacientes DM2 | Estudio cualitativo fenomenológicoEntrevistas semiestructuradas aplicando análisis temático | Boston primary and specialized care | Muestreo intencional de endocrinólogos y médicos de AP con al menos el 5% de su práctica consistente en pacientes DM2 | n=19 | N/A | Triangulación fuentes de datos, métodos e investigadoresRastreo proceso de toma de decisiones |
| Bolaños y Sarría-Santamera, 2003 | Investigar la percepción que personas con DM2 tienen sobre la enfermedad y sobre la relación con los profesionales sanitarios de AP | Estudio cualitativo fenomenológicoEntrevistas abiertas | Centro de salud barrio del Pilar (Madrid) | Personas adultas con DM2 | n=15 | De 45 a 65 a | Sin información |
| Bonal y Cascaret, 2009 | Revisión del concepto de automanejo como piedra angular en atención a pacientes con enfermedades crónicas por la confusión y traducción indistintamente como autocuidado, autocontrol, autogestión, autotratamiento o autoayuda. Valorar aspectos relacionados con las frases intercambiables: educación al paciente crónico, educación de automanejo y apoyo al automanejo | Revisión bibliográfica descriptiva | N/A | N/A | N/A | N/A | N/A |
| Cabrera et al., 2009 | Conocer el estilo de vida de personas diabéticas en Canarias y su adherencia al tratamiento, así como la prevalencia de DM2 desconocida | Estudio cuantitativo observacional analítico transversal | Islas Canarias | Población general seleccionados en la cohorte CDC (Cardiovascular, DM, Cáncer) | n=6.729 | De 18 a 75 a | Sin información |
| Cano et al., 2013 | Describir la prevalencia de automonitorización de glucemia en sujetos con DM2 no tratados con insulina. Analizar factores asociados a su uso | Estudio cuantitativo observacional analítico transversal | 83 consultas de AP en la Comunidad Valenciana | Diagnosticadas de DM2 antes de 2009, que acudieron por cualquier motivo a consulta de medicina general | n=573 | >30 a | Sin información |
| Cervantes-Villagrana y Presno-Bernal, 2013 | Revisar procesos fisiológicos que se alteran durante la DM | Revisión bibliográfica descriptiva | N/A | N/A | N/A | N/A | N/A |
| D’Eramo-Melkus y Demas, 1989 | Examinar percepciones de pacientes y médicos sobre metas de tratamiento de la DM establecidas entre ellos | Estudio cuantitativo descriptivo transversalEncuesta | Sistema de salud en EE.UU. | Pacientes con obesidad, que no reciben terapia con insulina y están bajo control médico | n=54 | De 21 a 65 a | Sin información |
| Diego y Amado Guirado, 2015 | Revisión del papel del paciente y de los sanitarios respecto a cómo abordar la enfermedad y sus tratamientos | Revisión bibliográfica narrativa | N/A | N/A | N/A | N/A | N/A |
| Dilla et al., 2009 | Analizar consecuencias clínicas y económicas del incumplimiento y motivos por los que se originaIdentificar estrategias para su mejora | Revisión bibliográfica narrativa | N/A | N/A | N/A | N/A | N/A |
| Durand et al., 2016 | Desarrollar y poner a prueba la utilidad, aceptabilidad y accesibilidad de una ayuda de toma de decisiones con material pictórico/gráfico dirigida a mujeres de bajo nivel socioeconómico diagnosticadas de cáncer de mama en estadio temprano | Estudio cualitativo de muestreo teóricoFases 1 y 2: investigación participativa con protocolos de «pensamiento en alto»Fase 3: entrevistas semiestructuradas | Fases 1 y 2: Upper Valley en New Hampshire (EE.UU.), zona rural y urbanaFase 3: Chelsea (Massachusets, EE.UU.), zona rural | Fase 1: clínicos y académicosFase 2: mujeres de bajo nivel económico sin tener en cuenta si tenían historial de cáncer de mamaFase 3: mujeres con bajo nivel económico y diagnóstico reciente de cáncer de mama | Fase 1: 18 académicosFase 2: 23Fase 3: 10 | Fase 2: >40 aF 3: media de 56,8 a | Fiabilidad: 2 investigadores codificaron independientes transcripciones y discutieron discrepancias entre los evaluadores |
| Eborall et al., 2007 | Estudiar los factores que contribuyen a la ansiedad durante el proceso de detección de la diabetes y estudiar las expectativas y reacciones al proceso de detección de los pacientes con resultados positivos, negativos e intermedios | Estudio cualitativo: prospectivo longitudinalEntrevista | 7 centros de atención primaria incluidos en el ensayo ADDITION (Cambridge) en el este de Inglaterra | Pacientes que participan en diferentes estadios de un programa de detección de DM2 | n=23 | De 50 a 69 a | Sin información |
| Elwyn et al., 2013 | Describir el uso exploratorio de herramientas de soporte de decisiones de corto plazo para los pacientes, llamada «Mallas de opciones» | Estudio cualitativo observacional descriptivo transversalEstudio uso de mallas de opción en proyecto y entrevistas con equipos clínicos | N/A | N/A | N/A | N/A | N/A |
| Eroğlu et al., 2014 | Definir la respuesta adaptativa de pacientes de DM a su condición e identificar los temas en los que se necesita intervención educativa según los pacientes | Estudio cuantitativo descriptivo transversalCuestionario aplicado en entrevistas cara a cara | Hospitales estatales, policlínicas con consultas de endocrinología y medicina interna en Turquía | Pacientes voluntarios con DM que atendieron un programa educativo en DM. La mayoría: mujeres, casadas, estudios primarios, amas de casa | n=170 | De 53 a 70 a | Sin información |
| Formosa et al., 2012 | Cuestionar enfoques actuales de la educación sobre la DM y destacar cómo la educación podría ampliarse para producir resultados más efectivos | Revisión bibliográfica evaluativa | N/A | N/A | N/A | N/A | N/A |
| Funnell, 2006 | Identificar actitudes, deseos y necesidades de personas diabéticas y médicos para mejorar la atención a la enfermedad | Revisión bibliográfica descriptiva | 13 países | 250 médicos generalistas, especialistas y enfermeras500 pacientes con DM | n=750 | Sin información | |
| Gil-Guillén et al., 2012 | Analizar estrategias para mejorar el cumplimiento de los regímenes prescritos en DM | Revisión bibliográfica descriptiva | N/A | N/A | N/A | N/A | N/A |
| Gil-Velázquez et al., 2013 | Unificar el proceso de atención que se otorga en las unidades médicas a la DM2 | Revisión bibliográfica descriptiva | Sistema de salud de México | N/A | N/A | N/A | N/A |
| Hart y Collazo, 1998 | Revisar y analizar información de costos del diagnóstico y tratamiento de DM en el mundo | Estudio cuantitativo observacional descriptivo transversal | N/A | N/A | N/A | N/A | N/A |
| Heisler et al., 2003 | Evaluar si la colaboración médico-paciente mejora el autocuidado promoviendo un mayor acuerdo respecto a tratamientos y metas | Estudio cuantitativo observacional descriptivo transversalEncuesta | Centro médico militar y hospital universitario en Michigan | 127 pares de pacientes con DM2 y sus médicos de AP. Personas con medicación y con una hospitalización o 2 visitas al ambulatorio relacionadas con la DM código | n=127 | >30 a | Afirman validez |
| Hewitt et al., 2011 | Examinar conocimiento y gestión de la DM por parte de las personas mayores | Estudio cuantitativo observacional correlacional | Atención primaria en Reino Unido | Personas en la lista de usuarios de los centros diagnosticados de DM2, que no residían en residencias de ancianos | n=1.047 | >75 a | Índice Carts validado y muy utilizado |
| Jadad et al., 2010 | Entendimiento general sobre múltiples enfermedades crónicas | Estudio cualitativo observacional descriptivo transversal | España | Pacientes crónicos | N/A | N/A | N/A |
| Lawton et al., 2003 | Determinar el impacto del control intensivo de glucosa en sangre en el desarrollo de complicaciones en pacientes DM2 | Estudio cualitativo exploratorio longitudinal | Northampton General Hospital, Inglaterra | Pacientes con DM2 | n=10 | De 25 a 65 a | Sin información |
| Lecube et al., 2016 | Consolidar la obesidad como enfermedad | Estudio cualitativo de investigación clínica | España | Personas con obesidad | Epidemiológico: 21,6% de la población | N/A | N/A |
| Ledón Llanes, 2011 | Explorar dinámicas de vida de personas con enfermedades crónicas y comprender cómo sus actores participan en sus procesos de salud en los diferentes espacios de expresión social | Revisión sistemática | Procesos institucionalizados de salud, fundamentalmente de zonas urbanas | Con enfermedades crónicas no transmisibles: endocrinas, oncológicas, cardiovasculares y renales | N/A | N/A | N/A |
| Marante et al., 2011 | Identificar el nivel de conocimiento de pacientes de aspectos de la educación diabetológica: nivel de escolaridad, antecedentes familiares de DM y tiempo de evolución de la enfermedadIdentificar complicaciones de la enfermedad más frecuentes en los pacientes encuestados | Estudio cualitativo descriptivo transversal | 3 consultorios en el barrio San Felipe III (parroquia de San Francisco), La Habana (Cuba) | Pacientes diagnosticados de DM | n=88 | >35 a | Sin información |
| Marrin et al., 2013 | Descripción de principios subyacentes y presentación de protocolo para el desarrollo de herramientas breves de apoyo: «Option Grid» | Estudio cualitativo observacional explicativo | Consultas médicas | Pacientes en consulta | N/A | N/A | N/A |
| Meng et al., 2017 | Estimar efectos de factores relacionados con tratamiento de la enfermedad para los pacientes con DM2 | Estudio cualitativo observacional retrospectivo | Base de datos de reclamaciones de pacientes | Pacientes con DM2 con medicación | n=141.409 | ≤18 a | Validez: análisis de bondad de ajuste, replicación del ajuste del modelo en muestra de validación |
| Mestre, 2014 | Explicar funcionamiento, características, estrategias, resultados y finalidad del Programa Paciente Experto Cataluña | Estudio cualitativo explicativo: exposición de programa | Cataluña | Pacientes crónicos | N/A | N/A | Afirman validez |
| Montori et al., 2006 | Analizar la aplicabilidad de la metodología de Charles et al. Modelo de STDM (shared treatment decision-making) en contexto de atención crónica, que depende en gran medida de la autogestión del paciente | Revisión sistemática y discusión | N/A | Pacientes con enfermedades crónicas | N/A | N/A | N/A |
| Mosnier-Pudar et al., 2009 | Describir la DM2 desde el punto de vista del paciente | Estudio cuantitativo, observacional,descriptivo, transversal | Instituto de sondeo, TNS Healthcare-Sofres | Población francesa de ≥45 a | n=14.201 (1.092 pacientes con DM2) | >45 a | Afirman validez y fiabilidad |
| Mullan et al., 2009 | Ensayo piloto aleatorizado de elección de medicación | Estudio cuantitativo-cualitativo observacional: encuestas y análisis de video | 11 centros de AP y medicina familiar dentro del Sistema de Salud de la Clínica Mayo y el Centro Médico Olmsted (sureste de Minnesota) | Médicos elegibles: médicos, asistentes médicos y enfermeras que manejan DM. Pacientes elegibles: adultos con diagnóstico de DM2 >1 año y con cita programada | n=40 clínicos y 85 pacientes | Afirman validez | |
| Noda Milla et al., 2008 | Medir el nivel de conocimiento sobre de la DM2 en pacientes | Estudio cualitativo observacional: entrevistas individuales | Perú (Lima): Hospital Nacional Arzobispo Loayza y Hospital Nacional Cayetano Heredia | Pacientes con DM y edad >35 a y con hospitalización por descompensación de la enfermedad | n=31 | >35 a. Media=59 | Sin información |
| Nicolucci et al., 2013 | Evaluar resultados psicosociales en personas con diabetes en distintos países para su evaluación comparativa | Estudio cuantitativo descriptivo transversal por encuesta | 17 países | Diabéticos. Población diabética tipos 1 y 2 | n=8.596 (1.368 tipo 1 y 7.228 tipo 2) | ≥30 a | Validez y fiabilidad: con prueba experimental y Cronbach |
| Ollero-Baturone et al., 2014 | Revisar el impacto de enfermedades crónicas en determinantes sociales, manera de enfermar, modelos de gestión de enfermedades crónicas y propuestas para afrontar el futuro | Artículo de revisión/reflexión | Andalucía | N/A | N/A | ||
| Parry et al., 2004 | Examinar cómo el diagnóstico es percibido por una muestra de pacientes DM2 recién diagnosticados | Estudio cualitativo fenomenológico: entrevistas | Lothian (Escocia). Áreas rurales y urbanas pobres y prósperas | Pacientes DM2 recién diagnosticados: 19 mujeres, 21 hombres | n=40 | Media=48 a | Sin información |
| Peel et al., 2004 | Explorar reacciones emocionales de pacientes sobre el diagnóstico, y sus puntos de vista sobre la información de suministro en el momento del diagnóstico | Estudio cualitativo fenomenológico: entrevistas | Lothian (Escocia). Áreas rurales y urbanas pobres y prósperas | Pacientes DM2 recién diagnosticados: 19 mujeres, 21 hombresEdad media: 48 a | n=40 | De 21 a 77 a. Media=48 | Sin información |
| Pérez y Prados, 2014 | Analizar las cargas económicas de las enfermedades crónicas | Estudio cualitativo descriptivo transversal | N/A | Enfermo crónico | N/A | N/A | N/A |
| Powell et al., 2015 | Evaluar el nuevo papel de los profesionales de la salud como colaboradores de los pacientes y sus familiares en el manejo de la diabetes | Revisión bibliográfica descriptiva | N/A | N/A | N/A | N/A | N/A |
| Ritholz et al., 2014 | Explorar percepciones de barreras y facilitadores de la comunicación del autocuidado de la DM durante citas médicas | Estudio cualitativo fenomenológico: entrevistas con guía de entrevista semiestructurada | Boston | 1) Endocrinólogos y médicos de AP con al menos el 5% de pacientes con DM22) Pacientes con DM2 sin psicopatología grave ni deterioro cognitivo o visual y HbA1c<130mmol/mol (14,0%) | n=19 médicos y 34 pacientes | De 30 a 70 a | Validez: triangulación fuentes de datos, métodos e investigadoresFiabilidad: uso de pista de auditoría, que registró decisiones y procesos de investigación |
| Velázquez-Mendoza y Balcázar Nava, 2012 | Analizar vivencias personales e impacto de la enfermedad en diferentes esferas de la vida en personas diagnosticadas con DM2 | Estudio cualitativo fenomenológico: entrevistas | Domicilio personal | Pacientes DM2 | n=6 | ≥18 a | Sin información |
| Zeballos-Palacios et al., 2014 | Describir el rol de la toma de decisiones compartidas para el manejo de enfermedades crónicas | Revisión bibliográfica descriptiva | Perú | N/A | N/A | N/A | N/A |
Se recogió la información contenida en cada artículo respecto a los dos objetivos. Se fue registrando la información relativa a cada uno de los objetivos para luego centrarse en la elaboración y organización de la información en cada uno de ellos. Se organizó la información según temas comunes que permitieran desarrollar y dar coherencia a los datos rescatados.
Específicamente se registró información sobre a) las reacciones al diagnóstico: cómo perciben los pacientes su calidad de vida con respecto a la enfermedad, tanto física como emocionalmente; qué tipo de preocupaciones mantienen a lo largo de su enfermedad; nivel de satisfacción que presentan los pacientes después de su diagnóstico; b) las prácticas llevadas a cabo para mejorar la situación actual: tipos de intervenciones, procedimientos y resultados obtenidos.
ResultadosConsecuencias derivadas de la gestión actual de la diabetesDentro de esta sección, se destacan los resultados obtenidos de la revisión de los estudios sobre cómo perciben y gestionan los pacientes su calidad de vida con respecto a la enfermedad, tanto física como emocionalmente. Por tanto, destacamos como puntos a resaltar los siguientes 6 apartados.
Reacciones al diagnósticoDe los estudios revisados, gran parte de ellos revelan que los pacientes viven la confirmación del diagnóstico con ansiedad13-17. Aparecen también sentimientos de shock, culpa, ira, frustración, depresión, impotencia y rechazo9,15. Estas reacciones son debidas a que la enfermedad crónica se percibe como algo grave, catastrófico, conflictivo y amenazador9,17. Algunos pacientes manifiestan una preocupación por morir de una manera desagradable y dramática18. Estos sentimientos se acompañan de sensaciones de malestar físico y emocional, preocupación y sensación de carencia de control9. Esta sensación de falta de control se incrementa cuando existe un patrón de sobreprotección familiar que aumenta su deficiencia y limita su autonomía y, consiguientemente, coarta las posibilidades de llevar una vida normal9. Por último, se aprecia en los artículos revisados un fuerte temor y rechazo hacia la posibilidad de tener que ser tratado con insulina. Esta se percibe como el escalón último y de mayor gravedad en el proceso de la enfermedad19.
En otros estudios revisados, las reacciones más comunes encontradas son las de minimizar su importancia20. La negación es otra manera de enfrentarse, actuando como si la enfermedad no existiera, pensando que desaparecerá, que no tendrá consecuencias o que no es tan grave por la ausencia de síntomas9.
El estrés y la culpabilidad asociados a las dificultades o resistencias para cambiar se relacionan con un peor afrontamiento de la enfermedad. La confianza, la ayuda al cambio y la atención a los factores psicosociales facilitarían el proceso de afrontamiento de la enfermedad20.
Satisfacción con el tratamientoMosnier-Pudar et al. encontraron una satisfacción alta con el tratamiento (8 sobre 10)13, aunque no se refleje tan claramente en los relatos de los pacientes cuando se profundiza en sus opiniones9,17,21. Un factor relatado que aumenta la satisfacción es que el médico explique las consecuencias y tratamientos posibles de forma rápida, sencilla y clara y asertiva para que los enfermos entiendan mejor los cambios a realizar en sus vidas17. Por el contrario, la espera para una cita fue algo problemático, en mayor medida para los que vieron la diabetes como grave17. En el estudio de Nicolucci et al.21, aproximadamente el 40% de los participantes informaron que su medicación interfirió con su capacidad para llevar una vida normal. Por otro lado, Velázquez-Mendoza y Balcázar Nava encontraron que la mayoría de los participantes mencionaron que no siguen la dieta en su totalidad, es más, algunos de ellos ven la dieta como algo que más que ayudarlos, puede perjudicarles9.
En cuanto a la satisfacción por la información recibida, se observa en la revisión que los pacientes consideran problemática la escasez de información y apoyo por parte de los profesionales de la salud en el momento de su diagnóstico14. Destacan como importante que, el plan de acción para manejar la diabetes sea coherente y realista con su escenario personal, circunstancias vitales y capacidades para encontrar un equilibrio entre las limitaciones impuestas por su enfermedad y su deseo para mantener la motivación. Las quejas más destacadas encontradas en el estudio fueron por no tener suficientes explicaciones detalladas sobre al menos un aspecto de la enfermedad (85%), las consecuencias potenciales de la diabetes en la salud (43%), el origen de la enfermedad (40%) y las modificaciones del estilo de vida (33% en general, 26% de información sobre dieta y 14% sobre ejercicio)14. Además, los estudios reflejan que el tiempo dedicado y la continuidad con el médico son clave para promover la satisfacción del paciente17,22,23.
Coste y adherencia al tratamientoLa diabetes es una de las enfermedades más caras por su alto índice de incapacidad temporal, mortalidad y los costes generados debido a que las complicaciones y tratamientos son muy elevados4,7,24. Los costes emocionales y sociales son difíciles de cuantificar, pero los costes económicos suponen una partida muy importante dentro de los gastos de los países24. Los enfermos utilizan de 2 a 5 veces más recursos sanitarios que la población no diabética25. Existe una relación directa entre el incumplimiento de los objetivos con el empeoramiento de la salud de estos pacientes24. Este hecho generará más visitas a los centros ambulatorios y de urgencias además de un aumento de las hospitalizaciones. En Estados Unidos se calcula que la toma incorrecta de la medicación supone a la sanidad unos 100 billones de dólares al año24.
En cuanto a la adherencia, los estudios reflejan que aproximadamente el 50% de los pacientes declararon cumplir con el tratamiento prescrito26,27. El estrés y la culpabilidad están relacionados con las dificultades o resistencias, y, por tanto, con una menor adherencia20. Funnell halló que solamente el 16% de los pacientes informaron de haber realizado completamente todas las recomendaciones que les habían facilitado los profesionales15. Los médicos fueron más allá afirmando que solo el 3% seguía completamente sus recomendaciones15. La falta de adherencia lleva asociadas multitud de consecuencias, especialmente clínicas y económicas20. En estudios realizados con jóvenes, en los que utilizaban insulina, la adherencia al tratamiento fue superior19,28. El 39% de los jóvenes realizaron pruebas diarias de glucosa en sangre y el 56%, semanales o menos. Entre los que tomaron insulina, la proporción y frecuencia de la prueba de glucosa fue mayor: el 70% de personas comprobaron su glucosa en la sangre, el 64% lo hicieron aproximadamente una vez al día y el 36%, semanalmente o menos28.
La adherencia al tratamiento también se relaciona con una buena comunicación médico-paciente17,29,30. La falta de comunicación tanto sobre aspectos emocionales como de gestión práctica de la enfermedad afecta negativamente al cumplimiento del tratamiento. Este incumplimiento está muy relacionado con que el médico no comunique el propósito del tratamiento29,30. Para un aumento de la adherencia y cumplimiento de los tratamientos, Dilla et al. y Gil-Guillén et al. enumeraron diferentes estrategias como son, por parte de los profesionales, la mejora del conocimiento de la enfermedad y la simplificación del tratamiento para minimizar los efectos negativos y costes para el paciente, y fomentar así los cambios de creencias24,31. Por parte del paciente, esta adherencia mejoraría si asocia su tratamiento a otras actividades cotidianas para aumentar su sensación de bienestar emocional24,31. Por último, el apoyo familiar y social será imprescindible para conseguir esta adherencia24,31.
Complicaciones frecuentesLas complicaciones se dividen en inmediatas (agudas), como las infecciones recurrentes, depresión e hipoglucemia grave, o las que son a largo plazo (crónicas)9, como son las macrovasculares (11%), microvasculares (10%), neuropáticas (33%), infecciosas (36%) y otras (9%)32. La complicación aguda más frecuente encontrada en la revisión realizada es la hipoglucemia en un 56% de los pacientes21. Del 29% de los pacientes que habían sido hospitalizados por hipoglucemia, solo el 13% conocía que era una complicación del tratamiento33. Las personas que manejaron su diabetes con insulina identificaron correctamente los pasos a seguir ante una hipoglucemia28. El UK Prospective Diabetes Study (UKPDS) confirmó que el control mejorado de la glucosa y de la presión arterial reduce las complicaciones diabéticas18.
En cuanto a las revisiones anuales para evitar posibles complicaciones, los estudios reflejan que, en general, estas se llevan a cabo con bastante regularidad15,21,28. El 78% de los diabéticos informaron haberse sometido a un examen ocular durante el último año28, entre un 80%15 y un 50%21 tuvieron un examen podológico, un 31% había visto a un dietista28, pero solo 1/3 fueron evaluados en relación con su bienestar psicológico21.
Consecuencias de la enfermedadSe han recogido en los estudios preocupaciones potenciales de los pacientes por su salud y las modificaciones que puede suponer en su estilo de vida, principalmente en la dieta y actividad física, y el perjuicio en las relaciones sociales9,16,21. Tener hábitos alimenticios diferentes conlleva que la relación con otros cambie al no poder ir a los mismos lugares sin dañar la salud y poder llevar a perder incluso amistades9. Un 39% relató que su tratamiento interfería con su vida normal21. El 23% se quejó de aumento de peso desde el inicio de la terapia actual con una ganancia media de 7,3kg13.
En cuanto a las barreras mencionadas con las que tropiezan los pacientes, se encuentran el lenguaje técnico, el número y combinaciones de medicamentos prescritos, los médicos sin las habilidades adecuadas, sin el tiempo o herramientas (por ejemplo, las ayudas para la toma de decisiones) para atenderles de manera eficaz y eficiente, además de carecer de incentivos para invertir tiempo y esfuerzo para involucrar a los pacientes en la elección del tratamiento más adecuado23,34. Las complicaciones laborales más frecuentes encontradas son el absentismo laboral para acudir al servicio de atención primaria por algún problema agudo o por efecto de las complicaciones de la diabetes9. Estas complicaciones pueden derivar en la imposibilidad de realizar su trabajo con el consiguiente posible cambio de empleo o una jubilación anticipada por incapacidad9,27.
Calidad de vida: inquietudes y problemas emocionalesLos estudios revisados muestran que los pacientes se preocupan en gran medida por cómo afectará la enfermedad a su calidad de vida (tabla 3) y sus consecuencias emocionales. Los problemas que más destacan los autores son la preocupación por el posible desarrollo de complicaciones serias, sentimientos de culpa y ansiedad con respecto al régimen alimenticio15,20,30, y temores al desarrollo de su enfermedad en el futuro9,18. Estas preocupaciones se mantienen a lo largo de la enfermedad, especialmente en los tratados con insulina y los más involucrados en el manejo de la enfermedad9,15,29. El 41% de los enfermos siguen mostrando un alto grado de malestar, aunque solamente el 10% recibía tratamiento psicológico específico para este malestar15. Estas inquietudes aparecen también en aquellos estudios que recaban información de la opinión de los profesionales médicos16,29.
Problemas más relevantes de pérdida de calidad de vida en el área personal
| - Malestar físico y emocional |
| - Pérdida de independencia, de alguna función o parte del cuerpo |
| - Cambios en patrones sexuales |
| - Modificaciones o pérdidas en escala de valores y filosofía de la vida |
| - Alteraciones del autoconcepto o autoimagen |
| - Sentimientos de impotencia o desesperanza |
| - Miedo a lo desconocido |
| - Miedo a la pérdida de control propio |
| - Respuestas depresivas, de negación o agresividad |
| - Cambios de humor frecuentes y sin causa aparente |
| - Pérdida del rol y/o cambios en el rol que deben asumir los demás miembros de la familia. Cambios de responsabilidades |
| - Separación del entorno familiar cuando hay una hospitalización |
| - Distorsiones en las rutinas familiares. Pérdida de relaciones y lazos afectivos |
| - Problemas de comunicación entre miembros |
| - Pérdida de estatus cuando: |
| Conlleva pérdida o cambio de empleo o cambios de nivel económico |
| Aislamiento social por las limitaciones y vivencias de la propia enfermedad |
| Cambios en el tiempo libre y en calidad o cantidad de interacciones sociales |
Fuente: Velázquez-Mendoza y Balcázar Nava9.
En esta sección nos hemos centrado en las prácticas llevadas a cabo en la actualidad para mejorar la gestión de la enfermedad, especialmente del enfermo y de los profesionales sanitarios. Los aspectos más importantes que destacar son tres: 1) el fomento de la autogestión del paciente, 2) la educación del paciente y 3) la relación con los profesionales de la salud.
Fomento de la autogestión (auto-management) del pacienteLa autogestión (auto-management) se define como la competencia individual que desarrolla el paciente a través de un mayor conocimiento sobre su enfermedad y el asesoramiento de su médico para la mejora de la gestión de los síntomas, del tratamiento, las consecuencias físicas y psicosociales y sus cambios en el estilo de vida inherentes a una enfermedad crónica con el objetivo de minimizar los efectos de su enfermedad35.
Se han encontrado resultados en que la autogestión por parte del enfermo ha sido baja, especialmente para la dieta y el ejercicio, en parte debido a los problemas psicosociales que causa esta enfermedad15, aunque estos índices aumentan cuando el paciente cambia la medicación a la insulina al acrecentarse la consciencia de la gravedad de la enfermedad13. Los médicos reconocen que los pacientes estaban preocupados y que estos problemas interfieren con sus esfuerzos de autogestión15,22.
Los estudios recogen los siguientes elementos a cuidar para la optimización de la autogestión de la diabetes: dieta, ejercicio físico, automedicación, monitorización de la glucosa en la sangre, revisión anual y regular de pies y ojos28,36,37. Las intervenciones dirigidas al paciente (coaching para empoderar al paciente, para hacer preguntas y participar en decisiones), mejoras en la calidad de vida y en los marcadores fisiológicos del control de la enfermedad, el intercambio de información en la consulta sobre el contexto personal y social, y sobre los valores y preferencias del paciente pueden ser de vital importancia para los pacientes y clínicos implicados en afrontar la enfermedad36,37. Entre los pacientes que más utilizan la autogestión están los más jóvenes y con mayor nivel educativo16,20,23.
El autocuidado (self-care) es otro elemento destacado en las investigaciones. Consiste en acciones que realizan los pacientes en beneficio de su propia salud, sin supervisión médica formal38. El grado en que los individuos siguen comportamientos de autocuidado apropiados está determinado por sus creencias de salud37. En los estudios recogidos, los pacientes valoraron específicamente la comunicación directa y no acusatoria de sus médicos al abordar su pobre autocuidado22,30. El 30% de los pacientes reportaron ser reacios a discutir sus comportamientos de autocuidado con sus médicos por el miedo a ser juzgados, no queriendo defraudarlos o sentir culpa y vergüenza30. De hecho, los médicos informaron que discutir sobre el autocuidado se asocia con un mayor acuerdo sobre las estrategias y objetivos del tratamiento redundando en un mejor autocuidado y mayor autogestión de la diabetes15,21,22,37.
EducaciónEn los artículos analizados encontramos que los pacientes aquejan falta de información y educación. La educación es esencial para controlar la enfermedad y disminuir las complicaciones, especialmente en cambiar el estilo de vida con dieta hipocalórica baja en grasas y ejercicio físico al menos durante 150 minutos a la semana39. Por orden de importancia destacan: la información sobre la prevención de complicaciones, las complicaciones crónicas a largo plazo, la relación entre la diabetes y el ejercicio, la hipo- y la hiperglucemia, la dieta, el propósito y los métodos de tratamiento, la monitorización del azúcar en sangre, las actividades sexuales durante la diabetes, los efectos secundarios de los medicamentos, la vida laboral, las formas de protección contra la diabetes, los cambios recientes en el tratamiento, las bombas de insulina y las maneras de mejorar la calidad de vida27.
Las tasas de participación en programas educativos se mueven entre el 68%27 y el 49%21. Las sesiones de educación hospitalaria fueron apreciadas porque cubrieron aspectos del manejo de la diabetes que antes los pacientes no habían pensado17. Los estudios encuentran que existe una mayor demanda de educación diabetológica cuanto mayor es el tiempo de evolución de la enfermedad23,32,36,39 y si existen antecedentes familiares de enfermedad de primera línea32. Las intervenciones educativas más activas y participativas (entrevistas cognitivo-conductuales y de modificación de conducta) que implican mayor colaboración por parte del paciente han demostrado ser más eficaces que el suministro de información de forma pasiva, mejorando el control glucémico36,37,39. Un dato significativo es que, cuanto más larga es la duración de la educación, mayor es el deseo de incrementarla27. Por tanto, a las personas con diabetes se les debe ofrecer educación continua, ordenada y sistematizada con objetivos claros en el momento del diagnóstico y durante su evolución22,31,39. Los programas de enseñanza de pacientes más exitosos tienden a involucrar contacto frecuente y refuerzo17,31,36.
Relación con los profesionales de la saludEn casi la totalidad de los artículos recogidos los pacientes califican como buena la calidad de sus relaciones con los profesionales de la salud, valorándolo positivamente hasta en un 89%15. Paralelamente enfatizan la falta de atención específica e individualizada, comunicación cercana y la falta de apoyo para la participación de su tratamiento. Es decir, describen intervenciones unidireccionales donde el profesional es una figura autoritaria, que penaliza el comportamiento que se desvíe de sus directrices, especialmente señalado por los jóvenes y las personas con mayor nivel educativo19,20. Aparecen discursos de queja y malestar30. El paciente siente que se le culpabiliza de su situación y le puede llevar a mentir, no reconocer las dificultades o abandonar al profesional o al sistema sanitario20,30. En otro estudio se encontró un cierto sesgo negativo de los médicos hacia pacientes con sobrepeso, considerándolos como «no cumplidores» y con la consiguiente reacción de vergüenza de algunos pacientes por su sobrepeso30. Un cambio del modelo biomédico tradicional de atención en un modelo biopsicosocial de atención, promovería un cambio positivo37. Este modelo bidireccional es muy reclamado por los pacientes20,36,40. A pesar de la confirmación del éxito de este modelo, es difícil ponerlo en marcha en las consultas. La National Patient Safety Foundation refirió que había bastantes barreras para poner en marcha este tipo de iniciativa. Entre ellas se destaca el deseo de autonomía, la falta de experiencia y de liderazgo de los médicos23,41 o el escaso tiempo de consulta42.
La confianza es otro de los pilares encontrados en los estudios en la relación profesional-paciente20,30,36. Los aspectos valorados como imprescindibles y motivadores en la interacción con los profesionales sanitarios son los aspectos humanos: sentirse escuchados, atendidos, comprensión, aceptación y poder expresar su malestar30. Los pacientes demandan conocer la realidad sobre su estado de salud y las posibles terapias o recomendaciones e incluir su punto de vista y sus necesidades14,17,20. Se expresa la necesidad de que la relación profesional-paciente se base en una alianza terapéutica, un pacto de colaboración entre ambos20. Se resalta en las investigaciones que la comprensión y exploración de la comunicación médico-paciente debe incluir abordar el desempeño de tareas y comportamientos específicos de comunicación, habilidades interpersonales/relacionales involucradas en el establecimiento de una relación de confianza17,30. Los pacientes también reconocen que sin la ayuda médica sobre la modificación del estilo de vida, esta pudiera resultar perjudicial en lugar de beneficiosa14,17.
Por su parte, se refleja en las publicaciones que los médicos reconocen las dificultades emocionales de los pacientes: la gran carga emocional en el trabajo, limitaciones percibidas en su vida, temor por las consecuencias de la enfermedad, dificultades sociales, prioridades mayores como son cónyuges enfermos, trabajo, escuela o, simplemente, no poder comprobar su glucosa16. Se recoge también que los médicos, por su parte, comentaron tener estrés y ansiedad por la exigencia de adherirse a las limitaciones de tiempo de una visita médica estándar, y sentir que carecen de la experiencia para apoyar mejor a sus pacientes. Algunos médicos también informan de sus problemas para detectar las dificultades emocionales de sus pacientes16,30. De hecho, los enfermeros percibieron mejor los problemas psicosociales de los enfermos y usaron estrategias psicológicas con mayor frecuencia que los médicos a los que clasificaron sus habilidades como más bajas30.
DiscusiónLas consecuencias que más inquietan a los pacientes son las que suponen un cambio en su salud y estilo de vida, sobre todo en la dieta, el ejercicio y en sus relaciones sociales16,21,26. El malestar físico y la posible dependencia les pueden suponer un alejamiento laboral, social y familiar y, consecuentemente, un cambio de escala de valores y sentimientos de impotencia, ansiedad, culpa, temor y depresión9,15,18,20,29,30. Para los profesionales, son relevantes las mismas inquietudes que para los pacientes16,29. Además, los estudios confirman que los costes de la diabetes son los más caros dentro de las enfermedades crónicas por su alto índice de incapacidad temporal, mortalidad, complicaciones y tratamientos con un coste elevado6,7,25. Estos costes se deben, en gran medida, al incumplimiento del tratamiento, aumentando así el número de visitas a los centros ambulatorios, urgencias y hospitalizaciones3,24,26. Otro ámbito donde se puede reducir costes a nivel sanitario es apostando por un equipo multidisciplinar con mayor coordinación y eficacia, incluyendo recursos de salud mental41.
La baja adherencia está muy relacionada con los costes de la enfermedad. Numerosos estudios confirman los beneficios en las consultas de la comunicación, información y negociación de los tratamientos que más se ajuste a las condiciones físicas y emocionales de los pacientes para conseguir la máxima adhesión al tratamiento, empoderarles y generarles confianza. Es importante también el refuerzo por los logros conseguidos y no juzgar por los fracasos, minimizar los costes y efectos negativos para el paciente y aumentar la sensación de bienestar emocional31,34. Muchos de estos estudios revelan áreas de mejora, como un pobre apoyo e información sobre consecuencias y tratamientos posibles o el tiempo que se les dedica a los pacientes y su continuidad con el médico17,22,23.
Para la mejora de la gestión del tratamiento se han encontrado 3 bases importantes en la literatura: la autogestión, la educación y la relación médico-paciente.
Referente a la autogestión, los aspectos más destacados son la automedicación, monitorizar la glucosa23,28, cuidar la dieta y el ejercicio físico y hacer revisiones regulares28. Los pacientes que más la utilizan son los más jóvenes y con mayor nivel educativo20,23. Los médicos opinan que, con mayor discusión sobre áreas de autocuidado, con mayor acuerdo sobre los objetivos que empoderen al paciente y mejoren su calidad de vida, se alcanzará mayor autoeficacia en el cuidado de la diabetes y una mayor implicación del paciente es su autogestión22,36,37.
Sobre la educación, en los artículos hay unanimidad en destacar que la información es esencial para controlar la enfermedad y disminuir las complicaciones39. La demanda de educación es continua en los pacientes31,39, especialmente los que más tiempo llevan enfermos32,39 y más educación hayan recibido27. La más aceptada es la educación activa y participativa37,39. Los temas más demandados son la prevención de complicaciones, relación diabetes y ejercicio, hipo- e hiperglucemia, dieta, propósito y métodos de tratamiento, monitorización de azúcar en sangre, actividades sexuales, efectos secundarios de la medicación, vida laboral, formas de protección contra la diabetes y maneras de mejorar la calidad de vida27.
En la relación médico-paciente, la confianza y la alianza terapéutica son los pilares básicos20,30,36. Los aspectos valorados más positivamente son: sentirse escuchados, atendidos, comprensión, aceptación y poder expresar su malestar30. Por tanto, se deriva hacia un modelo más biopsicosocial donde el papel del paciente es más activo, se centra en la atención de las necesidades del paciente y no exclusivamente en la cura de la enfermedad aislada del individuo8,20,36,37,40. Muchos estudios muestran que consensuar el tratamiento disminuye la ansiedad en el paciente, hace que se sienta más seguro y sienta mayor control de su enfermedad43-45. A pesar de estas ventajas, es difícil poner en marcha este tipo de iniciativas en las consultas por el escaso tiempo de dedicación por cada paciente23,42.
Como limitación de esta investigación destacamos que, en los artículos seleccionados para esta revisión, puede haber sesgos de selección (no aleatoriedad), de realización (diferencias de atención) y de detección (diferencias en la evaluación de resultados) debido al tipo de diseño, diversidad poblacional y metodología utilizada. Esto supone una importante limitación del estudio puesto que, si hay muchos artículos primarios con deficiencias metodológicas o con diseños débiles, las conclusiones serán cuestionables, incluso cuando los resultados sean comparables. Sin embargo, en este trabajo se ha revisado la mejor evidencia disponible hasta el momento sobre el tema en cuestión, por lo que la aportación se basa en recopilar y organizar dicha información con la intención de mejorar las líneas de investigación futuras, así como hacer una llamada a la necesidad de desarrollar diseños sólidos de investigación que aborden los temas que la presente revisión ha mostrado como relevantes.
Otra limitación encontrada sería que dado que los estudios incluidos en la revisión tienen principalmente diseños cualitativos, y muestras pequeñas, estas podrían estar sesgadas respecto a su capacidad de representación de sus poblaciones. Sin embargo, en esta revisión narrativa no se pretende concluir a nivel poblacional, sino organizar la información con la que se cuenta a día de hoy y señalar los puntos de mejora en la investigación respecto al tema de nuestra investigación. A pesar de que los tamaños muestrales de los trabajos son pequeños, dada la cantidad de trabajos incluidos (n=42) creemos que es útil y valiosa la información que se deriva de su análisis. En todo caso se informa de los posibles sesgos a través del análisis para facilitar su consideración a los lectores de este trabajo.
ConclusionesEl diagnóstico de diabetes se vive con una gran reactividad emocional. El tratamiento implica esfuerzos y sacrificios sin un beneficio visible de forma inmediata. Los pacientes encuentran barreras en su estilo de vida, psicológicas y ambientales que dificultan su adherencia al tratamiento. La falta de adherencia al tratamiento implica una disminución de la salud de los pacientes y un aumento de los costes sanitarios.
Para conseguir esta adherencia deberemos centrarnos en conseguir la máxima autogestión de la enfermedad. Los pacientes mejorarían en gran medida su calidad de vida y los costes sanitarios, económicos y sociales disminuirían considerablemente. Una rápida y eficaz relación con los servicios sanitarios y una educación de calidad facilitarían la gestión de la enfermedad.
Un acceso a la atención médica rápido y fácil, que exista un diálogo médico-paciente cercano, abierto y fluido, es decir, un cambio a un modelo más biopsicosocial de atención promovería un cambio positivo hacia una relación basada en una alianza terapéutica, colaboración entre ambos, un estilo de consulta abierto y centrado en los pacientes.
El otro pilar en el que sustentar la autogestión es la educación. Una educación activa y participativa ofrecería la información necesaria a los pacientes para un buen conocimiento de la enfermedad, y así poder gestionarla autónomamente y tomar decisiones adecuadas sobre los recursos.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.