Proporcionar unas recomendaciones prácticas para la evaluación y el manejo de la hipoglucemia en pacientes con diabetes mellitus.
ParticipantesMiembros del Grupo de Trabajo de Diabetes Mellitus de la Sociedad Española de Endocrinología y Nutrición (SEEN).
MétodosLas recomendaciones se formularon según el sistema Grading of Recommendations, Assessment, Development, and Evaluation (GRADE) para establecer tanto la fuerza de las recomendaciones como el grado de evidencia. Se realizó una búsqueda sistemática en MEDLINE (PubMed) de la evidencia disponible para cada tema, y se revisaron artículos escritos en inglés y castellano con fecha de inclusión hasta el 28 de febrero de 2020. En este resumen ejecutivo incluimos la evidencia reciente incorporada desde 2013.
ConclusionesEl documento establece unas recomendaciones prácticas basadas en la evidencia acerca de la evaluación y manejo de la hipoglucemia en pacientes con diabetes mellitus.
To provide practical recommendations for the evaluation and management of hypoglycemia in patients with diabetes mellitus.
ParticipantsMembers of the Diabetes Mellitus Working Group of the Spanish Society of Endocrinology and Nutrition (SEEN).
MethodsThe recommendations were made based on the Grading of Recommendations, Assessment, Development and Evaluation (GRADE) system to establish both the strength of the recommendations and the level of evidence. A systematic search was made in MEDLINE (PubMed) for the available evidence on each subject, and articles written in English and Spanish with an inclusion date up to 28 February 2020 were reviewed. This executive summary takes account of the evidence incorporated since 2013.
ConclusionsThe document establishes practical evidence-based recommendations regarding the evaluation and management of hypoglycemia in patients with diabetes mellitus.
En 2013, el Grupo de Trabajo de Diabetes Mellitus de la Sociedad Española de Endocrinología y Nutrición (SEEN) elaboró unas recomendaciones basadas en la evidencia acerca de la evaluación y el manejo de la hipoglucemia en pacientes con diabetes1. El desarrollo de nuevas terapias, la aparición de nuevas evidencias acerca de las repercusiones de la hipoglucemia, y los avances en las tecnologías aplicadas a la diabetes, hacen necesaria una actualización del documento.
Método de desarrollo de las guías de práctica clínica basadas en la evidenciaLas recomendaciones se formularon según el sistema Grading of Recommendations, Assessment, Development, and Evaluation (GRADE) para establecer la fuerza de las recomendaciones y el grado de evidencia2. Se distinguen recomendaciones fuertes, expresadas como «recomendamos», número 1, y recomendaciones débiles expresadas como «sugerimos», número 2. La calidad de la evidencia se expresa con símbolos: ⊕ evidencia muy baja; ⊕⊕ evidencia baja; ⊕⊕⊕ evidencia moderada; y ⊕⊕⊕⊕ evidencia alta.
Se revisaron artículos escritos en inglés y castellano (PubMed) con fecha de inclusión hasta el 28 de febrero de 2020. Tras la formulación de las recomendaciones, estas se discutieron conjuntamente por el Grupo de trabajo. En este resumen ejecutivo incluimos la evidencia incorporada desde 2013. El documento completo al cual corresponde este resumen ejecutivo puede consultarse en: https://www.seen.es/ModulGEX/workspace/publico/modulos/web/docs/apartados/986/030720_010826_2250465771.pdf.
Definición y clasificación de hipoglucemiaRecomendaciones- -
Recomendamos evaluar la presencia y gravedad de las hipoglucemias sintomáticas o asintomáticas en cada visita realizada a las personas con diabetes tipo 1 (DM 1) y tipo 2 (DM 2) en riesgo de hipoglucemia (1⊕⊕⊕○).
- -
Sugerimos que los sujetos con DM estén alertados de la posibilidad de desarrollar una hipoglucemia cuando en la automonitorización de glucemia (AMG) las concentraciones de glucosa desciendan rápidamente o sean inferiores a 70mg/dl (2⊕○○○).
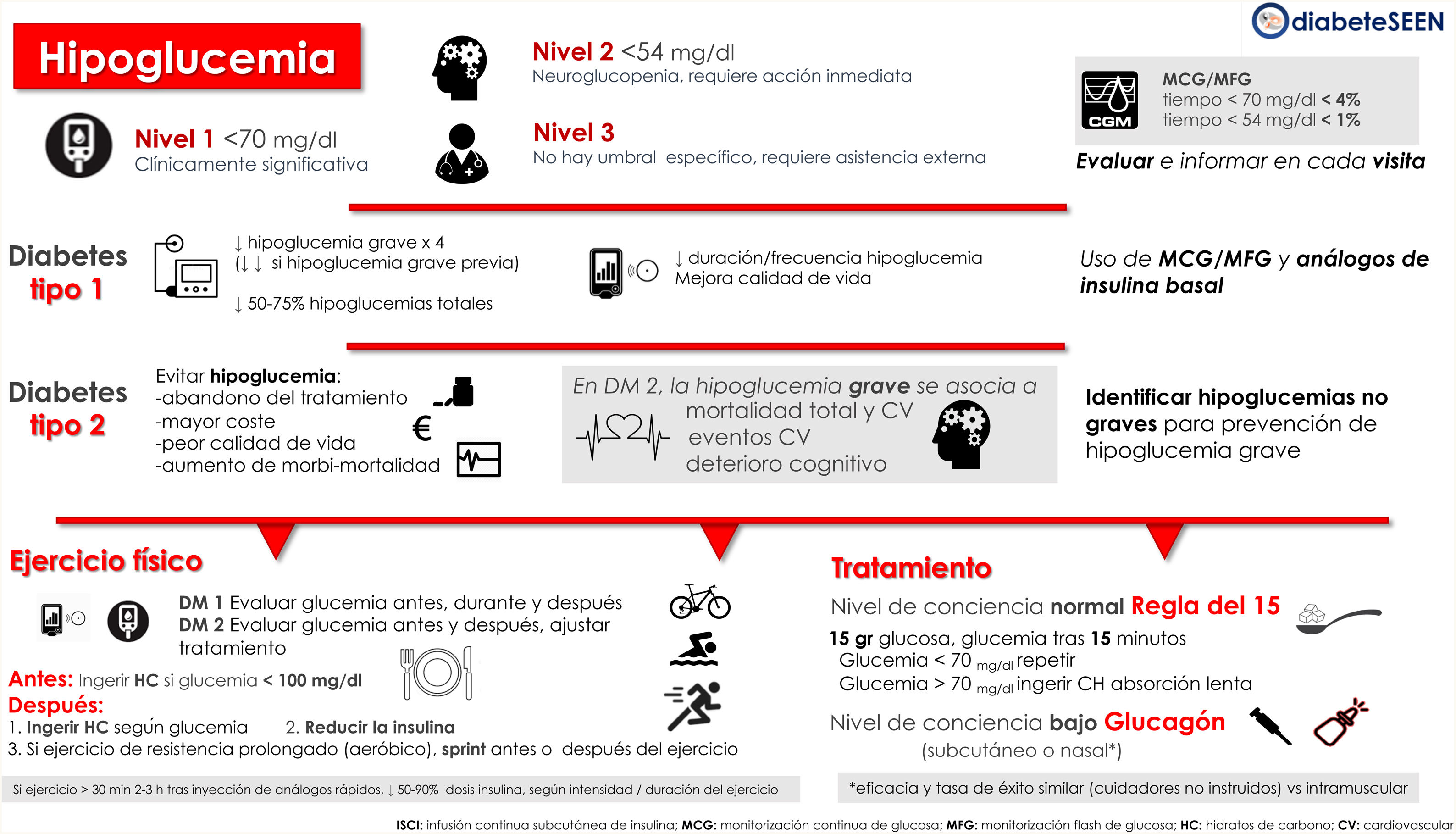
La definición de hipoglucemia clínica es controvertida, y en la práctica clínica se clasifica según sus consecuencias clínicas (fig. 1).
Hipoglucemia nivel 1: valores de glucemia <70mg/dl y >54mg/dl, que puede alertar a la persona a realizar alguna acción. Considerada clínicamente significativa, con independencia de la gravedad de los síntomas agudos.
Hipoglucemia nivel 2: valores de glucemia <54mg/dl. Umbral en el que comienzan a surgir los síntomas neuroglucopénicos y se requiere acción inmediata para resolver el episodio.
Hipoglucemia nivel 3: Hipoglucemia grave, no hay umbral de glucosa especificado. Un episodio grave se caracteriza por un estado mental y/o físico alterado que requiere la asistencia externa de otra persona para que se resuelva.
En sujetos que utilizan monitorización continua de glucosa (MCG) o intermitente/flash de glucosa (MFG), el tiempo en hipoglucemia es uno de los parámetros que deben ser evaluados. Los objetivos óptimos son un tiempo por debajo de 70mg/dl<4% (incluye el periodo en tiempo por debajo de 54mg/dl), y un tiempo por debajo de 54mg/dl<1%, tanto en adultos con DM 1 como en gestantes con DM 23 (fig. 1).
Hipoglucemia en la diabetes mellitus tipo 1Recomendaciones- -
Recomendamos la prevención de la hipoglucemia a través de un equilibrio adecuado entre la dosis de insulina, la ingesta y la actividad física, así como la búsqueda activa mediante la AMG, especialmente cuando la DM tiene más de 5 años de evolución (1⊕⊕⊕⊕).
- -
Recomendamos la MCG o la MFG, con o sin terapia con bomba de infusión subcutánea continua de insulina (ISCI) en pacientes con DM 1 e hipoglucemias frecuentes (graves o no) (1⊕⊕⊕⊕).
- -
La MCG o MFG en DM 1, independientemente de la modalidad de tratamiento con insulina (terapia multidosis -MDI- o infusión subcutánea continua de insulina -ISCI), mejora el control glucémico y disminuye la incidencia de hipoglucemias (1⊕⊕⊕⊕). Estos beneficios se correlacionan con el tiempo de uso del uso del dispositivo y/o con el número de escaneos en la MFG (1⊕⊕⊕⊕).
Diferentes metaanálisis han demostrado que la terapia con ISCI disminuye hasta 4 veces el número de hipoglucemias graves; el efecto es mayor en los pacientes con mayor número de hipoglucemias graves previas. También se ha demostrado una reducción de entre el 50-75% del número total de episodios de hipoglucemias
La MCG y la MFG, así como la suspensión automática en pacientes con ISCI, han demostrado reducir la duración de la hipoglucemia4. Las nuevas tecnologías basadas en modelos de páncreas artificiales mejoran el control glucémico y reducen la hipoglucemia en comparación con la terapia con bomba de insulina convencional.
Hipoglucemia y diabetes mellitus tipo 2Recomendaciones- -
-Recomendamos como objetivo prioritario en la DM 2 evitar la hipoglucemia por su asociación con mayor probabilidad de abandono del tratamiento, mayor coste, deterioro de la calidad de vida (1⊕⊕⊕⊕) y aumento de morbimortalidad (1⊕⊕⊕○).
- -
Recomendamos detectar a aquellos pacientes con DM 2 que hayan sido diagnosticados de episodios de hipoglucemias no graves y/o reciban tratamiento con insulina y/o secretagogos (sulfonilureas o repaglinida), para realizar estrategias de prevención de hipoglucemia grave (1⊕⊕⊕○).
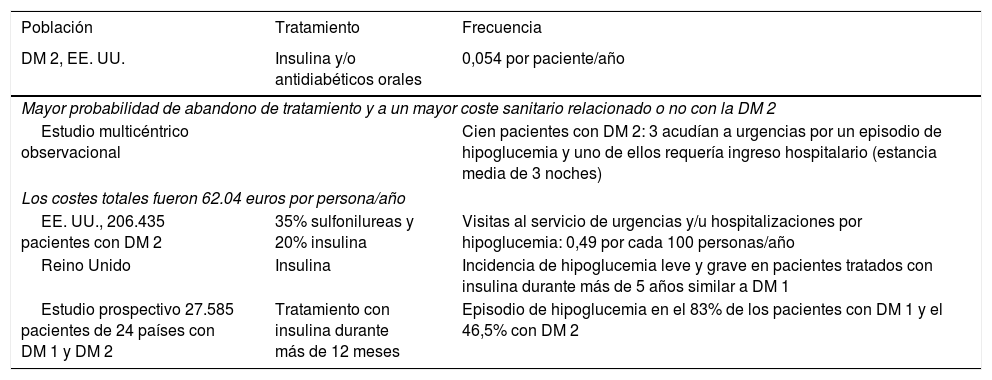
La incidencia de hipoglucemia en la DM 2 descrita por los diferentes estudios y la frecuencia de hipoglucemias no graves varían según los estudios (tabla 1).
Hipoglucemia en la DM 2
| Población | Tratamiento | Frecuencia |
|---|---|---|
| DM 2, EE. UU. | Insulina y/o antidiabéticos orales | 0,054 por paciente/año |
| Mayor probabilidad de abandono de tratamiento y a un mayor coste sanitario relacionado o no con la DM 2 | ||
| Estudio multicéntrico observacional | Cien pacientes con DM 2: 3 acudían a urgencias por un episodio de hipoglucemia y uno de ellos requería ingreso hospitalario (estancia media de 3 noches) | |
| Los costes totales fueron 62.04 euros por persona/año | ||
| EE. UU., 206.435 pacientes con DM 2 | 35% sulfonilureas y 20% insulina | Visitas al servicio de urgencias y/u hospitalizaciones por hipoglucemia: 0,49 por cada 100 personas/año |
| Reino Unido | Insulina | Incidencia de hipoglucemia leve y grave en pacientes tratados con insulina durante más de 5 años similar a DM 1 |
| Estudio prospectivo 27.585 pacientes de 24 países con DM 1 y DM 2 | Tratamiento con insulina durante más de 12 meses | Episodio de hipoglucemia en el 83% de los pacientes con DM 1 y el 46,5% con DM 2 |
- -
Recomendamos considerar la hipoglucemia grave en la DM 2 como un factor asociado a futura mortalidad total (1⊕⊕⊕○) y cardiovascular (1⊕⊕⊕○).
- -
Recomendamos considerar la hipoglucemia en DM 2 como un factor asociado a la aparición de futuros eventos cardiovasculares (1⊕⊕⊕○).
En los análisis post-hoc de grandes ensayos clínicos aleatorizados (DEVOTE, ORIGIN, ADVANCE, ACCORD, VADT, LEADER, EXSCEL), se ha demostrado un incremento de la mortalidad global en los meses posteriores a presentar una hipoglucemia grave, una relación entre la hipoglucemia grave y un riesgo significativo de mortalidad cardiovascular, y una asociación entre la hipoglucemia grave y el desarrollo futuro de eventos cardiovasculares. Distintos estudios de cohortes han demostrado de forma consistente estos mismos hallazgos en pacientes con DM 2 en la práctica clínica habitual5.
En la DM 1 la evidencia en este aspecto es muy escasa, los resultados son dispares, y no permite establecer ninguna recomendación o sugerencia.
Hipoglucemia y ejercicio físicoRecomendaciones- -
Recomendamos comprobar la cifra de glucosa (AMG, MCG o MFG) en todas las personas con DM 1, antes, durante y después de la práctica de ejercicio físico (1⊕○○○).
- -
Recomendamos reducir el bolo de insulina rápida antes del ejercicio (cuando el ejercicio se realiza 90-120min tras este) y/o modificar la ingesta de hidratos de carbono (HC) para prevenir la hipoglucemia (1⊕⊕○○).
- -
Recomendamos ingerir HC antes de iniciar el ejercicio si la glucemia es menor de 100mg/dl y después del ejercicio según la glucemia (1⊕⊕○○).
- -
Sugerimos, después del ejercicio, reducir la insulina y/o tomar HC (2⊕⊕○○) para evitar la hipoglucemia posterior a la actividad física.
- -
En pacientes con DM 2 en tratamiento con sulfonilureas o repaglinida y/o insulina recomendamos comprobar la glucemia antes del ejercicio físico (1⊕○○○) y ajustar el tratamiento farmacológico para prevenir la hipoglucemia asociada al ejercicio (1⊕⊕○○).
- -
Sugerimos que los pacientes lleven alguna forma de identificación de diabetes (2⊕○○).
- -
Sugerimos evitar la práctica de ejercicio durante las 24h siguientes a una hipoglucemia grave debido al riesgo sustancialmente mayor de un mayor episodio grave durante el ejercicio (2⊕⊕○○).
- -
Tras ejercicio de resistencia prolongado (predominantemente aeróbico), sugerimos realizar un sprint antes o después del ejercicio como alternativa o enfoque complementario no relacionado con insulina o ingesta de alimentos (2⊕⊕○○).
- -
Sugerimos el uso de una minidosis de glucagón para prevenir la hipoglucemia inducida por ejercicio en pacientes con DM 1 (2⊕⊕⊕○)
Si el ejercicio es superior a 30min y se realiza 2-3h tras la inyección de análogos rápidos o 4-6h tras insulina regular, se debe considerar la reducción entre el 50% y el 90% de la dosis de insulina dependiendo de la intensidad y de la duración del ejercicio planeado. Además, se debería ingerir una cantidad extra de HC (10-20g) si la glucemia antes del ejercicio es menor de 100mg/dl. La ingesta de glucosa (bebidas o alimentos fortificados) a un ritmo de 1g/kg/h mejora el rendimiento y reduce el riesgo de hipoglucemia6.
El efecto hipoglucemiante es mayor en los 60-90min posteriores a la actividad física, aunque persiste 6-15h tras su finalización. Además, se reduce la respuesta contrarreguladora, lo que puede afectar a la percepción de la hipoglucemia. La ingesta de 5-6mg/kg de cafeína previamente al ejercicio reduce la hipoglucemia durante y después del ejercicio6.
También se recomienda reducir la dosis de insulina basal después del ejercicio según la intensidad y la duración de este. Tras la actividad es recomendable comprobar la glucemia y tomar un suplemento de unos 15-20g de HC si la glucemia es inferior a 120mg/dl. El momento de la ingesta de HC después del ejercicio afecta la síntesis de glucógeno a corto plazo: dentro de los 30min después del ejercicio (1-1,5g HC/kg a intervalos de 2h hasta 6h) da lugar a mayores niveles de glucógeno que cuando la ingesta se retrasa 2h.
Tratamiento de la hipoglucemiaRecomendaciones- -
Recomendamos, en pacientes conscientes, el tratamiento del episodio de hipoglucemia preferentemente con 15-20g de glucosa, o con cualquier HC que contenga esta cantidad. Este tratamiento debe repetirse a los 15min si al realizar una glucemia capilar persiste la hipoglucemia. Cuando la glucemia ha vuelto a valores normales, recomendamos consumir un suplemento de HC de absorción lenta para prevenir una nueva hipoglucemia (1⊕⊕○○).
- -
Recomendamos, en pacientes inconscientes, la administración de glucagón por inyección subcutánea (1⊕⊕○○) o nasal.
- -
Recomendamos, en pacientes tratados con insulina o secretagogos, evaluar periódicamente los conocimientos acerca de la detección y el tratamiento de la hipoglucemia, así como recordar la necesidad de llevar siempre consigo HC suficientes para el tratamiento de una hipoglucemia y disponer de glucagón (1⊕OOO).
- -
Recomendamos reevaluar el régimen terapéutico si el paciente sufre uno o más episodios de hipoglucemia de nivel 3 y programar una elevación temporal de sus objetivos glucémicos para reducir el riesgo de episodios futuros en el caso de pacientes con hipoglucemias inadvertidas (1⊕⊕○○).
Para el tratamiento de la hipoglucemia de grado 1 se recomienda la administración de 15-20g de glucosa o equivalente1 (tabla 2).
Los episodios de hipoglucemia de grado 3 pueden requerir la administración de glucagón por administración subcutánea, intramuscular o nasal, y debe comprobarse periódicamente que el paciente dispone de este fármaco. El uso de glucagón de administración nasal ha demostrado una eficacia similar al glucagón intramuscular, con importantes diferencias en lo relativo a la facilidad de uso. El tiempo medio para la administración (glucagón nasal vs. convencional) fue de 16s vs. 1min 53s en los cuidadores instruidos, y de 26s vs. 2min 24s en conocidos no instruidos. Se recibió la dosis completa de glucagón en el 94% de casos con glucagón nasal vs. 13% con glucagón intramuscular (cuidadores instruidos), y en conocidos no instruidos un 93% recibió la dosis completa de glucagón nasal, a diferencia del glucagón convencional, en que el 20% de los casos recibió una dosis parcial y en el resto no recibieron el fármaco7. Además, puede conservarse a temperatura ambiente (hasta 30 grados).
Hipoglucemia inadvertidaRecomendaciones- -
Recomendamos considerar los factores de riesgo convencionales y aquellos que indican alteración de la contrarregulación en pacientes con hipoglucemias de repetición (1⊕⊕⊕⊕).
- -
Recomendamos evitar la hipoglucemia durante al menos 2-3 semanas en pacientes con hipoglucemia asintomática para mejorar la percepción de la hipoglucemia (1⊕⊕○○).
- -
Recomendamos utilizar estrategias para mejorar la detección de hipoglucemia si existe hipoglucemia inadvertida, entre ellas la aplicación del test de Clarke (1⊕⊕⊕○).
- -
Recomendamos utilizar la MCG como una herramienta eficaz cuando se usa tanto con ISCI como con MDI. Si se emplea en un sistema de terapia de bomba con sensor (SAP) los beneficios son superiores. (1⊕⊕⊕○).
La hipoglucemia inadvertida afecta aproximadamente al 20-25% de las personas con DM 1 y al 10% de los pacientes con DM 2 tratada con insulina, y aumenta el riesgo de hipoglucemia grave. Existen diferentes estrategias para la prevención y manejo de la hipoglucemia inadvertida (tabla 3).
Estrategias para la prevención y manejo de la hipoglucemia inadvertida
| Opciones | Mecanismo | Observaciones |
|---|---|---|
| Ajuste de objetivos glucémicos | Evitar la hipoglucemia | Dos a 3 semanas es suficiente para mejorar la percepción de la hipoglucemia |
| Optimización del tratamiento de insulina | Evitar la hipoglucemia | El efecto sobre la contrarregulación depende de la eficacia de evitar la hipoglucemia |
| Educación diabetológica | Mejorar la detección exacta de la hipoglucemia | Se necesita un programa intensivo y no todos los estudios confirman su eficacia |
En pacientes con DM 1 e hipoglucemia inadvertida, la ISCI reduce a la mitad los episodios de hipoglucemia y, especialmente, las hipoglucemias graves (de 1,25 a 0,05 eventos/año). Asimismo, en caso de hipoglucemias recurrentes graves, el trasplante de páncreas e islotes de células pancreáticas debe ser considerado como una opción terapéutica.
La MCG pueda ser eficaz cuando se usa tanto con ISCI como con MDI, para reducir el riesgo de hipoglucemia grave y mejorar la percepción en pacientes con hipoglucemia inadvertida. La evidencia del uso de la MCG es más limitada en las personas con DM 2.
El uso de MCG con las funciones de suspensión de glucosa baja y función predictiva de suspensión de glucosa baja constituye una innovación tecnológica con alto potencial terapéutico en la hipoglucemia inadvertida8, aunque sus resultados se pueden ver limitados en aquellos pacientes con bajo nivel de adherencia e implicación en su propio tratamiento.
Medición de glucemia e hipoglucemiaRecomendaciones- -
Recomendamos la AMG cuando se sospeche la presencia de hipoglucemia, después del tratamiento de esta hasta que se restablezca la normoglucemia, y antes de realizar actividades que puedan incrementar su riesgo (ejercicio) o sean potencialmente peligrosas (conducir, cuidado de niños, actividades de riesgo) (1⊕⊕⊕⊕).
- -
Recomendamos comprobar periódicamente la técnica de AMG, los resultados y la capacidad para tomar decisiones adecuadas en función de estos (1⊕○○○).
- -
Recomendamos la MCG en personas con DM 1 (tratadas con MDI o ISCI) para reducir la frecuencia de hipoglucemia y el tiempo en hipoglucemia (1⊕⊕⊕○).
- -
Recomendamos la MCG o la MFG en la DM 1, ya que reduce tanto el tiempo en hipoglucemia como el número de hipoglucemias (1⊕⊕ ○○).
En estudios en adultos utilizando MCG y MFG donde la reducción de los episodios de hipoglucemia era el objetivo principal, se observa un descenso tanto en sujetos tratados con MDI como en los tratados con ISCI. En pacientes con mayor riesgo de hipoglucemia, se observó un descenso de todos los niveles de hipoglucemia.
Los estudios realizados en DM 2 son heterogéneos en cuanto al diseño, y han incluido a pacientes tratados con insulina basal y/o terapia antidiabética oral, MDI o ISCI o MDI. En el estudio DIAMOND, en sujetos con DM 2 tratados con MDI, se observó una mejoría del control glucémico con la MCG, pero no de la frecuencia de hipoglucemia.
En pacientes con DM 2 tratados con insulina y con inadecuado control glucémico (A1c 8,8%), la MFG redujo en un 43% el tiempo en hipoglucemia a pesar de no inducir cambios en el control glucémico. En DM 1, la MFG ha demostrado reducir el tiempo en hipoglucemia un 38% a los 6 meses de la intervención9.
Hipoglucemia y actividad laboralRecomendaciones- -
Recomendamos la utilización de MCG/MFG y también de determinados análogos de insulina basal o ISCI en DM 1 (1⊕⊕⊕○). En DM 2 recomendamos el uso de fármacos no hipoglucemiantes (evitando el uso de sulfonilureas/glinidas) y utilizar determinados análogos de insulina basal en caso de tratamiento con insulina (1⊕⊕⊕○).
- -
Sugerimos que el empleador facilite turnos estables, y permita la monitorización de glucosa y la toma de HC durante la jornada laboral, con el objetivo de prevenir o tratar precozmente las hipoglucemias (2⊕○○○).
- -
Sugerimos la aplicación de la Disposición General del BOE 20/2/2019 a la normativa de las CCAA para que la diabetes deje de ser una exclusión directa de las ofertas de empleo público, tanto civil como militar (2⊕⊕○○).
Las incretinas han permitido el acceso de pacientes con DM 2 a actividades excluidas previamente: conducción de transportes públicos, aviones, trenes, supervisión de tráfico aéreo o motorizado; trabajos relacionados con armas; trabajos con riesgo de caída (electricista, trabajo en tejados). Los iSGLT2 no están incluidos aún. El tratamiento con insulina sigue siendo la limitación, a pesar de la evidencia de los nuevos análogos de insulina basal y del uso de ISCI en reducción de hipoglucemias.
Recientemente, la diabetes ha dejado de ser causa de exclusión directa para las pruebas selectivas del personal funcionario, estatutario y laboral, civil y militar en el Territorio Nacional, siendo un tribunal médico quién debe valorarlo individualizadamente.
La legislación de Seguridad Aérea Europea mantiene que la DM con insulina implica pérdida o no consecución de licencia para puesto de controlador, piloto o tripulación de cabina, añadiendo las incretinas a la metformina y alfa-glucosidasas como terapias permitidas en DM 2, con revisiones médicas que evalúen estabilidad del control glucémico.
Desde 2010, la vigencia del carnet de conducir es de hasta 5 años en DM 1/DM 2 con insulina para el grupo 1, y de un año en el grupo 2. Para las renovaciones de licencia, es obligatorio un informe médico favorable que «acredite el adecuado control de la enfermedad y la formación diabetológica del interesado».
Se desaconsejan los turnos de trabajo variables «en diabéticos insulinodependientes, aunque pueden adaptarse, con educación y adecuando dieta e insulina a los requerimientos laborales».
Deterioro cognitivo e hipoglucemiaRecomendaciones- -
Recomendamos considerar que los episodios de hipoglucemias repetidos y/o severos se asocian con un aumento del riesgo de deterioro cognitivo en pacientes con DM (1⊕⊕⊕⊕).
- -
Recomendamos estrategias dietéticas y farmacológicas dirigidas a prevenir las hipoglucemias para disminuir el deterioro cognitivo relacionado con ellas (1⊕○○○).
Las hipoglucemias prolongadas o graves pueden producir cambios cognitivos definitivos. Los mecanismos implicados son multifactoriales10.
En un estudio retrospectivo de 16.667 ancianos con diabetes mellitus, el riesgo de demencia aumentó un 26% (HR: 1,26; IC 95%: 1,1-1,49) tras un episodio severo de hipoglucemia, un 80% (HR: 1,80; IC 95%: 1,37-2,46) tras un segundo episodio y un 94% (HR: 1,94; IC 95%: 1,42-2,64) con 3 o más episodios. Existen diversos estudios prospectivos que han demostrado la asociación entre las hipoglucemias graves y la demencia. Esta relación es bidireccional.
No obstante, los estudios de intervención como el Action Control Cardiovascular Risk in Diabetes (ACCORD) han mostrado que la intensificación del control glucémico aumenta el riesgo de hipoglucemias, sin embargo, no se observa un empeoramiento de la función cognitiva. En el subestudio ACCORD MIND MRI se detectó que la hipoglucemia grave no se asociaba a cambios estructurales a nivel cerebral valorados mediante resonancia magnética.