El déficit o consumo excesivo de yodo en humanos tiene efectos en la salud, por lo que determinar las prevalencias y los factores de riesgo en los niños ayuda a reorientar las acciones de prevención o tratamiento.
MétodoEstudio transversal probabilístico realizado en 631 infantes de 5-12 años a quienes se les cuantificó yodo en una muestra de orina y de sal; se presentan resultados por tipo de localidad y condición de indigenismo, la asociación de estas variables con intervalos de yoduria fue evaluada con una regresión logística binaria.
ResultadosLa mediana de la concentración de yodo en orina (yoduria) fue de 278,4 μg/L (177,3-360,9, RIC), el 13,2% de los infantes evaluados presentaron yodurias <100μg/L y el 41,8% registraron cifras ≥300μg/L. Los escolares indígenas fueron los que registraron mayor riesgo para yodurias <100μg/L (β= 2,29, 1,1-4,6 IC, p<0,05) e infantes de localidades urbanas y no indígenas riesgos altos para cifras ≥300μg/L (β= 2,2, 1,3-3,9 IC, p< 0,01 y β= 3,8, 2,2-6,5 IC, p<0,01; respectivamente). La mediana de la concentración de yodo en sal fue de 35,9ppm (29,1-42,4, RIC), no se presentaron diferencias en las concentraciones de yodo en sal por tipo de localidad o etnicidad.
ConclusionesEn escolares mexicanos de zonas rurales e indígenas las cifras de yodurias <100μg/L no han sido erradicadas. Se registraron altas prevalencias de cifras elevadas de yoduria en escolares que habitan en localidades urbanas, esto se asoció al consumo de sodio de alimentos procesados.
Deficient or excess iodine intake has effects on human health. Assessment of the prevalence and risk factors in children can therefore support effective prevention or treatment.
MethodA cross-sectional probabilistic study in 631 children aged 5 to 12 years in whom iodine levels were measured in urine and salt samples. Results are reported by type of location and indigenous condition. Association of these variables to urinary iodine levels was assessed using a binary logistic regression.
ResultsMedian urinary iodine level was 278.4μg/L (177.3-360.9, IQR), 13.2% of children assessed had iodine levels <100μg/L, and 41.8% had values ≥300μg/L. Indigenous schoolchildren had the greatest risk of urinary iodine levels <100μg/L (β = 2.29, CI 1.1-4.6, p <.05), while children from urban and non-indigenous localities had a high risk of iodine levels >300μg/L (β = 2.2, CI 1.3 -3.9, p <.01, and β = 3.8, CI 2.2-6.5, p <.01 respectively). Median iodine level in salt was 35.9ppm (29.1-42.4 IQR), and there were no differences in iodine levels in salt by type of location or ethnicity.
ConclusionsIn Mexican schoolchildren living in rural and indigenous areas, iodine levels <100μg/L have not been eradicated. There was high prevalence of urinary iodine levels ≥300μg/L in schoolchildren living in urban areas which was associated to high sodium intake from processed food.
Los desórdenes por deficiencia de yodo (DDI) se presentan desde la etapa fetal hasta la edad adulta, la madre gestante con deficiencia de yodo puede cursar con hipotiroxinemia y el feto presentar anomalías congénitas, nacer con cretinismo o insuficiencia neurocognitiva endémica1,2. Los infantes y adolescentes con deficiencia de yodo pueden presentar un hipotiroidismo subclínico o bocio, lo cual altera su neurodesarrollo y coeficiente intelectual3,4, mientras que en adultos se ha descrito bocio nodular tóxico e hipertiroidismo5.
Con la finalidad de prevenir los DDI la Organización Mundial de la Salud (OMS) y otros organismos, recomendaron en 1993 la yodación universal de la sal. En México existe legislación al respecto desde 1963, la sal para consumo humano y animal debe yodarse con 30 ± 10mg/Kg de ion yodo (NOM-040-SSA1-1993). Desde el año 2000 se tienen reportes del estado nutricional de yodo en la población mexicana, en la Encuesta Nacional de Nutrición de 19996 y en un estudio multinacional7 se registró que el 8,4% y el 4,3% de los niños mexicanos de 5-12 años tenían <100μg/L de yodo en orina, respectivamente. En octubre del 2016 se declaró en América Latina la eliminación de los desórdenes por deficiencia de yodo, en esta declaratoria se informó que en México se tiene una mediana de yodo en orina de 297μg/L8.
La recomendación de la OMS para la mediana de yoduria en una población es de 100-199μg/L, lo que indica una ingesta adecuada de yodo, cifras entre 200-299μg/L se relacionan con consumos por arriba de los requerimientos9. Un consumo excesivo de yodo puede condicionar hipertiroidismo y enfermedad tiroidea autoinmune en adultos susceptibles10,11 e incrementos en el volumen de la tiroides en niños12. Los logros de México en la erradicación de los DDI deben incluir un seguimiento de las cifras de yodo en la sal, así como la evaluación constante del estado nutricional de yodo en los escolares y mujeres embarazadas. En este trabajo se evaluó la excreción urinaria de yodo y el yodo en la sal en una muestra de escolares de zonas rurales y urbanas del estado de Hidalgo México, con la finalidad de dimensionar los riesgos asociados a concentraciones bajas o elevadas.
Material y métodosPoblación y muestraEstudio descriptivo transversal y analítico realizado en una muestra representativa de infantes de 5 a 12 años de edad, del estado de Hidalgo, localizado en el centro de México (19° 36′-21° 24″ latitud norte, 97° 58 - 99° 54 latitud oeste O), aproximadamente a 92 Km al norte de la ciudad de México. De acuerdo al censo nacional de población del 2010, Hidalgo tiene 2 858 359 habitantes, de los cuales el 15% son niños de 5-12 años. Los infantes evaluados estaban inscritos en 100 escuelas de educación primaria de tipo general, particular, indígena o cursos comunitarios del Consejo Nacional de Fomento Educativo en el ciclo escolar 2010-2011. Para efectos del presente estudio se calculó el poder de la muestra considerando que la población rural en Hidalgo es de 52%, con una prevalencia de yoduria (<100μg/L) de 15,4% para área rural y 5,5% para el área urbana13; con un contraste bilateral, nivel de significación de 0,05 y poder del 80%; requiriendo para encontrar diferencias estadísticamente significativas un total de 137 escolares del área rural y 147 escolares del área urbana. Los niños fueron seleccionados de forma aleatoria de una base de datos de 171 199 registros, lo que representaba el 48% del total de los escolares inscritos en el ciclo escolar 2010-2011.
Las localidades se clasificaron en urbanas (poblaciones donde viven >2500 habitantes) o rurales (poblaciones donde viven <2500 habitantes) de acuerdo a los criterios establecidos por el INEGI14. Por interrogatorio a la madre y confirmado de manera directa al escuchar hablar al escolar, se determinó si los infantes eran hablantes o no hablantes de una lengua indígena, los hablantes fueron clasificados como indígenas registrando además la lengua que hablaban. Un consentimiento informado fue firmado por los padres o tutores de los escolares evaluados y se pidió el asentimiento de cada uno de ellos. El proyecto fue aprobado por el Comité de Ética del Instituto de Ciencias de la Salud de la Universidad Autónoma del Estado de Hidalgo, México.
Indicadores antropométricosEl peso de los escolares se midió en básculas con precisión de 0,10kg (SECA®, modelo 813) y la talla con estadímetro portátil con precisión de 1mm (SECA®, modelo 206), las mediciones fueron realizadas por personal capacitado y estandarizado. Con el peso y la talla se calcularon el índice de masa corporal (IMC= peso Kg/m2), el puntaje Z del indicador de IMC para la edad (IMCz) y el puntaje Z de la talla para la edad (TEz) utilizando la referencia de crecimiento de la OMS 200715.
Yodo en orina y salEn cada uno de los hogares de los escolares se tomó una muestra de 30 gramos de sal, que estuvieran usando en ese momento para la preparación de alimentos o para la adición a platillos cocinados; la sal se colocó en recipientes herméticos y fue almacenada en desecadores hasta su análisis. La concentración de yodo en la sal se determinó con un método colorimétrico16, 500mg de sal fueron disueltos en 25mL de agua destilada, 3mL de esta solución fueron mezclados con 500μL de HCl 1,0M y 500μL de solución yoduro almidón (0,42M de KI, 15,4mM de almidón, pH 9,0); el KIO3 fue utilizado para construir la curva estándar (20-200μg/dL), la absorbancia de la reacción fue medida a 580nm en un espectrofotómetro marca Agilent modelo 8453. Las muestras se midieron por duplicado, para evaluar el coeficiente de variación, el cual no debía ser mayor a 10%. Una concentración de yodo en sal <20ppm se consideró deficiente, de 20-40ppm óptima y >40ppm con exceso de yodo17.
De forma simultánea en los escolares se recolectó una muestra casual de orina de 10mL en un frasco recolector estéril (tubos Monovette® para orina), todas las muestras fueron almacenadas a -35 grados centígrados hasta su análisis18, 250μL de orina fueron mezclados con 1mL de persulfato de amonio 1,0M, la mezcla se incubó 60min a 100° C, posteriormente se adicionó 2,5mL de ácido arsenioso (50,5mM de AsO3, y 0,43M de NaCl disuelto en H2SO4 y agua destilada 1:5) y 300μL de sulfato de amonio cérico (75,9mM, disuelto en H2SO4 3,5N); el KIO3 fue utilizado para construir la curva estándar (20-400μg/L), la absorbancia de la reacción fue medida a 405nm en un espectrofotómetro marca Agilent modelo 8453. Las muestras se midieron por duplicado, para evaluar el coeficiente de variación, el cual no debía ser mayor a 5%. En los escolares evaluados se calculó el porcentaje de niños con una concentración de yoduria <100μg/L; los niños fueron ubicados en los intervalos de yoduria de 50-99μg/L, 20-49μg/L, <20μg/L, entre 100-199μg/L, de 200-299μg/L y ≥300μg/L9.
Evaluación de sodio en la dietaLa evaluación de la dieta se realizó con un cuestionario de frecuencia de consumo de 7 días correspondiente a una semana previa a la entrevista, el cual se aplicó a la madre o responsable de la alimentación de los escolares. El cuestionario constaba de 108 alimentos o preparaciones, organizados en 14 grupos: 1) lácteos, 2) bebidas, 3) cereales y derivados, 4) preparaciones con masa de maíz, 5) frutas, 6) verduras, 7) tubérculos, 8) preparaciones caldosas, 9) huevo/carne/embutidos, 10) leguminosas, 11) azúcares, dulces y golosinas, 12) frituras y botanas, 13) comida rápida y 14) grasas y aceites. Para determinar la cantidad consumida se utilizaron utensilios de cocina con medidas estandarizadas (gramos y mililitros) así como un manual de fotografías de alimentos en porciones, tomando como referencia el Sistema Mexicano de Alimentos Equivalentes19. La cantidad y nutrimentos consumidos por día fueron calculados con el promedio del consumo semanal, utilizando la tabla de composición de alimentos del Sistema Mexicano de Alimentos Equivalentes y las etiquetas nutrimentales de los alimentos procesados. Se identificaron a los niños que cumplían con la recomendación de ingesta de sodio por grupo de edad, de 4-8 años (≤1200mg/día) y de 9-13 años (≤1500mg/día)20.
Métodos estadísticosLos datos se presentan como medias ± desviación estándar o con el valor de la mediana y el rango intercuartílico (RIC). Para establecer la normalidad de los datos se aplicó la prueba Kolmogorov-Smirnov. La Chi-cuadrada fue utilizada para analizar las variables categóricas, la prueba de medianas de Mood se utilizó para comparar diferencias entre dos grupos y el ANOVA de dos vías en los análisis de más de dos grupos con post test de Bonferroni o T3 de Dunnett. Se realizaron pruebas de regresión logística binaria para asociar los intervalos de yoduria (variable dependiente) con el tipo de localidad y la condición de indigenismo de los infantes (variables independientes); se integró al análisis la edad y género como covariables. El valor de p <0,05 se consideró estadísticamente significativo. El análisis de los datos se realizó utilizando el paquete estadístico SPSS versión 21 (SPPS Corp, Chicago, IL, EE. UU.).
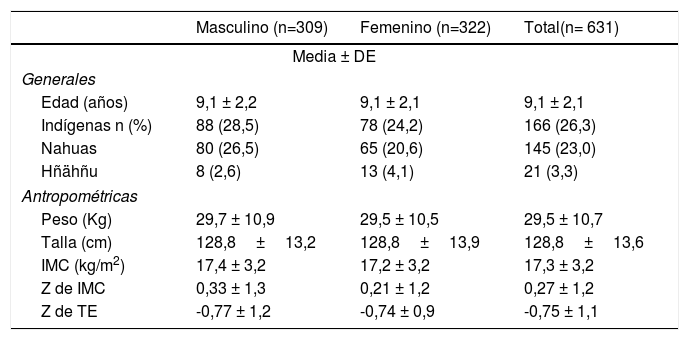
ResultadosSe evaluaron 631 muestras de sal y orina de escolares de escuelas públicas (89,4%) y privadas (10,6%) del estado de Hidalgo, México. El 77% de las muestras fueron de escolares de localidades rurales y el 73,7% de escolares no indígenas. La media de edad fue de 9,1 ± 2,1 años (5-13 años) con una distribución entre género de 49% de masculinos y 51% de femeninos. No se presentaron diferencias en los promedios de puntaje Z para los indicadores de índice de masa corporal (IMC) y del indicador talla para la edad (TEz) entre géneros; para el IMC los promedios fueron positivos en todos los evaluados (0,27 ± 1,2) y en el indicador TEz negativos (-0,75 ± 1,1) (tabla 1). Un total de 166 escolares (26,3%) eran indígenas, hablantes de las lenguas Nahuatl o Hñähñu (tabla 1).
Características generales y antropométricas de escolares mexicanos, por sexo
| Masculino (n=309) | Femenino (n=322) | Total(n= 631) | |
|---|---|---|---|
| Media ± DE | |||
| Generales | |||
| Edad (años) | 9,1 ± 2,2 | 9,1 ± 2,1 | 9,1 ± 2,1 |
| Indígenas n (%) | 88 (28,5) | 78 (24,2) | 166 (26,3) |
| Nahuas | 80 (26,5) | 65 (20,6) | 145 (23,0) |
| Hñähñu | 8 (2,6) | 13 (4,1) | 21 (3,3) |
| Antropométricas | |||
| Peso (Kg) | 29,7 ± 10,9 | 29,5 ± 10,5 | 29,5 ± 10,7 |
| Talla (cm) | 128,8±13,2 | 128,8±13,9 | 128,8±13,6 |
| IMC (kg/m2) | 17,4 ± 3,2 | 17,2 ± 3,2 | 17,3 ± 3,2 |
| Z de IMC | 0,33 ± 1,3 | 0,21 ± 1,2 | 0,27 ± 1,2 |
| Z de TE | -0,77 ± 1,2 | -0,74 ± 0,9 | -0,75 ± 1,1 |
Indígena: hablante de una lengua indígena; IMC: índice de masa corporal; TE: indicador talla para la edad.
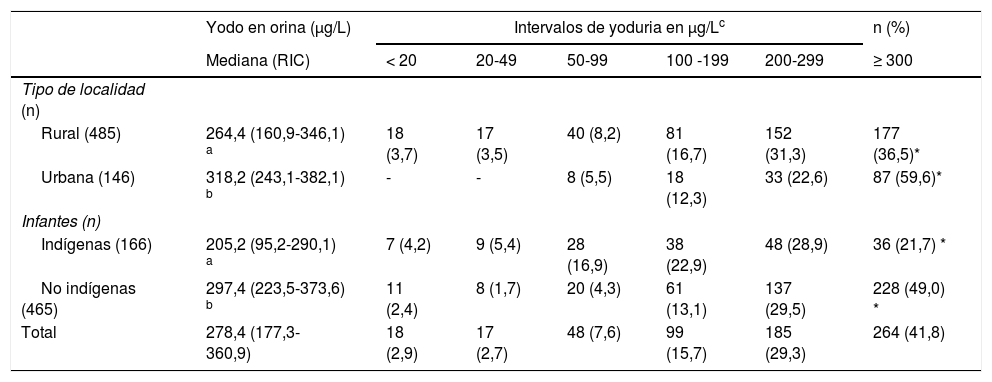
La mediana de las concentraciones de yodo en las orinas fue de 278,4μg/L (177,3-360,9; RIC) y en la sal de 35,9ppm (29,1-42,4; RIC). El 13,2% de los niños evaluados registraron cifras <100μg/L de yodo en orina, los cuales se ubicaron principalmente en el intervalo de 50-99μg/L (57,5% de los casos). Los escolares indígenas registraron prevalencias más altas de yodurias <100μg/L (26,5%) en comparación con los no indígenas (8,4%) (tabla 2), con un coeficiente de regresión logística (β) para yodurias <100μg/L de 2,29 (IC 1,1-4,63, p=0,021) en comparación a los escolares no indígenas (tabla 3). Registros en los intervalos de yoduria de 20-49μg/L y <20μg/L, solo se presentaron en escolares de localidades rurales.
Niveles de yodo en orina en escolares mexicanos, por tipo de localidad y condición indígena
| Yodo en orina (μg/L) | Intervalos de yoduria en μg/Lc | n (%) | |||||
|---|---|---|---|---|---|---|---|
| Mediana (RIC) | < 20 | 20-49 | 50-99 | 100 -199 | 200-299 | ≥ 300 | |
| Tipo de localidad (n) | |||||||
| Rural (485) | 264,4 (160,9-346,1) a | 18 (3,7) | 17 (3,5) | 40 (8,2) | 81 (16,7) | 152 (31,3) | 177 (36,5)* |
| Urbana (146) | 318,2 (243,1-382,1) b | - | - | 8 (5,5) | 18 (12,3) | 33 (22,6) | 87 (59,6)* |
| Infantes (n) | |||||||
| Indígenas (166) | 205,2 (95,2-290,1) a | 7 (4,2) | 9 (5,4) | 28 (16,9) | 38 (22,9) | 48 (28,9) | 36 (21,7) * |
| No indígenas (465) | 297,4 (223,5-373,6) b | 11 (2,4) | 8 (1,7) | 20 (4,3) | 61 (13,1) | 137 (29,5) | 228 (49,0) * |
| Total | 278,4 (177,3-360,9) | 18 (2,9) | 17 (2,7) | 48 (7,6) | 99 (15,7) | 185 (29,3) | 264 (41,8) |
RIC: rango intercuartílico.
La estratificación de los intervalos de yoduria fue acorde a la concentración de yodo en orina (WHO, UNICEF, ICCIDD). Diferentes letras en la misma columna indican un valor de p <0,05 para la prueba de medianas de Mood. Los asteriscos en la misma línea representan un p-value <0,001 (*) para los porcentajes de ingesta de yodo según la prueba Chi-cuadrada.
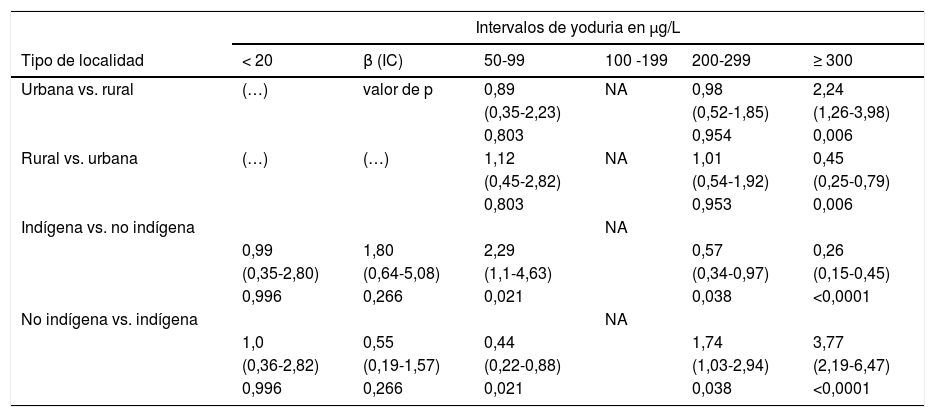
Riesgo de yodurias bajas o elevadas en escolares mexicanos por tipo de localidad y condición indígena
| Intervalos de yoduria en μg/L | ||||||
|---|---|---|---|---|---|---|
| Tipo de localidad | < 20 | β (IC) | 50-99 | 100 -199 | 200-299 | ≥ 300 |
| Urbana vs. rural | (…) | valor de p | 0,89 | NA | 0,98 | 2,24 |
| (0,35-2,23) | (0,52-1,85) | (1,26-3,98) | ||||
| 0,803 | 0,954 | 0,006 | ||||
| Rural vs. urbana | (…) | (…) | 1,12 | NA | 1,01 | 0,45 |
| (0,45-2,82) | (0,54-1,92) | (0,25-0,79) | ||||
| 0,803 | 0,953 | 0,006 | ||||
| Indígena vs. no indígena | NA | |||||
| 0,99 | 1,80 | 2,29 | 0,57 | 0,26 | ||
| (0,35-2,80) | (0,64-5,08) | (1,1-4,63) | (0,34-0,97) | (0,15-0,45) | ||
| 0,996 | 0,266 | 0,021 | 0,038 | <0,0001 | ||
| No indígena vs. indígena | NA | |||||
| 1,0 | 0,55 | 0,44 | 1,74 | 3,77 | ||
| (0,36-2,82) | (0,19-1,57) | (0,22-0,88) | (1,03-2,94) | (2,19-6,47) | ||
| 0,996 | 0,266 | 0,021 | 0,038 | <0,0001 | ||
β: coeficiente de regresión logística; IC: intervalo de confianza; MI: nuestra insuficiente. En las líneas sin datos (…) no se calculó el valor de β, debido a que en esta categoría no se registró a ningún niño. El intervalo de yoduria de 100-199μg/L fue el grupo utilizado como referencia (sin riesgo) por lo que no aplica (NA) el cálculo de β.
El 41,8% de las muestras de orina presentaron concentraciones ≥300μg/L, con diferencias entre el tipo de localidad y la condición indígena (tabla 2). El valor β para estas cifras de yoduria en los escolares de localidades urbanas fue de 2,24 (IC 1,23-3,98, p=0,006) y de 3,77 (IC 2,19-6,47, p<0,001) para los escolares no indígenas (tabla 3).
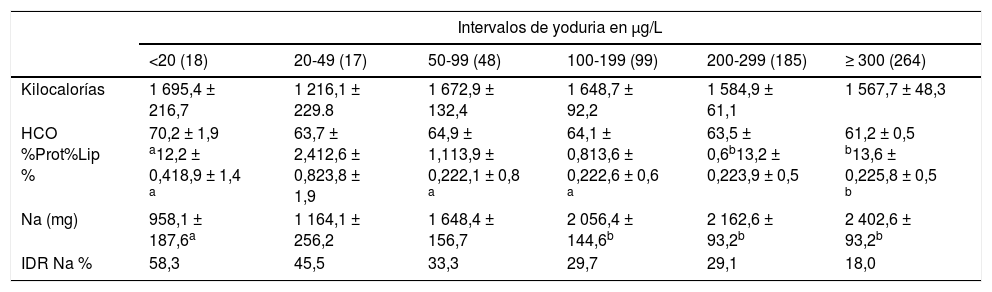
La ingesta de energía entre los escolares con distintos intervalos de yodo en orina fue semejante, se observaron diferencias entre la proporción de macronutrientes energéticos, principalmente en hidratos de carbono y lípidos. Los promedios de sodio fueron significativamente más altos en los escolares con intervalos de yodurias >100μg/L, en comparación a los que presentaron yodurias <20μg/L (tabla 4). Los escolares con yodurias ≥300μg/L consumían 2,5 veces más sodio en comparación a los niños con <20μg/L, solo el 18% de estos niños cumplían con su recomendación diaria de ingesta de sodio.
Ingesta diaria de energía, nutrimentos energéticos y sodio en escolares mexicanos, por categoría de yoduria
| Intervalos de yoduria en μg/L | ||||||
|---|---|---|---|---|---|---|
| <20 (18) | 20-49 (17) | 50-99 (48) | 100-199 (99) | 200-299 (185) | ≥ 300 (264) | |
| Kilocalorías | 1 695,4 ± 216,7 | 1 216,1 ± 229.8 | 1 672,9 ± 132,4 | 1 648,7 ± 92,2 | 1 584,9 ± 61,1 | 1 567,7 ± 48,3 |
| HCO %Prot%Lip % | 70,2 ± 1,9 a12,2 ± 0,418,9 ± 1,4 a | 63,7 ± 2,412,6 ± 0,823,8 ± 1,9 | 64,9 ± 1,113,9 ± 0,222,1 ± 0,8 a | 64,1 ± 0,813,6 ± 0,222,6 ± 0,6 a | 63,5 ± 0,6b13,2 ± 0,223,9 ± 0,5 | 61,2 ± 0,5 b13,6 ± 0,225,8 ± 0,5 b |
| Na (mg) | 958,1 ± 187,6a | 1 164,1 ± 256,2 | 1 648,4 ± 156,7 | 2 056,4 ± 144,6b | 2 162,6 ± 93,2b | 2 402,6 ± 93,2b |
| IDR Na % | 58,3 | 45,5 | 33,3 | 29,7 | 29,1 | 18,0 |
HCO%: porcentaje de la energía de hidratos de carbono; IDR%: porcentaje de la ingesta diaria recomendada para sodio (Na) en niños de 4-8 años (≤ 1200mg/día) y de 9-13 años (≤ 1500mg/día); Lip%: porcentaje de la energía de lípidos; Prot%: porcentaje de la energía de proteínas.
La estratificación de los intervalos fue acorde a la concentración de yodo en orina. Diferentes letras en la misma línea indican un valor de p <0,05 por la prueba ANOVA de dos vías con post-test de Bonferroni o T3 de Dunnett. Los valores continuos representan la media ± desviación estándar.
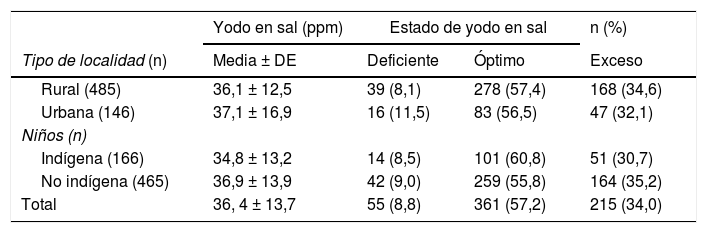
Se registró una deficiente yodación de la sal de mesa en el 8,8% de las muestras evaluadas (<20ppm), la mayor proporción de muestras registraron cifras adecuadas de yodación y más del 30% de estas presentaron cifras superiores a 40ppm, lo que las ubicó con exceso de yodo. Un 10,6% de las muestras de sal presentaron cifras >50ppm de yodo. No se presentaron diferencias por tipo de localidad y condición indígena (tabla 5).
Niveles de yodo y estado de yodación en muestras de sal en niños mexicanos por tipo de localidad y condición indígena
| Yodo en sal (ppm) | Estado de yodo en sal | n (%) | ||
|---|---|---|---|---|
| Tipo de localidad (n) | Media ± DE | Deficiente | Óptimo | Exceso |
| Rural (485) | 36,1 ± 12,5 | 39 (8,1) | 278 (57,4) | 168 (34,6) |
| Urbana (146) | 37,1 ± 16,9 | 16 (11,5) | 83 (56,5) | 47 (32,1) |
| Niños (n) | ||||
| Indígena (166) | 34,8 ± 13,2 | 14 (8,5) | 101 (60,8) | 51 (30,7) |
| No indígena (465) | 36,9 ± 13,9 | 42 (9,0) | 259 (55,8) | 164 (35,2) |
| Total | 36, 4 ± 13,7 | 55 (8,8) | 361 (57,2) | 215 (34,0) |
Ingesta de yodo por la concentración de yodo en orina. Deficiente= < 20ppm; óptimo= entre 20-40ppm y exceso= > 40ppm de sal de yodo.
Los promedios negativos de puntaje Z del indicador TE indican que la población de estudio son infantes con un insuficiente crecimiento lineal, condición que ha sido asociada a deficiencias de nutrimentos como el yodo, hierro, cinc y vitamina A21 así como tener déficits en la ingesta de energía o proteínas de alto valor biológico22. La tercera parte de los escolares evaluados eran hablantes de lengua indígena, esta condición también se ha asociado con el retardo en el crecimiento23 y la deficiencia de múltiples nutrimentos24.
A pesar de haberse declarado la erradicación de la deficiencia de yodo en México, los escolares indígenas y los que habitaban poblaciones rurales fueron los que presentaron las cifras más altas de yodurias <100μg/L (26,5 y 15,4% respectivamente). En contraste con el valor de la mediana de yoduria (278,4μg/L), un 13,2% de todos los infantes evaluados registraron valores <100μg/L, principalmente en el rango de 50-99μg/L; en población del estado de Hidalgo está proporción históricamente ha sido alta, afectando hasta el 32,8% de la población de acuerdo a una investigación realizada en 199125.
Reportes en infantes mexicanos de 5-12 años informan que la prevalencia de yodurias <100μg/L fue del 8,4% en el año 199926 y del 4,3% en el año 20007. Sin embargo, un estudio en población adulta de la ciudad de México en 2014 registró un 12,7% de sujetos con yodurias <100μg/L, esta población registró una mediana de yoduria de 221,0μg/L27. Los datos aquí reportados indican que la población rural e indígena de escolares en Hidalgo, México, continúa registrando una proporción >15% de infantes con yodurias <100μg/L, cifra mayor a los promedios nacionales, pero semejantes a los reportados en la ciudad de México, esto pese a que los valores de la mediana de yoduria indican una ingesta de yodo suficiente en la población de Hidalgo y de Ciudad de México.
En el presente estudio se registró en más del 40% de los escolares una yoduria ≥300μg/L; la cual contrasta con el 4,3% descrito en el año 20007. El exceso de consumo de yodo puede alterar la función tiroidea, a pesar de que muchos individuos toleran altas ingestas de este mineral28. El consumo excesivo produce hipotiroidismo por el efecto Wolff-Chaikoff e hipertiroidismo también conocido como el efecto Jod-Basedow en sujetos susceptibles29.
Los escolares no indígenas y de poblaciones urbanas (49,0% y 59,6%, respectivamente) registraron el mayor número de niños con cifra altas de yoduria. Esto en parte puede explicarse por el alto consumo de alimentos procesados sumado al consumo de sal yodada en las poblaciones urbanas30, a diferencia de localidades rurales donde es menor el consumo de alimentos procesados; en México existe en algunas poblaciones marginadas una baja concentración de yodo relacionado con la humedad y las altas temperaturas a la que es expuesta la sal que consumen13 esto último no se observó en la población evaluada, ya que los promedios de yodo en sal fueron semejantes entre localidades urbanas y rurales.
El 34% de la sal que los niños evaluados consumían en sus hogares, registró un valor >40ppm y el 10,6% valores >50ppm. En el 2003, en México, el 5,7% de las muestras estaban ubicadas en este último rango de concentración7 lo que indica que hemos aumentado en 5 puntos porcentuales el número de muestras de sal con cifras altas de yodación en 15 años. Esto hace necesaria la vigilancia no solo del estado nutricional de yodo en la población mexicana, sino también de la evaluación de la sal producida en la industria salinera en México.
En este estudio se registró un consumo promedio de sodio de 958,1g en los escolares con yodurias muy bajas (<20μg/L), lo que representaría una ingesta de sal cercana a 2,4g/día, a diferencia del grupo con ≥300μg/L en donde sería de 6,1g/día; estas diferencias de la ingesta de sal pueden explicarse por los alimentos procesados que consumen los niños. La mediana de yodo en la sal fue de 35,9ppm, por lo que podemos suponer que los escolares con un consumo de 2,4g/día de sal obtendrían 86,2μg yodo y con 6,1g/día de sal de 219μg yodo, en el primer caso insuficiente para cubrir sus recomendaciones de ingestas diarias (120μg/día de yodo)20. A estos estimados se deben restar las pérdidas de yodo durante la cocción de alimentos (20%), lo que afectaría aún más la disponibilidad de yodo consumido por estos niños.
ConclusiónSe concluye que existe una condición polarizada del estado de nutrición de yodo en escolares mexicanos, ya que infantes indígenas presentan el doble de riesgo de tener yodurias <100μg/L, y en cambio escolares de áreas urbanas y no indígenas tienen hasta tres veces más riesgo de presentar yodurias ≥300μg/L. Esta situación requiere de una pronta respuesta a través del cumplimiento de las normas de yodación de la sal, la educación de la población sobre el consumo de alimentos procesados, la vigilancia del estado nutricional del yodo en poblaciones vulnerables y de políticas de salud pública en México.
FinanciaciónEste proyecto fue financiado por la Secretaría de Salud del Estado de Hidalgo, México.
Autoría/colaboradoresLos cuatro autores contribuyeron en el diseño del presente trabajo. M. Galván realizó el análisis de datos y la redacción de la metodología. T. Suárez-Diéguez diseñó y condujo el análisis experimental de las muestras de orina y sal y realizó también el análisis de resultados. L. Fernández Cortes, diseñó los instrumentos y analizó los resultados de la dieta. G. López-Rodríguez coordinó todos los trabajos del proyecto, redactó la introducción y la interpretación de los resultados. Todos los autores colaboramos en la redacción de la discusión, revisión y aprobación final del manuscrito.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.