La demencia es una enfermedad cada vez más prevalente en nuestro entorno, con importantes repercusiones sanitarias y sociales. Pese a la evidencia científica disponible, aún existe controversia sobre el empleo de la nutrición enteral por sonda en las personas con demencia avanzada. En el presente documento se pretende reflexionar sobre los aspectos clave de la demencia avanzada, el tratamiento nutricional por sonda y las consideraciones éticas relacionadas, así como dar respuesta a una serie de cuestiones frecuentes que se nos plantean en nuestra práctica clínica diaria.
Dementia is an increasingly prevalent disease in our environment, with significant health and social repercussions. Despite the available scientific evidence, there is still controversy regarding the use of enteral tube nutrition in people with advanced dementia. This document aims to reflect on the key aspects of advanced dementia, tube nutritional therapy and related ethical considerations, as well as to respond to several frequent questions that arise in our daily clinical practice.
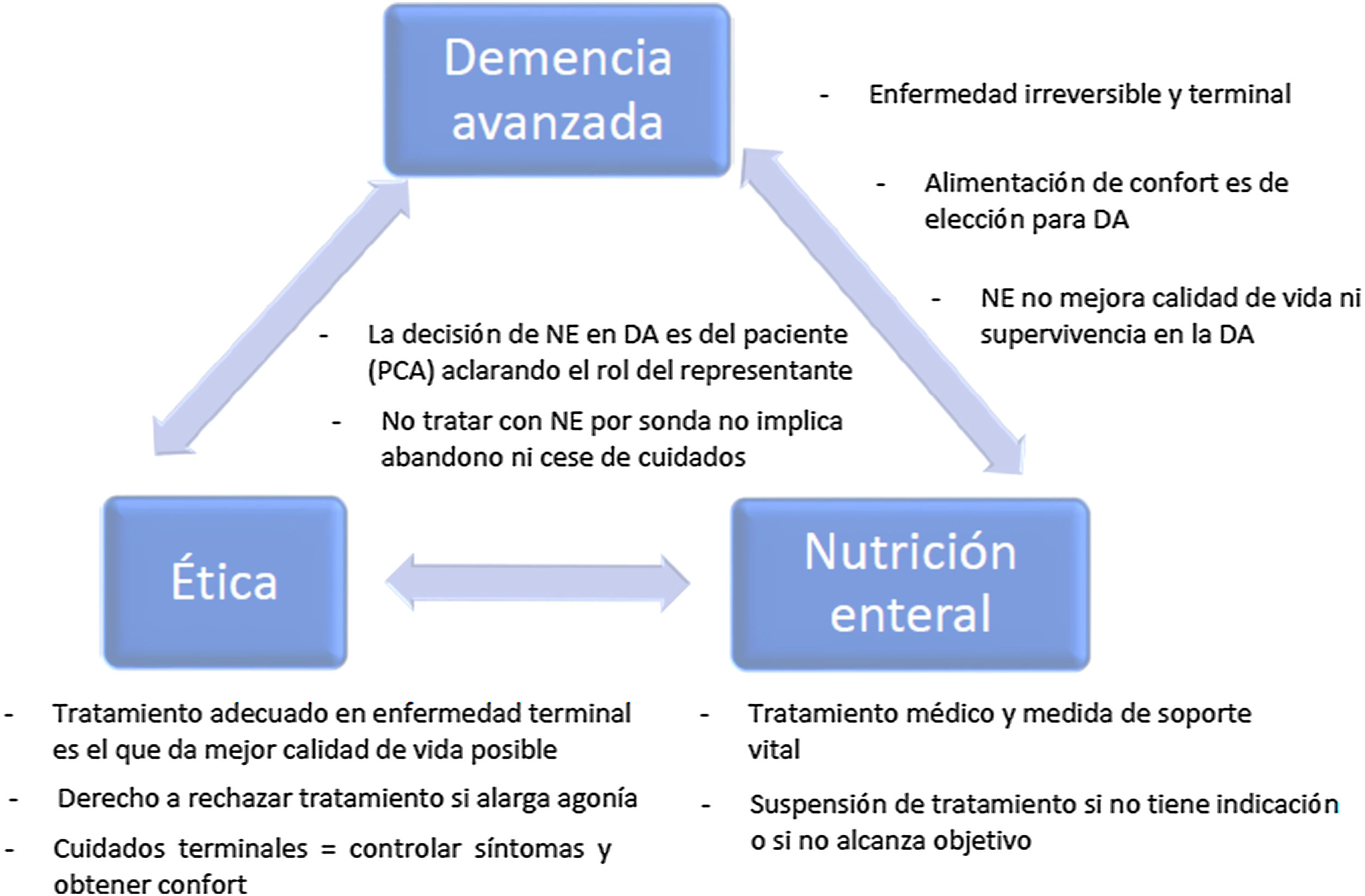
La demencia es una enfermedad cada vez más prevalente en nuestro entorno, con importantes repercusiones sanitarias y sociales. Pese a la evidencia científica disponible, aún existe controversia sobre el empleo de la nutrición enteral por sonda en las personas con demencia avanzada (DA). En el presente documento, se pretende reflexionar sobre los aspectos clave de la DA, el tratamiento nutricional por sonda en esta patología y las consideraciones éticas relacionadas (estando las principales ideas o ideas fuerza detalladas en la fig. 1), así como dar respuesta a una serie de cuestiones frecuentes que se nos plantean en nuestra práctica clínica diaria.
DemenciaLa demencia, o trastorno neurocognitivo mayor, es una enfermedad incurable y progresiva que implica un deterioro grave de las capacidades cognitivas, verbales y funcionales e interfiere con la vida cotidiana1.
El curso de la demencia no es igual en todos los pacientes. La mediana de supervivencia tras el inicio de los síntomas oscila entre tres y 12 años, y desde el diagnóstico, entre tres y 6,6 años; la mayor parte de este tiempo transcurre en las fases más avanzadas de la enfermedad2. La DA se corresponde con el estadio 7 de la Global Deterioration Scale (GDS), que equivale a la fase terminal de la enfermedad con un deterioro cognitivo grave, presentando grandes déficits de memoria como la incapacidad de reconocer a miembros de la familia, mínima capacidad verbal, imposibilidad para deambular de forma independiente, dependencia para cualquier actividad de la vida diaria e incontinencia urinaria y fecal3. La estimación de la supervivencia en la DA terminal se calcula inferior a seis meses para la mayoría de los pacientes1. Por tanto, la DA es una enfermedad irreversible y terminal.
Un grupo de complicaciones muy frecuente en la DA es el derivado de los problemas con la alimentación, que forman parte de la progresión natural de la enfermedad. Aquí se engloban la disfagia oral (como mantener el bolo en la boca sin progresar en la deglución), la disfagia faríngea (que causa aspiración), la apraxia deglutoria, la incapacidad de alimentarse por sí mismo y la negativa a la ingesta1. Siempre se debe valorar la posibilidad de que sea un problema agudo (infección, fármacos, etc.) el que condicione una de estas situaciones y que, por tanto, sea potencialmente reversible. En caso contrario, existen dos opciones principales: mantener la alimentación oral asistida (alimentación de confort) o la colocación de una sonda para nutrición enteral (NE)4.
Nutrición enteralLa terapia médica nutricional incluye las vías para alimentación artificial oral, enteral y parenteral. La hidratación y nutrición artificiales son un tratamiento médico y una medida de soporte vital, y no equivalen solamente a la provisión básica de alimentos y líquidos. En un tratamiento con nutrición o hidratación artificiales exclusivas, tiene que haber una indicación para dicho esquema médico, una definición de objetivo terapéutico a alcanzar y el deseo o consentimiento informado por parte de la persona o sus representantes legales. Aun así, en todos los casos, el médico responsable es el que asumirá la decisión final5 que se haya tomado de forma compartida. La hidratación y nutrición artificiales, como todo tratamiento médico, no están exentas de riesgo de complicaciones y suponen una medida invasiva6.
La NE es un tratamiento médico7 que, habitualmente, requiere una sonda para su administración. Esta puede ser colocada a través de la nariz, como la sonda nasogástrica (SNG) o nasoyeyunal, o a través de un estoma (gastrostomía o yeyunostomía), e infundir la fórmula de NE en estómago o en yeyuno. La NE tiene múltiples ventajas como tratamiento médico, pero no está exenta de complicaciones. En España, el tratamiento con NE domiciliaria está regulado por un marco legal, el Real Decreto 1030/2006 del 15 de septiembre8, en el que se establece la cartera de servicios comunes del Sistema Nacional de Salud y el procedimiento para su actualización y que dedica su anexo VII a la cartera de servicios comunes de prestación con productos dietéticos. Los requisitos para acceder a la prestación de NE domiciliaria se encuentran en el punto 5 del anexo VII, requiriendo el cumplimiento de todos los puntos:
- a)
Las necesidades nutricionales del paciente no pueden ser cubiertas con alimentos de consumo ordinario.
- b)
Que la administración de estos productos permita lograr una mejora de la calidad de vida del paciente o una posible recuperación de un proceso que amenace su vida.
- c)
La indicación será con base en criterios sanitarios y no sociales.
- d)
Los beneficios superarán los riesgos.
- e)
El tratamiento se valorará periódicamente.
Los objetivos del tratamiento nutricional con NE a través de una sonda en una persona con DA deberían ser: disminuir el riesgo de neumonía por aspiración, mejorar el estado nutricional, el estado funcional y la calidad de vida, reducir el riesgo de desarrollo de úlceras por presión y aumentar la supervivencia. De acuerdo con la evidencia científica, la NE no alcanza estos objetivos en las personas con DA9, e incluso algunos de ellos, como la prevención de las úlceras por presión, parece empeorar con la colocación de una gastrostomía10, así como la limitación de la interacción social al no realizar el acto social de la comida, la pérdida del placer de saborear los alimentos y el riesgo de arrancamiento de la sonda, con posible daño asociado o necesidad de contención mecánica6. Ya que la NE por sonda no mejora la calidad de vida ni la supervivencia de las personas con DA, se recomienda alimentación oral de confort por no presentar esas complicaciones y obtener resultados similares a los de la NE por sonda en términos de mortalidad, neumonía por aspiración, estado funcional y confort11.
Consideraciones éticasEl inicio o no del tratamiento nutricional por sonda en pacientes con DA genera una situación conflictiva, que se puede entender con las siguientes reflexiones.
Temporalidad y simbolismoUna dificultad inherente a estas situaciones viene dada por el momento evolutivo en el que se encuentra el paciente cuando se plantea la decisión. La variabilidad individual de esta fase del proceso resulta problemática. Posiblemente, solo podemos afinar en la estimación temporal cuando nos encontramos en situación de los últimos días o preagónica.
La evolución natural de la demencia ofrece un escenario temporal que permite valorar con perspectiva, desde el diagnóstico, las decisiones complejas que deberá tomar el individuo, o en su defecto sus subrogados, en los momentos terminales de la enfermedad. Este es el ámbito natural de la planificación compartida de la atención (PCA)12. La PCA se define como el «proceso comunicativo-deliberativo, relacional y estructurado, centrado en la persona y su contexto-red de soporte/cuidados (personas implicadas), que promueve conversaciones (espacios de comunicación) que faciliten la reflexión y comprensión de la vivencia y experiencia de enfermedad, el cuidado y atención que requiera a lo largo de toda la trayectoria de la misma, para tomar decisiones compartidas a partir de las preferencias, objetivos y expectativas de la persona enferma, en cada momento, desde el presente hasta el afrontamiento de eventuales retos futuros, como situaciones de incapacidad para decidir por sí misma».13
Los médicos de familia y/o el profesional que atienda los inicios del proceso de demencia, que acompañan a los pacientes en su historia vital, pueden ayudar en la PCA, minimizando la incertidumbre en los estadios avanzados de la enfermedad14. Para ello, debe documentarse evolutivamente en la historia clínica (HC) el proceso de esta PCA.
Es necesario dilucidar si las medidas planteadas son entendidas como parte de un tratamiento o como parte de un cuidado. La evidencia científica deja clara la futilidad fisiológica y terapéutica como tratamiento. Sin embargo, la dificultad aparece cuando la consideración de cuidado es prioritaria para las personas que deben tomar la decisión. La alimentación es un símbolo de cuidado en el subconsciente colectivo y dejar de alimentar a alguien puede suponer una agresión por omisión dirigida al más vulnerable. Las sociedades científicas argumentan las definiciones de la terminología terapéutica en el ámbito de la nutrición clínica7,15, afianzando la idea de que la NE es un tratamiento médico especializado más, y por tanto, no iniciar o retirar una NE por sonda se consideran decisiones éticamente correctas o equivalentes.
Autonomía y rechazo al tratamientoEl derecho a la autonomía se recoge en la Ley 41/200216, permitiendo que los sujetos nos responsabilicemos de nuestras propias decisiones, tomando el control de nuestras vidas. Un paciente tiene derecho a rechazar un tratamiento si supone alargar una agonía o una vida en penosas condiciones sin capacidad de recuperación. El rechazo de un tratamiento concreto no debe afectar a otras terapias o cuidados básicos que el paciente necesite. La decisión de una persona con DA sobre la indicación o no de la NE debería formar parte de un proceso reflexivo y dinámico de PCA.
Este proceso de PCA incluye proporcionar una información suficiente y adecuada sobre el alcance de la enfermedad, evolución, posibles complicaciones y tratamientos indicados en las diferentes fases, y una escucha activa que permita conocer las creencias y valores de los pacientes, intentando que, mediante la toma de decisiones compartida durante la evolución de la enfermedad, podamos facilitar la deliberación del paciente y sentando las bases de una planificación anticipada de la atención en la medida de lo posible para que el abordaje en la evolución sea correcto desde el punto de vista clínico y ético. Los principales componentes y decisiones de la PCA se recogen en un documento de voluntades anticipadas (VA) o instrucciones previas (IP) incluyendo la concreción del papel del representante y su nivel de autoridad. Las VA o IP no deben transformar el proceso de reflexión y deliberación en un mero acto de aplicación automática de una decisión compleja casi siempre, evitando decisiones puramente automatizadas de aplicación de dicho documento17,18.
Si no existe un proceso de PCA adecuadamente documentado en la HC y no hay VA o IP, las decisiones se deberán tomar por representación, desempeñando esta función un familiar cercano o una persona allegada, siguiendo dos patrones diferentes: uno sería a través de lo que el paciente ha expresado previamente antes de ser incompetente («patrón de decisión competencia precedente») y otro, lo que a juicio del sustituto y en la situación actual el paciente puede preferir o ser mejor para él («patrón del mejor interés»).
La ley 5/2015, de 26 de junio, de derechos y garantías de la dignidad de las personas enfermas terminales, en su artículo 10 (sobre el derecho a rechazar tratamientos), da el mismo régimen legal a procedimientos quirúrgicos, de hidratación y alimentación y de reanimación artificial o la retirada de medidas de soporte vital cuando sean extraordinarios o desproporcionados a las perspectivas de mejoría y produzcan dolor y/o sufrimiento desmesurados19. En el caso de DA, este rechazo de tratamiento podrá haberse recogido, en etapas previas, en los mencionados procesos de PCA o en su documentación en la HC o los documentos de IP/VA.
Terminalidad. Cuidados paliativos y cuidados terminalesLa enfermedad terminal se define como aquella enfermedad avanzada, progresiva e incurable, sin aparentes y razonables posibilidades de respuesta al tratamiento específico y donde concurren numerosos problemas o síntomas intensos, múltiples, multifactoriales y cambiantes que producen gran impacto emocional en el enfermo, familia y equipo sanitario, muy relacionados con la presencia, explícita o no, de muerte y con un pronóstico de vida inferior a seis meses20.
En la evolución de una demencia, es difícil establecer este punto que hace al paciente subsidiario de cuidados paliativos. Parece evidente que un estadio 7 del GDS sitúa al paciente en un escenario de terminalidad que nos permite valorar simultáneamente tratamientos activos y paliativos, ya que no son excluyentes. Estos últimos deberán cubrir todos los aspectos de la persona, es decir, los aspectos físicos, psicológicos, sociales y espirituales.
Los llamados «cuidados terminales» hacen referencia a las atenciones o cuidados prestados en las últimas semanas o días de vida. Un paciente de últimos días se caracteriza por presentar un deterioro del estado físico-psíquico, con debilidad intensa, encamamiento, disminución del nivel de conciencia, síndrome confusional frecuentemente asociado y dificultades en la comunicación. Además, estos pacientes suelen tener dificultades en la ingesta tanto de alimentos como de la medicación, en ocasiones asociadas a disminución del nivel de conciencia. En cualquier caso, hay que considerar que cuando uno se está muriendo deja de comer. En este punto, los cuidados terminales tienen como objetivo conseguir controlar los síntomas y obtener confort para ayudarles a vivir bien el morir.
Según algunos autores, debemos ser extremadamente cautos en la utilización del criterio de «calidad de vida» en el proceso de toma de decisiones en el paciente con DA, porque en estos individuos, la calidad de vida está altamente influenciada por el entorno que rodea al enfermo y la calidad de sus cuidados. Además, la medida objetiva de la experiencia interna del paciente es imposible de realizar y responde a un fundamento excesivamente utilitarista y, por tanto, éticamente insuficiente. Este puede haber perdido la habilidad para razonar e incluso para interaccionar con el medio, pero no podemos saber hasta qué punto preserva su capacidad para experimentar emociones o tener intereses experienciales. Sin olvidar que la valoración de la calidad de vida puede estar sujeta a sesgos y discriminación por edad y estilo de vida o reflejar déficits socioeconómicos21. Es importante recordar que el tratamiento adecuado en una enfermedad terminal es el que da la mejor calidad de vida posible.
Cuestiones frecuentes¿Qué beneficios se esperan de la nutrición por sonda para las personas con DA?Las personas con DA que reciben NE por sonda pueden presentar como únicos beneficios el mantenimiento del peso, el alivio de la deshidratación y la prevención de estas complicaciones si se emplea en fases iniciales de desnutrición. También, en un grupo seleccionado de pacientes, se podría disminuir el estrés que producen la tos y la asfixia con la ingesta oral, así como mantener la capacidad funcional para las pequeñas actividades de la vida diaria22.
Por otra parte, no se ha demostrado que la NE por sonda en DA confiera ningún tipo de beneficio en cuanto a disminuir el riesgo de neumonía por aspiración, mejorar el estado nutricional, el estado funcional y la calidad de vida, reducir el riesgo de desarrollo de úlceras por presión y aumentar la supervivencia6. Es más, hay que tener en cuenta los riesgos y complicaciones que se pueden producir durante la técnica de colocación de la sonda, las complicaciones mecánicas como la obstrucción o la migración, así como la aspiración, diarrea, sobrecarga hídrica, pérdida del placer de comer, empleo de fármacos sedantes, necesidad de empleo de contención mecánica, náuseas y vómitos, disminución de la interacción social y atención durante las comidas22.
¿Cómo se podría alimentar con confort a las personas con demencia avanzada?Los familiares o los trabajadores sanitarios interpretan que no utilizar nutrición por sonda o hidratación artificial equivale a «no alimentar» o «dejar que se muera de hambre», lo que plantea difíciles problemas morales y éticos al presenciar la progresiva pérdida de peso y atrofia muscular que acompaña invariablemente al deterioro orgánico en la DA6. Esto puede malinterpretarse como que «no se está haciendo todo lo posible».
Este conflicto podría soslayarse exponiendo que no se está abandonando al paciente, que seguimos cuidando su alimentación mediante la técnica de la alimentación oral asistida de confort23, dirigida a asegurar la máxima comodidad del individuo mediante un plan dietético por vía oral como alternativa a la nutrición artificial y que eliminaría el concepto de «no hay nada que hacer» en una doble vertiente:
- 1)
Se va a seguir intentando alimentar al paciente de forma individualizada, siempre bajo la perspectiva de no producirle más daño.
- 2)
Los objetivos son la comodidad y la calidad de vida del paciente, obviando medidas invasivas.
Cuando una persona con DA presenta dificultades con la alimentación, debe realizarse una valoración médica completa, que incluye la HC obtenida de los familiares o del personal de la residencia, exploración física, estudio de la deglución y revisión de la polifarmacia, junto con evaluación por profesionales sanitarios responsables de sus cuidados22. Una vez excluidas otras causas que puedan contribuir a las dificultades de alimentación, estableceremos un plan personalizado que incluirá:
- 1)
Adaptar la textura, la viscosidad, la densidad y la temperatura de la comida.
- 2)
Corregir la postura durante la comida.
- 3)
Preservar un ambiente de tranquilidad ante estímulos externos y tomar el tiempo necesario.
- 4)
Ajustar las prótesis dentales.
- 5)
Evitar el estreñimiento.
- 6)
Revisar periódicamente la medicación.
- 7)
Aconsejar y educar a los familiares/cuidadores.
El médico debe informar a la familia sobre el curso inevitable de la enfermedad y los pros y contras de la NE. Debe abstenerse de plantear la dicotomía «o le ponemos una sonda o no hacemos nada» ya que para su familiar resultará moralmente inaceptable la segunda opción23. El planteamiento debe ser entre NE por sonda o seguir con alimentación oral y cuidados del paciente para que esté lo más confortable posible y siempre teniendo en mente en la decisión por representación «¿qué es lo que el/la paciente hubiera querido para sí mismo/a?»22.
La alimentación de confort se basa en sucesivos intentos de alimentación oral hasta que le produzcan incomodidad o rechazo al paciente23. Cuando este es incapaz de comer, el plan continúa con interacciones frecuentes con el paciente para asegurar la higiene de la boca, la comunicación oral cariñosa o el contacto físico terapéutico.
¿Cómo se conseguiría más confort y calidad de vida en las personas con DA?El objetivo terapéutico en la DA no podrá ser la curación y debería estar enfocado al cuidado, control y alivio de síntomas. Y en relación con las dificultades para la alimentación, el planteamiento será la continuación de cuidados con alimentación oral o el empleo de la NE por sonda, que no va a detener la progresión de la enfermedad24.
La NE por sonda tiene un impacto nada despreciable en la interacción social del paciente, ya que, en muchas ocasiones, queda aislado en su habitación, conectado a una máquina en vez de sentarse a la mesa como un comensal más; se le limita la capacidad de saborear y el placer del gusto y puede arrancarse las sondas al molestarle o no reconocerla como parte de su cuerpo, requiriendo en ocasiones contención mecánica6. Por tanto, la nutrición por sonda no consigue más confort ni calidad de vida que la alimentación oral en las personas con DA.
¿Qué tratamiento nutricional sería el más adecuado en la DA?Los prerrequisitos para la hidratación y nutrición artificiales son la indicación como tratamiento médico, la definición del objetivo terapéutico a alcanzar y el deseo o voluntad del paciente con su consentimiento informado5. En el caso de que no exista un proceso de PCA documentado en la HC, ni un documento de VA o IP, para la decisión por representación en la DA, sería muy importante tener claro a qué le da más importancia o qué valora más el paciente (por ejemplo, la calidad o cantidad de vida en estas circunstancias), según lo que hubiese expresado previamente (patrón de decisión competente). En un trabajo sobre atención integral en la demencia al final de la vida, entre aquellos que manifestaron preferencias sobre el uso de nutrición artificial, un 74% manifestó no desearla, un 15% fue partidario de un periodo de prueba con NE, el 8% no registró ninguna preferencia en particular y solo el 3% se mostró favorable a la NE por sonda a largo plazo25.
Dado que la literatura científica actual no apoya la nutrición por sonda en la DA4,5,22,26, la alimentación oral asistida de confort sería el método de elección para la DA, salvo que la persona no tenga el nivel de conciencia suficiente como para poder realizar la deglución5,22,24.
¿Qué hacer si hay una negativa total a la ingesta?La negativa a la ingesta ha sido reportada en algunos estudios como la segunda indicación de NE por sonda27. La disminución de la ingesta refleja la progresión natural de la enfermedad, siendo la negativa persistente un síntoma de terminalidad11. Los familiares y cuidadores deben recibir información sobre los distintos síntomas y fases de la DA, de tal forma que pueda establecerse un plan de cuidados individualizado1,4,26.
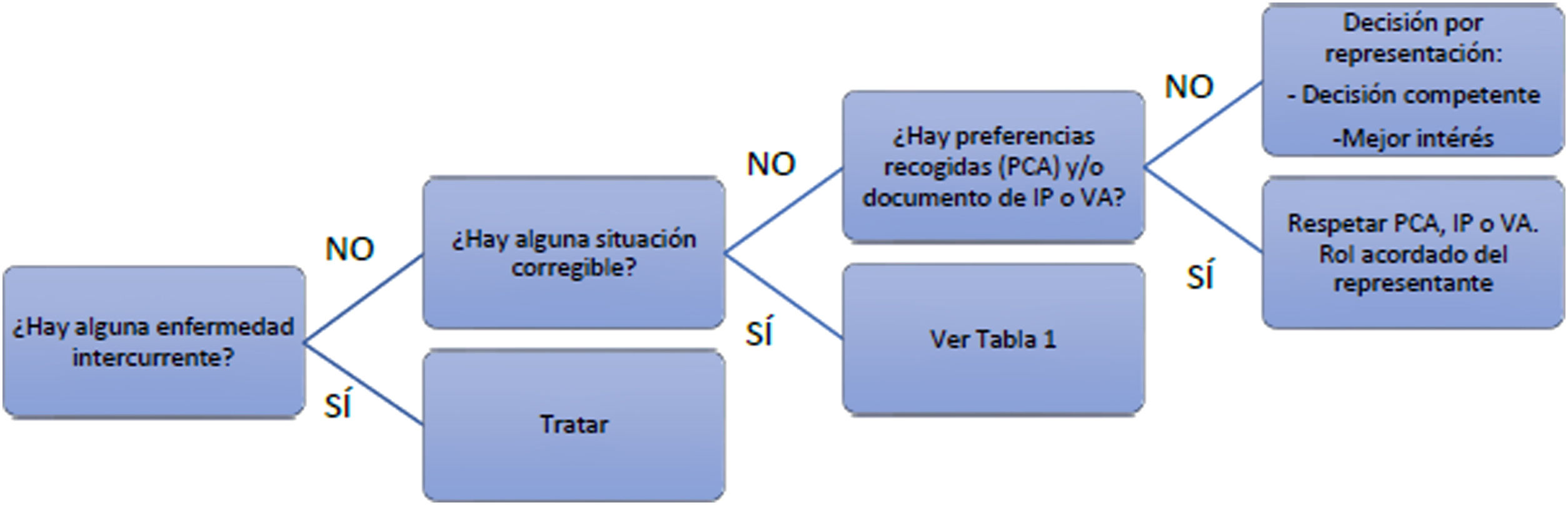
Ante una negativa a la ingesta, se deberá descartar el efecto de una enfermedad intercurrente (fig. 2), y se tratará de identificar y corregir aquellas situaciones que puedan estar contribuyendo de manera significativa a dicha negativa (tabla 1)4,11,26,28–30. De forma práctica:
- 1)
Cuando el rechazo a comer se enmarca en la progresión natural de la enfermedad y en la que este síntoma es indicativo de terminalidad11 no se recomienda la NE por sonda/ostomía4,11,26, debiendo ser su colocación una circunstancia excepcional26,31. Se debe promover el confort del paciente, aliviando la sequedad bucal y manteniendo la alimentación de confort según tolerancia28,29. La información adecuada a los familiares puede ayudar a minimizar el estrés y la ansiedad que puede suponer esta situación29.
- 2)
Cuando la negativa a la ingesta ocurre como consecuencia de una enfermedad intercurrente y donde existe perspectiva de poder reanudar la tolerancia oral una vez resuelto el proceso agudo (por ejemplo, una infección), podría estar indicada la NE de forma transitoria5,26,32. Si existe dificultad para anticipar el riesgo/beneficio en una situación determinada, puede ser razonable un periodo de prueba que contemple objetivos concretos28. En cualquier caso, siempre que existan dudas, se debe consultar con el Comité de Ética Asistencial.
| Principales problemas en la alimentación en personas con DA y su intervención | |
|---|---|
| Problema | Intervención |
| Entorno inadecuado durante las comidas | Comer en un ambiente agradable, tranquilo y sin prisa.No emplear la vía oral mientras el paciente se encuentra adormilado o agitado.La asistencia en la ingesta debe proporcionarse de forma individualizada, de una manera segura y preservando la dignidad de la persona. |
| Problemas de salud bucodental | Mantener una adecuada higiene oral.Ajuste adecuado de prótesis dentales.Tratamiento pertinente de problemas dentales. |
| Dieta restrictiva o monótona | Evitar restricciones dietéticas.Ofrecer menús variados, cuidando la presentación de los platos e individualizando según necesidades y gustos del paciente.Enriquecer la dieta con alimentos de alto contenido proteico y energético. |
| Disfagia | Adaptar la textura de la dieta.Emplear espesantes y/o aguas gelificadas.Evitar alimentos con dobles texturas o de riesgo (alimentos pegajosos, fibrosos, etc.).Utilizar utensilios adaptados.No utilizar jeringas ni pajas.Colocar al paciente en una postura adecuada: sentado o a 45° hasta media hora después de la ingesta, con la espalda apoyada sobre el respaldo y con la cabeza con ligera flexión anterior.Seguir las recomendaciones del logopeda si procede.Estimulación sensorial en casos de apraxia deglutoria. |
| Efectos secundarios de fármacos y/o polifarmacia (excesiva sedación, anorexia, xerostomía, náuseas) | Ajustar la medicación. |
| Otras: odinofagia por candidiasis, estreñimiento, depresión, ansiedad, etc. | Tratamiento específico. |
DA: demencia avanzada.
En caso de optar por la colocación de una sonda para la NE, se debe informar de la eficacia real y esperable, de los objetivos que se persiguen con su instauración, así como de las posibles complicaciones31. Respecto a estas últimas, se han de tener en cuenta no solo las inherentes a la NE (complicaciones mecánicas, infecciosas, metabólicas, etc.), sino también aquellas que atañen de forma más específica a este colectivo:
- •
Pérdida de satisfacción e interacción social al suspender por completo la alimentación oral de confort5. Se recomienda mantener la vía oral si es posible y seguro28.
- •
Deterioro de la higiene oral, con mayor riesgo de colonización bacteriana y neumonía aspirativa29,33.
- •
Riesgo de síndrome de realimentación con el inicio de NE28,29.
- •
Uso de contenciones mecánicas o tratamientos farmacológicos que eviten la retirada de la sonda por el paciente por la tendencia a agitación5,11,29,31.
La suspensión y el no inicio de un tratamiento se consideran éticamente equivalentes y, por tanto, es apropiado suspender la terapia nutricional por sonda si tras una reevaluación del paciente no se ha conseguido el objetivo esperado, existe un empeoramiento del estado general o aparecen complicaciones5,11.
¿Cuál es el pronóstico si no se pone sonda?El curso clínico de la DA se describió en el estudio CASCADE34, en el que se siguieron 323 pacientes con DA durante 18 meses. En ese periodo, el 54,8% de los participantes falleció y la mediana de supervivencia fue de 1,3 años. Las dificultades con la alimentación representan la progresión natural de la patología y después del ajuste por edad, sexo y duración de la enfermedad, la tasa de mortalidad a los seis meses para aquellos que tenían un problema de alimentación fue de 38,6%.
Se han planteado varios intentos de hacer una predicción de la supervivencia a seis meses en pacientes con DA, pero ninguna de las alternativas ha demostrado una buena capacidad predictiva, por lo que sigue siendo un desafío poder establecer un pronóstico35.
¿Cuál es el pronóstico si se pone sonda?Las principales sociedades científicas, basándose en la evidencia científica disponible, no apoyan el empleo de sondas para alimentación en pacientes con DA, ya que no se ha demostrado que disminuya el número de neumonías por broncoaspiración (incluso lo puede aumentar), prevenga ni mejore la cicatrización de las úlceras por presión, ni que tampoco mejore el estado nutricional, la supervivencia o la calidad de vida4,5,11,26.
Las revisiones sistemáticas realizadas entre 1999 y 2015 no han encontrado diferencias en mortalidad9,36–38, evidenciando como factores de riesgo de mortalidad el sexo masculino y la edad mayor de 80 años. Un estudio observacional en más de 3.000 residentes de hogares de ancianos con demencia grave a quienes se les insertó una sonda de alimentación refirió una tasa de mortalidad a un año del 64,1%, con una mediana de supervivencia de 56 días después de la inserción y uno de cada cinco experimentaron una complicación relacionada con la sonda que requirió hospitalización39.
Tampoco la colocación de una gastrostomía de alimentación ha demostrado un beneficio en términos de supervivencia40–43 ni en los niveles de albúmina44 ni en las úlceras por presión, independientemente del momento de colocación en la evolución de la enfermedad10.
¿Quién debe tomar la decisión de poner o no la SNG? (¿Se debe hacer lo que diga la familia, el Comité de Ética, el médico responsable, etc.?)La decisión de colocar una sonda para NE debe realizarse en un proceso de PCA con el paciente y sus familiares. El centro de todas las decisiones debe ser el paciente y que, en la medida de lo posible, conviene que dichas decisiones sean consensuadas y compartidas por el equipo médico y por los familiares del individuo en cuestión24. El equipo médico debe explicar al paciente y a la familia la evidencia científica disponible respecto a la colocación de sondas para alimentación e hidratación45, ya que la nutrición e hidratación artificiales constituyen una intervención médica, no un suministro básico de alimentos y líquidos5.
Dada la falta de beneficios que la NE aporta en la DA y sus potenciales efectos adversos27, tanto en términos clínicos como de calidad de vida, debería llevar a los médicos a no recomendar la colocación de una SNG a esos pacientes. Sin embargo, en ocasiones, es necesario optar por una NE transitoria con vistas a acercar posturas con los familiares de los pacientes afectados, puesto que las diversas creencias religiosas o las diferencias culturales pueden dar lugar a conflictos entre los familiares o cuidadores y el equipo médico, condicionando temporalmente la colocación de una SNG5.
La suspensión de un tratamiento nutricional artificial en un paciente con DA no debe interpretarse como una orden de no alimentar a dicho paciente, sino como parte de un plan de cuidados global en el que se prioriza la calidad de vida y el confort del mismo. Una parte de estos cuidados pasa por mantener la dieta oral y, cuando el paciente rechace la ingesta, por la asunción de que se trata de un estadio ya final de la enfermedad4,5, cuyo objetivo es mantener su calidad de vida. Esto puede ocasionar conflictos emocionales y éticos con los familiares y cuidadores, por lo que es importante tratar de exponerles con claridad la situación y los motivos por los que se interrumpe el tratamiento y explicar en qué consiste la alimentación de confort y que el no aportar NE no significa el cese de cuidados al paciente, recurriendo si fuera necesario a una segunda opinión o al Comité de Ética Asistencial del centro4.
De acuerdo con lo recogido en la ley de autonomía del paciente16, si se dispone de un proceso de PCA documentado en la HC ha de garantizarse su cumplimiento. El representante legal nombrado por el paciente para su aplicación deberá velar por la puesta en práctica de los deseos del enfermo, aun siendo contrarios a la voluntad del propio representante. Si, por cualquier motivo, la decisión del representante se demorase en el tiempo, será deber del médico responsable iniciar nutrición artificial según la evidencia científica disponible6, pudiendo interrumpirla posteriormente si así lo manifiesta el representante del paciente con base en las IP de este11.
En el caso de que el consentimiento deba otorgarlo el representante legal del paciente sin capacidad de obrar, su decisión encuentra como límite fundamental el principio de «no maleficencia», de manera que siempre debe autorizar la decisión más beneficiosa para la salud del paciente. La función del sistema y de los profesionales sanitarios consistirá en vigilar que los tutores no traspasen sus límites y, so pretexto de promover la beneficencia de su representado, no estén actuando en perjuicio suyo, es decir, maleficentemente46.
Así pues, en el ámbito de la NE, tanto el rechazo a la misma como la exigencia de su instauración que responda a una decisión que, desde la perspectiva objetiva de la salud y del cuidado del paciente representado, sea maleficiente, no tiene valor alguno la toma de la decisión, debiendo recurrirse a los mecanismos legales que establece la Ley47, tras agotar un proceso de diálogo con los representantes.
En conclusión, siempre que exista un proceso de PCA documentado en la HC, o un documento de VA o IP, deberá respetarse lo recogido en el mismo si se dan las circunstancias referidas en dicho documento, y el representante legal del paciente deberá velar por su cumplimiento. Si no existiera proceso de PCA o dicho documento, lo ideal es alcanzar un consenso con los familiares del paciente, tras explicarles de forma detallada los beneficios esperables y los riesgos existentes, para que la decisión de colocar o no una SNG sea consensuada y, si no existiera acuerdo, se podrá acudir a una segunda opinión o recurrir al Comité de Ética Asistencial del centro. Como recursos de ayuda, se presentan la tabla 2 como un decálogo para tener en cuenta al abordar las principales cuestiones y la tabla 3 que sugiere cómo abordar la situación y el planteamiento con el paciente y sus familiares o representantes.
Decálogo
| La demencia avanzada es una enfermedad irreversible y terminal. |
| La nutrición enteral por sonda es un tratamiento médico y una medida de soporte vital. |
| El tratamiento adecuado en una enfermedad terminal es el que da la mejor calidad de vida posible al paciente. |
| Un paciente tiene derecho a rechazar un tratamiento si supone alargar una agonía o una vida en penosas condiciones sin capacidad de recuperación. |
| La nutrición enteral por sonda no mejora la calidad de vida ni la supervivencia de una persona con demencia avanzada. |
| Los cuidados terminales tienen como objetivo conseguir controlar los síntomas y proporcionar confort al paciente. |
| La alimentación oral asistida de confort es el método de elección para la alimentación de una persona con demencia avanzada. |
| La decisión de tratar con nutrición enteral por sonda a una persona con demencia avanzada compete a la propia persona, mediante un proceso de planificación compartida de la atención recogido en la historia clínica o en documentos de instrucciones previas o voluntades anticipadas, incluyendo el rol del representante para la decisión por representación (patrón de decisión competente o patrón del mejor interés). |
| La decisión de no tratar con nutrición enteral por sonda a una persona con demencia avanzada no implica el cese de cuidados ni abandono; su fallecimiento no se debería a la ausencia de tratamiento nutricional, sino a la evolución de su enfermedad terminal. |
| La nutrición enteral por sonda debe interrumpirse si no tiene indicación o si no se alcanza el objetivo para el que se inició. |
Qué hacer y qué no hacer
| Qué hacer | Qué no hacer | |
|---|---|---|
| Pronóstico de DA con y sin SNG | Explicar que la DA es una enfermedad irreversible y terminal | Crear falsas expectativas de mejora de calidad de vida y supervivencia con NE por sonda |
| Papel de la NE en DA | Explicar que la NE es un tratamiento médico, con indicación y objetivo (tiene que reevaluarse a lo largo del tiempo), y que no mejora calidad de vida ni supervivencia | Decir que la NE es el alimento que se le va a dar a su familiar para que siga viviendo |
| Papel de la alimentación de confort en DA | Explicar que la alimentación de confort es el tratamiento nutricional más adecuado en DA porque consigue más confort y mayor calidad de vida | Decir que si no se le pone una SNG no estamos haciendo nada |
| Decisión de colocar SNG en DA | Explicar que la decisión debería ser del paciente, según la PCA realizada a lo largo de su enfermedad y sus IP/VA. En caso de no haber realizado PCA o no disponer de IP/VA, mediante la decisión por representación de sustitución: «¿Qué es lo que el paciente hubiese querido para sí mismo?» o criterio del mejor interés: «¿qué es lo mejor para el paciente en este momento?» | Decir que tienen que decidir los familiares si se coloca la SNG o si no se hace nada |
| Decisión de no colocar SNG en DA | Explicar que no colocar SNG no implica cese de cuidados ni abandono del paciente, y que la causa final de la muerte es la evolución de la enfermedad | Decir que, si no se coloca una SNG, el paciente se va a morir de hambre |
| Negativa a la ingesta | Descartar enfermedad intercurrente, corregir situaciones que puedan contribuir a dicha negativa | Decir que la solución es colocar una SNG para alimentar al paciente |
DA: demencia avanzada; IP/VA: instrucciones previas/voluntades anticipadas; NE: nutrición enteral; PCA: planificación compartida de la atención; SNG: sonda nasogástrica.
Protección de personas y animales en investigación. Los autores declaran que en esta investigación no se han llevado a cabo experimentos con humanos ni animales.
Derecho a la privacidad y consentimiento informado. Los autores declaran que en este artículo no aparecen datos de pacientes.
Protección de datos de pacientes. Los autores declaran que en este artículo no aparecen datos de pacientes.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.