El síndrome de Cushing (SC) tiene una frecuencia de 1 por 500.000 personas en la población general1. Los adenomas suprarrenales productores de cortisol son la causa de SC más común en las embarazadas. En la mayoría de los casos, los adenomas suprarrenales son productores puros de cortisol a diferencia de los carcinomas suprarrenales o de la hiperplasia suprarrenal, las cuales están asociadas a una producción excesiva de andrógenos. La preponderancia de los adenomas suprarrenales como etiología del SC en el embarazo puede estar relacionada con la falta de los efectos supresivos de los andrógenos sobre la ovulación1-5. Se presenta el caso de una paciente en las 20 semanas de embarazo, con SC debido a adenoma suprarrenal cortical.
Se trata de una paciente de 30 años, primigesta quien consultó por presentar cifras tensionales elevadas a las 20 semanas de embarazo. No tenía antecedentes de patologías médicas severas. Desde el inicio del embarazo la paciente notó cambios en su apariencia, con presencia de varias estrías en miembros inferiores y abdomen, y presencia de eritema y acné en cara y cuerpo. Cuatro semanas antes del ingreso, la paciente presentó dificultad para ponerse de pie, cefalea persistente, alteraciones visuales, dolor epigástrico y aumento de volumen de los miembros inferiores.
El examen físico reveló todas las características típicas de SC (cara redondeada, con obesidad en tronco y miembros delgados, giba de búfalo y acúmulos de grasa supraclaviculares). También se observó la presencia de numerosas áreas con acné e hirsutismo en la cara, y la piel era atrófica con amplias estrías rojizas en la zona proximal de los brazos, abdomen y muslos. La evaluación cardiorrespiratoria fue normal y no se palparon masas abdominales. Se evidenció la presencia de debilidad muscular proximal en los cuatro miembros. El examen visual fue normal y el fondo de ojo reveló un disco con márgenes bien definidos sin cambios hipertensivos.
El diagnóstico de sospecha de SC fue confirmado por el incremento marcado de las concentraciones de cortisol en orina de 24 horas (5.049 nmol/día; rango normal: 55-300 nmol/día) con disminución de las concentraciones de adrenocorticotropina (ACTH) (2,1 picomol/L; valor normal: 2-15 picomol/L). La cortisoluria no se surpimía (7.611 nmol/día) por la dexametasona (0,5mg cada 6 horas por 48 horas).
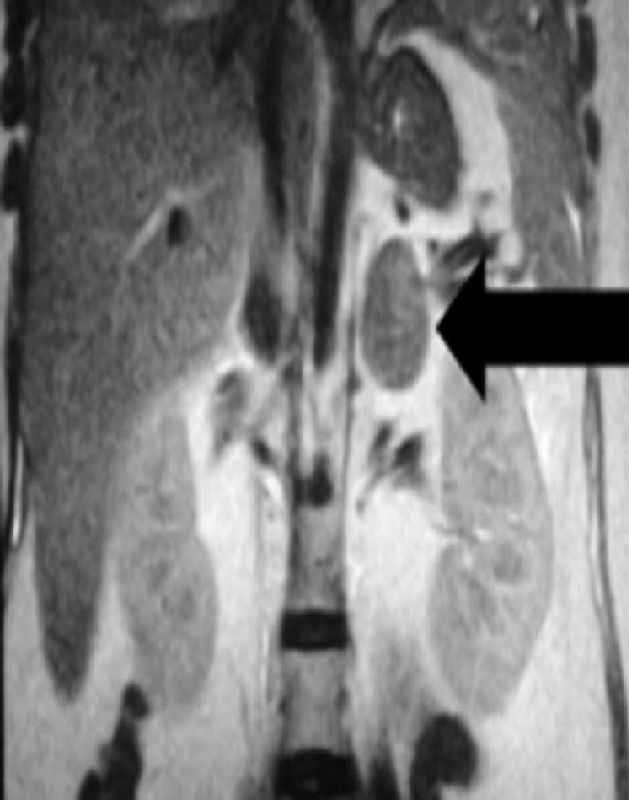
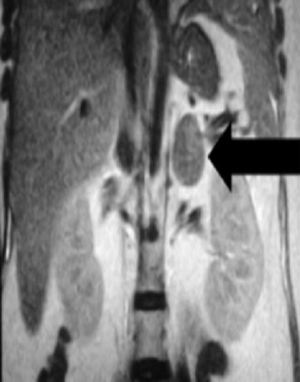
Se realizó una resonancia magnética abdominal, que mostró la presencia de una tumoración de 4 x 3 x 2 centímetros en glándula suprarrenal derecha, sugestivo de adenoma cortical (fig. 1). La paciente fue sometida a supra-adrenalectomía por laparoscopia a las 28 semanas de embarazo. El examen de anatomía patológica evidenció la presencia de un adenoma suprarrenal cortical, caracterizado por células grandes y ricas en lípidos en el centro de la tumoración y células más pequeñas con citoplasma eosinofílico en la periferia.
La paciente se recuperó sin complicaciones, recibió glucocorticoides durante el postoperatorio y fue dada de alta al sexto día. Posteriormente, a las 36 semanas presentó un parto vaginal de un recién nacido de 3.050 gramos sin signos de insuficiencia adrenal.
En el embarazo rara vez ocurre, en mujeres con SC debido a las concentraciones excesivas de cortisol y andrógenos que suprimen la secreción de gonadotropinas y alteran la función ovárica y endometrial, lo que en conjunto conlleva a alteraciones ovulatorias. La oligomenorrea y la amenorrea, las cuales están directamente asociadas a la enfermedad, se han descrito en el 75% de las mujeres en edad reproductiva con SC2.
Buescher et al2 evaluaron la historia de 65 embarazos en 58 pacientes asociados a SC, y encontraron que el 50% de los casos era causado por adenomas suprarrenales, en contraste con el 15,7% en las mujeres no embarazadas.
Los embarazos complicados por un SC, aunque raros, deben ser considerados de alto riesgo. Estas pacientes tienen riesgo de desarrollar diabetes, hipertensión severa, preeclampsia, dificultades para la cicatrización, debilidad muscular, insuficiencia cardiaca congestiva, edema pulmonar o muerte2. La incidencia de hipertensión y diabetes es del 58,8 y 25%, respectivamente5,6. También existe un incremento en el riesgo de abortos y muerte perinatal 7. La restricción del crecimiento intrauterino del feto se observa en el 26% de los casos debido a la presencia de diabetes e hipertensión2.
Los errores diagnósticos en el SC durante el embarazo son comunes, por lo que se necesita un alto grado de sospecha clínica. Los cambios endocrinológicos normales que ocurren durante el embarazo, incluyen aumento del cortisol sérico y urinario, y de la ACTH, complican aún más el proceso de diagnóstico.
El cortisol y la ACTH aumentan en la gestación, mientras que el cortisol en orina aumenta en el segundo y tercer trimestre. Las causas del aumento de la ACTH durante el embarazo incluyen: síntesis placentaria y liberación de la hormona liberadora de corticotropina y ACTH, desensibilización de la hipófisis a la retroalimentación del cortisol o aumento de la respuesta de la hipófisis a los factores liberadores de corticotropina. El ritmo circadiano de estas hormonas se mantiene durante el embarazo, pero el nadir de cortisol vespertino es mayor que en las mujeres no embarazadas. El punto de corte de las concentraciones de cortisol plasmático en orina de 24 horas considerado patológico es de 2 a 3 veces por encima del valor normal8.
La supresión de las concentraciones de cortisol sérico y urinario por la dexametasona esta alterada durante el embarazo, por lo que esta prueba presenta un incremento potencial de los resultados falsos positivos. Debido a que la biodisponibilidad de la dexametasona no cambia durante el embarazo normal, los resultados pueden reflejar una alteración en el eje hipotálamo-hipófisis-suprarrenal o incrementos del cortisol sérico total y de la proteína fijadora de cortisol durante el embarazo3,9.
Para realizar el diagnóstico inicial se recomienda el uso de imágenes ecográficas de la glándula suprarrenal, la prueba de supresión con dosis altas de dexametasona y la determinación de las concentraciones de ACTH. Si la paciente presenta concentraciones limítrofes o bajas de ACTH, o no presenta supresión después de la realización de la prueba con dexametasona, es posible que la etiología sea de origen suprarrenal. La ecografía identifica las tumoraciones suprarrenales en el 73% de los casos9. La resonancia magnética es una prueba de segunda línea en el diagnóstico de localización1.
Las alternativas terapéuticas para los adenomas suprarrenales son la adrenalectomía unilateral durante el embarazo o el tratamiento médico seguido por cirugía durante el puerperio10. No se conoce un momento ideal para la realización de la adrenalectomía, pero la mayoría de los obstetras y los cirujanos consideran que el segundo trimestre es el mejor momento para realizarlo8. Se ha descrito una tendencia a un menor número de complicaciones neonatales en las mujeres intervenidas durante el embarazo, mientras que las condiciones maternas no se vean afectadas1. Después de la cirugía se deben vigilar de forma estricta la presión arterial, las concentraciones de glucosa y potasio, y el balance hídrico.
Se han descrito resultados exitosos en el tratamiento del hipercortisolismo con el uso de metirapona10. La metirapona, un inhibidor de la 11 beta-hidroxilasa, produce una reducción de las concentraciones de cortisol plasmático. Aunque la metirapona puede cruzar la placenta y afectar la síntesis de corticosteroides suprarrenal, no se han descrito efectos adversos atribuibles a este tratamiento. Otros fármacos como el ketoconazol, la aminoglutetimida, la ciproheptadina o el mitotane están contraindicados en el embarazo por su conocida teratogenicidad8.