Presentamos el caso de 2 varones, uno de ellos no bebedor de alcohol y en situación de huelga de hambre desde 50 días antes, que ingresan con disartria, inestabilidad para la marcha, desorientación temporoespacial, oftalmoplejía y ataxia.
Ante el diagnóstico de sospecha de encefalopatía de Wernicke, se inició en ambos casos tratamiento con tiamina intramuscular y luego por vía oral, con rápida desaparición de los síntomas.
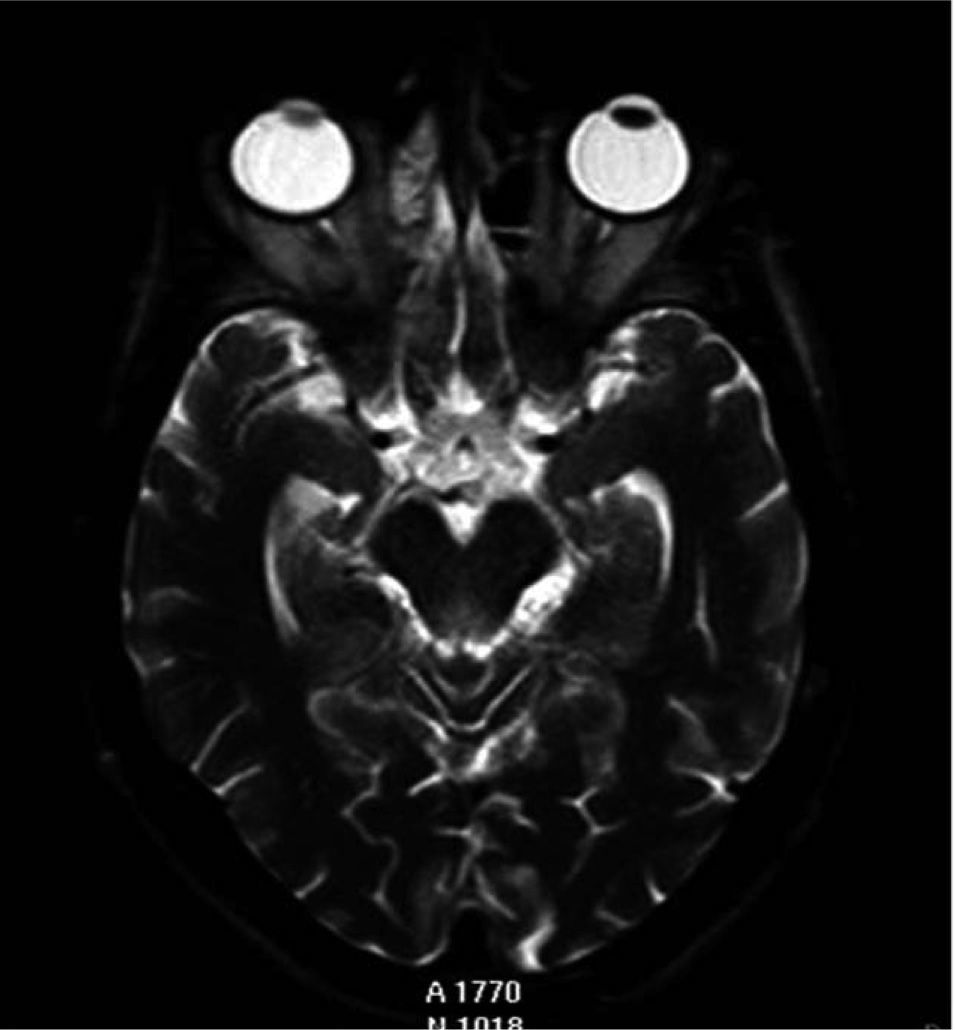
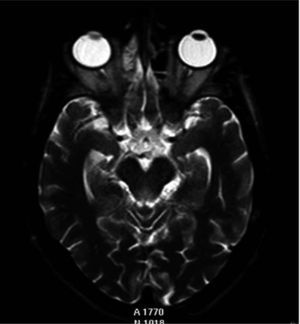
La resonancia magnética permitió constatar en ambos casos lesiones bilaterales y simétricas alrededor del acueducto de Silvio y en la región periventricular de ambos tálamos.
We describe the cases of two men, one of whom was a non-alcoholic 50-year-old man who had been on hunger strike for 50 days and who was admitted to hospital with dysarthria, unstable gait, disorientation, ophthalmoplegia and ataxia.
The suspected diagnosis was Wernicke's encephalopathy and treatment consisted of intramuscular thiamine shots followed by oral administration of the same drug, which produced rapid symptom resolution.
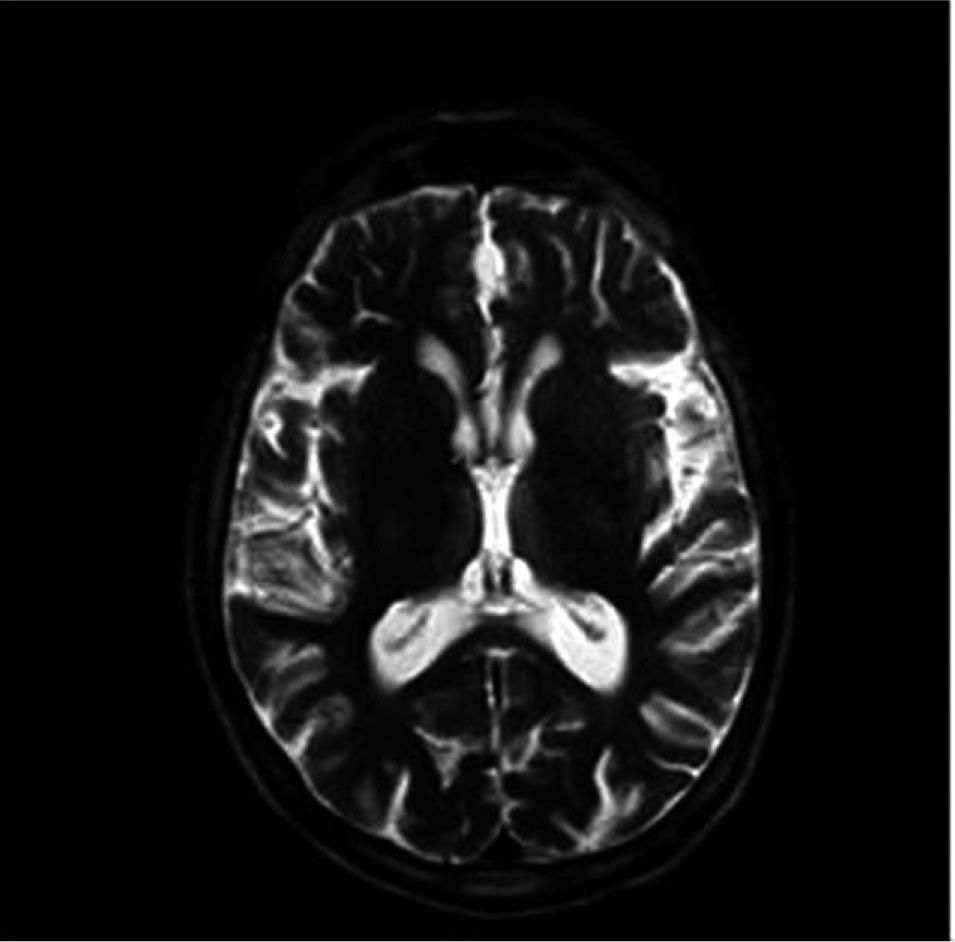
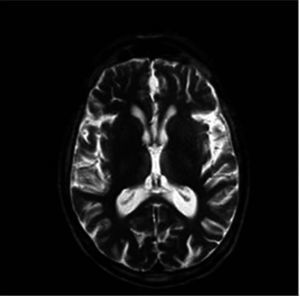
In both patients, magnetic resonance imaging showed bilateral and symmetrical injuries around Silvio's aqueduct and in the periventricular region of both thalami.
La encefalopatía de Wernicke (EW) es una enfermedad neurológica aguda causada por el déficit de tiamina o vitamina B1. En la mayoría de los casos se asocia con el alcoholismo crónico, pero puede aparecer en el seno de cualquier desnutrición crónica, con independencia de su etiología1. Así, por ejemplo, la nutrición parenteral prolongada sin suplementos de tiamina, la insuficiencia renal, la enfermedad intestinal crónica, el sida, el cáncer o las dietas de adelgazamiento son situaciones que pueden asociarse con esta enfermedad. A pesar de ello, está extendida la creencia de que la EW se relaciona en exclusiva con el alcoholismo, lo que explica el hecho conocido de que se trate de un proceso infradiagnosticado1.
Describimos a continuación 2 casos de EW, uno de ellos aparecido en el contexto de una desnutrición crónica consecuente a huelga de hambre, y el segundo debido a alcoholismo crónico y desnutrición. Ambos presentaron una excelente respuesta al tratamiento convencional.
CASOS CLÍNICOSCaso 1Varón de 50 años, recluido en una institución penitenciaria, con antecedentes de hepatitis crónica por el virus C de la hepatitis y en situación de huelga de hambre desde 50 días antes. Ingresó en nuestro centro por orden judicial para una evaluación general y, en su caso, inicio de nutrición forzosa. Presentaba disartria, inestabilidad para la marcha y diplopía. Entre los datos exploratorios, llamaban la atención la desorientación temporoespacial, la oftalmoplejía con parálisis bilateral de los músculos rectos externos y la ataxia.
La resonancia magnética (RM) mostraba hiperintensidad de señal en secuencias potenciadas en T2 alrededor del acueducto de Silvio y en la región periventricular de la región dorsal y medial de ambos tálamos (fig. 1).
Con el diagnóstico de sospecha de EW se inició tratamiento con 100mg de tiamina por vía intramuscular los primeros 5 días y después 100mg diarios por vía oral mientras persistió la situación de huelga de hambre. Asistimos de inmediato a una mejoría clínica significativa, con desaparición de la disartria y la diplopía a las 48h y normalización de la marcha a las 2 semanas.
Caso 2Varón de 51 años, bebedor de más de 100g de alcohol diarios y fumador de más de 40 cigarrillos/día, con criterios clínicos de bronquitis crónica. Ingresó por deterioro del estado general desde unas semanas antes, con imposibilidad para la bipedestación y diplopía. A la exploración física llamaban la atención signos de deshidratación, imposibilidad para la abducción de los ojos y para la bipedestación, y un soplo tubárico en la base del pulmón izquierdo. Entre los parámetros analíticos destacaban: hemoglobina, 9,9g/dl (normal, 12-17); volumen corpuscular medio, 100fl (normal, 80-99); índice de dispersión eritrocitaria, 18% (normal, 12-14%); reticulocitos, 15.700/μl (normal, 40.000-100.000); plaquetas, 99.000μl (normal, 150.000-400.000); velocidad de sedimentación globular, 30mm la primera hora (normal, 3-10), y proteína C reactiva, 167mg/l (normal, 0-9). Las proteínas totales fueron de 4,2g/dl (normal, 6,6-8,7); sodio, 151mmol/l (normal, 135-145); transaminasa glutámico oxalacética, 74 Ul/l (normal, 5-38); lactatodeshidrogenasa, 524 U/l (normal, 240-480); creatincinasa, 676 U/l (normal, 10-195); ferritina, 465ng/ml (normal, 30-290), y folato sérico, 1,5ng/ml (normal, 2-20). La vitamina B12 estaba normal. La gasometría arterial, con aire ambiental, mostró insuficiencia respiratoria y acidosis metabólica (pH 7,38; CO3H, 18mmol/ l; pO2, 55mmHg; pCO2, 31mmHg). La radiología de tórax reveló una condensación alveolar bilateral. La RM cerebral puso de manifiesto (fig. 2), en las secuencias potenciadas en T2, una ligera hiperintensidad de señal periacueductal en la región medial de ambos tálamos.
Tras antibioterapia y la administración de folatos y tiamina intravenosa desapareció la diplopía en 24h y mejoró la marcha en la primera semana, aunque persistía cierto grado de ataxia en el momento del alta hospitalaria.
DISCUSIÓNLa EW es un trastorno neurológico debido al déficit de tiamina, descrito con más frecuencia en varones, aunque las mujeres parecen tener mayor susceptibilidad a padecerla1, y asociado en buena parte de los casos con el alcoholismo crónico, aunque puede aparecer en cualquier paciente con desnutrición.
El mecanismo fisiopatológico por el que el déficit de tiamina causa las alteraciones patológicas no se ha determinado con exactitud. La tiamina es cofactor de varias enzimas intervinientes en el metabolismo de la glucosa, y su carencia implica disminución de la utilización cerebral de la glucosa y causa daño mitocondrial2, así como acumulación de glutamato y citotoxicidad3.
El hecho de que sólo un subgrupo de pacientes con déficit de tiamina contraiga EW y la presencia de un supuesto defecto en la transcetolasa de los pacientes con esta enfermedad —en la actualidad no confirmado— indican la existencia de una diferente susceptibilidad individual de origen genético4.
Las lesiones de la EW son simétricas y afectan predominantemente a las regiones periventriculares del diencéfalo, mesencéfalo, suelo del cuarto ventrículo y parte superior del vermis cerebeloso. En ocasiones aparecen hemorragias petequiales en algunos casos agudos. En formas crónicas, las lesiones suelen limitarse a una atrofia de los cuerpos mamilares1.
Los síntomas que clásicamente han caracterizado a la EW son la encefalopatía, la oftalmoplejía y la ataxia. Cuando está presente, la ataxia suele preceder a los otros síntomas en unos días o semanas, y se debe fundamentalmente a la afección del vermis cerebeloso superior, polineuropatía y disfunción vestibular1,5.
Las anomalías oculomotrices más características son el nistagmo —especialmente horizontal con la mirada lateral—, la parálisis de los rectos externos —casi siempre bilateral—, la parálisis de la mirada conjugada y, rara vez, la ptosis palpebral.
No obstante lo anterior, esta tríada sintomática no aparece más que en un tercio de los casos. Más habitualmente, los pacientes tienen un síndrome agudo de confusión, cuyo diagnóstico etiológico viene facilitado por la eventual coexistencia con alteraciones oculomotrices.
El diagnóstico de la EW se fundamenta en la anamnesis y en los datos exploratorios típicos. Los estudios de neuroimagen resultan de utilidad, pero ni son imprescindibles para el manejo de los pacientes ni en ningún caso deben retrasar el tratamiento en pacientes con sospecha clínica. La RM permite constatar las lesiones descritas6,7.
El tratamiento de la EW debe considerarse una urgencia médica ya que, de no corregirse el déficit vitamínico, puede producirse la muerte del paciente o, en otros casos, el síndrome de Korsakoff, demencia casi siempre irreversible.
La administración intravenosa de tiamina es segura, sencilla, barata y efectiva. Las reacciones adversas graves del tipo de la anafilaxia o el broncospasmo son extremadamente raras. La dosis recomendada inicialmente es de 100mg de tiamina intravenosa o intramuscular durante 5 días consecutivos, tras los cuales se debe continuar con una dosis de 100mg diarios de tiamina oral hasta que se deje de considerar en riesgo al paciente8.
La administración precoz de tiamina suele mejorar los signos oculares en horas o días1, mientras que la ataxia y la encefalopatía mejoran de forma más gradual y lenta. A medida que mejora la encefalopatía, se hacen más evidentes los déficit en el aprendizaje y en la memoria reciente. En un 80% de los enfermos persiste algún grado de síndrome amnésico permanente. De igual modo, hasta en la mitad de los casos pueden mantenerse el nistagmo y la ataxia7. Las alteraciones en la RM se resuelven con la mejoría clínica8.
Para concluir, y dado que la EW puede desarrollarse en el contexto de cualquier desnutrición crónica, debe tenerse en cuenta en estas situaciones. En la práctica clínica, y considerando la gravedad potencial de la enfermedad, todos los pacientes con estado mental alterado, trastonos oculomotores o ataxia de etiología no filiada deberían recibir tratamiento con tiamina parenteral.
Finalmente, y dado que la encefalopatía de Wernicke puede precipitarse iatrogénicamente por la administración de glucosa en pacientes con déficit de tiamina4, conviene promover la práctica de administrar tiamina antes de la infusión de glucosa en los pacientes con disminución del nivel de conciencia.