En este trabajo se aporta la experiencia adquirida con el tratamiento con bombas de infusión subcutánea continua de insulina (ISCI) en 112 pacientes con diabetes mellitus a lo largo de 7 años, que previamente venían siendo tratados con múltiples dosis de insulina bolo-basal.
Material y métodosEstudio retrospectivo observacional de 112 pacientes con diabetes mellitus, tratados antes con pauta de insulina bolo-basal y luego con ISCI, desde de 2005 a 2012 que recibieron educación diabética individualizada con un protocolo específico. Se estudiaron las siguientes variables: frecuencia porcentual de las distintas indicaciones autorizadas para aplicar este tratamiento; valor medio anual de HbA1c y de fructosamina el año anterior a la instauración del tratamiento con la bomba de insulina y en los 7 años siguientes de seguimiento; frecuencia y sintomatología de las hipoglucemias.
ResultadosLa causa más común de indicación fue la diabetes inestable (74,1%), seguida de hipoglucemias graves, frecuentes o inadvertidas (44,6%). Otras indicaciones fueron: horarios de ingesta variables o imprevisibles por razones profesionales (20,2%), fenómeno del alba (15,7%), gestación (12,3%), requerimiento de dosis muy bajas de insulina (8,9%) y diabetes gestacional (0,9%). La HbA1c descendió entre 0,6 y 0,9%, en tanto que la fructosamina lo hizo entre 5,1 y 12,2%. El 9% de pacientes presentaron hipoglucemias semanales, el 24% cada 2 semanas y en el 48% fueron mensuales; el 19% no presentó hipoglucemias. Solo el 10% presentó síntomas neuroglucopénicos y en el 21% fueron asintomáticas. Las hipoglucemias fueron más frecuentes al comienzo del tratamiento, disminuyendo rápidamente poco tiempo después.
ConclusiónLa terapia con ISCI proporciona una mejoría del control glucémico en comparación con tratamiento de múltiples inyecciones. Requiere adiestramiento específico del paciente y ajustes de la dosificación de insulina para prevenir las hipoglucemias, que son las complicaciones más frecuentes, sobre todo al comienzo del tratamiento.
This work reports the experience with use of continuous subcutaneous insulin infusion (CSII) in 112 type 1 diabetic patients followed up for 7 years and previously treated with multiple daily insulin injections (MDII).
Material and methodsA retrospective, observational study in 112 patients with diabetes mellitus treated with CSII from 2005 to 2012, previously treated with MDII and receiving individualized diabetic education with a specific protocol. Variables analyzed included: prevalence of the different indications of pump treatment; mean annual HbA1c and fructosamine values before and after CSII treatment; and hypoglycemia frequency and symptoms.
ResultsThe most common reason for pump treatment was brittle diabetes (74.1%), followed by frequent or severe hypoglycemia or hypoglycemia unawareness (44.6%). Other indications were irregular food intake times for professional reasons (20.2%), dawn phenomenon (15.7%), pregnancy (12.3%), requirement of very low insulin doses (8.9%), and gestational diabetes (0.9%). HbA1c decreased by between 0.6% and 0.9%, and fructosamine by between 5.1% and 12.26%. Nine percent of patients experienced hypoglycemia weekly, 24% every two weeks, and 48% monthly. No hypoglycemia occurred in 19% of patients. Only 10% had neuroglycopenic symptoms. Hypoglycemia unawareness was found in 21%. Hypoglycemia was more common at treatment start, and its frequency rapidly decreased thereafter.
ConclusionCSII therapy provides a better glycemic control than MDII treatment. Specific patient training and fine adjustment of insulin infusion doses are required to prevent hypoglycemic episodes, which are the most common complications, mainly at the start of treatment.
En condiciones normales la célula ß pancreática consigue un balance glucémico adecuado a través de una secreción continua de insulina a lo largo del día (secreción basal) y de una secreción aguda en respuesta a las comidas (secreción prandial). Cuando las células beta se destruyen (de causa autoinmune en la diabetes mellitus tipo 1, o en la progresión de la diabetes mellitus tipo 2) se intenta sustituir esa función mediante la terapia con insulina. Un buen control glucémico mediante una insulinoterapia intensiva puede reducir la incidencia o la progresión de complicaciones metadiabéticas a largo y a corto plazo1.
En el momento actual las mejores estrategias de administración terapéutica de insulina para aproximarse a los perfiles fisiológicos de las glucemias es mediante el conocido régimen «bolo-basal»2,3. El basado en múltiples dosis subcutáneas (MDI) consiste en la administración diaria de una o más dosis de insulina de acción prolongada, que pretende mantener los niveles de glucemia basal o en ayunas dentro de la normalidad, y de bolos preprandiales de insulina de acción rápida para controlar la hiperglucemia posprandial. Este tratamiento tiene, entre otros inconvenientes, la necesidad de numerosas inyecciones diarias subcutáneas de insulina, que repercuten en la calidad de vida de los pacientes a la vez que la frecuencia de hipoglucemias puede incrementarse1,4.
Los sistemas de infusión subcutánea continua de insulina (ISCI) proporcionan, en cambio, una mayor flexibilidad en cuanto a dosificación y ritmo de infusión de la insulina, evitando además la inyección diaria de múltiples dosis, si bien es un procedimiento terapéutico más caro y exige un entrenamiento y educación diabética específicos5–7. Pueden aparecer, además, fallos potenciales en el funcionamiento de la bomba o de los catéteres desechables7,8.
En los últimos años se han realizado algunos estudios para verificar la seguridad y la eficacia del tratamiento con ISCI. En la mayoría de ellos se ha evidenciado una mejoría en el control glucémico especialmente en los primeros meses de tratamiento, así como una disminución del número de hipoglucemias graves7. El aumento de peso, que se observó en estudios iniciales9, no se ha constatado posteriormente10.
Por otro lado, los avances técnicos de los sistemas de infusión han permitido ampliar su uso en la población diabética. En la actualidad es muy útil la posibilidad de poder contar con múltiples perfiles basales y diferentes opciones de bolos10. Así, el uso de ISCI permite una mayor flexibilidad en el aporte de insulina y un perfil más fisiológico, mejorando además la calidad de vida, ya que la ingesta puede ser retrasada, omitida y/o variada en su contenido. También se puede modificar la intensidad del ejercicio y el momento de la realización del mismo sin comprometer el control glucémico6,8. La ISCI mejora el control del «fenómeno del alba» al poder modificar la dosis de insulina basal a lo largo de la noche10, y también disminuye el riesgo, tanto de hipoglucemia nocturna, como de hipoglucemias inadvertidas e hipoglucemias graves6,11,12. Sin embargo, existen estudios en los que no se encuentran diferencias significativas en las hipoglucemias graves13,14.
El empleo cada vez más extenso de bombas de infusión continua está permitiendo conocer mejor las ventajas y desventajas de este modelo terapéutico, con la finalidad de potenciar las primeras y evitar las segundas y, en definitiva, mejorar el control metabólico de los pacientes y prevenir, o al menos retrasar, las complicaciones metadiabéticas sin comprometer su calidad de vida13. Sin embargo, las publicaciones dirigidas en este sentido presentan series poco extensas y algunas variables, como la fructosamina sérica, apenas han sido analizadas.
Con tal fin, en este trabajo se aporta la experiencia adquirida por el equipo investigador en el tratamiento con bombas de infusión continua de insulina en una serie extensa de pacientes diabéticos tipo 1 a lo largo de 7 años, que previamente venían siendo tratados con múltiples dosis de insulina bolo-basal. La experiencia aportada contribuirá a conocer mejor el beneficio de los sistemas de infusión continua subcutánea, a perfeccionar los algoritmos de dosificación de la insulina y a prevenir en lo posible las complicaciones clínicas y los fallos en la infusión que potencialmente pueden surgir.
Material y métodoSe trata de un estudio retrospectivo observacional que se realizó en 112 pacientes con diabetes mellitus del Servicio de Endocrinología y Nutrición en tratamiento con ISCI durante el periodo de 2005-2012 del Hospital clínico Universitario de Salamanca y que previamente habían sido tratados con múltiples dosis de insulina bolo-basal.
Las indicaciones para el uso de la bomba, autorizadas por la Consejería de Sanidad de la Junta de Castilla y León son: diabetes mellitus (DM) tipo 1 inestable con amplias desviaciones glucémicas, hipoglucemias graves, frecuentes o inadvertidas, fenómeno del alba, HbA1c>7%, DM tipo 1 que requiere dosis muy bajas de insulina, DM gestacional, gestación o planificación de la misma en paciente diabética, horarios de ingesta variables o difíciles de prever por razones profesionales y paciente receptor de trasplante de páncreas. Para autorizar la bomba se ha de cumplir al menos una de las indicaciones, pudiendo cumplir, no obstante, un mismo paciente varias de las indicaciones.
Los criterios de selección, que se tienen que cumplir en su totalidad también para su autorización, son que el paciente se encuentre muy motivado y colaborador, con una certeza razonable de que va a seguir los protocolos clínicos, que haya recibido educación diabetológica y suficiente preparación para utilizar la bomba de insulina, constancia de al menos 4 autoanálisis de glucemia diarios durante los 2 meses previos y soporte familiar conveniente.
Como paso inicial del protocolo, después de aceptarse el inicio de la terapia con ISCI, es asegurar la adecuada preparación del paciente en la Unidad de Educación Diabetológica, enseñando bases del tratamiento, conocimiento del sistema ISCI, adquisición de habilidades para preparar y colocar el sistema, y saber actuar ante una urgencia y pérdida del sistema ISCI, cambio de catéter, algoritmos de modificación para la dosificación basal y bolos para un adecuado autocontrol glucémico, aprendizaje para cuantificar e intercambiar los hidratos de carbono y su relación con las dosis de insulina y actividad física, información para prevenir y tratar complicaciones agudas, adaptar los requerimientos nutricionales y saber cómo actuar en situaciones especiales (viajes, enfermedades intercurrentes, ejercicio físico). Si no se cumplen los requisitos al término del programa se demoran o incluso se anulan las indicaciones como candidatos de ISCI.
Una vez terminado el aprendizaje se inicia el tratamiento con la bomba de insulina con revisiones frecuentes para ajustar las dosis de infusión basal y los bolos de insulina en función del contenido hidrocarbonado de las ingestas. La monitorización continua de la glucemia subcutánea ayuda en muchos casos a optimizar la dosificación de insulina y a prevenir las hipoglucemias inadvertidas. Los sistemas de infusión empleados han sido Accu-Check (Roche), Animas (Novalab) y Paradigm (Medtronic).
Las variables estudiadas fueron las siguientes: frecuencia porcentual de las distintas indicaciones autorizadas para aplicar este tratamiento; valor medio anual de hemoglobina glucosilada (HbA1c) en sangre (en porcentaje) y de fructosamina en suero (en μmol/l), el año anterior a la instauración del tratamiento con la bomba de insulina y en los 7 años siguientes de seguimiento; frecuencia y sintomatología de las hipoglucemias. Los datos referidos a las hipoglucemias se obtuvieron de los registros documentados tras la revisión retrospectiva de las historias clínicas, teniendo en cuenta que siempre cada paciente fue controlado por el mismo endocrinólogo con los conocidos criterios clínicos estandarizados y compartidos por los médicos del servicio.
Los datos sobre descompensaciones cetoacidóticas y complicaciones en el lugar de inserción del catéter se obtuvieron retrospectivamente en los registros de la historia clínica.
La determinación de las concentraciones de HbA1c se hizo por cromatografía líquida de alta presión (HPLC) (concentraciones normales de referencia: 4-6%) y la de fructosamina en suero (concentraciones normales de referencia: 205-285μmol/l) se llevó a cabo por el método colorimétrico con azul de nitrotetrazoilo.
Los datos recogidos fueron analizados estadísticamente mediante el programa informático GraphPad Prism (GraphPad Software Inc., EE. UU.). Se aplicó el test t de Student para la valoración estadística de las diferencias si la distribución de los resultados era normal, o el no paramétrico de Mann-Whitney cuando la distribución no era normal. La significación estadística se sitúa con un valor de p<0,05.
ResultadosLa edad media de los pacientes fue de 36,6±11,6 años (media y desviación estándar). En cuanto a las indicaciones de tratamiento de ISCI los porcentajes fueron los siguientes: 74,1% de los pacientes por diabetes mellitus tipo 1 inestable con amplia desviación glucémica; 44,6% por hipoglucemias graves, frecuentes o inadvertidas; 15,7% por fenómeno del alba; 65,1% por hemoglobina glucosilada mayor de 7%; 8,9% por diabetes que requiere dosis muy bajas de insulina; 1,1% por diabetes gestacional; 12,3% por gestación o planificación de la misma; y 20,2% por horarios de la ingesta variables o difíciles de prever por razones profesionales. Debido a que distintos pacientes cumplieron más de una de las indicaciones autorizadas (por ejemplo, diabetes inestable con amplias oscilaciones glucémicas a la vez que hipoglucemias frecuentes e inadvertidas y fenómeno del alba), se comprende que la suma de las indicaciones porcentuales supere el 100%.
El número de pacientes en seguimiento durante los 7 años, de forma acumulativa en este periodo de tiempo, fue de 19 en los 7 años, de 33 durante 6 años, de 38 a lo largo de 5 años, de 52 durante 4 años, de 74 por 3 años, de 90 a lo largo de 2 años y del total de 112 durante un año. La frecuencia de seguimiento fue de 3 a 6 meses, siendo más frecuente al inicio de la implantación hasta la estabilidad glucémica.
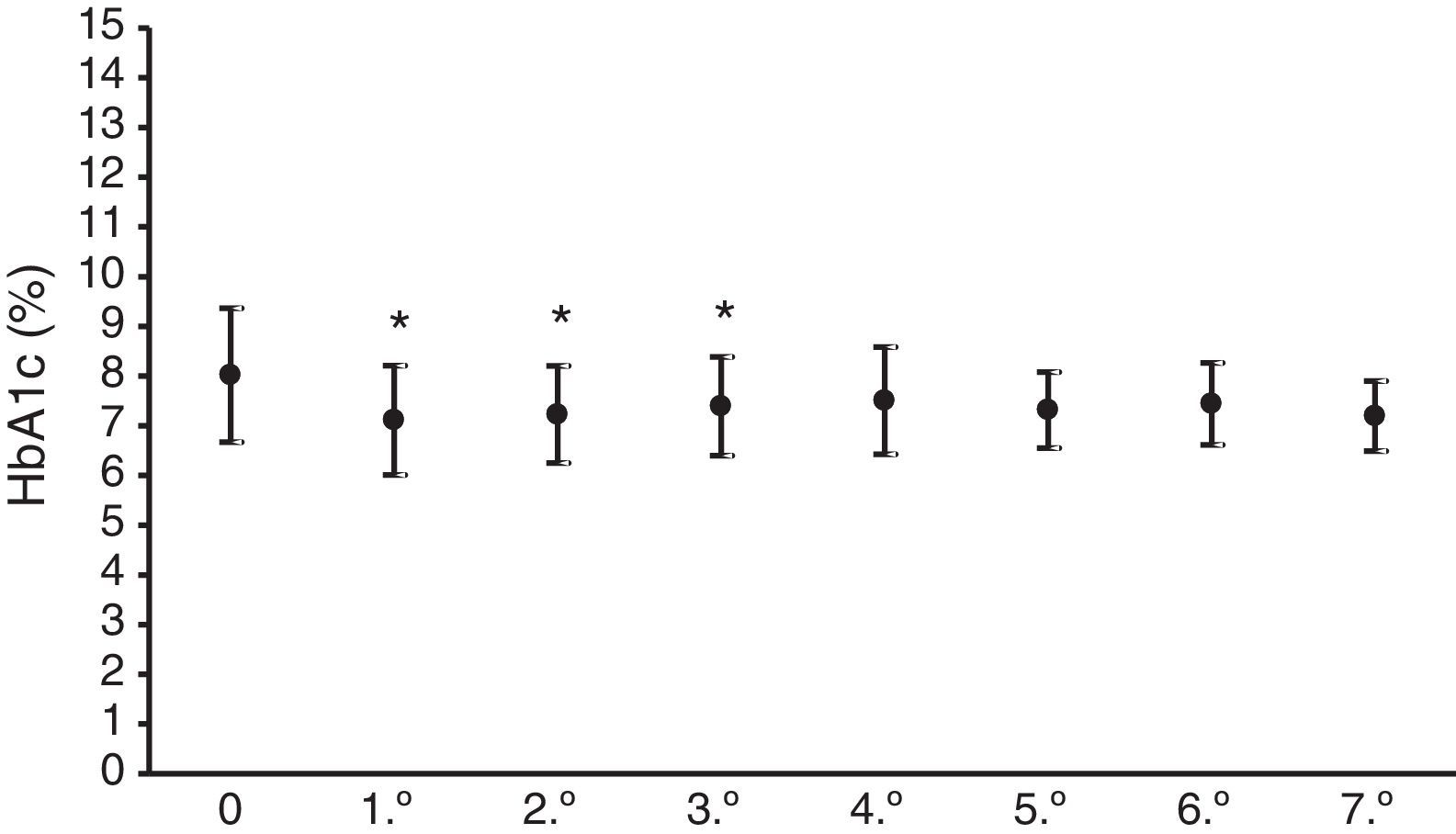
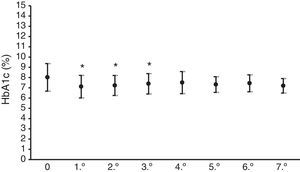
En la figura 1 se presenta el valor medio de HbA1c del año anterior al comienzo del tratamiento con ISCI, que fue de 8±1,3%, y la media de los niveles de la hemoglobina glucosilada a lo largo de los 7 años de seguimiento, observándose una disminución estadísticamente significativa (p<0,05) en los 3 primeros años, representando un descenso de sus niveles entre 0,7 y 0,9%.
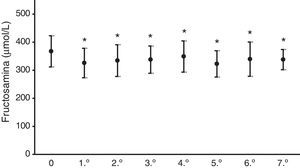
En la figura 2 se representan del mismo modo los valores medios de fructosamina sérica del año anterior al comienzo del tratamiento (367,2±55,5μmol/l) y en los 7 años siguientes, apareciendo un descenso estadísticamente significativo (p<0,05) en todos los años posteriores. La disminución de las concentraciones de fructosamina se sitúa entre el 5,1 y el 12,2% del valor medio anual previo al tratamiento con la bomba.
La prevalencia de hipoglucemias semanales fue de un 9% de los pacientes, de un 24% con hipoglucemias cada 15 días y de un 48% con hipoglucemias mensuales. El 19% no presentó hipoglucemias. Se valoró la clínica de las hipoglucemias en función de la presencia de síntomas adrenérgicos solamente (en el 69% de los pacientes que manifestaban hipoglucemias) y de manifestaciones neuroglucopénicas (en el 10%). En el 21% fueron asintomáticas e inadvertidas. Las hipoglucemias fueron más frecuentes al poco de iniciar el tratamiento con ISCI, disminuyendo rápidamente poco tiempo después, tras ir ajustando los algoritmos basales de insulina y sus dosis bolo en función de los hábitos cotidianos, alimenticios y profesionales de los pacientes.
Entre los 50 pacientes seleccionados por la indicación de hipoglucemias graves frecuentes o inadvertidas el 18% tuvo hipoglucemias asintomáticas, el 6% las tuvo con síntomas neuroglucopénicos y el 76% con síntomas adrenérgicos. El 46% presentaba hipoglucemias mensuales, el 24% quincenales, el 10% semanales y el 20% no tenía hipoglucemias.
Cuatro pacientes desarrollaron una complicación cetoacidósica durante el tratamiento, aunque sin otras complicaciones: 2 de ellos por infección grave digestiva y renal, y los 2 restantes por interrupción involuntaria de la infusión de insulina por problemas del catéter. En 3 casos aparecieron complicaciones locales en el punto de inserción subcutánea de la aguja, que fueron transitorias, desapareciendo al cambiar el punto de inserción. Todos estos datos se obtuvieron retrospectivamente en los registros escritos de la historia clínica de los pacientes.
DiscusiónEl tratamiento de los pacientes diabéticos con insulina con el sistema de infusión subcutánea de la misma ha supuesto un gran avance terapéutico, por cuanto permite su administración de la manera más fisiológica hasta el momento. Esto ha supuesto un mejor control glucémico del paciente comparado con otros modelos de insulinoterapia, lo que podría redundar en una menor prevalencia de complicaciones metadiabéticas, a la vez que en una superior calidad de vida.
Para que el tratamiento con ISCI sea autorizado en la Comunidad de Castilla y León el paciente al menos ha de cumplir una de las indicaciones exigidas y todos los criterios de selección comentados anteriormente. En esta serie la indicación más solicitada fue una diabetes inestable con amplias oscilaciones glucémicas (74,1% de los casos). La presencia de hipoglucemias frecuentes o inadvertidas ha sido otra indicación frecuente, aunque inferior (44,6%); de hecho, la presencia de estas hipoglucemias fue causa de indicación de ISCI en algunos pacientes a pesar de tener un valor medio de HbA1c no superior al 7% el año anterior al inicio de la ISCI (12,5% del total). Ambas indicaciones se entienden fácilmente por el fracaso de un buen control glucémico con múltiples dosis de insulina, siendo la bomba de insulina un procedimiento terapéutico alternativo, al menos teóricamente superior, para alcanzar el control metabólico deseado o para reducir las hipoglucemias, que son siempre mal toleradas por los pacientes, restándoles calidad de vida.
Un dato a destacar en esta serie es la prevalencia de las hipoglucemias, que apenas varió en los pacientes que previamente estaban tratados con el régimen bolo-basal y cuya indicación había sido precisamente la presencia de hipoglucemias graves, frecuentes o inadvertidas. En nuestros resultados solo el 19% de los pacientes no presentaron hipoglucemias (o estas fueron muy puntuales, fugaces y sumamente esporádicas). Hay que tener en cuenta, no obstante, que la mayoría de los pacientes las presentaban con escasa frecuencia (el 48% una vez al mes), si bien un porcentaje pequeño, aunque no desdeñable (9%), las aquejaba todas las semanas. Conviene resaltar que las hipoglucemias fueron más frecuentes al poco de iniciar el tratamiento con la bomba, disminuyendo rápidamente poco tiempo después, tras ajustar los algoritmos basales de insulina y sus dosis de bolo en función de los hábitos cotidianos, alimentarios y profesionales de los pacientes, y todo ello a pesar de comenzar la infusión de insulina a una dosis total diaria al menos un 20-30% menos que la administrada al paciente antes de colocar la bomba. La mayoría de los pacientes notaron las hipoglucemias por síntomas adrenérgicos, lo que facilitó la adopción de medidas de adiestramiento para prevenir futuras hipoglucemias. Sin embargo, estas siguen siendo una complicación a tener en cuenta, no solo por su posible aparición, sobre todo al principio del tratamiento como se ha comentado, sino también porque en un porcentaje no desdeñable eran inadvertidas. En diversos estudios no existen diferencias significativas en la frecuencia e intensidad de las hipoglucemias, con porcentajes de hipoglucemias leves muy parecidos (ISCI 92%, MDI 94%), siendo infrecuentes las hipoglucemias graves15. Hay series que describen una disminución de 0,9 episodios/paciente/año de hipoglucemias que necesitan ayuda externa con la terapia con ISCI16. Contrastando con anteriores estudios, otras series revelan un aumento de las hipoglucemias en un 9% con respecto a la terapia con MDI17.
En relación con el control glucémico mediante valoración periódica de HbA1c y de fructosamina, los resultados presentados en las figuras 1 y 2 revelan una mejoría significativa de ambos parámetros. La HbA1c descendió entre un 0,7 y un 0,9%, parecido a lo presentado en otras series que describen un descenso entre 0,3 y 0,8%16,18,19. Las concentraciones de fructosamina se reducen entre un 5,1 y un 12,3% en comparación con el valor medio del año anterior al tratamiento con la bomba. Hirsch et al. también señalan una disminución significativa de la fructosamina sérica, aunque en menor cuantía15, si bien la duración del tratamiento con bomba en su serie de pacientes fue solo de 5 semanas. Los descensos de la HbA1c son estadísticamente significativos en los 3 primeros años del tratamiento. Posteriormente, aunque son también inferiores en comparación con el valor medio del año previo al tratamiento con bomba, la significación estadística desaparece. Puede ser materia de debate la interpretación de estos resultados, pero puede explicarse por una relajación del autocontrol estricto glucémico del paciente con el tiempo pasados esos 3 años iniciales. En cambio, se mantiene la disminución estadística de la fructosamina sérica a lo largo de todo el seguimiento. Aunque también es discutible, es experiencia clínica rutinaria en los controles periódicos de los pacientes diabéticos que estos son más estrictos en su autocontrol al acercarse la cita de revisión hospitalaria. De rutina controlamos ambos parámetros analíticos, que nos proporcionan una información más completa del control glucémico en el tiempo, por cuanto la HbA1c no suministra una información próxima a la fecha de revisión del enfermo, lo cual se consigue con la determinación de fructosamina, que refleja principalmente el grado de albúmina glucosilada, de vida media mucho más corta que la del hematíe.
En definitiva, el tratamiento con sistema de infusión subcutánea continua de insulina supone un avance terapéutico de la DM tipo 1, proporcionando un mejor control glucémico. Requiere, no obstante, un adiestramiento específico del paciente y un ajuste fino de la dosificación de la insulina para prevenir las oscilaciones glucémicas y, particularmente, las hipoglucemias, que son la complicación más frecuente. Solo 3 casos de nuestra serie presentaron complicaciones locales en el punto de inserción subcutánea de la aguja, que fueron transitorias, desapareciendo al cambiar el punto de inserción.
AutoríaPapargyri P. y Ojeda Rodríguez S. han contribuido por igual en este trabajo.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
Los autores desean expresar el agradecimiento a Estefanía Cortés García y a Ruth Ortiz Sánchez, enfermeras educadoras del Servicio de Endocrinología y Nutrición.