Evaluar el control glucémico en pacientes con diabetes tipo 2 que son remitidos a Endocrinología desde Atención Primaria (AP) por no estar controlados con antidiabéticos orales sin insulinoterapia; y el grado de implementación del consenso nacional de la Sociedad Española de Diabetes, valorando los sucesivos escalones, primero (Pe), segundo (Se) y tercero (Te), del abordaje terapéutico.
Material y métodosEstudio observacional retrospectivo en el que 81 endocrinólogos evaluaron los pacientes mayores de 40 años remitidos por AP entre julio de 2012 y julio de 2013, tratados con 1-2 antidiabéticos orales, no insulinizados, con una hemoglobina glucosilada (HbA1c) ≥ 6,5%, y en los que se disponía en los 3 meses previos de Hb1Ac, glucosa capilar en ayunas y glucosa capilar posprandial.
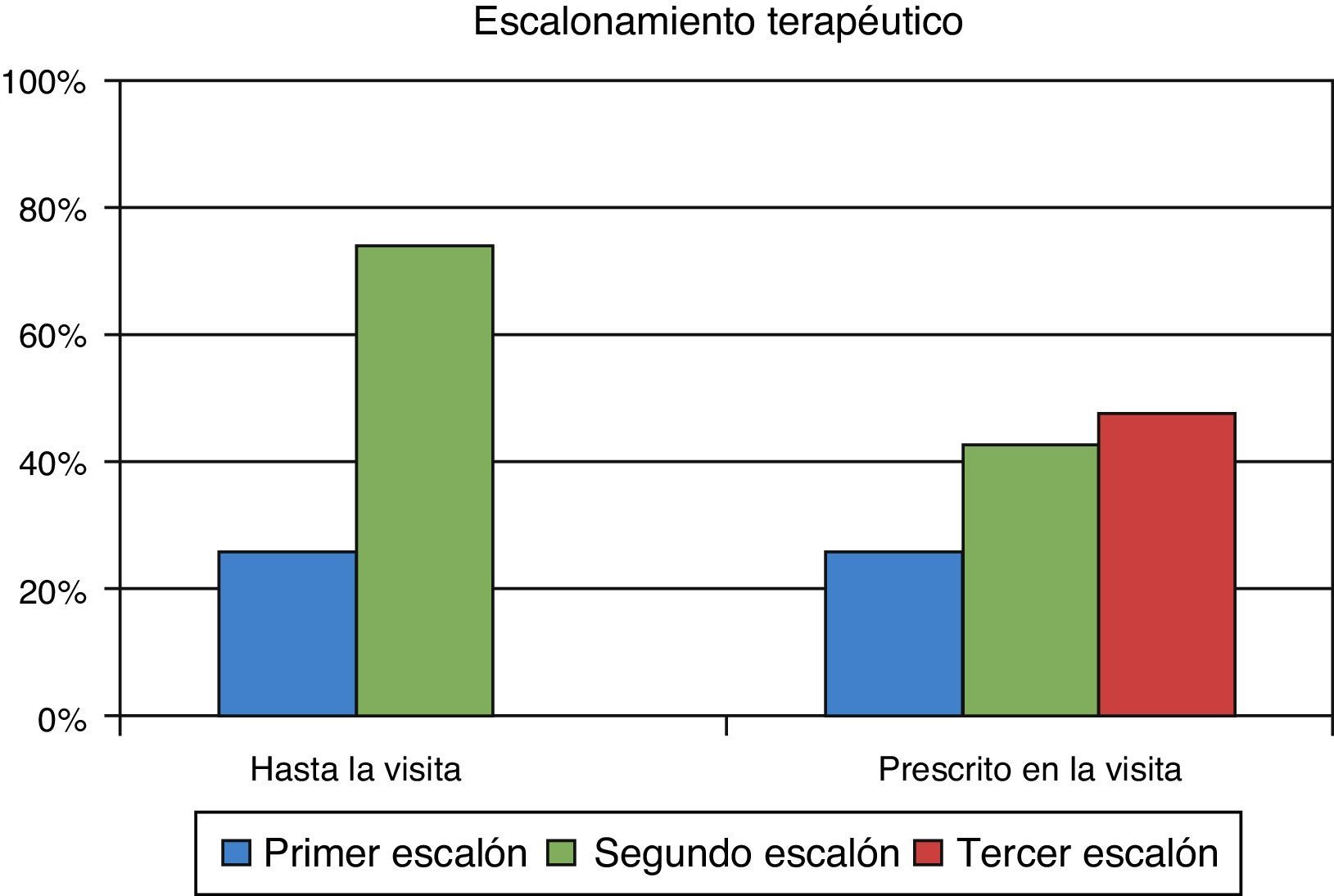
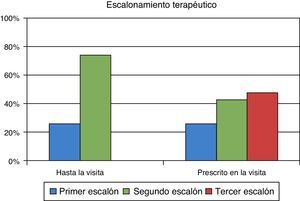
ResultadosFueron evaluables 285 pacientes (57,6% varones), con una edad media (DE) de 63,1 (9,7) años, HbA1c media de 8,5 (1,2) %, glucosa capilar en ayunas 171,7 (43) mg/dl y glucosa capilar posprandial 206,8 (50) mg/dl. En AP el 26,0% de los pacientes se situaban en Pe terapéutico y el 74,0% en el Se. En atención especializada solo el 9,8% de la cohorte está en el Pe, el 42,8% en el Se y el 47,4% en el Te. Los fármacos más prescritos en AP fueron metformina (90,2%), inhibidores DPP-4 (34,4%) y sulfonilureas (30,5%), mientras que en Endocrinología fueron metformina (86%), insulina (56,8%) e inhibidores DPP-4 (49,8%). Las guías clínicas más seguidas fueron las de la American Diabetes Association y el consenso de la Sociedad Española de Diabetes, en un 77 y 45% respectivamente.
ConclusionesAproximadamente la mitad de los pacientes con diabetes mellitus 2 no insulinizados y tratados con antidiabéticos orales en AP, son tratados con insulina en Endocrinología. La guía clínica más seguida por el especialista es la de la American Diabetes Association.
To assess blood glucose in patients with uncontrolled type 2 diabetes mellitus treated with oral antidiabetic drugs in primary care at the time of referral to specialized endocrinologists, and the degree of implementation of the national consensus guidelines of the Spanish Society of Diabetes by evaluating steps one (S1), two (S2), and three (S3) of the escalating therapy.
Material and methodsRetrospective, observational study where 81 endocrinologists evaluated patients ≥40 years of age referred from primary care between July 2012 and July 2013, treated with 1 to 2 oral antidiabetic drugs but no insulin therapy, and with glycosylated hemoglobin (HbA1c) levels ≥6.5%. Patients also had to have HbA1c levels and both fasting and postprandial plasma glucose measurements from the previous three months.
ResultsA total of 285 patients (57.6% males) were assessed. Mean (SD) age was 63.1 (9.7) years, mean HbA1c was 8.5 (1.2) %, mean FPG was 171.7 (43) mg/dL, and mean postprandial plasma glucose was 206.8 (50) mg/dL. In primary care, 26.0% of patients were at S1 and 74.0% were at S2. After referral to the endocrinologist, 9.8% of patients moved onto S1, 42.8% onto S2, and 47.4% onto S3. Oral antidiabetic drugs most commonly prescribed in primary care were metformin (90.2%), DPP-4 inhibitors (34.4%), and sulfonylureas (30.5%), while drugs most commonly used in the specialized endocrinology setting were metformin (86%), insulin (56.8%), and DPP-4 inhibitors (49.8%). The most commonly followed guidelines were those of the American Diabetes Association and the consensus guidelines of the Spanish Society of Diabetes, in 77% and 45% of cases respectively.
ConclusionsApproximately half the patients treated with oral antidiabetic drugs in primary care are prescribed insulin after referral to an endocrinology specialist. The most commonly followed guidelines in specialized care are the American Diabetes Association guidelines.
La incidencia y prevalencia de la diabetes tipo 2 (DM2) han ido aumentando linealmente en las últimas décadas como consecuencia de los cambios acaecidos en las sociedades occidentales y emergentes, estrechamente relacionados con la pandemia de la obesidad1. En España también se ha incrementado su prevalencia, situándose en la actualidad en cerca del 14% de la población2. La DM constituye un importante problema de salud pública, tanto por su prevalencia y sus comorbilidades asociadas, como por el enorme coste sanitario directo e indirecto derivados de su atención. En España el paciente diabético genera un gasto económico 1,5 veces superior al del paciente no diabético3.
La evidencia científica de ensayos controlados ha demostrado que un tratamiento hipoglucemiante intensivo reduce significativamente el riesgo de desarrollar complicaciones microvasculares a largo plazo4,5. Sin embargo, los beneficios de un tratamiento intensivo sobre las complicaciones macrovasculares no son tan evidentes6. Recientemente se han publicado una serie de estudios de intervención que no han demostrado una reducción en la mortalidad total o cardiovascular (CV) cuando el objetivo glucémico a alcanzar era muy estricto (HbA1c ≤ a 6,0%7,8 o 6,5%)9. Las guías de actuación clínica y los últimos consensos incorporan la información basada en la evidencia reciente, como son el consenso nacional de la Sociedad Española de Diabetes (SED)10 y el consenso conjunto de la American Diabetes Association-European Association for the Study of Diabetes (ADA/EASD)11. Por ello proponen e insisten en que el manejo terapéutico se ha de efectuar en el contexto de las necesidades, preferencias y tolerabilidad de cada paciente, resaltando que la individualización del tratamiento es el punto esencial del éxito del mismo. Además, el consenso nacional de la SED10 es una de las primeras guías de tratamiento de la DM2 que incorpora la insulinoterapia en un segundo escalón tras el fracaso de metformina asociada a otro antidiabético oral (ADO), e incluso de inicio cuando están contraindicados los ADO si el valor de HbA1c se sitúa entre 6,5 y 8,5%, o si Hb1Ac es > a 8,5% con clínica de hiperglucemia. Sin embargo, aunque guías de diferentes sociedades científicas anteriores a la de la SED10, como la de la ADA (2009)12 y la de la Canadian Diabetes Association (2008)13 contemplan los valores objetivo, el tratamiento escalonado y las características del paciente, existen ciertos matices y diferencias entre ellas. Ello es debido en parte a una carencia de estudios controlados, con un tamaño muestral suficiente, que permitan comparar las diferencias en los objetivos a conseguir, según el escalonamiento propuesto en las diferentes guías. Por ello, el documento de consenso nacional de la SED10 no solo ha tenido en cuenta la individualización del tratamiento según las características del paciente, sino que lo ha adaptado a las evidencias disponibles al entorno del país.
El objetivo del presente estudio es evaluar el control glucémico en pacientes remitidos desde Atención primaria (AP) que presentan una DM2 no controlada con ADO sin insulinoterapia cuando son remitidos a Endocrinología, y el nivel de implementación del consenso nacional de la SED para el tratamiento farmacológico de la hiperglucemia, evaluando los sucesivos escalones, primero (Pe), segundo (Se) y tercero (Te), del abordaje terapéutico.
Material y métodosEstudio observacional multicéntrico retrospectivo en el que se incluyeron pacientes con DM2 tratados con ADO. El estudio fue llevado a cabo por endocrinólogos en consultas externas del ámbito hospitalario o extrahospitalario de centros de España representativos de todas las comunidades autónomas, ponderando por densidad poblacional, que incluyeron consecutivamente a los pacientes que reunieron los criterios de selección.
Criterios de selección y objetivosSe incluyeron: a) pacientes mayores de 40 años, b) en tratamiento con uno o dos hipoglucemiantes no insulínicos, c) HbA1c ≥ 6,5% en los tres meses previos a la primera visita al endocrinólogo, d) disponibilidad de registro de perfiles glucémicos durante un período mínimo de 3 meses y e) consentimiento informado. Se excluyeron a pacientes con otras etiologías de DM.
El objetivo principal del estudio fue evaluar los parámetros de control glucémico de pacientes con DM2 que habían sido atendidos previamente en AP, con control subóptimo en régimen de 1-2 hipoglucemiantes orales y que acudían por primera vez a Endocrinología. El objetivo secundario fue evaluar el grado de implementación del consenso nacional para el tratamiento farmacológico de la DM2, mediante análisis del escalonamiento terapéutico efectuado por el endocrinólogo, y registrando la guía de práctica clínica seguida por los endocrinólogos.
Desarrollo del estudioCada endocrinólogo debía registrar la información clínica de los 4 primeros pacientes que cumplieran los criterios de selección. Los investigadores recogieron información retrospectiva en una sola visita a través de una historia clínica completa en el contexto de la práctica clínica habitual, en la segunda visita que efectuó el endocrinólogo después de que les fuera remitido el paciente desde AP. La información se obtuvo de los registros clínicos y en estos debían constar las variables consideradas en los objetivos del estudio. También se recogieron datos demográficos, factores de riesgo cardiovascular asociados (HTA, dislipemia, sobrepeso-obesidad, tabaquismo, práctica de actividad física), patología CV asociada, y datos relacionados con la DM2 (años de duración y repercusión orgánica: nefropatía, retinopatía, pie diabético y neuropatía), datos antropométricos (índice de masa corporal, perímetro abdominal), información de la exploración física (presión arterial) y parámetros analíticos (colesterol total, colesterol LDL, colesterol HDL, triglicéridos y creatinina sérica). El control metabólico evaluado en el objetivo principal estaba constituido por las concentraciones plasmáticas de HbA1c (NGSP), por las mediciones de glucemia capilar en ayunas (GCA), por las mediciones de glucemia capilar posprandial (GCP) y por el número de episodios de hipoglucemias sintomáticas o severas. Para la GCA y la GCP se recogió la información que constara en los registros del endocrinólogo referentes a las mediciones previas efectuadas en el ámbito de la AP, la media de las determinaciones de los 3 últimos meses y de los últimos 30 días. Para el objetivo secundario se recogieron los tratamientos que tenían prescritos los pacientes por parte de los médicos de AP, los que prescribieron los endocrinólogos tras evaluar clínicamente a los pacientes y las guías de práctica clínica que utilizaban. Los tratamientos prescritos para la DM en AP, como los datos para evaluar el grado de implementación del consenso nacional para el tratamiento farmacológico de la DM2, se recogieron de los registros clínicos suministrados verbalmente por los pacientes en la visita en Endocrinología.
DefinicionesSe ha considerado que la DM no estaba controlada si se presentaba una glucemia en ayunas ≥ 126mg/dl, una glucemia posprandial ≥ 180mg/dl y una HbA1c ≥ 6,5%14. La HTA se definió con los valores propuestos para pacientes con DM, como unas cifras superiores a 130/85mmHg, o bien estar recibiendo tratamiento farmacológico antihipertensivo15. La obesidad se consideró como un índice de masa corporal (peso en Kg/talla en m2) igual o superior a 30 Kg/m2, según la Sociedad Española para el Estudio de la Obesidad16 y la obesidad central se estableció por un perímetro de cintura superior a 102cm en hombres y 88 en mujeres17. La dislipemia, se definió como unos niveles de colesterol LDL iguales o superiores a 100mg/dl, y/o unas concentraciones de triglicéridos iguales o superiores a 150mg/dl, y/o unos niveles de colesterol HDL inferiores a 40mg/dl en hombres o 50 en mujeres14, o bien estar recibiendo tratamiento farmacológico para la dislipemia. La hipertrofia ventricular izquierda se determinó por criterios ecocardiográficos o ECG, según constara en el registro clínico. La estratificación de los 3 escalones terapéuticos de la DM2 se basó en las fases secuenciales sugeridas por la SED10; en esencia el primer escalón consiste en introducir metformina, o en caso de no tolerarse otro ADO, si la HbA1 se sitúa entre 6,5-8,5%, y metformina con otro ADO si la HbA1 > 8,5%. El segundo escalón es la combinación de 2 fármacos, pudiendo ser uno de ellos la insulina, y en el tercer escalón se iniciaría la insulinización, si no se había introducido, con o sin otros ADO, o la triple terapia oral. El paso de un escalón a otro de superior categoría depende de alcanzar o no el control metabólico a los 3 meses de la evaluación previa.
Análisis estadísticoLa estadística descriptiva de todas las variables evaluadas se ha realizado incluyendo medidas de tendencia central y dispersión para las variables cuantitativas, y frecuencias absolutas y relativas para las variables cualitativas, con intervalo de confianza del 95% en ambos casos. Para el cálculo del tamaño muestral se ha asumido con un intervalo de confianza del 95% bilateral para estimar la media con un error ± 0,1; una desviación estándar de 0,9 y el intervalo de confianza se ha basado en el valor estadístico Z para muestras grandes, con lo que la muestra calculada prevista es de 320 pacientes.
ResultadosDatos basales de la muestraParticiparon en el estudio 81 endocrinólogos que incluyeron un total de 320 pacientes con DM2 entre julio de 2012 y julio de 2013; de estos, se excluyeron 35. Las causas de exclusión fueron: estar tratados con más de 2 agentes no insulínicos en la primera visita al endocrinólogo (28 pacientes), una concentración de HbA1c < 6,5% en los 3 últimos meses (7 pacientes) y una edad inferior a 40 años (2 pacientes). Dos de los pacientes excluidos incumplieron más de un criterio. Fueron evaluables para el estudio 285 pacientes, cuya edad media era de 63,1 años. Las características demográficas, antropométricas, factores de riesgo cardiovascular asociados y repercusión orgánica de la DM en la muestra total evaluada se recogen en la tabla 1. Los datos de la exploración física y parámetros analíticos pueden apreciarse en la tabla 2, en donde destaca que el 51% de los pacientes eran obesos. Una tercera parte de la cohorte tenía adiposidad troncular con un perímetro abdominal mayor del recomendado. El 61% de los pacientes presentaba niveles de colesterol LDL por encima de 100mg/dl.
ObjetivosObjetivo principalLos valores de HbA1c, GCA y GCP en los 3 meses previos a la visita de Endocrinología, y los de GPA y GPP en los 30 días previos se recogen en la tabla 3. También se aportan datos de la proporción de pacientes con niveles de HbA1c, GPA y GPP no controlados según criterios de la ADA14. Cabe destacar el escaso porcentaje de pacientes con un perfil glucémico autocapilar dentro de objetivos: solo una quinta y una cuarta parte de los mismos tenían la GCA y la GCP controladas respectivamente. Aproximadamente el 80% presentaba niveles de HbA1c ≥ 7,5%. El 25,9% de los pacientes realizaba automonitorización glucémica diaria, el 50,4% de forma semanal y el 23,7% mensualmente. El 90,6% de los pacientes no refirieron hipoglucemias, el 4,7% una hipoglucemia y otro 4,7% dos hipoglucemias en el mes previo a la visita a Endocrinología.
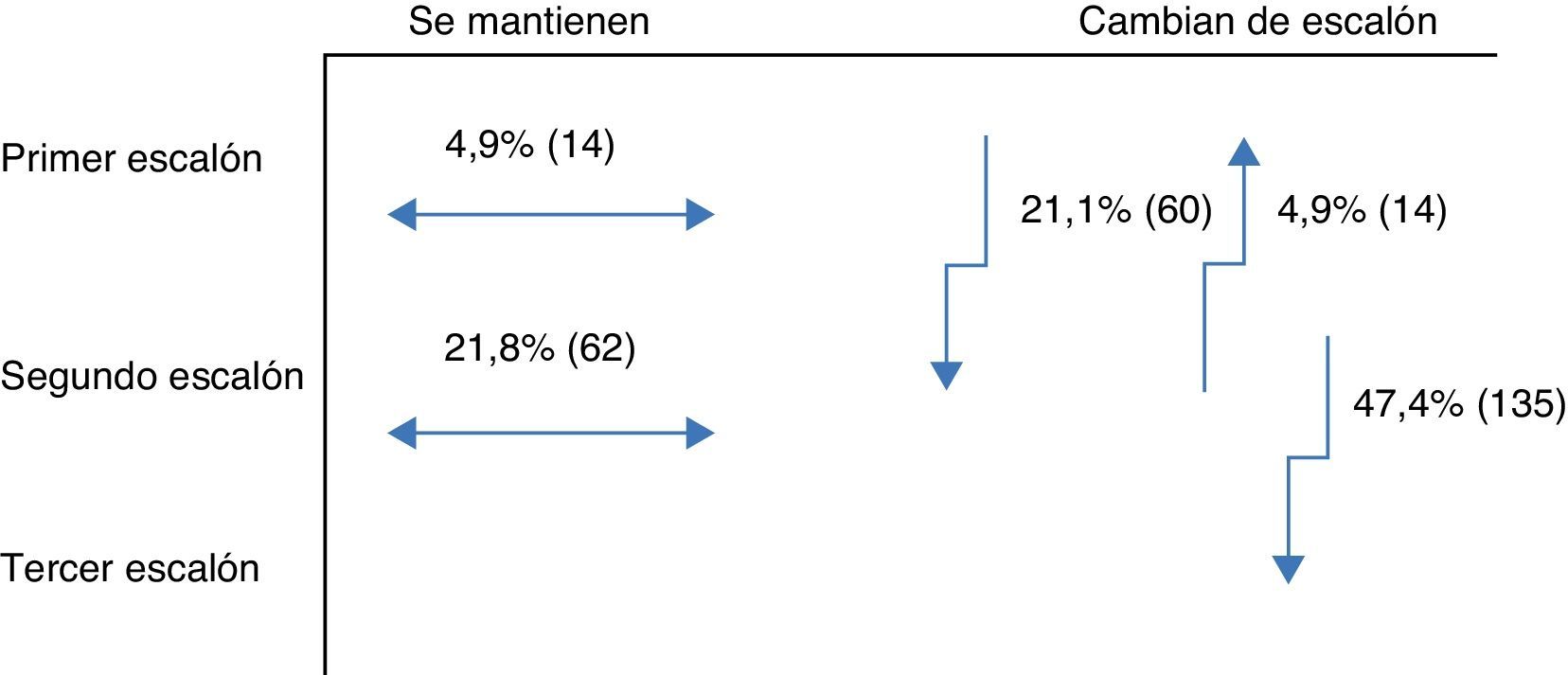
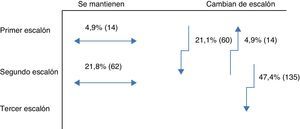
Objetivo secundarioEn el momento de la intervención por parte del endocrinólogo el 26% de los pacientes recibían un fármaco (primer escalón) y el 74% dos fármacos (segundo escalón). Con la pauta prescrita por el endocrinólogo solo el 9,8% de los pacientes se sitúa en el primer escalón, el 42,8% en el segundo y el 47,4% en el tercero. El cambio de un paso a otro en la visita del endocrinólogo puede verse en la figura 1. El tratamiento farmacológico para la DM2 en la población evaluada que había sido prescrito por los médicos de AP, y los fármacos pautados por el endocrinólogo se recogen en la tabla 4. Se observa que en AP los tratamientos más frecuentes son la metformina, los inhibidores de la DPP-4 y las sulfonilureas, en el 90, 34 y 31% de los pacientes, respectivamente; mientras que en Endocrinología son la metformina (86%), la insulina (57%) y los inhbidores de la DPP-4 (50%). En Endocrinología se inicia insulinoterapia en el 56,8% de los pacientes, todos ellos con una pauta de insulina basal, procedentes de todos los escalones terapéuticos: del primer escalón terapéutico en 5,3%, del segundo escalón en 17,2% y del tercero en 34,4% de los pacientes. La guía de práctica clínica seguida mayoritariamente en Endocrinología es la de la ADA (76,6%), seguida de las de la SED (45,3%), la EASD (44,9%) y por último la Canadian Diabetes Association (1,1%),(fig. 2).
Los datos del presente estudio resaltan que un 41% de pacientes con DM2 no insulinizados atendidos en AP y no controlados con uno o 2 ADO presentan niveles de HbA1c ≥ 8,5%, mientras que en el 59% restante los valores oscilan entre 6,5-8,5%. Hasta en el 82% de la cohorte el valor de HbA1c es ≥ 7,5%. La derivación a Endocrinología implica la insulinización basal del 56,8% de los mismos en todas las etapas siguiendo las recomendaciones del consenso de la SED10, si bien la guía clínica de tratamiento de la DM2 más seguida por el especialista es la de la ADA, en un 77%. Las características de los pacientes evaluados en el presente estudio son similares a las de series recientes publicadas en España en el ámbito de la asistencia primaria (estudio LAURA)18, especializada (estudio INSTIGATE)19 y ambos entornos conjuntamente (estudio DIABES)20, a excepción de la prevalencia de obesidad, superior en el presente estudio (51%). Uno de los criterios de selección de los pacientes evaluados por el endocrinólogo era un valor de HbA1c ≥ 6,5%. La media de este parámetro en la última determinación que constaba del médico de AP fue de 8,5%, similar que el reportado en el estudio INSTIGATE19 antes de la insulinización por especialistas, y que son tratados previamente también con dos ADO. Se puede considerar que la muestra evaluada es representativa de los pacientes que son derivados por AP al especialista.
Es bien conocido que muchos pacientes presentan un control subóptimo respecto al recomendado antes de iniciar una pauta de insulina basal, y ello se confirma en este trabajo: el 41% de los pacientes tenían valores HbA1c> 8,5% cuando son remitidos al endocrinólogo con uno o 2 ADO. El control de la DM observado es peor cuanto mayor es el tiempo de evolución de la enfermedad20, siendo la media de 10 años en nuestra serie. La SED10 considera como una adecuada opción la insulinoterapia basal asociada a metformina tras fracaso de esta en monoterapia. El retraso en la insulinización es frecuente tanto en nuestro ámbito como fuera de él21,22. La importancia de una insulinoterapia precoz ya se recoge en la guía de la ADA del año 2009, donde se recomienda en pacientes que no alcancen el objetivo de HbA1c < 7% después de 2-3 meses con metformina junto con cambios en el estilo de vida12. Este objetivo ha sido matizado en el consenso de la SED del año 201010. El presente estudio se ha efectuado estando en vigor las guías de la ADA12 año 2009 y de la SED10, si bien simultáneamente a la realización del mismo aparecieron las nuevas guías de la ADA-EASD, que efectuaron un documento conjunto ADA/EASD11 en el año 2012. Tras la publicación de los estudios Action to Control Cardiovascular Risk in Diabetes8, Action in Diabetes and Vascular Disease: Preterax and Diamicron Modified-Release Controlled Evaluation10 y Veterans Affairs Diabetes Trial9, donde se demuestra que el tratamiento intensivo e indiscriminado del paciente diabético no se asocia a un beneficio sobre la mortalidad CV, e incluso, en el estudio Action to Control Cardiovascular Risk in Diabetes8 un aumento de la mortalidad CV y de la mortalidad total, cambia el modelo de recomendaciones terapéuticas, y se enfatiza la individualización del tratamiento en función de las características del paciente.
Un aspecto innovador del consenso de la SED10 es la insulinización asociada a la metformina en el segundo escalón terapéutico, que ha sido recogida en la última guía conjunta de la ADA/EASD11. La importancia de añadir insulina basal y poder mejorar la efectividad se ha puesto de manifiesto en el estudio TULIP23, donde los pacientes con niveles de HbA1c entre 7,0 y 8,0% tratados con dosis máximas de metformina y sulfonilurea, al ser aleatorizados a un régimen de intensificación de las medidas modificadoras del estilo de vida o a insulina glargina, presentaron un mejor control en la rama con insulinoterapia. En el 57% de la cohorte del presente estudio se prescribe insulina en las distintas etapas. Del 47% de los pacientes que pasan a un tercer escalón en la visita al endocrinólogo, en el 27% se recomienda un tercer ADO y en el 73% restante, insulina. En este tercer escalón parece que el endocrinólogo recoge mayoritariamente la recomendación de la SED10 y de la ADA/EASD11 del año 2012, que ponen a un mismo nivel la triple terapia con 3 ADO y la triple terapia con insulina. Un argumento para reforzar esta última opción es que la triple terapia con 3 ADO no ha demostrado un efecto aditivo24 y está sujeta a una mayor posibilidad de efectos adversos cuando se compara con la adición de insulina25. Además la adherencia al tratamiento es menor26, como consecuencia de la polimedicación. La combinación con insulina es la más recomendada según la guía de la SED27. No obstante, la insulinoterapia ha tenido que vencer, y en ocasiones sigue siendo así, ciertas resistencias por parte de los facultativos y de los propios pacientes, especialmente por la percepción del riesgo de hipoglucemias28 y de que pueda empeorar la calidad de vida29. Sin embargo, la introducción de los análogos de acción prolongada, en una pauta basal administrada una vez al día, mejora en parte esos inconvenientes, especialmente en lo referente a la tasa de hipoglucemias, y particularmente las nocturnas30. Así, en el estudio LAUREL31 se ha puesto de manifiesto un mejor control glucémico al cambiar a una insulina de acción prolongada; en el ámbito de la AP, el estudio RESCUE32 resalta el menor riesgo de hipoglucemias al cambiar a una pauta combinada de ADO e insulina glargina. En el estudio LAURA18, efectuado en el ámbito de la AP, en pacientes a los que se les prescribe insulina glargina se objetiva una tasa de hipoglucemias sintomáticas o severas de 6,6% en el mes previo de la visita. En el presente estudio, en pacientes con 1-2 ADO, antes de ser insulinizados, la tasa de hipoglucemias sintomáticas y severas es del 9,4%.
También cabe resaltar de este trabajo el incremento en la prescripción de inhibidores de la DPP-4 por parte del endocrinólogo, como consecuencia de ser una clase farmacológica con un efecto neutro ponderal y bajo perfil de hipoglucemias, al igual que la metformina11. Por el contrario se reduce la prescripción de sulfonilureas, asociadas a un aumento de peso y a un elevado riesgo de hipoglucemias11. La combinación de metformina más inhibidores de la DPP-4 es la asociación más pautada por el endocrinólogo. Esto implica una mayor racionalización del esquema terapéutico con ADO y mayor seguridad al asociarlo a insulina si fuera necesario.
La guía de tratamiento de la DM2 con mayor repercusión clínica en el ámbito de endocrinología es la de la ADA. Teniendo en consideración que el consenso ADA/EASD11 se publicó durante la realización de este estudio es difícil precisar realmente cuáles fueron las recomendaciones que siguieron los endocrinólogos. Teniendo en cuenta que el documento de consenso de la SED10 y la guía ADA/EASD11 del año 2012 establecen unos objetivos similares, podríamos considerar que mayoritariamente todos los endocrinólogos españoles en la actualidad siguen unas pautas de tratamiento similares.
Este estudio presenta ciertas limitaciones en su diseño que conviene considerar al interpretar los resultados. Se trata de una recogida de variables clínicas retrospectivas, sin un grupo control y sin evaluación de la eficacia del tratamiento establecido por el especialista. Además, el hecho de publicarse las guías de la ADA/EASD (año 2012) simultáneamente a la realización del estudio, no permite interpretar con claridad a qué guía de la ADA hace referencia el endocrinólogo. No obstante, el hecho de llevarse a cabo en el contexto de la clínica habitual es un punto positivo a considerar. En conclusión, en pacientes con DM2 con control glucémico subóptimo con 1-2 ADO, atendidos en medicina especializada según práctica clínica habitual y remitidos desde AP, se introduce la insulinoterapia basal en los 3 escalones de tratamiento en más de la mitad de los pacientes. Por otra parte, la guía clínica del tratamiento de la hiperglucemia más seguida por los endocrinólogos españoles es la de la ADA.
.
Financiación del estudioEl estudio ha sido financiado por Sanofi Aventis España.
Conflicto de interesesLa Dra. Azriel ha recibido financiación por ponencias y ensayos clínicos de Sanofi-Aventis, Novo-Nordisk, Astra-Zenneca y Lilly-Boehringer.
A todos los médicos participantes en el estudio basal plus sin cuya colaboración hubiera sido imposible la realización del estudio. La redacción del manuscrito ha sido efectuada con la ayuda del Dr. José Mora Maciá, Medical Writer financiado por Sanofi Aventis España.