Determinar la prevalencia, grado de concordancia y relación con el riesgo cardiovascular del síndrome metabólico según los criterios de la Organización Mundial de la Salud (OMS), el The Third Report National Cholesterol Education Program (NCEP-ATP III) y la International Diabetes Federation (IDF) en una población española de pacientes con diabetes tipo 2.
Material y métodosEstudio descriptivo, epidemiológico, multicéntrico y transversal que incluyó 1.259 adultos con diabetes tipo 2. La variable principal fue el diagnóstico de síndrome metabólico, según los criterios de la OMS, el NCEP-ATP III y la IDF.
ResultadosLa prevalencia de síndrome metabólico fue 71,5% (OMS), 78,2% (NCEP-ATP III) y 89,5% (IDF). La prevalencia de síndrome metabólico es mayor en pacientes diabéticos sedentarios (OMS=79,3%; NCEP-ATP III=86,2%; IDF=93,9%) que en aquellos que realizan una actividad física moderada, (OMS=61,4%; NCEP-ATP III=73,2%; IDF=85,5%; [p<0,001]). El porcentaje de pacientes con síndrome metabólico y riesgo cardiovascular moderado/alto fue 38,9% (OMS), 33,6% (NCEP-ATP III) y 30,1% (IDF). El grado de concordancia entre los criterios diagnósticos fue bajo. Solo fue aceptable la comparación OMS/NCEP-ATP III (k=0,52 [0,46–0,58]).
ConclusionesLa prevalencia de síndrome metabólico en pacientes diabéticos tipo 2 en España es elevada, siendo bajo el grado de concordancia entre los distintos criterios diagnósticos. Es necesario establecer una definición estándar de síndrome metabólico de acuerdo con la práctica clínica habitual. El riesgo cardiovascular es superior cuando se utilizan los criterios OMS y NCEP-ATP III para el diagnóstico del síndrome metabólico en comparación con los de la IDF.
To determine the prevalence of metabolic syndrome, the degree of consistency among World Health Organization (WHO), The Third Report National Cholesterol Education Program (NCEP-ATP III) and the International Diabetes Federation (IDF) diagnostic criteria and the relationship with cardiovascular risk in a Spanish population of patients with type 2 diabetes.
Material and methodsThis descriptive, epidemiologic, multicenter and cross-sectional study included 1259 patients with type 2 diabetes. The primary variable was diagnosis of metabolic syndrome according to WHO, NCEP-ATP III and IDF criteria.
ResultsThe prevalence of metabolic syndrome was 71.5% (WHO), 78.2% (NCEP-ATP III), and 89.5% (IDF). The prevalence of metabolic syndrome was higher in sedentary diabetic patients (WHO=79.3%, NCEP-ATP III=86.2%, and IDF=93.9) than in those who exercised moderately (WHO=61.4%, NCEP-ATP III=73.2%, and IDF=85.5%, [p<0.001]). The percentage of patients with metabolic syndrome and moderate/high cardiovascular risk was 38.9% (WHO), 33.6% (NCEP-ATP III), and 30.1%, (IDF). Consistency among WHO, NCEP-ATP III and IDF criteria was low. Only comparison of WHO vs NCEP-ATP III criteria was acceptable (k=0.52 [0.46–0.58]).
ConclusionsThe prevalence of metabolic syndrome in patients with type 2 diabetes in Spain is high, even when the low consistency among WHO, NCEP-ATP III and IDF criteria is considered. A standard definition of metabolic syndrome, according to routine clinical practice, is needed. Cardiovascular risk is greater when OMS and NCEP-ATP III criteria are used for the diagnosis of metabolic syndrome compared with IDF criteria.
Los cambios que está experimentando la sociedad en cuanto a estilos de vida conllevan un aumento progresivo de las cifras de obesidad y de diabetes mellitus tipo 2 en la población1. De hecho la combinación de obesidad y diabetes se considera como uno de los problemas de salud más apremiantes en la sociedad actual. El concepto de diabetes no debe entenderse como una entidad patológica única sino que, como las otras formas de intolerancia a la glucosa, debe considerarse como parte de un problema de salud más amplio y subyacente: el síndrome metabólico2.
El síndrome metabólico se define como la presencia, en un mismo individuo, de hiperinsulinemia o resistencia a insulina, junto con un grupo de diferentes factores de riesgo cardiovascular, tales como dislipemia, obesidad de predominio central o hipertensión arterial3. En ocasiones estos factores pueden asociarse con hipercoagulabilidad, disfunción endotelial e inflamación4. Por otra parte, el síndrome metabólico implica un aumento del riesgo de sufrir enfermedades cardiovasculares, en pacientes con o sin antecedentes de acontecimientos cardiovasculares5,6. La enfermedad cardiovascular y sus complicaciones, como resultado de la aterosclerosis, constituyen la causa principal de morbilidad y mortalidad entre los pacientes con diabetes tipo 2. El síndrome metabólico constituye, por tanto, uno de los principales problemas, no solo para los pacientes diabéticos, sino para la población general. Actualmente no existe un criterio único para definir el síndrome metabólico. Desde la aparición de la primera definición oficial, elaborada por el Grupo de Trabajo de la Organización Mundial de la Salud (OMS) en 19987, han surgido diferentes propuestas como la del The Third Report National Cholesterol Education Program (NCEP-ATP III)8, la del European Group for the Study of Insulin Resistance9 o, más recientemente, la de la International Diabetes Federation (IDF)10, con el objetivo de identificar a individuos que presenten el síndrome, y estimar su prevalencia en la población. Se trata de definiciones que presentan diferencias, no solo en relación con los componentes que se proponen para el diagnóstico de síndrome metabólico, sino también respecto a los puntos de corte fijados para cada uno de ellos.
Los datos acerca de la prevalencia del síndrome metabólico en la población de pacientes con diabetes tipo 2 son escasos. Existen publicaciones recientes en nuestro país que cifran la prevalencia de síndrome metabólico en la población general entre 22,6–42,1% dependiendo de los criterios diagnósticos utilizados11,12. Según los criterios diagnósticos de la NCEP-ATP III se estimó la prevalencia del síndrome metabólico en la población española con diabetes tipo 2 en un 63,2%, y según el criterio de la OMS se estimó en un 81,1%13.
La importancia del síndrome metabólico reside en el hecho de que su detección puede ayudar a identificar a aquellos individuos con un mayor riesgo cardiovascular. Asimismo, a pesar de que la hiperglucemia puede ser uno de los criterios empleados para definir la presencia de síndrome metabólico, esta puede estar presente (o no estarlo) en pacientes con diabetes tipo 2, dando lugar a un perfil distinto de riesgo cardiovascular.
Por todo ello, el principal objetivo de este estudio fue determinar la prevalencia del síndrome metabólico en una población de pacientes con diabetes tipo 2 en España. Otros objetivos secundarios del estudio fueron evaluar los factores que puedan estar asociados con la presencia del síndrome metabólico, su relación con el riesgo cardiovascular y el grado de concordancia entre los distintos criterios empleados en el estudio para detectar la presencia de síndrome metabólico.
Material y métodosDiseñoEstudio descriptivo, epidemiológico, multicéntrico, de corte transversal, en el que se incluyeron pacientes diabéticos tipo 2, atendidos en consultas de atención primaria y medicina interna, del conjunto de la geografía española.
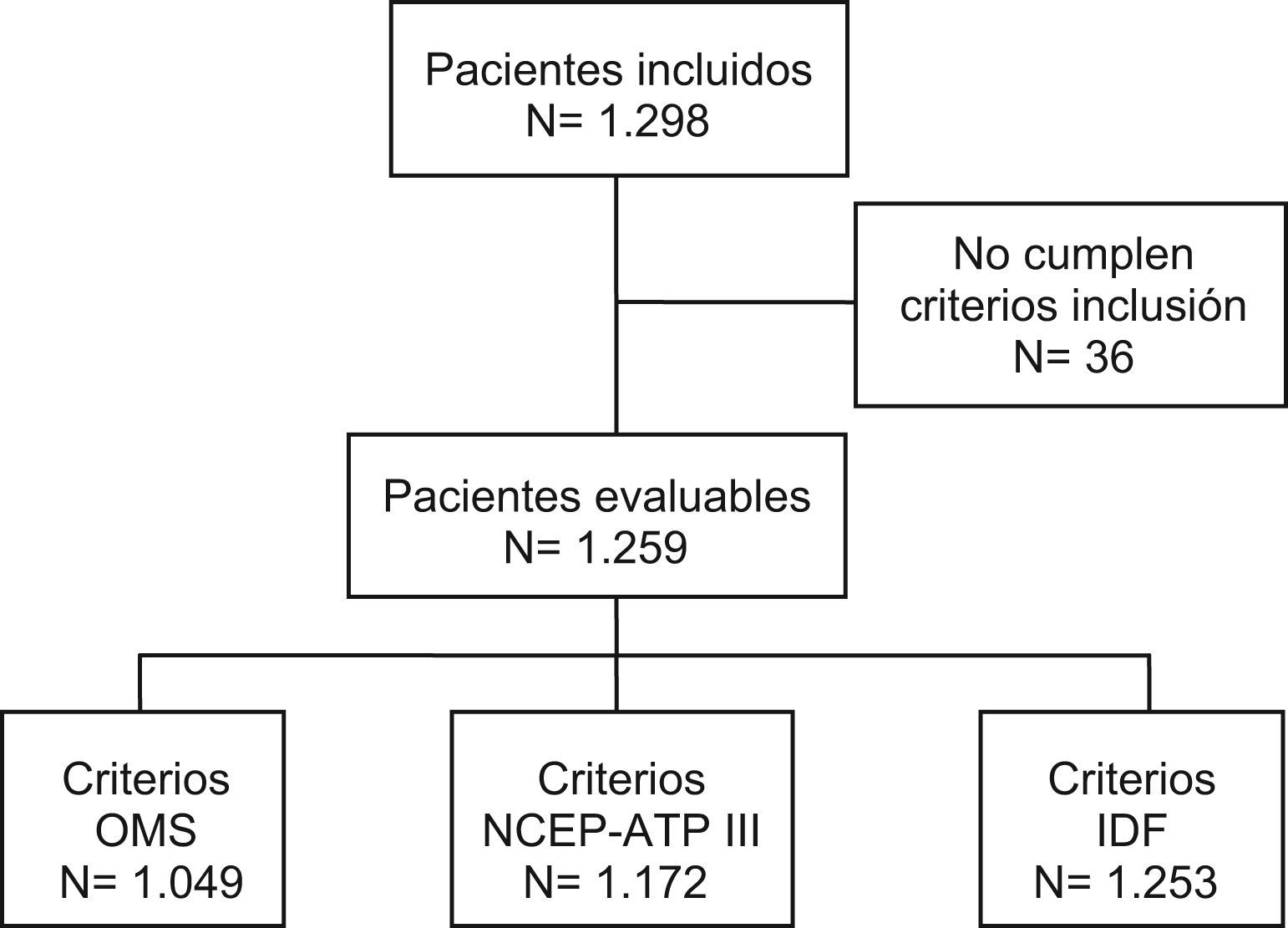
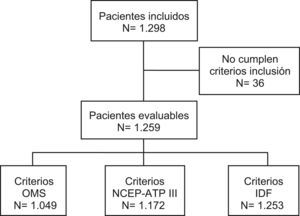
Población de estudioEn el estudio participaron 152 médicos seleccionados representativamente en términos de distribución geográfica por comunidades autónomas de España (73 médicos de atención primaria y 79 de medicina interna), cada uno de los cuales seleccionó, de manera consecutiva, una media de 8 pacientes ambulatorios con historia clínica abierta en la consulta, mayores de 18 años y con diagnóstico de diabetes tipo 2 según la American Diabetes Association, que define esta condición como la presencia de uno de los siguientes criterios14: a) síntomas de diabetes con determinación ocasional de glucosa en sangre ≥200mg/dl; b) glucemia basal plasmática ≥126mg/dl, o c) glucemia ≥200mg/dl, 2h después de sobrecarga oral de glucosa. El estudio se llevó a cabo entre noviembre de 2004 y julio de 2005. Finalmente se seleccionaron 1.259 pacientes que cumplían los criterios de inclusión y que aceptaron participar en el estudio mediante la firma del consentimiento informado (fig. 1). El estudio fue aprobado por el Comité Ético de Investigación Clínica del Hospital Clínico San Carlos (Madrid) y se llevó a cabo de acuerdo con las recomendaciones de la declaración de Helsinki.
MedicionesLa recogida de datos se realizó en el momento de la visita. Las variables registradas fueron:
- a)
Sociodemográficas (edad, sexo y nivel de estudios) y estilo de vida (hábito tabáquico y grado de actividad física). Se emplearon 4 categorías de actividad física en función de las horas por semana dedicadas al ejercicio físico (sedentarismo, ligera [<2h], moderada e intensa [>6h]).
- b)
Exploración física (peso, talla, perímetro abdominal, tensión arterial sistólica y diastólica).
- c)
Clínicas (glucemia basal plasmática, hemoglobina glucosilada [HbA1c], insulinemia en ayunas, perfil lipídico [triglicéridos, colesterol total, colesterol high-density lipoprotein {colesterol HDL} y colesterol low density lipoprotein {colesterol LDL}], creatinina, ácido úrico, proteinuria de 24h, proteína C reactiva). Para estos parámetros se recogió el valor de la última determinación.
- d)
Tratamientos recibidos.
- e)
Presencia de factores de riesgo y/o enfermedad cardiovascular (hipertensión, dislipemia, vasculopatía periférica, coronariopatía, enfermedad vascular cerebral, insuficiencia cardiaca e/o hipertrofia ventricular izquierda).
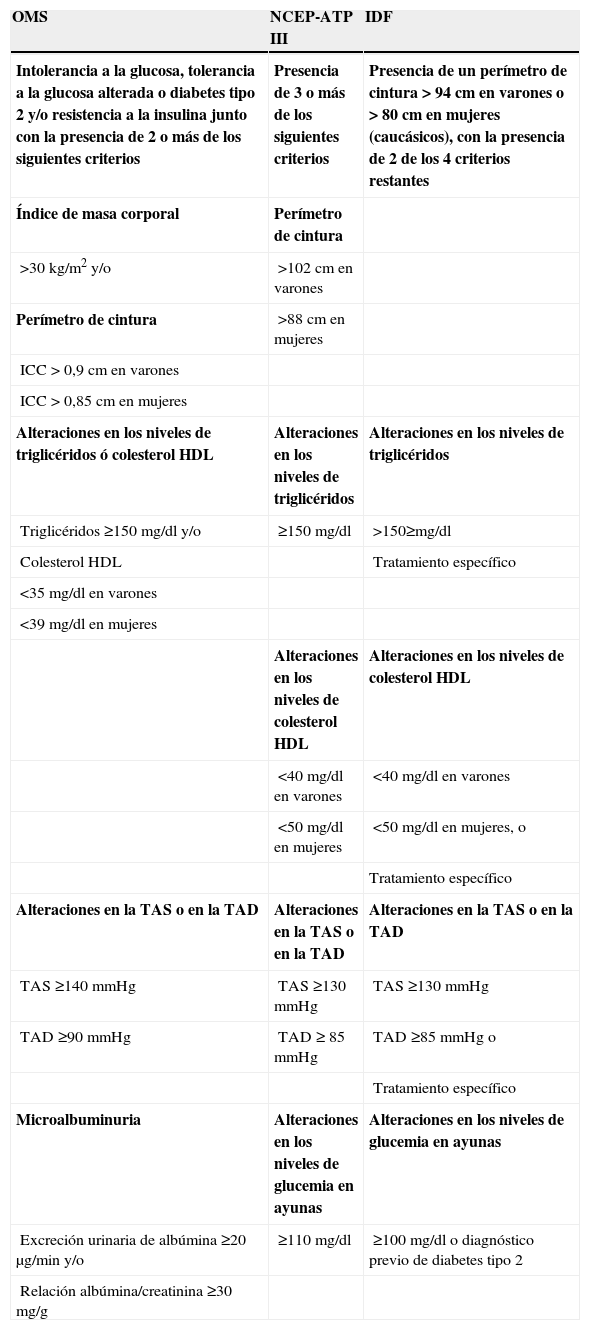
Los parámetros analíticos se consideraron válidos solo si se habían determinado durante los 3 meses previos a la visita de estudio. La variable principal (diagnóstico de síndrome metabólico), es el resultado del cumplimiento de los parámetros que los diferentes grupos de estudio (OMS7, NCEP-ATP III8, e IDF10) tienen en cuenta a la hora de definir el síndrome metabólico (tabla 1).
Criterios diagnósticos para la definición del síndrome metabólico, de acuerdo con los diferentes grupos de estudio
| OMS | NCEP-ATP III | IDF |
| Intolerancia a la glucosa, tolerancia a la glucosa alterada o diabetes tipo 2 y/o resistencia a la insulina junto con la presencia de 2 o más de los siguientes criterios | Presencia de 3 o más de los siguientes criterios | Presencia de un perímetro de cintura > 94cm en varones o > 80cm en mujeres (caucásicos), con la presencia de 2 de los 4 criterios restantes |
| Índice de masa corporal | Perímetro de cintura | |
| >30kg/m2 y/o | >102cm en varones | |
| Perímetro de cintura | >88cm en mujeres | |
| ICC > 0,9cm en varones | ||
| ICC > 0,85cm en mujeres | ||
| Alteraciones en los niveles de triglicéridos ó colesterol HDL | Alteraciones en los niveles de triglicéridos | Alteraciones en los niveles de triglicéridos |
| Triglicéridos ≥150mg/dl y/o | ≥150mg/dl | >150≥mg/dl |
| Colesterol HDL | Tratamiento específico | |
| <35mg/dl en varones | ||
| <39mg/dl en mujeres | ||
| Alteraciones en los niveles de colesterol HDL | Alteraciones en los niveles de colesterol HDL | |
| <40mg/dl en varones | <40mg/dl en varones | |
| <50mg/dl en mujeres | <50mg/dl en mujeres, o | |
| Tratamiento específico | ||
| Alteraciones en la TAS o en la TAD | Alteraciones en la TAS o en la TAD | Alteraciones en la TAS o en la TAD |
| TAS ≥140mmHg | TAS ≥130mmHg | TAS ≥130mmHg |
| TAD ≥90mmHg | TAD ≥ 85mmHg | TAD ≥85mmHg o |
| Tratamiento específico | ||
| Microalbuminuria | Alteraciones en los niveles de glucemia en ayunas | Alteraciones en los niveles de glucemia en ayunas |
| Excreción urinaria de albúmina ≥20μg/min y/o | ≥110mg/dl | ≥100mg/dl o diagnóstico previo de diabetes tipo 2 |
| Relación albúmina/creatinina ≥30mg/g |
HDL: high density lipoprotein; ICC: índice cintura/cadera; IDF: International Diabetes Federation; LDL: low density lipoprotein; NCEP-ATPIII: The Third Report National Cholesterol Education Program; OMS: Organización Mundial de la Salud; TAD: tensión arterial diastólica; TAS: tensión arterial sistólica.
Se realizó un análisis descriptivo de las variables cualitativas, en el que se incluyó el número y porcentaje de pacientes por categoría de respuesta, así como el correspondiente IC al 95%. El porcentaje o frecuencia relativa se calculó en relación con el número de pacientes que presentaban una respuesta válida para cada una de las variables. Para la descripción de las variables cuantitativas, se empleó la media y la DE. Para los análisis bivariables se utilizó la prueba de la χ2 —para las variables cualitativas— y el ANOVA —para las variables cuantitativas—. Asimismo, se unificaron las unidades de medida de las determinaciones analíticas, para de esa forma poder describir la situación clínica de la muestra.
En aquellos pacientes en los que se había omitido la valoración de alguno de los criterios para el diagnóstico de síndrome metabólico y dicho diagnóstico se podía definir a partir del resto de criterios, se asignó la respuesta basándose en el conjunto de criterios. Para estimar el sesgo introducido por la exclusión de pacientes para los que no se disponía de información suficiente como para diagnosticar la presencia de síndrome metabólico, se realizó un análisis de sensibilidad. En él se aplicó un sistema de imputación de la probabilidad de que dichos pacientes presentaran síndrome metabólico. El método utilizado para ello fue el «Predictive Imputation using all respondents»15. Para la obtención de los valores que debían imputarse se utilizó un modelo de regresión logística, en el que se incluyó el diagnóstico de síndrome metabólico como variable dependiente, y los parámetros que definen el diagnóstico como variables independientes. El grado de concordancia entre los criterios diagnósticos de síndrome metabólico se evaluó mediante el porcentaje de casos concordantes y el índice kappa (κ). Para determinar el riesgo real de que los pacientes diabéticos presentaran acontecimientos cardiovasculares al cabo de 10 años, se calculó el riesgo de desarrollar una cardiopatía coronaria, según las tablas de Framingham16.
El análisis de los datos se llevó a cabo utilizando el paquete estadístico SAS 8.02 para Windows, considerando un nivel de significación estadística (α) de 0,05 en todas las pruebas.
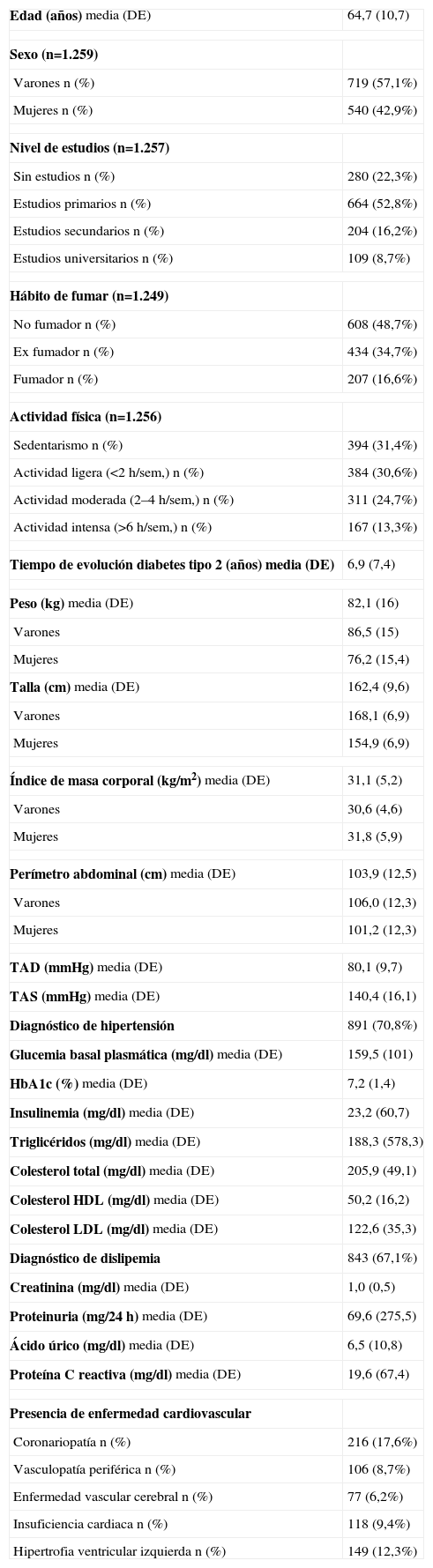
ResultadosLa muestra final incluyó 1.259 pacientes diabéticos, ya que 39 (3%) de los 1.298 pacientes inicialmente incluidos en la muestra no cumplieron los criterios de inclusión. En la tabla 2 se presentan las principales características sociodemográficas y clínicas de la muestra.
Características sociodemográficas y clínicas basales de la población de estudio
| Edad (años) media (DE) | 64,7 (10,7) |
| Sexo (n=1.259) | |
| Varones n (%) | 719 (57,1%) |
| Mujeres n (%) | 540 (42,9%) |
| Nivel de estudios (n=1.257) | |
| Sin estudios n (%) | 280 (22,3%) |
| Estudios primarios n (%) | 664 (52,8%) |
| Estudios secundarios n (%) | 204 (16,2%) |
| Estudios universitarios n (%) | 109 (8,7%) |
| Hábito de fumar (n=1.249) | |
| No fumador n (%) | 608 (48,7%) |
| Ex fumador n (%) | 434 (34,7%) |
| Fumador n (%) | 207 (16,6%) |
| Actividad física (n=1.256) | |
| Sedentarismo n (%) | 394 (31,4%) |
| Actividad ligera (<2h/sem,) n (%) | 384 (30,6%) |
| Actividad moderada (2–4h/sem,) n (%) | 311 (24,7%) |
| Actividad intensa (>6h/sem,) n (%) | 167 (13,3%) |
| Tiempo de evolución diabetes tipo 2 (años) media (DE) | 6,9 (7,4) |
| Peso (kg) media (DE) | 82,1 (16) |
| Varones | 86,5 (15) |
| Mujeres | 76,2 (15,4) |
| Talla (cm) media (DE) | 162,4 (9,6) |
| Varones | 168,1 (6,9) |
| Mujeres | 154,9 (6,9) |
| Índice de masa corporal (kg/m2) media (DE) | 31,1 (5,2) |
| Varones | 30,6 (4,6) |
| Mujeres | 31,8 (5,9) |
| Perímetro abdominal (cm) media (DE) | 103,9 (12,5) |
| Varones | 106,0 (12,3) |
| Mujeres | 101,2 (12,3) |
| TAD (mmHg) media (DE) | 80,1 (9,7) |
| TAS (mmHg) media (DE) | 140,4 (16,1) |
| Diagnóstico de hipertensión | 891 (70,8%) |
| Glucemia basal plasmática (mg/dl) media (DE) | 159,5 (101) |
| HbA1c (%) media (DE) | 7,2 (1,4) |
| Insulinemia (mg/dl) media (DE) | 23,2 (60,7) |
| Triglicéridos (mg/dl) media (DE) | 188,3 (578,3) |
| Colesterol total (mg/dl) media (DE) | 205,9 (49,1) |
| Colesterol HDL (mg/dl) media (DE) | 50,2 (16,2) |
| Colesterol LDL (mg/dl) media (DE) | 122,6 (35,3) |
| Diagnóstico de dislipemia | 843 (67,1%) |
| Creatinina (mg/dl) media (DE) | 1,0 (0,5) |
| Proteinuria (mg/24h) media (DE) | 69,6 (275,5) |
| Ácido úrico (mg/dl) media (DE) | 6,5 (10,8) |
| Proteína C reactiva (mg/dl) media (DE) | 19,6 (67,4) |
| Presencia de enfermedad cardiovascular | |
| Coronariopatía n (%) | 216 (17,6%) |
| Vasculopatía periférica n (%) | 106 (8,7%) |
| Enfermedad vascular cerebral n (%) | 77 (6,2%) |
| Insuficiencia cardiaca n (%) | 118 (9,4%) |
| Hipertrofia ventricular izquierda n (%) | 149 (12,3%) |
DE: desviación estándar; HbA1c:hemoglobina glucosilada; HDL:high density lipoprotein; LDL: low density lipoprotein; TAD: tensión arterial diastólica; TAS: tensión arterial sistólica.
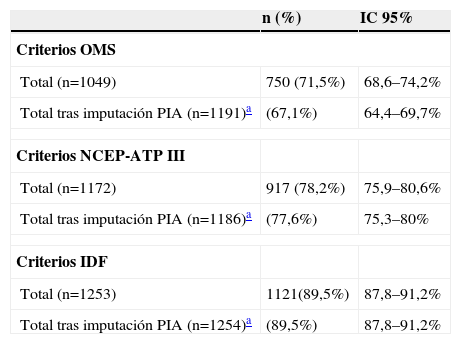
Los resultados en cuanto a la prevalencia de síndrome metabólico (tabla 3) reflejaron que este estaba presente en el 71,5% de la población diabética, de acuerdo con los criterios diagnósticos de la OMS. Por otra parte, la prevalencia del síndrome metabólico se incrementaba hasta el 78,2% según los criterios del NCEP-ATP III y de la IDF, respectivamente. Asimismo, la tabla 3 presenta los resultados de prevalencia del síndrome metabólico, calculados mediante un proceso de imputación de los valores no disponibles. El sistema de imputación no muestra la presencia real de síndrome metabólico, sino la probabilidad de presentar dicho síndrome. Por ello, en la tabla 3 no pueden presentarse valores absolutos de pacientes con síndrome metabólico, una vez que se ha llevado a cabo dicha imputación21. La proporción de pacientes a los que se diagnosticó el síndrome metabólico, basándose en la presencia de 3 criterios, fue mayor cuando se aplicaron las definiciones de la OMS y del NCEP-ATP III (49,9% y 44,4%, respectivamente), que cuando se aplico la definición de la IDF (18,3%). Por el contrario, un mayor porcentaje de pacientes presentó 4 o 5 de los criterios diagnósticos de acuerdo con la definición de la IDF (42,2% y 39,5%, respectivamente), en comparación con aquellos pacientes a los que se les había diagnosticado el síndrome metabólico de acuerdo con las definiciones de la OMS y del NCEP-ATP III (36,1% y 14%; 37,9% y 17,7%, respectivamente).
Prevalencia del síndrome metabólico según los distintos criterios diagnósticos
| n (%) | IC 95% | |
| Criterios OMS | ||
| Total (n=1049) | 750 (71,5%) | 68,6–74,2% |
| Total tras imputación PIA (n=1191)a | (67,1%) | 64,4–69,7% |
| Criterios NCEP-ATP III | ||
| Total (n=1172) | 917 (78,2%) | 75,9–80,6% |
| Total tras imputación PIA (n=1186)a | (77,6%) | 75,3–80% |
| Criterios IDF | ||
| Total (n=1253) | 1121(89,5%) | 87,8–91,2% |
| Total tras imputación PIA (n=1254)a | (89,5%) | 87,8–91,2% |
IDF: International Diabetes Federation; IC: intervalo de confianza; n: número de sujetos; NCEP-ATPIII: The Third Report National Cholesterol Education Program; OMS: Organización Mundial de la Salud; PIA: Predictive Imputation using all respondents.
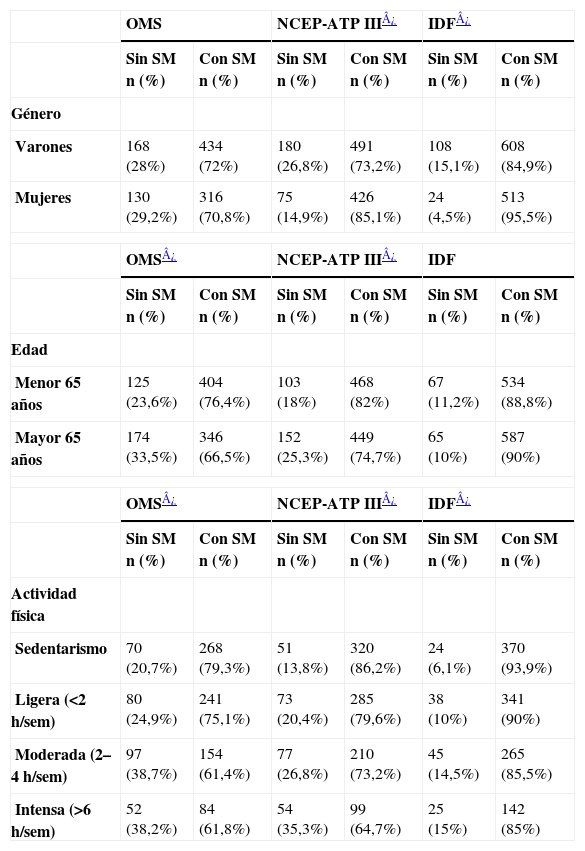
La prevalencia del síndrome metabólico se analizó en función del sexo, el grupo de edad y la actividad física (tabla 4). Al aplicar los criterios NCEP-ATP III e IDF, se observó un mayor porcentaje de mujeres con síndrome metabólico que de varones (p<0,01). Por el contrario, al aplicar los criterios de la OMS no se observaron diferencias estadísticamente significativas. En relación con la variable de la edad, la prevalencia del síndrome metabólico cuando el diagnóstico se basó en los criterios OMS y NCEP-ATP III fue un 10% y un 7% mayor, respectivamente, en los pacientes menores de 65 años, respecto a los pacientes >65 años (p<0,01). Por el contrario, no se observaron diferencias significativas cuando se aplicó la definición de la IDF. El análisis de la prevalencia de síndrome metabólico en función de la actividad física, permitió observar que entre los pacientes considerados como sedentarios los porcentajes de síndrome metabólico oscilaban entre el 79,3% y el 93,9%, en función de los criterios empleados para el diagnóstico del síndrome. Entre los pacientes que realizaban una actividad física moderada o intensa, el porcentaje de pacientes con síndrome metabólico fue inferior, de forma estadísticamente significativa, basándose en cualquiera de los tres métodos de diagnóstico.
Prevalencia del síndrome metabólico en función del sexo, la edad y la actividad física, y de acuerdo con los diferentes criterios diagnósticos
| OMS | NCEP-ATP III¿ | IDF¿ | ||||
| Sin SM n (%) | Con SM n (%) | Sin SM n (%) | Con SM n (%) | Sin SM n (%) | Con SM n (%) | |
| Género | ||||||
| Varones | 168 (28%) | 434 (72%) | 180 (26,8%) | 491 (73,2%) | 108 (15,1%) | 608 (84,9%) |
| Mujeres | 130 (29,2%) | 316 (70,8%) | 75 (14,9%) | 426 (85,1%) | 24 (4,5%) | 513 (95,5%) |
| OMS¿ | NCEP-ATP III¿ | IDF | ||||
| Sin SM n (%) | Con SM n (%) | Sin SM n (%) | Con SM n (%) | Sin SM n (%) | Con SM n (%) | |
| Edad | ||||||
| Menor 65 años | 125 (23,6%) | 404 (76,4%) | 103 (18%) | 468 (82%) | 67 (11,2%) | 534 (88,8%) |
| Mayor 65 años | 174 (33,5%) | 346 (66,5%) | 152 (25,3%) | 449 (74,7%) | 65 (10%) | 587 (90%) |
| OMS¿ | NCEP-ATP III¿ | IDF¿ | ||||
| Sin SM n (%) | Con SM n (%) | Sin SM n (%) | Con SM n (%) | Sin SM n (%) | Con SM n (%) | |
| Actividad física | ||||||
| Sedentarismo | 70 (20,7%) | 268 (79,3%) | 51 (13,8%) | 320 (86,2%) | 24 (6,1%) | 370 (93,9%) |
| Ligera (<2h/sem) | 80 (24,9%) | 241 (75,1%) | 73 (20,4%) | 285 (79,6%) | 38 (10%) | 341 (90%) |
| Moderada (2–4h/sem) | 97 (38,7%) | 154 (61,4%) | 77 (26,8%) | 210 (73,2%) | 45 (14,5%) | 265 (85,5%) |
| Intensa (>6h/sem) | 52 (38,2%) | 84 (61,8%) | 54 (35,3%) | 99 (64,7%) | 25 (15%) | 142 (85%) |
IDF: International Diabetes Federation; NCEP-ATPIII: The Third Report National Cholesterol Education Program; OMS: Organización Mundial de la Salud; sem: semanas; SM: síndrome metabólico.
Se evaluó el grado de concordancia entre los criterios diagnósticos de la OMS, el NCEP-ATP III y la IDF, en relación con el síndrome metabólico. Dicho grado de concordancia se analizó basándose en el número de resultados concordantes y en el índice κ. El grado más alto de concordancia se dio entre las definiciones de la OMS y del NCEP-ATP III (82,2%). Por otra parte, cuando se compararon las definiciones de la OMS y de la IDF, y del NCEP-ATP III y de la IDF, el grado de concordancia fue del 79% y del 81,4%, respectivamente. Basándose en el índice κ, los resultados obtenidos mostraron un bajo grado de concordancia, siendo este aceptable únicamente en el caso de la comparación entre los criterios OMS y NCEP-ATP III, con un valor de la kappa de k=0,52 (0,46–0,58). Por el contrario, cuando se compararon los criterios de la OMS y de la IDF, y los criterios del NCEP-ATP III y de la IDF, el índice κ adoptó un valor de 0,18 (0,13–0,24) y 0,31 (0,25–0,38), respectivamente.
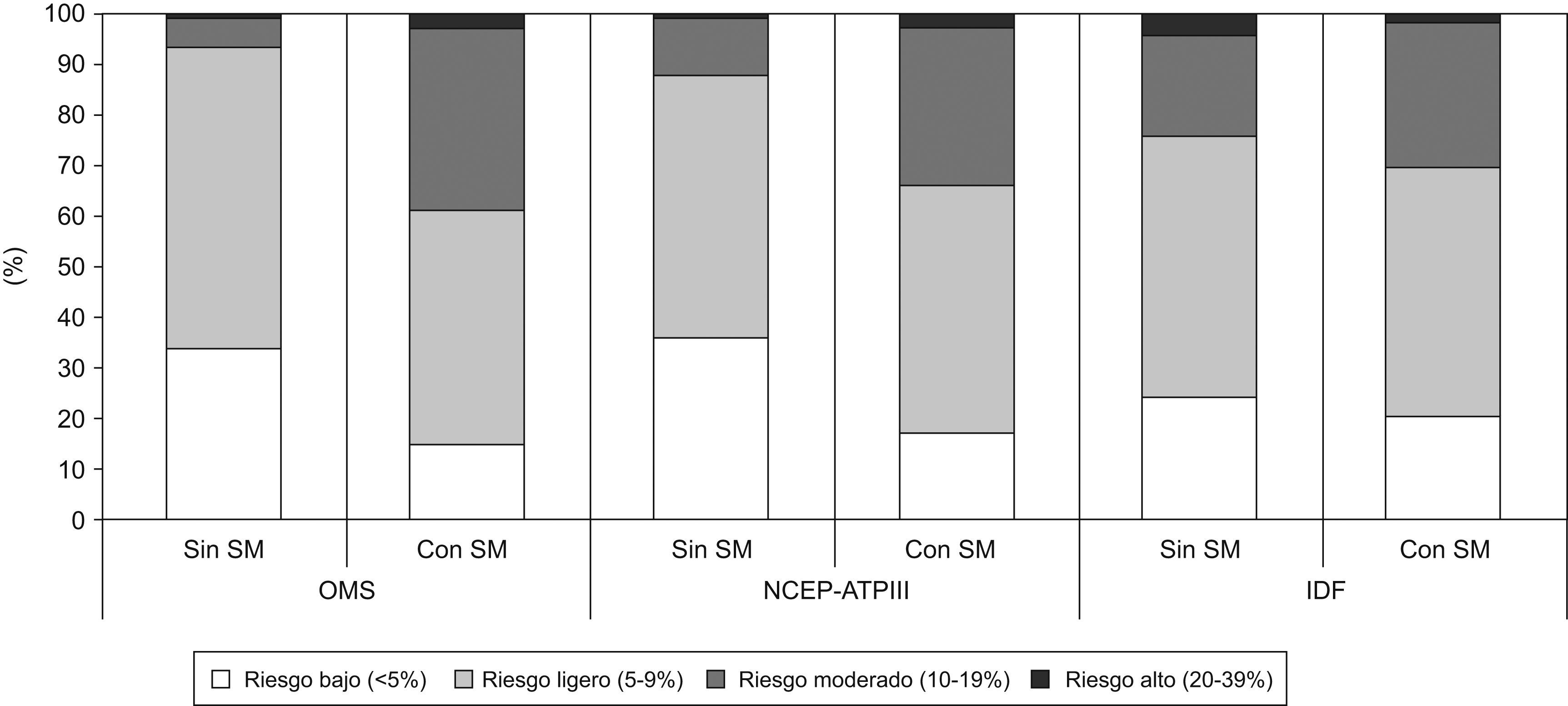
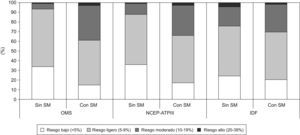
Se estimó el riesgo de sufrir cardiopatía coronaria, aplicando la ecuación de Framingham (calibrada para la población española), en función de la presencia o ausencia de síndrome metabólico, y de los criterios diagnósticos empleados (fig. 2). En relación con este punto, cuando el diagnóstico de síndrome metabólico se realizaba de acuerdo con los criterios de la OMS, el porcentaje de pacientes con un riesgo moderado o alto de presentar cardiopatía coronaria era mayor (38,9%) que si el diagnóstico se realizaba aplicando los criterios NCEP-ATP III e IDF (33,6% y 30,1% respectivamente). El riesgo promedio (DE) de que en los pacientes con diagnóstico de síndrome metabólico (de acuerdo con los criterios OMS) se desarrollara cardiopatía coronaria fue del 9% (4,5%), mientras que en los pacientes que no presentaban síndrome metabólico fue del 6,1% (2,8%). Es decir, en los pacientes con síndrome metabólico se observó un incremento del riesgo relativo de padecer una cardiopatía coronaria del 47%. Si se aplicaban los criterios diagnósticos del NCEP-ATP III, el riesgo promedio (DE) de que los pacientes con diagnóstico de síndrome metabólico presentaran cardiopatía coronaria fue del 8,6% (4,4%), mientras que en los pacientes sin síndrome metabólico fue del 6,2% (3,1%) —esto es, un incremento del riesgo relativo del 38% para los pacientes con síndrome metabólico—. En ambos casos, las diferencias detectadas fueron estadísticamente significativas. Cuando se aplicaron los criterios de la IDF, no se apreciaron diferencias entre los pacientes con diagnóstico de síndrome metabólico y aquellos que no presentaban dicho síndrome, en relación con el riesgo promedio (DE) de padecer una cardiopatía coronaria (8,1% [4,1%] y 8% [5,3%], respectivamente). El riesgo promedio de que se desarrollara una cardiopatía coronaria se calculó basándose en la ecuación de Framingham, y se evaluó en función de la definición de síndrome metabólico y del número de criterios que se hubieran utilizado para cada paciente. Tal y como se esperaba, cuantos más criterios cumpliera un paciente, de acuerdo con cualquiera de las 3 definiciones, mayor era el riesgo promedio de presentar una cardiopatía coronaria. De acuerdo con la definición de la OMS, el riesgo promedio (DE) era de 6,4 (3,1) puntos cuando el paciente cumplía únicamente uno de los criterios, mientras que se incrementaba a 11,0 (4,3) puntos si se constataban 4 criterios. Por otra parte, cuando se aplicó la definición del NCEP-ATP III, el riesgo pasó de 5,5 (3,0) (cuando se constató un criterio) a 10,1 (4,2) puntos, si 5 criterios estaban presentes. Finalmente, cuando se consideraron los criterios de la IDF, el riesgo promedio de presentar una cardiopatía coronaria osciló entre 6,1 (4,0) y 9,2 (4,4), dependiendo de si el paciente cumplía 1 ó 4 criterios.
Riesgo cardiovascular22 en función de la presencia de síndrome metabólico, de acuerdo con los distintos criterios diagnósticos.
Existen diversos grupos de trabajo que han propuesto distintos criterios para el diagnóstico del síndrome metabólico. En este estudio se han empleado y revisado las definiciones de síndrome metabólico más comúnmente utilizadas: OMS, NCEP-ATP III e IDF. Si bien estas tres definiciones comprenden prácticamente los mismos componentes, difieren en los puntos de corte de los distintos criterios, así como en la forma de agruparlos y combinarlos para determinar la presencia o ausencia de síndrome metabólico. La definición del grupo de trabajo de la OMS se centra en la diabetes y en la resistencia a la insulina, mientras que en el caso del NCEP-ATP III, la obesidad abdominal, la hipertensión, la hiperglucemia, la hipertrigliceridemia y las bajas cifras de colesterol HDL tienen el mismo peso a la hora de diagnosticar el síndrome metabólico. Si bien la definición de la IDF es la que se asemeja más a la definición proporcionada por el NCEP-ATP III, la principal diferencia entre ambas reside en el hecho de que la obesidad central es el componente esencial de los criterios IDF.
Se dispone de datos acerca de la prevalencia de síndrome metabólico en la población diabética de los países nórdicos (78–92% según criterio de la OMS)17,18. Ciñéndonos a nuestro país, estudios similares mostraron una alta prevalencia del síndrome metabólico en la población diabética, siendo en todos los casos superior al 60%: Gimeno et al19 observaron una prevalencia del 77%, de acuerdo con los criterios de la OMS; Relimpio et al13, utilizando criterios diagnósticos de la OMS y del NCEP-ATP III, observaron una prevalencia del 81,1% y del 63% respectivamente. Este último estudio presentaba algunas limitaciones a la hora de extrapolar los resultados a la población diabética española, dado que los pacientes incluidos provenían fundamentalmente del sur de España, presentaban diabetes de evolución más prolongada, y eran atendidos en consulta especializada de endocrinología. En otros estudios, a partir de la estratificación de los resultados obtenidos en la población general para el subgrupo de pacientes diabéticos, las prevalencias obtenidas fueron del 90% y del 71%, si se aplicaban los criterios OMS y los criterios NCEP-ATP III, respectivamente20. La importancia de nuestro estudio radica en que analiza la prevalencia de síndrome metabólico en una muestra numéricamente representativa de la población diabética de España (distribuida proporcionalmente por Comunidades Autónomas), y que comprende pacientes de atención primaria o de consultas externas de medicina interna. La prevalencia de síndrome metabólico en pacientes diabéticos es elevada: 7 de cada 10 pacientes diabéticos, de acuerdo con los criterios OMS; 8 de cada 10 pacientes diabéticos, si se aplican los criterios del NCEP-ATP III; e incluso 9 de cada 10 pacientes diabéticos si se consideran los criterios de la IDF. Esta alta proporción puede atribuirse al hecho de que, al igual que en otros estudios previamente citados, la población que se está analizando comprende pacientes diabéticos, que, debido a su condición, ya cumplen uno de los criterios diagnósticos de síndrome metabólico, independientemente de la definición que se aplique.
La prevalencia observada de acuerdo con los criterios de la IDF supera en casi 20 puntos la prevalencia observada cuando se aplican los criterios de la OMS. Este hecho puede deberse a que la obesidad abdominal es uno de los criterios de la IDF y, dada su estrecha relación con la diabetes, la probabilidad de que un paciente cumpla el número mínimo de criterios es muy alta. Por otra parte, los puntos de corte para el perímetro de la cintura en pacientes caucásicos son inferiores en la definición de la IDF, en comparación con la NCEP-ATP III, lo que puede constituir un dato relevante. Asimismo, a la hora de diagnosticar el síndrome metabólico, la IDF considera que el paciente cumple los componentes relativos a la dislipemia o la hipertensión simplemente por el hecho de que aquel esté siguiendo tratamiento específico para una u otra patología. Por ello, al poder incluirse pacientes no controlados, o pacientes que estén controlados pero sigan tratamiento, se incrementan las probabilidades de que pueda diagnosticarse el síndrome metabólico en pacientes diabéticos. Estas diferencias entre criterios también pueden deberse a que los criterios diagnósticos de la IDF son más laxos, dado que entre los pacientes que presentaban síndrome metabólico, basándose en la definición de la IDF, el porcentaje de individuos que cumplían 4 y 5 criterios diagnósticos ascendía a más del 80%, mientras que si se aplicaban los criterios de los otros dos grupos de trabajo, los individuos con 4 y 5 criterios suponían poco más de la mitad de los pacientes con síndrome metabólico.
Se analizó la presencia de síndrome metabólico en la población de estudio, en función del sexo, la edad y la actividad física realizada. De acuerdo con los resultados obtenidos, se observó que la prevalencia de síndrome metabólico era significativamente mayor en las mujeres, excepto en el caso de que se aplicasen los criterios de la OMS. Otros estudios también muestran mayor prevalencia en mujeres diabéticas utilizando el criterio NCEPT-ATP III13,21.
En cuanto a la edad, los pacientes menores de 65 años presentaron mayor prevalencia de síndrome metabólico que el resto de pacientes, cuando se aplicaron los criterios de la OMS o del NCEPT-ATP III. Parece que el hecho de ser mujer diabética y menor de 65 años implica un mayor riesgo de presentar el síndrome metabólico, aunque el estudio de Relimpio et al13 no muestra diferencias de prevalencia en cuanto a la edad. En relación con la actividad física realizada por el paciente diabético, este estudió mostró, al igual que otras publicaciones, que se daba una relación inversa entre la actividad física y la prevalencia del síndrome metabólico22,23.
En términos de grado de concordancia entre las tres definiciones estudiadas para el diagnóstico de síndrome metabólico, cabe señalar que la concordancia entre los criterios OMS, NCEP-ATP III e IDF supera en todos los casos el 75%. Por el contrario, cuando se evalúa el grado de concordancia basándose en el índice κ, se observa que aquel es aceptable únicamente cuando se comparan los criterios de la OMS y del NCEP-ATP III, mientras que el resto de comparaciones muestra un bajo grado de concordancia. El porcentaje de casos concordantes es elevado en comparación con los resultados obtenidos con el índice κ porque, a diferencia de este índice, los porcentajes de concordancia sobreestiman la fiabilidad pero no corrigen el azar. Los resultados de concordancia obtenidos son comparables a los presentados en diferentes estudios13,20,24 en los que, en ningún caso, la comparación entre sistemas diagnósticos logra superar un índice de concordancia κ de 0,6, independientemente del grupo de población estudiado. Estos resultados se atribuyen no solo al hecho de que definiciones de la OMS, el NCEP-ATP III y la IDF incluyen distintos componentes antropométricos (índice de masa corporal, perímetro de cintura) sino a las particularidades de algunos criterios (por ejemplo, el caso de los criterios de la IDF). De acuerdo con la definición de la IDF, el criterio relativo al perímetro abdominal ha de cumplirse para que se dé un diagnóstico de síndrome metabólico, por lo que dicha definición establece unos criterios restrictivos a la hora de diagnosticar el síndrome metabólico que no están presentes en los otros dos sistemas diagnósticos. Todo ello explica la variabilidad observada en cuanto a los datos de prevalencia de síndrome metabólico, en función del sistema diagnóstico que se aplique, y subraya la necesidad de estandarizar una definición del síndrome metabólico. Recientemente se ha publicado un nuevo consenso sobre el criterio diagnóstico para el síndrome metabólico en el que han trabajado conjuntamente varias organizaciones entre ellas la American Heart Association, IDF e International Atherosclerosis Society. El nuevo consenso recomienda que el perímetro de cintura continúe empleándose como un criterio de detección más, aunque se continúa trabajando en la definición de los puntos de corte más apropiados25. La elección de esos puntos de corte puede determinar mayor o menor prevalencia de síndrome metabólico aunque seguirá siendo mayor en la población de pacientes diabéticos tipo 2.
El síndrome metabólico se asocia con un aumento del riesgo de sufrir enfermedad cardiovascular. Según los datos publicados, se estima que la población con síndrome metabólico tiene 3 veces más probabilidades de padecer cualquier patología cardiovascular, en comparación con los individuos que no presentan el síndrome21. En nuestro estudio se observaron diferencias pequeñas, en relación con el riesgo cardiovascular, entre pacientes diabéticos que presentaban síndrome metabólico y aquellos que no lo padecían. Ello puede deberse a que todos los pacientes incluidos en el estudio eran diabéticos, y por ello ya mostraban un riesgo cardiovascular elevado. Las diferencias detectadas en el presente estudio, en relación con el riesgo cardiovascular que presentaba un paciente en función de la presencia de síndrome metabólico, fueron muy superiores al utilizar los criterios OMS y NCEP-ATP III que al utilizar los criterios de la IDF. En este sentido, los criterios de la OMS, y en segunda instancia los del NCEP-ATP III, tienen una mayor capacidad para detectar el riesgo cardiovascular y pueden resultar más apropiados si su finalidad es detectar aquellos pacientes con mayor riesgo cardiovascular o la selección de medidas terapéuticas para disminuir el riesgo. Por el contrario, la definición de síndrome metabólico de la IDF parece presentar unos criterios menos estrictos, ya que se considera que presentan síndrome metabólico aquellos pacientes más leves y más controlados, de manera que engloba una mayor proporción de individuos con un bajo riesgo cardiovascular, de acuerdo con la ecuación de Framingham.
Como una de las limitaciones del estudio cabe considerar que al realizar la selección de pacientes de manera consecutiva existe riesgo de haber incluido a aquellos pacientes que necesitaban atención médica con mayor frecuencia. Sin embargo, el cálculo del tamaño muestral se realizó de forma que fuera lo suficientemente grande como para corregir este posible sesgo de selección. Por otro lado, durante la recogida de datos no se determinó la etnia de los pacientes, lo que dificultó la aplicación estricta de los criterios de la IDF para el diagnóstico de síndrome metabólico, en relación con el componente relativo al perímetro abdominal, para el que los puntos de corte varían en función de la raza del paciente. No obstante, se espera que este aspecto no influya significativamente en los resultados obtenidos, dada la pequeña proporción de individuos de otras razas que pueden haberse incluido en el estudio, y el elevado tamaño muestral del mismo. El análisis de la información recogida mostró que en algo más de la mitad de los pacientes (56,7%) no se disponía de datos relativos a los niveles de albuminuria, a pesar de ser un criterio que ha de tenerse en cuenta a la hora de diagnosticar el síndrome metabólico, de acuerdo con los criterios OMS. Tal como se ha expuesto anteriormente, la posibilidad de introducir un sesgo se resolvió mediante un análisis de sensibilidad, en el que se aplicó un sistema de imputación de la probabilidad de presentar síndrome metabólico, en aquellos pacientes para los que no se disponía de suficiente información para determinar el diagnóstico. Cabe mencionar que no se han incluido determinaciones repetidas de los diferentes parámetros, lo que debe entenderse como una limitación del estudio dada la variabilidad que pueden tener algunas medidas como la albuminuria. En último lugar, cabe destacar que la proporción de médicos de atención primaria y de medicina interna que participaron en el estudio se definió a priori, lo que puede influir en las características clínicas de los pacientes incluidos en el mismo. Esta limitación podría haberse superado si se hubiera definido el número de médicos de cada especialidad, según la distribución de pacientes que son atendidos en cada una de las especialidades. Sin embargo, en España no se dispone de esta información.
En resumen, en la población diabética se observa una elevada prevalencia de síndrome metabólico que varía en función de los criterios diagnósticos aplicados. Dicha variabilidad en la definición del síndrome metabólico dificulta realizar estimaciones precisas sobre la prevalencia del síndrome, así como establecer comparaciones entre los distintos estudios que puedan llevarse a cabo en torno a este problema de salud. Por todo ello, es esencial establecer una definición estándar de síndrome metabólico, que facilite su uso en la práctica clínica habitual.
Conflicto de interesesLos autores Ángel Rodríguez Bernardino, Pepa García Polavieja y Jesús Reviriego Fernández son empleados a tiempo completo de Lilly España.
Este estudio ha sido patrocinado por Eli Lilly España. Los autores desean agradecer a IMS Health sus servicios de redacción médica.
Lista de médicos participantes en el estudio:
José Antonio Madueño Caro, Manuel Ferreiro Madueño, Fco. Miguel Gómez Trujillo, Juan Antonio Paniagua Gonzalez, Juan Aragón Zuaza, Juan Carlos Hidalgo Santiago, Francisco Taboada González, Adoración García Claros, Francisco José Astudillo Martín, Agustín Morales Tienda, José Antonio Sánchez Romero, Luis Santisteban Pico, Juan Carlos Aguirre Rdguez., Juan Martín Coscolla, Yolanda Núñez Delgado, Jorge Navarro Pérez, Domingo Orozco Beltrán, Francisco Valls Roca, Francisco Carbonell Franco, Dantes Tórtola Granel, Jesús Enríquez Barbé, Santiago Gras Balaguer, Esther Obrador Navarro, Juan José Sanchís Molina, Manuel Sánchez Pinilla, Felipe Ferre Larrosa, Rosario Serrano Martín, Luis Villanueva Aranguren, Francisco Javier Palau Cuevas, Carlos López Rodríguez, Isidoro Dujovne Kohan, Vicente Utrilla Maiz, José Luis Martínez Carrasco, Sara Ártola Menéndez, José María Martín Moros, Carmen Cámara Escribano, César Jurado Valenzuela, Luis García Ortiz, Francisco Javier García-Norro Herreros, Rosario Martínez Fuerte, Felipe Salinas Ruiz, Isabel Socías Buades, Carlos Montañés Rustullet, José Manuel Comas Samper, Ángel Celada Rodríguez, Carmelo Ocaña Cazadilla, Fernando Álvarez Guisasola, Jesús Lorente Caballero, Ignacio Cueto Bulnes, Xavier Mundet Tuduri, Rosa Mar de Miguel Pérez, María Berengué Iglesias, Montse Espuga García, Antonio Salido Cano, Miguel Ángel Fuentes Pérez, Bernardo Costa Pinell, Antonio Rodríguez Rosich, Joan Barrot de la Puente, Justo González Vega, Pilar Estévez Marzán, Adalberto Serrano Cumplido, Juan Enrique Peña Gallego, Dimas Igual Fraile, Jerónimo Pozuelos Estrada, Francisco Javier Sangrós Glez, M. Sol Reixa, Ana Moya Alvarez, Carlos Alberto Nazara Otero, Belén Iglesias Francesch, Francisco M. Adán Gil, María Victoria Uhalte Sevilla.
Diego Godoy Rocati, José Ramón Calabuig Alborch, Eduardo Rovira Daudi, Enrique Rodilla Sala, Antonio Robles Iniesta, Carlos Mínguez Gallego, Javier Solera Santos, Jacinto Fdez. Pardo, José Garre Cánovas, M. José Muñoz Soler, Julio César Blázquez Encinar, Pedro Férriz Moreno, José M. Cepeda Rodrigo, Ana Isabel Gutiérrez Garzarain, Andrés Alberto de la Peña Fdez., José Masferrer Serra, Fernando Ferrón Vidan, Antonio Pose Reino, Fidel Asensio Fierro, Ángel Álvarez Fernández, Luis Rodríguez Díaz, Mercedes Fernández Rodríguez, Edgardo Figueroa Fábregas, Manuel Muñoz Rodríguez, Ángel Sánchez Rdguez, Enrique Glez. Sarmiento, Pedro Reales Figueroa, Pedro Puñal Castellanos, José Francisco Dimas Núñez, José Filgueira Rubio, Manuel Serrano Ríos, Javier Rodríguez Gorostiza, Félix Alonso Navas, Antonio Pozuelo Glez., Jorge Francisco Gómez Cerezo, José Ramón Feijoo Casero, Jose Saban, Francisco Javier del Cazo Cativiela, Nicolás Gurruchaga Arrillaga, Antonio Domínguez Muñoz, Antonio Espino Montoro, José Luis Griera Borrás, José Contreras Gilbert, Francisco Fuentes Jiménez, Miguel Ángel Rico Corral, Pedro Díaz de Souza, Alejandro López Suárez, Luis Rosa Gil, Antonio Barrios Merino, Joaquín Pechuán Asensio, Felipe Molina Molina, Enrique García del Río, Fernando Sancho Villanova, Jesús Santiago Toscano, Alfredo Mtnez Laso, Francisco García de la Llana, Antonio Acosta Socorro, Melchor Rodríguez Gaspar, Pedro Peña Quintana, Francisco Alonso Valdés, Juan Antonio Arroyo Díaz, José Antonio Porras Ledantes, Emilio Ros Rahola, Daniel Zambón Rados, Dra. Neus Magri, Bartolomeu Pascal Calabuig, Carlos Jericó, Alberto Zamora Cervantes, Jordi Argimon Pallas, Monserrat García Cors, Olga Vilá Bordalba, Mónica Domenech Feria-Carot, Fernando Civeira, Francisco Lospablos Callan, Eva M. Calvo Begueria, Manuel Márquez de Prado Urquia, Alfonso Pérez del Molino, Rafael Montes Secade, Pedro Cancelo Suarez, Montserrat Chimeno Viñas, Fernando Díaz Alcázar, Marisol Blanco Daroca.